10 жовтня, 2017
Тромбоцитопенія: етіологія, клініка, діагностика
Тромбоцитопенії (ТП) є гематологічним розладом, який щодня можна спостерігати в практиці – від асимптомних пацієнтів сімейного лікаря до важких хворих відділення інтенсивної терапії (ВІТ). Широкий спектр етіологічних чинників і різноманітність клінічних проявів часто створюють труднощі для встановлення вірного діагнозу, що унеможливлює відповідне лікування (Ali N., Auerbach H. E., 2017).
Нормальна кількість тромбоцитів становить 150-450×109/л. Однак оскільки норма зазвичай визначається як 2 середньоквадратичні відхилення в обидва боки від середнього значення (за умов гауссівського розподілу даних у ці межі потрапляє близько 95% показників), то певна частка здорових осіб може мати кількість тромбоцитів <150×109/л. На додачу існують річні та сезонні варіації числа кров’яних пластинок (Maes M. et al., 1995; Buckley M. F. et al., 2000). Таким чином, кількість тромбоцитів у межах 100-150×109/л може бути клінічно незначущим відхиленням.
Виявлення ТП під час госпіталізації є надзвичайно поширеним феноменом (McMahon C.M., Cuker A., 2014). Деякі дослідження свідчать про частоту ТП у пацієнтів ВІТ на рівні 25-55%, проте загальні статистичні дані наразі відсутні (Akca S. et al., 2002). Крім ВІТ, ТП часто спостерігається в кардіологічних, акушерсько-гінекологічних, онкологічних, неврологічних і загальнотерапевтичних відділеннях. Зокрема, до 13% пацієнтів з гострим коронарним синдромом при госпіталізації мають ТП (Wang T. Y. et al., 2009).
За визначенням, ТП – це група розладів гемостазу (хвороб і синдромів), об’єднаних наявністю геморагічного синдрому, що виникає внаслідок зниження кількості тромбоцитів периферійної крові <150×109/л. ТП може бути спадковою або набутою, первинною (самостійним захворюванням) або вторинною (симптомом інших патологічних станів), гострою чи хронічною. Окрім цього, різновиди ТП можна розподілити на кілька великих груп: пов’язані зі зменшенням продукції тромбоцитів, їх підвищеним руйнуванням, посиленими витратами, впливом ліків тощо (Комаров Ф. И., 2007; Lejniece S., 2009).
Етіологія ТП
Знижена продукція тромбоцитів зазвичай є наслідком пригнічення проліферації клітин кісткового мозку. Цей процес може бути пов’язаний з дегідратацією, дефіцитом вітаміну В12 чи фолієвої кислоти, лейкемією, мієлодиспластичними синдромами, апластичною анемією іншого ґенезу, туберкульозом, зменшеною продукцією тромбопоетину печінкою (наприклад, в умовах печінкової недостатності), сепсисом, системною вірусною чи бактеріальною інфекцією, різноманітними вродженими синдромами (вроджена амегакаріоцитарна ТП, ТАР-синдром (ТП з відсутністю променевої кістки), апластична анемія Фанконі, синдром сірих тромбоцитів, синдроми Альпорта, Мая-Хеггліна, Чедіака-Хігаші, Віскотта-Олдріча, Бернара-Сульє).
Посилена деструкція тромбоцитів зазвичай є наслідком таких станів, як ідіопатична тромбоцитопенічна пурпура (ІТП), антифосфоліпідний синдром, гемолітично-уремічний синдром, синдром дисемінованого внутрішньосудинного згортання, системний червоний вовчак, посттрансфузійна пурпура, аллоімунна ТП новонароджених, неходжкінська лімфома, гіперспленізм, гарячка Денге, хвороба Гоше, вплив ліків. Кількість тромбоцитів також зменшується внаслідок дії іонізуючого випромінювання, застосування мієлосупресивних медикаментів (цитостатиків), певних хвороб нирок, пароксизмальної нічної гемоглобінурії, зловживання алкоголем.
Ще одним причинним фактором ТП може бути депонування тромбоцитів у селезінці. За умов спленомегалії в цьому органі накопичується до 90% усіх кров’яних пластинок, натомість у нормі цей показник складає близько третини їхньої загальної маси. Що стосується підвищеної втрати тромбоцитів, то вона переважно є наслідком кровотеч, а також виникає в умовах екстракорпоральної циркуляції (при застосуванні апаратів штучної нирки, штучного кровообігу).
Окремою групою ТП є патології, спричинені прийомом медикаментів (вальпроєва кислота, метотрексат, карбоплатин, інтерферон, тіазидні діуретики, естрогени, Н2-гістаміноблокатори, інгібітори протонної помпи тощо). Крім того, певна частка ТП є ідіопатичними (Третьякова О., 2007; Fiebach N. et al., 2007; Lejniece S., 2009; Rodak B. F. et al., 2013).
Клініка ТП
Основний прояв ТП – типовий геморагічний діатез за петехіально-плямистим типом, тобто поява на шкірі та слизових оболонках дрібнокрапкових неболючих геморагій розміром від долі міліметра до 1-2 см, що можуть виникати внаслідок мінімального травмування (ін’єкції, тертя одягу тощо). Також симптомами ТП є повторні носові, маткові та шлунково-кишкові кровотечі, гематурія. Місця типової локалізації петехіальних висипань при падінні кількості тромбоцитів включають нижні кінцівки, нижню частину тулуба, передню поверхню черевної стінки, а також місця перетискання тіла одягом. Особливо небезпечними проявами ТП є крововиливи у сітківку ока, головний мозок та його оболонки, суглоби, ретроперитонеальний простір (Lejniece S., 2009).
Діагностика ТП
Для виявлення ТП та встановлення її причини застосовуються загальний та біохімічний аналізи крові (визначення рівня печінкових ферментів, показників функції нирок, вітаміну В12 та фолієвої кислоти). Окрім кількості тромбоцитів, слід оцінити їхній середній об’єм, тромбокрит, показник анізоцитозу та морфологію цих елементів крові (відтінок, розмір гранул, форму). Для диференціації зниженої продукції тромбоцитів та їх підвищеного руйнування застосовується дослідження біоптату кісткового мозку. Необхідно також провести коагулограму та функціональні тромбоцитарні тести (визначення агрегації й адгезії тромбоцитів, виявлення антитіл до них). Украй важливим є ретельний збір анамнезу, при цьому слід звернути увагу на вираженість кровотеч у минулому (носові, менструальні та посттравматичні кровотечі, кровотечі після екстракції зуба), застосування медикаментів усіх груп, наявність гематологічних патологічних станів, хронічних хвороб печінки та нирок (Lejniece S., 2009).
ТП у вагітних
ТП є одним з найбільш розповсюджених гематологічних ускладнень вагітності. Поширеними різновидами цієї групи патологічних станів є ТП, асоційована з вагітністю (ТПАВ), на яку припадає 65-80% усіх випадків, ІТП та ТП при гіпертензивних розладах під час вагітності (ГРВ) (Gernsheimer T. B., 2012). Менш частими причинами є коагулопатія внаслідок сепсису чи синдрому дисемінованого внутрішньосудинного згортання, мікроангіопатична гемолітична анемія з тромботичною тромбоцитопенічною пурпурою, лейкемія, системний червоний вовчак та ушкодження нирок (McCrae K., 2003; Gernsheimer T. et al., 2013; Wang X. et al., 2017). Важка ТП у вагітних збільшує ризик післяпологової кровотечі, асфіксії та ТП новонароджених.
ТПАВ сьогодні вважається доброякісною патологією, проте цей діагноз залишається діагнозом виключення (McCrae K., 2003). Точний механізм ТПАВ досі не встановлений. Більшість учених вважають, що ТПАВ пов’язана з гемодилюцією або пришвидшеним кліренсом тромбоцитів (McCrae K.R. et al., 1992; Shehata N.,1999; Schwartz K. A., 2000), тобто має місце не руйнування цих елементів крові, а відносне зменшення їхньої кількості. Наслідком цього є переважно помірна ТП, що здебільшого виникає в другому або третьому триместрі.
Вагітні з ІТП зазвичай мають кілька випадків ТП в анамнезі. Більшість випадків цієї патології виявляються в першому триместрі (Crowther M. et al., 1996; Gill K., Kelton J., 2000; McCrae K. et al., 2001). ІТП є аутоімунною хворобою, патогенез якої полягає в дії антитромбоцитарних антитіл, здатних розпізнавати специфічні глікопротеїни тромбоцитів. Надалі покриті антитілами тромбоцити знищуються власною фагоцитарною системою, переважно в селезінці (Cines D., Blanchette V., 2002). Імовірність діагнозу ІТП підвищують наявність випадків ТП в анамнезі, фонове аутоімунне захворювання чи ТП важкого ступеня.
ТП при ГРВ насамперед пов’язана з гіпоксією та ішемією ендотелію, спричиненими вазоспазмом. При ушкодженні ендотеліальних клітин підвищується проникність судинної стінки, пришвидшуються агрегація і загальні витрати тромбоцитів (Mehta B. et al., 2015). Більшість жінок з ГРВ є вагітними вперше, їхній вік – до 20 чи понад 30 років (McCrae K.R. et al.,1992).
Хоча можливості лікування ТП при вагітності є обмеженими, слід регулярно контролювати рівень тромбоцитів та артеріального тиску в жінок з факторами ризику. У разі необхідності застосовуються переливання тромбоцитарної маси, хоча вагома доказова база з цього приводу відсутня (Wang X. et al., 2017).
ТП, індукована медикаментами
Ліки здатні спричиняти різні гематологічні порушення, в т. ч. агранулоцитоз, анемію та тромбоцитопенію. У структурі гематологічних розладів унаслідок дії ліків частка ТП, пов’язаної із застосуванням фармакопрепаратів, дорівнює 20-25% (Andersohn F. et al., 2004). Важливо зазначити, що термін «ТП, індукована медикаментами» (ТПІМ) стосується імуноопосередкованого руйнування тромбоцитів, а не мієлосупресії, тобто ТП унаслідок прийому хіміотерапевтичних засобів не є ТПІМ (George J. N., Aster R. H., 2009).
Приблизна частота ТПІМ у світі – близько 10 випадків на 1 млн населення (Aster R. H., Bougie D. W., 2007). Значною проблемою є визначення препарату, що зумовив ТПІМ, оскільки більшість пацієнтів приймають кілька медикаментів (Reese J. A. et al., 2010). J. A. Reese і співавт. (2010) склали список засобів, імовірно, асоційованих з ТП, однак із часу публікації цього документа були ідентифіковані нові препарати, здатні індукувати ТПІМ (табл.).
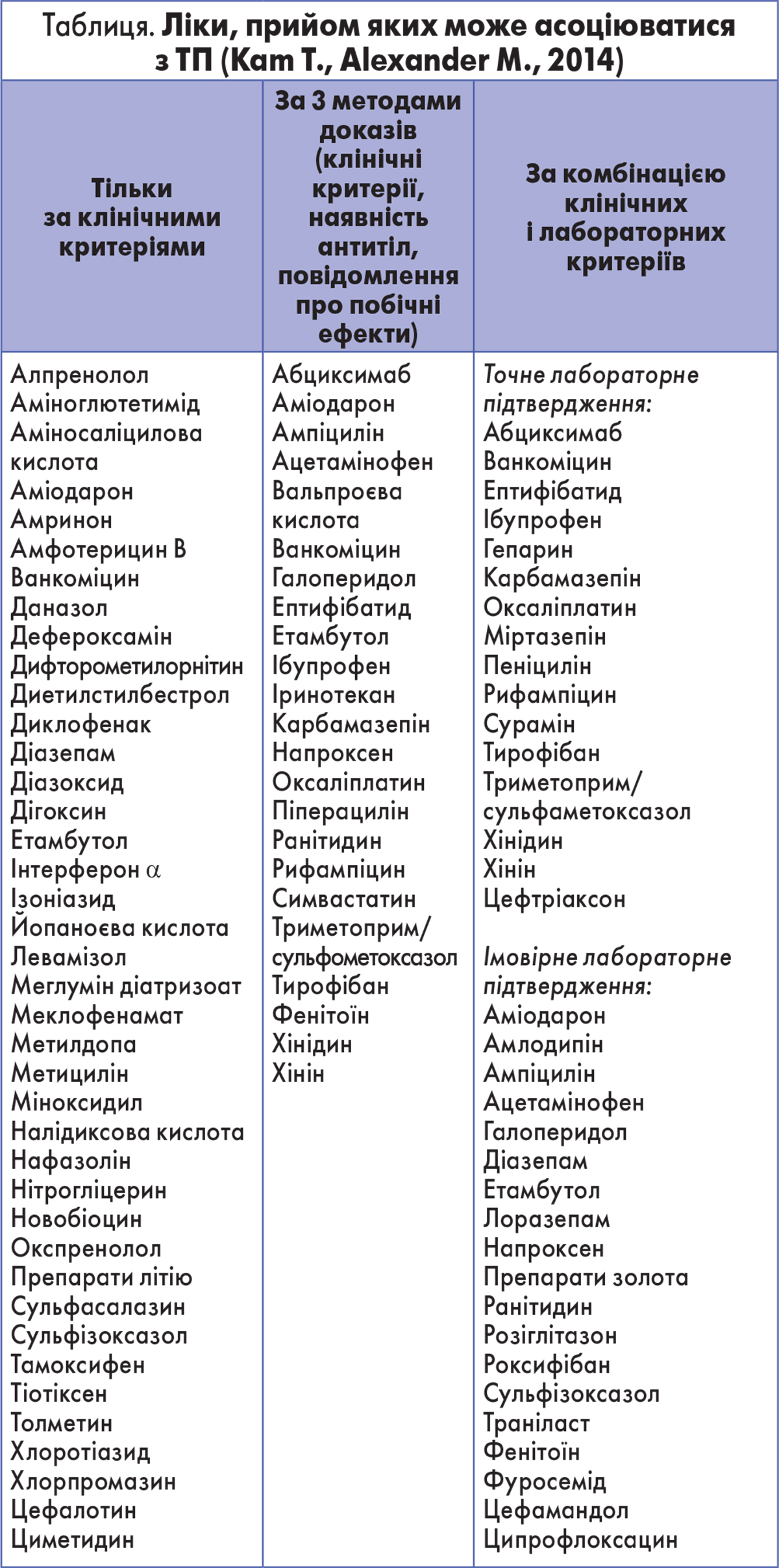
Діагностика ТПІМ розпочинається з виключення інших причин ТП. Крім того, критеріями ТПІМ є такі: ТП має передувати контакт з медикаментом; після припинення прийому препарату кількість тромбоцитів відновлюється; на тлі терапії іншими ліками ТП не виникає; повторне призначення причинного засобу знову викликає ТП, ступінь якої зазвичай є вкрай важким (George N. et al., 1998; Arnold D. M. et al., 2013). Клінічно ТПІМ проявляється висипаннями за типом пурпури, гематурією, шлунково-кишковими кровотечами (Aster R. H. et al., 2009).
Імовірність ТПІМ слід розглянути в пацієнтів з важкою ТП, що виникла в межах 5-10 днів після введення в схему терапії нового медикаментозного засобу (Arnold D. M. et al., 2013). Першочерговим заходом є відміна причинного фармакопрепарату, допоміжними методами – переливання тромбоцитарної маси, застосування кортикостероїдів, прямих інгібіторів тромбіну тощо. Нормалізація кількості тромбоцитів зазвичай відбувається впродовж тижня після припинення застосування ліків, що спричинили ТПІМ. У більшості випадків не слід повторно призначати ці ліки, однак, якщо продовження терапії необхідне, варто відновлювати лікування з невеликих доз та під ретельним моніторуванням (Aster R. H. et al., 2009).
Емаплаг – рекомбінантний людський еритропоетин
Революцією в гемостазіології та лікуванні ТП стало відкриття тромбопоетину, доступного у вигляді медикаментозного засобу. Препарат Емаплаг (ТОВ «Юрія-Фарм») – перший рекомбінантний людський тромбопоетин в Україні; 1 мл у вигляді розчину для підшкірних ін’єкцій містить 15 тис. ОД тромбопоетину. Тромбопоетин є ендогенним глікопротеїном, який специфічно стимулює проліферацію та диференціацію мегакаріоцитів, сприяє утворенню й вивільненню тромбоцитів, а також відновленню загального вмісту лейкоцитів. Механізмами дії тромбопоетину є збільшення розмірів і кількості мегакаріоцитів, збільшення їхньої поліплоїдії (кількості ДНК), підвищення активності ендомітозу, пришвидшення дозрівання, зростання частки клітин-попередників у кістковому мозку. Усі ці процеси стимулюють збільшення кількості тромбоцитів (Ritchie A. et al., 1996). Крім росту кількості кров’яних пластинок, тромбопоетин також покращує їхні функції (Раимжанов А. Р. и соавт., 2007).
Показаннями до застосування Емаплагу є ТП, зумовлена хіміотерапією, у пацієнтів із солідними пухлинами. Терапія Емаплагом рекомендована хворим із рівнем тромбоцитів <50×109/л або у випадках, коли лікар вважає за необхідне збільшити кількість тромбоцитів. Ефективність Емаплагу була підтверджена в багатьох клінічних дослідженнях (Vadhan-Raj S. et al., 2000; Jiang M. et al., 2011; Давыдова Ю. В. и соавт., 2016). Препарат Емаплаг дозволяє прискорити нормалізацію рівня тромбоцитів і при цьому характеризується відмінним профілем безпеки.
Підготувала Лариса Стрільчук
Медична газета "Здоров'я України" № 17 (414) вересень 2017 p.


