16 жовтня, 2017
Муколітична терапія в дитячому віці: можливості, ефективність, безпека

 Муколітики широко застосовують у педіатрії для лікування захворювань дихальних шляхів – як гострих (трахеїти, бронхіти, пневмонії), так і хронічних (хронічний бронхіт, бронхіальна астма, вроджені та спадкові бронхолегеневі захворювання, зокрема муковісцидоз). Призначення муколітиків показане і при хворобах ЛOP-органів, що супроводжуються виділенням слизового і слизово-гнійного секрету (риніти, синусити). Вибір муколітичної терапії визначається характером ураження респіраторного тракту.
Муколітики широко застосовують у педіатрії для лікування захворювань дихальних шляхів – як гострих (трахеїти, бронхіти, пневмонії), так і хронічних (хронічний бронхіт, бронхіальна астма, вроджені та спадкові бронхолегеневі захворювання, зокрема муковісцидоз). Призначення муколітиків показане і при хворобах ЛOP-органів, що супроводжуються виділенням слизового і слизово-гнійного секрету (риніти, синусити). Вибір муколітичної терапії визначається характером ураження респіраторного тракту.
 Окрім того, істотне значення мають вікові особливості реагування дихальних шляхів дитини на інфекційно-запальний або алергічний процес. Наприклад, в неонатальному періоді висока частота, затяжний та ускладнений перебіг респіраторної патології зумовлені анатомо-фізіологічними особливостями новонародженого. Однією з причин може бути дефіцит утворення і секреції сурфактанту, в тому числі якісний його дефіцит. Крім того, через відсутність кашльового рефлексу в дітей перших днів і тижнів життя досить часто потрібно примусово відсмоктувати слиз із верхніх і нижніх дихальних шляхів. Фізіологічні реакції дітей віком до 3 років мають особливості, пов’язані зі значною гіперпродукцією і підвищенням в’язкості слизу та набряком слизової оболонки бронхів, що спричиняє вторинне порушення мукоциліарного транспорту, обструкцію бронхів, розвиток інфекційного запалення [2].
Окрім того, істотне значення мають вікові особливості реагування дихальних шляхів дитини на інфекційно-запальний або алергічний процес. Наприклад, в неонатальному періоді висока частота, затяжний та ускладнений перебіг респіраторної патології зумовлені анатомо-фізіологічними особливостями новонародженого. Однією з причин може бути дефіцит утворення і секреції сурфактанту, в тому числі якісний його дефіцит. Крім того, через відсутність кашльового рефлексу в дітей перших днів і тижнів життя досить часто потрібно примусово відсмоктувати слиз із верхніх і нижніх дихальних шляхів. Фізіологічні реакції дітей віком до 3 років мають особливості, пов’язані зі значною гіперпродукцією і підвищенням в’язкості слизу та набряком слизової оболонки бронхів, що спричиняє вторинне порушення мукоциліарного транспорту, обструкцію бронхів, розвиток інфекційного запалення [2].
Утворення трахеобронхіального секрету є важливим захисним механізмом, який порушується внаслідок ураження слизової оболонки респіраторного тракту різними інфекційними, хімічними, фізичними та іншими чинниками [1]. Відходження мокротиння забезпечується рухами війок миготливого епітелію і кашльовим рефлексом. При цьому діти раннього і дошкільного віку, як правило, мокротиння заковтують. Джерелом утворення трахеобронхіального слизу є бронхіальні залози, келихоподібні клітини, епітелій термінальних бронхіол і альвеол [6-8]. Кількість клітин і залоз, які виробляють секрет, збільшується в напрямку від альвеол до великих бронхів. Миготливий епітелій респіраторного тракту забезпечує постійний рух цього секрету в напрямку до порожнини рота, що уможливлює евакуацію продуктів розпаду клітин, чужорідних часток і патологічних агентів.Отже, трахеобронхіальний секрет – це перша лінія захисту організму від дії інгаляційних газів, пилу, мікроорганізмів [7, 8, 30].
За структурою трахеобронхіальний секрет складається з двох фаз – гелю і золю [9]. Гель, більш щільний та в’язкий, розташований поверхнево і в нормі тільки торкається війок. Золь – більш рідкий шар – розміщений перициліарно під шаром гелю, в ньому рухаються війки миготливого епітелію.
Золь є водним розчином різних хімічних сполук, він складається з секрету залоз, капілярного транссудату та міжтканинної рідини. Ця рідина має в’язкість, подібну до в’язкості плазми. Товщина золь-шару становить 5 мкм і є незмінною, оскільки завдяки цьому забезпечуються ефективні коливання занурених у нього війок, які мають довжину 5-6 мкм [7, 8, 10].
У складі секрету гель-шару найбільш істотне значення мають глікопротеїни, які секретують келихоподібні клітини. Крім того, секрет містить інші білки (лізоцим, альбумін, a1-антитрипсин та ін.), імуноглобулін А, комплекс ліпідів, сурфактант, які відіграють важливу роль в адгезії секрету і визначають структуру слизу. Усі елементи пов’язані дисульфідними, іонними та іншими зв’язками. Гель-шар знаходиться ніби «на килимку» з війок, занурених у рідкий золь [1, 10, 11].
Слизова оболонка бронхів містить велику кількість війчастих клітин, з яких складається миготливий епітелій, що забезпечує мукоциліарний транспорт.
Ефективне биття війок миготливого епітелію у 2-3 рази швидше, ніж їх зворотний рух. Усі війки коливаються координовано, здійснюючи близько 1000 коливальних рухів за хвилину, що забезпечує поступальний рух слизу знизу вгору. При цьому швидкість руху слизу зростає зі збільшенням відстані від альвеол [1, 12, 30].
Окрім скоординованої «роботи» війок, для ефективного мукоциліарного кліренсу важливі відповідні параметри реології секрету, передусім – його в’язкість і еластичність. Причому видалення ускладнює як занадто в’язкий, так і занадто рідкий секрет. В’язкість і еластичність секрету залежать від кількості води та глікопротеїнів, що входять до його складу, – муцинів. Слід зазначити, що муцини секрету належать до 2 різних підтипів: кислі муцини (сіаломуцини і сульфомуцини) і нейтральні (фукомуцини) [11]. Сіаломуцини – гідрофільні, вони складають 55% усіх глікопротеїнів. Фукомуцини – гідрофобні, їх частка – 40%. Решта 5% припадає на сульфомуцини. При різних патологічних станах, які зумовлюють порушення секреції, співвідношення цих глікопротеїнів змінюється, але визначальним є співвідношення концентрації сіало- і фукомуцинів. Зниження рівня сіаломуцинів супроводжується зменшенням водного компонента секрету, що характерно для більшості захворювань органів дихання, перебіг яких супроводжується порушенням секреції. Одночасно зі зниженням рівня сіаломуцинів збільшується кількість гідрофобних фукомуцинів, внаслідок цього секрет стає більш в’язким і густим [11].
При запаленні бронхіальні залози та келихоподібні клітини значно посилюють секрецію, збільшується вміст у бронхіальному секреті продуктів розпаду клітин, метаболітів життєдіяльності та розпаду мікроорганізмів, ексудату. Змінюється співвідношення фукомуцинів і сіаломуцинів, унаслідок цього підвищується в’язкість слизу, що закономірно призводить до його застою, а це, у свою чергу, сприяє розмноженню бактерій. У цих умовах війчастий епітелій «працює» з надмірним навантаженням і не в змозі належним чином забезпечити транспорт слизу. Тривале перевантаження спричиняє виснаження функціональних можливостей мукоциліарного апарату, дистрофію та атрофію миготливого епітелію. З іншого боку, бактеріальні ферменти та лізосомальні протеази зруйнованих клітин можуть повторно видозмінювати сіаломуцини і призводити до втрати ними здатності формувати волокнисті структури, що розріджує секрет і може призвести до його стікання по бронхіальній стінці через втрату еластичності [1, 11, 13, 30].
Таким чином, внаслідок будь-якого ірритативного, інфекційного або алергічного запалення слизової оболонки бронхів змінюються кількість і властивості реології мокротиння, порушується дренажна функція бронхів.
При різних патологічних станах зміни в’язкості й еластичності секрету можуть відрізнятися, що вимагає індивідуального підходу до кожного конкретного пацієнта і вибору, з урахуванням особливостей секреторних порушень, лікарського засобу, здатного впливати на секреторну функцію слизової оболонки та властивості секрету [6].
Так, на початку гострого запального процесу, що супроводжується сухим кашлем, показані до застосування препарати, які стимулюють секрецію. За наявності непродуктивного вологого кашлю – препарати, що розріджують мокротиння, продуктивного вологого кашлю – мукорегулятори, які нормалізують утворення слизу і склад секрету. Підбір мукорегуляторів особливо важливий у терапії захворювань нижніх дихальних шляхів у дітей віком до 5 років, оскільки підвищена в’язкість мокротиння у цьому разі є одним з основних патогенетичних чинників [6, 12, 14].
Препарати, що впливають на властивості мокротиння, класифікують на [12]:
• мукоактивні препарати, що змінюють властивості гель-шару мокротиння. Серед них виділяють препарати прямої (власне муколітики, у тому числі тіоліки та протеолітичні ферменти) і непрямої дії (секретолітики та мукорегулятори);
• традиційні, власне відхаркувальні засоби – тобто препарати, що впливають на властивості реології мокротиння і полегшують його відходження шляхом дії на золь-шар. Серед них можна виокремити препарати рефлекторної дії, бронхороїки, мукогідратанти та стимулятори бронхіальних залоз. До цієї групи належить більшість відомих рослинних відхаркувальних засобів;
• комбіновані препарати із засобів різних груп;
• інші препарати, додатковим ефектом яких є певна мукокоригуюча дія.
Найчастіше використовують мукоактивні препарати. Серед них високу ефективність мають тіоліки – похідні цистеїну з вільною тіоловою групою [8]. Механізм дії цієї групи препаратів ґрунтується на розриві дисульфідних зв’язків білків мокротиння за рахунок вільної SH-групи. При цьому макромолекули стають менш полімеризованими, а мокротиння – менш в’язким. Ці препарати чинять відхаркувальну, секретомоторну, муколітичну, протикашльову дію, стимулюють вироблення сурфактанту. Водночас слід враховувати, що дія муколітиків не залежить від первинного стану секрету і, отже, вони можуть надмірно розрідити секрет. Внаслідок цього може порушитися мукоциліарний транспорт (у рідкому середовищі він – неефективний), що зумовлює ризик розвитку бронхореї, яка, особливо у дітей раннього віку, може призвести до аспірації [1, 11, 12, 14].
Основним препаратом цієї групи є ацетилцистеїн.
Ацетилцистеїн (АЦ) – похідне цистеїну і попередник відновленого глутатіону (rSH). Від цистеїну він відрізняється тим, що один водень аміногрупи заміщений залишком оцтової кислоти [32].
У клінічну практику АЦ як муколітик впроваджений ще у 1960-х рр. Згодом виявлено його антиоксидантні властивості. Це стало підґрунтям для подальшого вивчення АЦ в експериментальних і клінічних дослідженнях [31, 33]. Механізми антиоксидантної дії АЦ полягають у його здатності захищати клітини від ушкодження вільними радикалами за рахунок постачання цистеїну для синтезу rSH, здатних інактивувати активні форми кисню (АФК) [35].
Антиоксидантні властивості АЦ використовують для лікування цілої низки захворювань. Так, встановлено, що у пацієнтів із прогресуючою міоклонус-епілепсією знижена активність ферменту супероксиддисмутази. Припускають, що неметаболізований у ЦНС супероксиданіон (О2-) має значення у розвитку судом. Застосування АЦ дозволяє знизити вміст О2- і забезпечує лікувальний ефект, який зберігається впродовж тривалого часу після відміни препарату [36]. Доведено ефект АЦ при паркінсонізмі та шизофренії [37].
Препарат також застосовують у кардіології та кардіохірургії. При використанні апарату штучного кровообігу підвищується вміст вільних радикалів у крові, рівень фактора некрозу пухлин і активність креатинкінази в міокарді. Внутрішньовенне введення АЦ нормалізує вказані метаболічні порушення [50-52]. Доведено, що відновлення кровопостачання серця після ішемії супроводжується катастрофічним зниженням вмісту SH-груп і ушкодженням міокардіоцитів продуктами перекисного окиснення ліпідів. Експериментально доведено кардіопротекторну роль АЦ [53, 54]. АЦ може використовуватися для лікування атеросклерозу завдяки його здатності розривати дисульфідні зв’язки у ліпопротеїні А атеросклеротичної бляшки та інактивувати його [55], що уповільнює прогресування захворювання. АЦ перешкоджає розвитку толерантності до препаратів нітрогліцерину [57], що розвивається у разі їх повторного застосування через виснаження внутрішньоклітинних запасів rSH та утворення NO, який витрачається в реакціях за участю глутатіон-S-трансферази [56]. Крім того, він посилює їх дію [58, 59].
Результати численних досліджень довели позитивну роль АЦ при інтоксикації важкими металами (ртуть, кадмій, миш’як) [60-65], цитостатиками [66], доксорубіцином [67], циклоспорином [68], азатіоприном [73], блідою поганкою і дихлоретаном [56, 74].
У великому проспективному дослідженні (354 пацієнти з інфарктом міокарда) показано дозозалежну антиоксидант-опосередковану нефрозахисну дію АЦ у хворих на контрастіндуковану нефропатію [69]. Аналогічні результати були отримані у пацієнтів із хронічною нирковою недостатністю [70, 71], у яких виконували комп’ютерну томографію з йопромідом [72]. В усіх спостереженнях лікувальна дія АЦ підтверджена позитивною динамікою кліренсу креатиніну, а також показників вмісту креатиніну та азоту сечовини у плазмі крові.
Згідно з даними деяких публікацій, АЦ може сприяти нормалізації зниженого імунітету у хворих з опіками [75] та СНІД. У крові пацієнтів зі СНІД виявлений дефіцит цистеїну. Це призводить до зниження вмісту rSH у клітинах, гальмується інтерлейкін‑2-опосередкована проліферація Т-лімфоцитів, активується чинник транскрипції NF-kappaB. У разі включення АЦ у комплексну терапію у таких хворих підвищується вміст rSH і покращуються показники клітинного імунітету. Крім того, інгібується реплікація ВІЛ [76], знижується частота і зменшується тяжкість вторинних інфекцій, що приєднуються [77, 78].
Показано також ефективність АЦ і при деяких спадкових хворобах обміну речовин, зокрема порфирії, в основі розвитку якої – накопичення 5-амінолевулінової кислоти, що запускає генерацію вільних радикалів, унаслідок чого пошкоджуються білки і ДНК. АЦ, запобігаючи ушкодженню білків і ДНК вільними радикалами, покращує стан хворих [79].
Існують сучасні докази (рівень доказів В) використання АЦ для лікування безпліддя у жінок із кломіфен(Clomid)-резистентним полікістозом яєчників [3-5].
Найбільш традиційно АЦ у клінічній практиці використовують при захворюваннях органів дихання. При грипі та інших вірусних інфекціях АЦ сприяє підвищенню резистентності до вірусів [38, 39]. При ідіопатичному фіброзуючому альвеоліті, пневмоніях, раку легені, хронічному обструктивному захворюванні легень, в розвитку яких одну з провідних ролей відіграють вільні радикали, ефективною є комплексна терапія з включенням АЦ [40-49].
Нещодавно встановлено дуже важливий ефект АЦ – його здатність запобігати формуванню біоплівок (найбільш поширена форма організації життєдіяльності мікроорганізмів, в якій вони перебувають у так званій сесильній фазі, на відміну від планктонної фази мікробів, що вільно живуть).
Як відомо, близько 99% усіх бактерій існують на Землі саме у формі біоплівок, проте глибоке вивчення цієї організації уможливило тільки винайдення засобів сканувальної електронної та конфокальної мікроскопії, що дозволяє бачити цей мікросвіт в об’ємі [15, 25]. Біоплівка складається з клітинного компонента – моно- або асоціації культур мікроорганізмів і позаклітинного матриксу, що являє собою складну біохімічну суміш полісахаридів, глікопептидів, нуклеїнових кислот і ліпідів. Цей слизовий тривимірний біополімер – неоднорідний у різних шарах, більше того, він містить у своєму складі структури, аналогічні транспортним і водним каналам [16]. Метою існування біоплівки є захист наявних у ній мікроорганізмів від несприятливих фізичних, хімічних і біологічних чинників зовнішнього середовища: дії температур, висушування, ультрафіолетового опромінення, різних хімікатів, а також гуморальних і клітинних чинників захисту макроорганізму [17].
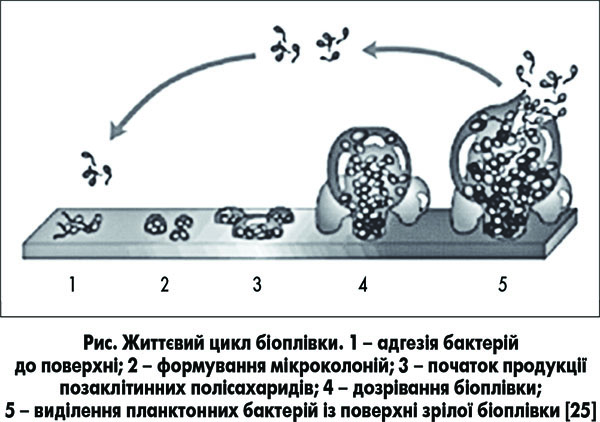
У процесі формування біоплівки виділяють кілька фаз [18, 19]:
• адгезія – мікроби «прилипають» до поверхні за допомогою чинників адгезії, таких як війки або пілі;
• колонізація – міжклітинна адгезія і формування мікроколоній як відправна точка формування складної структури біоплівки; у цю фазу відбувається транскрипція генів, необхідних для продукції позаклітинних полісахаридів;
• дозрівання – процес, що потребує наявності особливих комунікативних сигналів, здатних регулювати усередині біоплівки експресію генів і білків, а також розподіл видів. Із поверхні зрілої біоплівки відбувається виділення або дисперсія планктонних мікроорганізмів у довкілля (рис.).
За даними цілої низки авторів [18, 26-29], роль біоплівок у розвитку хронічних і/або рецидивуючих інфекцій встановлено майже у 60% випадків.
Одним із напрямів боротьби з утворенням біоплівок на біотичних поверхнях є використання речовин, здатних перешкоджати адгезії збудників, впливати на їх розвиток або руйнувати наявні структури, дія яких спрямована на дезорганізацію позаклітинного матриксу. Як виявилося, з цією метою можна використовувати давно відомі препарати.
Так, N-ацетилцистеїн – попередник L-цистеїну і глутатіону – має виражені муколітичні властивості, що є показанням для його широкого застосування при захворюваннях дихальних шляхів. Розрідження в’язкого слизового секрету в дихальних шляхах сприяє його швидкому виведенню, що є основним механізмом впливу на патогенез захворювання [15]. Як було нещодавно встановлено в експериментальних і клінічних дослідженнях, препарат має здатність зменшувати адгезію деяких збудників до слизових оболонок дихальних шляхів, а також чинить пряму руйнівну дію на позаклітинний матрикс. Це дозволяє розглядати N-ацетилцистеїн як перспективний неантибактеріальний компонент терапії інфекцій, пов’язаних з утворенням біоплівок [18, 20, 21].
Дія препарату на біоплівки є різноспрямованою. Відомо, що N-ацетилцистеїн руйнує структуру позаклітинного матриксу, утвореного Pseudomonas aeruginos, та інгібує продукцію слизу Staphylococcus epidermidis [22-24]. В одному з досліджень встановлено, що хоча N-ацетилцистеїн у використаних концентраціях (8 мг/мл) не впливає на ріст Staphylococcus aureus, проте спостерігається зниження продукції слизу збудником і значна (від 56,3 до 68,2%) елімінація біоплівок, утворених тестованими штамами [20]. Окрім цього, N-ацетилцистеїн здатний негативно впливати на життєздатність бактерій у сесильній фазі, критично знижуючи (від 63% – на початку дозрівання до 52% – у зрілій структурі) кількість колонієутворюючих одиниць у біоплівці. Встановлено, що значне зменшення (у середньому на 52,4%) біоплівок, продукованих золотистим стафілококом, відбувається за рахунок зниження об’єму мукополісахаридної складової позаклітинного матриксу [18]. Підтверджують цю дію результати комбінованого використання АЦ протягом 9 діб (парентеральне введення та аерозоль), що довели його ефективність у 88% пацієнтів із хронічним риносинуситом [35].
За результатами одного пілотного порівняльного клінічного дослідження щодо застосування N-ацетилцистеїну в педіатричній практиці зроблено висновок про те, що використання препарату в пацієнтів із рецидивуючими інфекціями верхніх дихальних шляхів дозволяє знизити частоту загострень захворювання [18].
Таким чином, у ході численних досліджень дове- дена муколітична, детоксикуюча, антиоксидантна та антимікробна дія АЦ. Його муколітична дія широко використовується у клінічній практиці для роз- рідження мокротиння з першого дня появи вологого непродуктивного кашлю. В інструкції також зазна- чено про детоксикуючу дію АЦ у разі передозування парацетамолу. На жаль, дотепер не застосовуються у клінічній практиці виражені антиоксидантні вла- стивості АЦ. Аналіз експериментальних і клінічних спостережень свідчить про ефективність АЦ при захворюваннях і патологічних станах, що супроводжуються виснаженням системи антиоксидантного захисту, особливо в умовах зниження внутріш- ньоклітинного пулу rSH. Доцільним та перспективним є також подальше вивчення використання N-ацетилцистеїну з метою профілактики формування біоплівок у дітей з інфекціями дихальних шляхів.
Література
1. Замотаев И.П. Фармакотерапия в пульмонологии. – М., 1993.
2. Майданник В.Г., Сміян О.І., Бинда Т.П. Гостра пневмонія у дітей: клінічні варіанти перебігу, діагностика та лікування. – Суми: СумДУ, 2009. –156 с.
3. Millea P.J. N-Acetylcysteine: Multiple Clinical Applications // American Family Physician. –2009. – Vol. 80. –№ 3. – Р. 265-269.
4. Rizk A.Y., Bedaiwy M.A., Al-Inany H.G. N-acetyl-cysteine is a novel adjuvant to clomiphene citrate in clomiphene citrate-resistant patients with polycystic ovary syndrome. Fertil Steril, 2005; 83(2): 367-370.
5. Badawy A., State O., Abdelgawad S. N-Acetyl cysteine and clomiphene citrate for induction of ovulation in polycystic ovary syndrome: a crossover trial. Acta Obstet Gynecol Scand, 2007; 86(2): 218-222.
6. Мизерницкий Ю.Л. Принципы терапии острых респираторных инфекций у детей. Пульмонология детского возраста: проблемы и решения. – М., 2005. – Вып. 5. – С. 106-111.
7. Таточенко В.К. Практическая пульмонология детского возраста (справочник). – М., 2000.
8. Федосеев Г.Б., Жихарев С.С. Основные механизмы защиты бронхолегочной системы. Болезни органов дыхания / под ред. Н.В. Путова. – т. 1. – М.: «Медицина», 1989. – С. 112-143.
9. Чучалин А.Г., Абросимов В.Н. Кашель. – Рязань, 2000.
10. Белоусов Ю.Б., Омельяновский В.В. Муколитические и фитотерапевтические средства. Клиническая фармакология болезней органов дыхания. – М.: «Универсум Паблишинг», 1996.
11. Делягин В.М., Быстрова Н.Ю. Антибактериальные и мукоактивные препараты. – М.: Алтус. – 1999.
12. Царегородцев А.Д., Таболин В.А. Руководство по фармакотерапии в педиатрии и детской хирургии. – Том 1. Фармакотерапия в педиатрической пульмонологии (под ред. С.Ю. Каганова). – М.: Медпрактика. – М., 2002.
13. Гелле Н.А., Малахов А.Б. Муколитические и противокашлевые средства в практике педиатра (лекция) // Детский доктор. – 1999. – № 4.
14. Орлова А.В., Гембицкая Т.Е. Бронхиальный секрет: образование, выведение, изменение под влиянием лекарств // Аллергия. – 1999. – № 4.
Повний список літератури, що включає 79 джерел, знаходиться в редакції.
Современная педиатрия, № 5, 2017.
Інформація для спеціалістів сфери охорони здоров’я.
4-102-СНД-ОТС-0917
Тематичний номер «Педіатрія» №3 (42), вересень 2017 р.