29 жовтня, 2017
Мініінвазивні транспапілярні втручання в ургентній абдомінальній хірургії
 Найбільш поширеною причиною доброякісної обструкції жовчних проток є ускладнена жовчнокам’яна хвороба (ЖКХ). Згідно з повідомленнями вітчизняних та зарубіжних авторів частота цієї патології серед населення розвинутих країн становить 10-15%. У 12-25% випадків ЖКХ ускладнюється холедохолітіазом, що призводить до виникнення таких ускладнень, як обтураційна (механічна) жовтяниця, гострий біліарний панкреатит, гнійний холангіт, абсцеси печінки, сепсис. Частка пухлин органів панкреатобіліарної зони сягає 20% від кількості всіх злоякісних новоутворень шлунково-кишкового тракту і має тенденцію до постійного зростання. Єдиним способом радикального лікування панкреатобіліарного раку є хірургічний, однак операбельність таких хворих, за даними вітчизняної та світової літератури, не перевищує 20-30%.
Найбільш поширеною причиною доброякісної обструкції жовчних проток є ускладнена жовчнокам’яна хвороба (ЖКХ). Згідно з повідомленнями вітчизняних та зарубіжних авторів частота цієї патології серед населення розвинутих країн становить 10-15%. У 12-25% випадків ЖКХ ускладнюється холедохолітіазом, що призводить до виникнення таких ускладнень, як обтураційна (механічна) жовтяниця, гострий біліарний панкреатит, гнійний холангіт, абсцеси печінки, сепсис. Частка пухлин органів панкреатобіліарної зони сягає 20% від кількості всіх злоякісних новоутворень шлунково-кишкового тракту і має тенденцію до постійного зростання. Єдиним способом радикального лікування панкреатобіліарного раку є хірургічний, однак операбельність таких хворих, за даними вітчизняної та світової літератури, не перевищує 20-30%.
Основним завданням лікування механічної жовтяниці в ургентній абдомінальній хірургії є декомпресія біліарного тракту. Виконання в таких випадках традиційних відкритих операцій супроводжується значною кількістю післяопераційних ускладнень і високою летальністю, яка значно підвищується в пацієнтів похилого й старечого віку з тяжкою супутньою патологією і сягає 6-18%. На сьогодні є очевидною необхідність пріоритетного застосування мініінвазивних технологій ліквідації біліарної гіпертензії в передопераційному періоді, однак вибір методу, тривалість його застосування та терміни виконання оперативного втручання залишаються дискутабельними.
Матеріали і методи дослідження
Досліджено результати ендоскопічного лікування 2305 хворих із холедохолітіазом та іктерогенними пухлинами періампулярної зони, які перебували на лікуванні у відділі лапароскопічної хірургії та холелітіазу з 2010 до 2016 року. З них холедохолітіаз спостерігали у 1690 пацієнтів (розподіл цих хворих за формами холедохолітіазу подано в таблиці), пухлини підшлункової залози – у 340 пацієнтів, рак великого сосочка дванадцятипалої кишки (ВСДК) – у 193, новоутворення дистального відділу загальної жовчної протоки (ЗЖП) – у 82 хворих. Серед досліджуваних було 1195 (52%) жінок і 1110 (48%) чоловіків. Середній вік пацієнтів становив 55,7±10,58 року.
Крім загальноклінічних досліджень, усім пацієнтам проводили ультрасонографію, за показаннями – комп’ютерну томографію, магнітно-резонансну холангіографію, транcпапілярну холедохо-фіброскопію та ендоультразвукове дослідженння. Ендоскопічні транспапілярні втручання (ЕТПВ) виконували в рентгенопераційній за допомогою дуоденоскопів JF-1T 20, JF-1T 40, TJF-1Т 10, TJF-160 VR Olympus під контролем рентгенівської установки APELEM EVO-R (Франція).
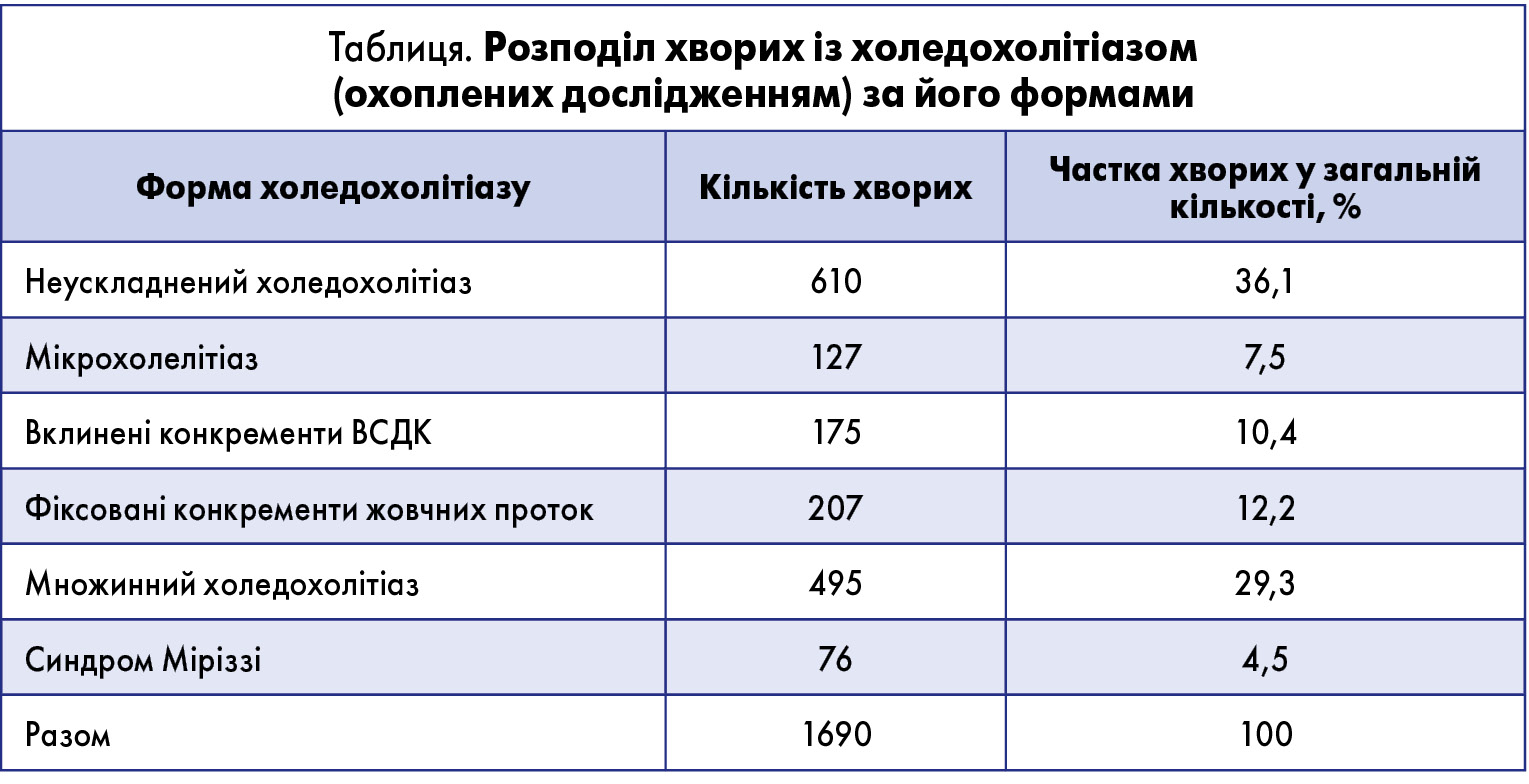
До групи неускладненого холедохолітіазу ми включили 610 хворих, розміри конкрементів у яких не перевищували діаметр дистального відділу ЗЖП, що при виконанні адекватної ендоскопічної папілосфінктеротомії (ЕПСТ) давало змогу легко видалити їх за допомогою кошика Дорміа чи балонного літоекстрактора (рис. 1).
Діагноз мікрохолелітіазу встановлювали в таких випадках:
- Конкременти жовчних проток розмірами менше 3 мм, що не визначались інструментальними методами обстеження (ультразвукове дослідження, УЗД; магнітно-резонансна панкреатохолангіографія, МРПХГ).
- Біліарна гіпертензія з наявністю біліарного сладжу та мікролітів, що спостерігалися під час виконання ЕПСТ.
- Позитивний результат поляризаційної мікроскопії жовчі.
До множинного холедохолітіазу відносили випадки наявності 3 і більше конкрементів жовчних проток, що диктує необхідність застосування специфічної тактики лікування. У клінічній практиці застосовували активну та активно-вичікувальну тактики лікування множинного холедохолітіазу.
У 217 хворих за наявності не більше 3 конкрементів жовчних проток застосовували активну тактику, що полягала в одномоментному видаленні конкрементів у просвіт дванадцятипалої кишки. За наявності множинних конкрементів (4-20) з метою підвищення ефективності лікування та зниження кількості ускладнень застосовували активно-вичікувальну тактику лікування пацієнтів, що передбачала:
- Виконання адекватної ЕПСТ.
- Видалення дистального конкремента чи групи дистальних конкрементів з розрахунком на подальше самостійне відходження проксимальних конкрементів через папілотомний отвір у просвіт дванадцятипалої кишки.
- Інфузійну, спазмолітичну, антисекреторну й антибактеріальну терапію.
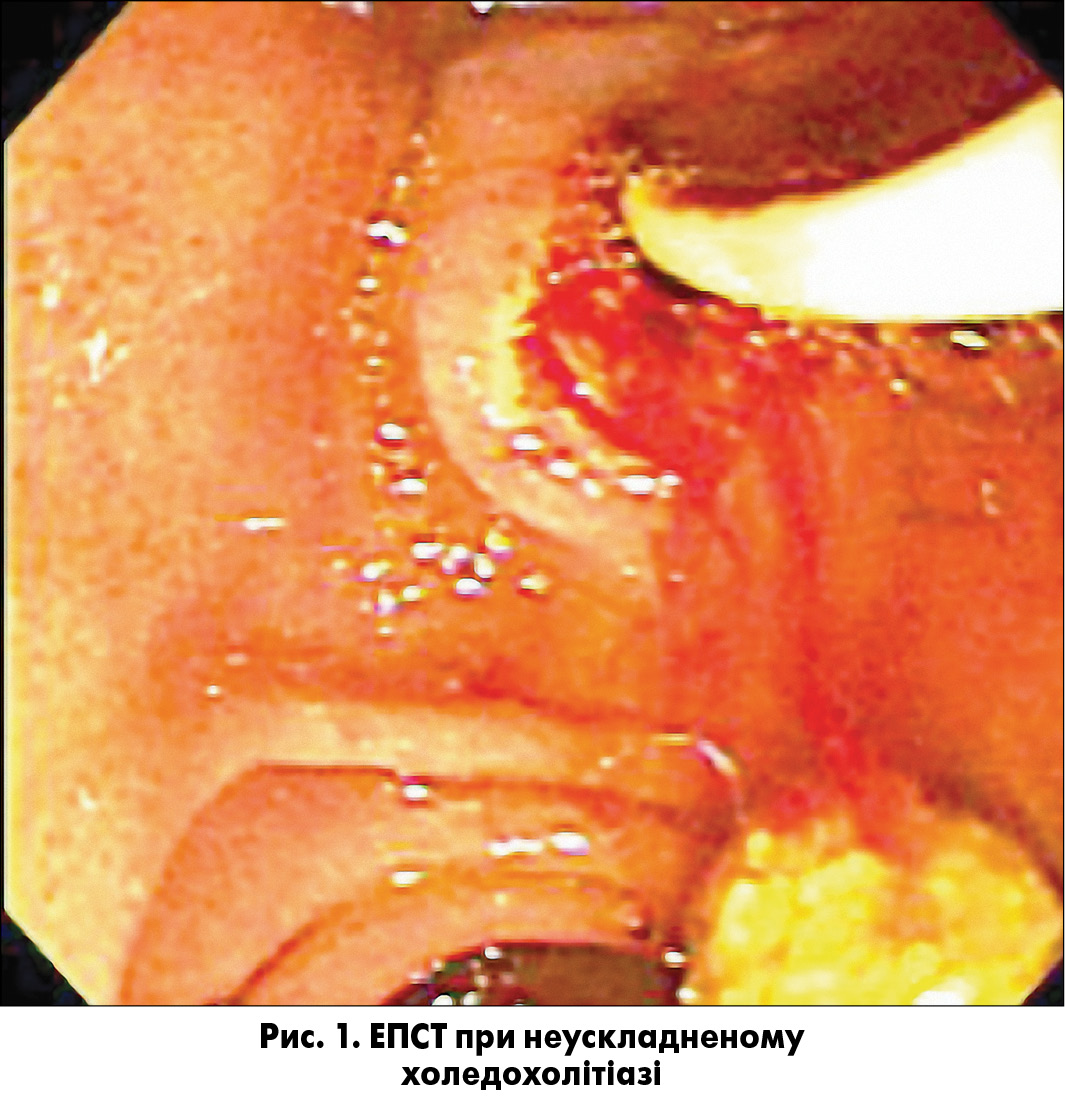
- При гнійному холангіті – назобіліарне дренування або ендобіліарне стентування (рис. 2).
- Щоденний УЗД-контроль.
- Динамічну ендоскопічну ретроградну панкреатохолангіографію (ЕРПХГ).
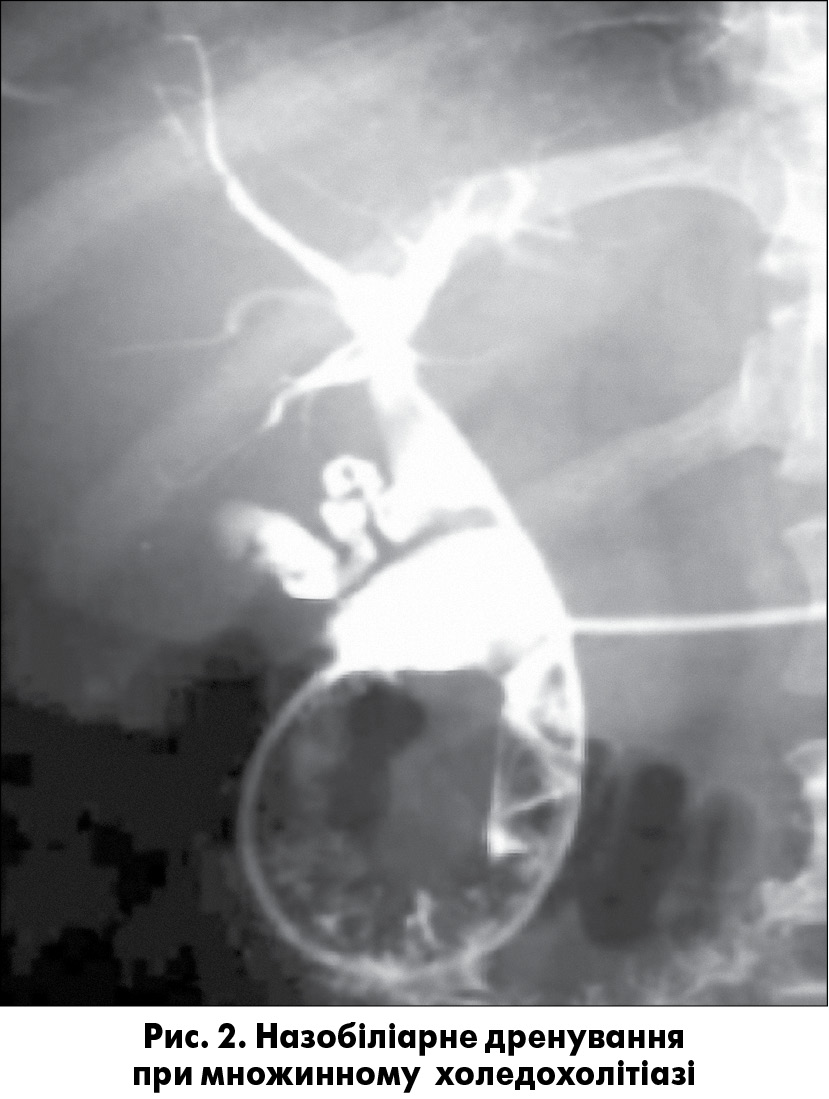
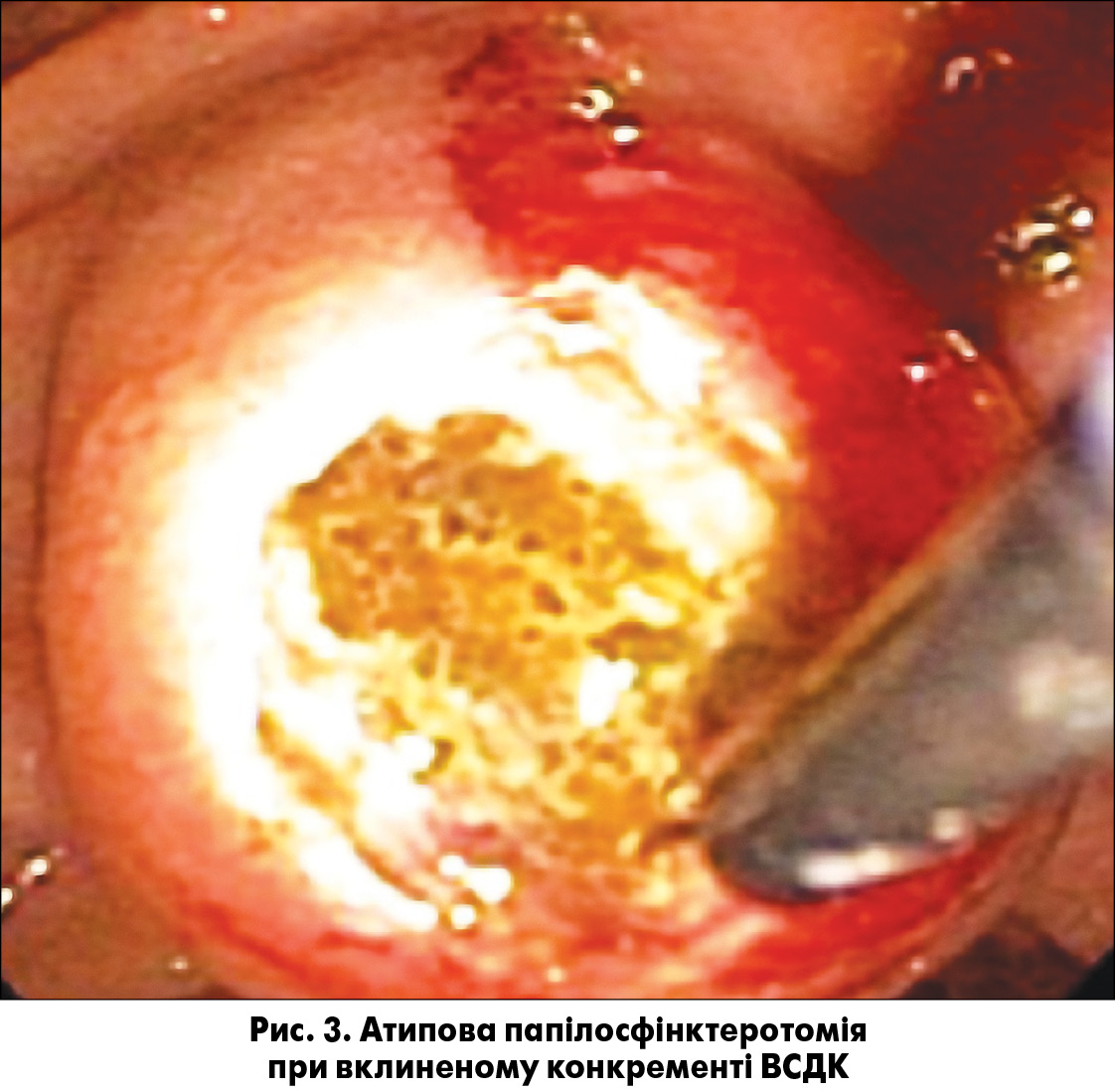
Серед хворих на холедохолітіаз вклинені конкременти ВСДК спостерігали у 175 пацієнтів. Конкременти цієї локалізації призводять до розвитку патологічних процесів в усіх органах панкреатобіліарної зони, викликаючи тим самим обтураційну жовтяницю, стійкий больовий синдром, гнійний холангіт та гострий біліарний панкреатит. У нашій клініці всі хворі з ампулярним холедохолітіазом підлягали ендоскопічному лікуванню з пріоритетним застосуванням атипової папілотомії (рис. 3).
Фіксовані конкременти жовчних проток виявлено у 207 хворих. Складність ендоскопічного лікування цієї категорії пацієнтів зумовлена щільною фіксацією конкремента в інтрапанкреатичному відділі ЗЖП, що не дає можливості обійти конкремент інструментом з метою його захоплення та видалення. У цих випадках застосовуємо такі прийоми:
- Зміщення конкремента в проксимальні відділи жовчних проток біопсійними щипцями або металічним тубусом літотриптора.
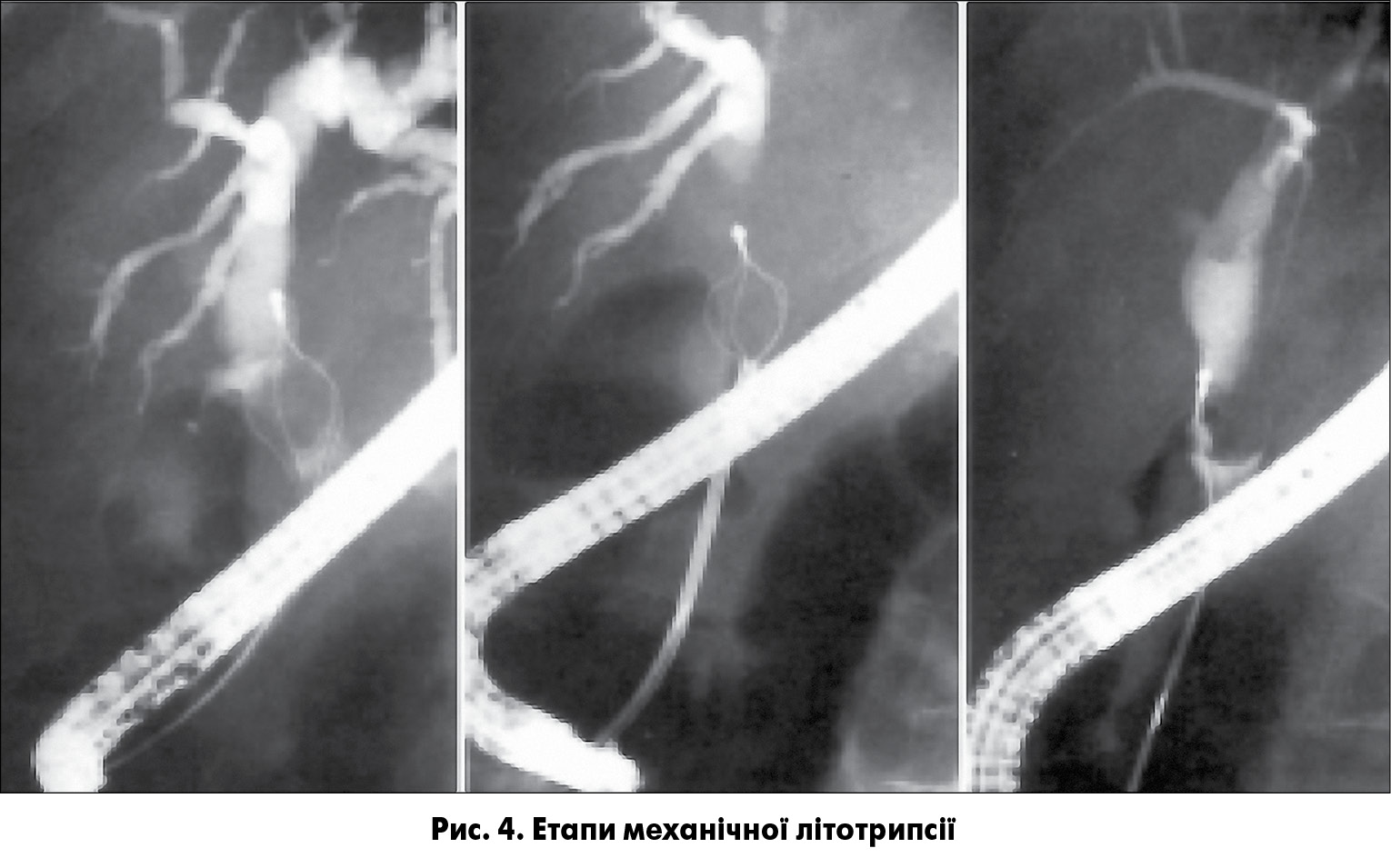
- Дроблення конкремента механічним літотриптором, заведеним у проксимальні відділи жовчних проток повз конкремент по гідрофільному провіднику (рис. 4).
ЕТПВ при синдромі Міріззі виконували у 76 хворих. Механічна літот-рипсія була ефективною лише у 29 пацієнтів з цією нозологією. Повноцінне захоплення конкремента літотриптором у цих випадках є неефективним, тому ми виконували крайову літотрипсію шляхом поетапного бокового захоплення конкремента і дроблення його частинами. У решти хворих із синдромом Міріззі застосовували різні варіанти назобіліарного дренування та ендобіліарного тимчасового стентування.
Ускладнення ендоскопічних транспапілярних втручань відзначали у 126 (7,5%) хворих: кровотечу з країв папілотомної рани – у 66, гострий панкреатит – у 54, вклинення кошика Дорміа з конкрементом у дистальному відділі жовчної протоки – у 4 та ретродуо-денальну перфорацію – у 2 пацієнтів.
Зупинку кровотечі у 62 хворих виконували ендоскопічно: методом аргоноплазмової коагуляції – у 36, обколюванням зони кровотечі етиловим спиртом – у 21 та ендокліпуванням кровоточивої судини – у 5 випадках. Рентгенендоваскулярну оклюзію застосовували у 3 хворих і хірургічне втручання при неефективності ендоскопічного гемостазу – в 1 пацієнта. Гострий панкреатит після виконання транспапілярних втручань у всіх випадках купірували консервативно або ж із застосуванням мініінвазивних технологій. При вклиненні кошика Дорміа з конкрементом холедохолітотомію виконували з лапароскопічного (2 випадки) і з традиційного лапаротомного доступу (1 випадок). Для ліквідації ускладнень ретродуоденальної перфорації в 1 хворого встановили ендобіліарний стент, провели зонд за зв’язку Трейтца для ентерального харчування, виконували дренування заочеревинної флегмони під ультразвуковим контролем та призначали масивну антибіотикотерапію.
Ще в одному випадку перфорації дванадцятипалої кишки виконували хірургічне втручання, що полягало в дренуванні та санації заочеревинної флегмони з лапароскопічного доступу.
Ендоскопічні біліодекомпресивні втручання виконано у 615 хворих з іктерогенними пухлинами періампулярної зони. При злоякісній обструкції жовчних проток переважали безбольова прогресуюча обтураційна жовтяниця, свербіж шкіри, анорексія та симптоми пухлинної інтоксикації. У випадках розпаду пухлини та інфікування жовчі приєднувалися симптоми обструктивного гнійного холангіту й шлунково-кишкової кровотечі.
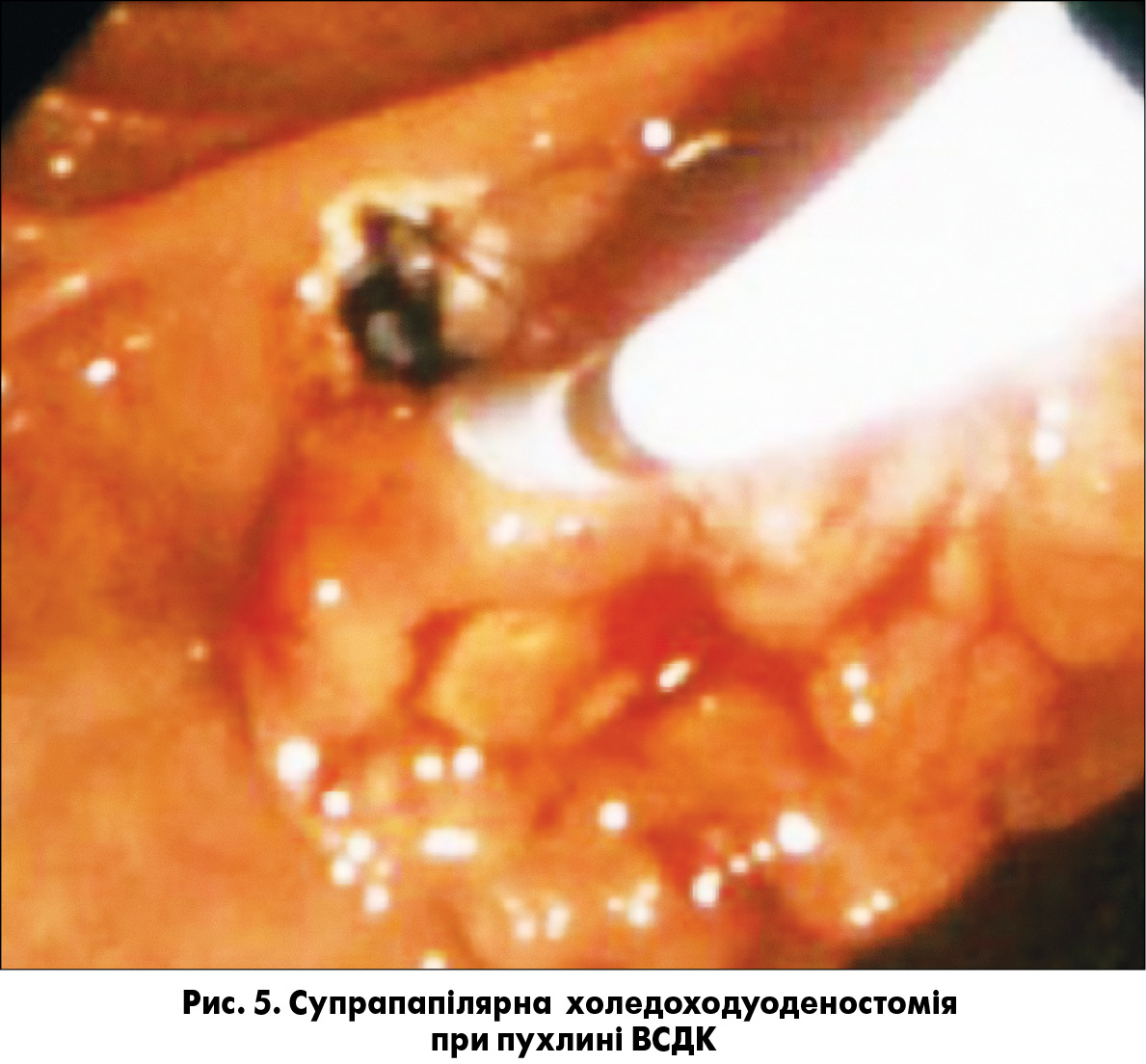
За допомогою УЗД, комп’ютерної томографії, ендоультрасонографії та МРПХГ оцінювали локалізацію та розміри пухлини, ступінь її поширення на протокові системи та інвазію пухлинного процесу в сусідні органи й структури. Як діагностичний та лікувальний метод супрапапілярну холедоходуоденостомію (СПХДС) при пухлинах ВСДК виконано у 115 хворих (рис. 5). У 78 пацієнтів із переходом неопластичного процесу на дистальний відділ ЗЖП СПХДС була безуспішною та доповнювалась ендобіліарним стентуванням. У 132 хворих біліодекомпресивні ЕТПВ при пухлинах ВСДК виконували як перший етап підготовки хворого до радикального хірургічного втручання. У 61 випадку нерезектабельного раку ВСДК було проведено нітинолове ендопротезування жовчних шляхів як завершальний етап хірургічного лікування цієї категорії хворих.
Ендобіліарне стентування із застосуванням тефлонових та нітинолових ендопротезів виконували у 422 пацієнтів із новоутвореннями підшлункової залози та дистального відділу ЗЖП. З них у 285 хворих стенти встановлювали як перший етап хірургічного лікування, а у 137 – як завершальний паліативний метод відновлення жовчовідтоку. З метою зниження ризику інфекційних ускладнень усім хворим передопераційно призначали гепатотропні антибіотики, які продовжували вводити протягом 3-5 днів у післяопераційному періоді. В останні роки для забезпечення адекватного дренування жовчних проток при пухлинах підшлункової залози та дистального відділу ЗЖП застосовуємо лише прямі пластикові стенти діаметром 10 F та довжиною не менше 9 см, стенти модифікації double-pigtail аналогічного діаметра та нітинолові ендопротези.
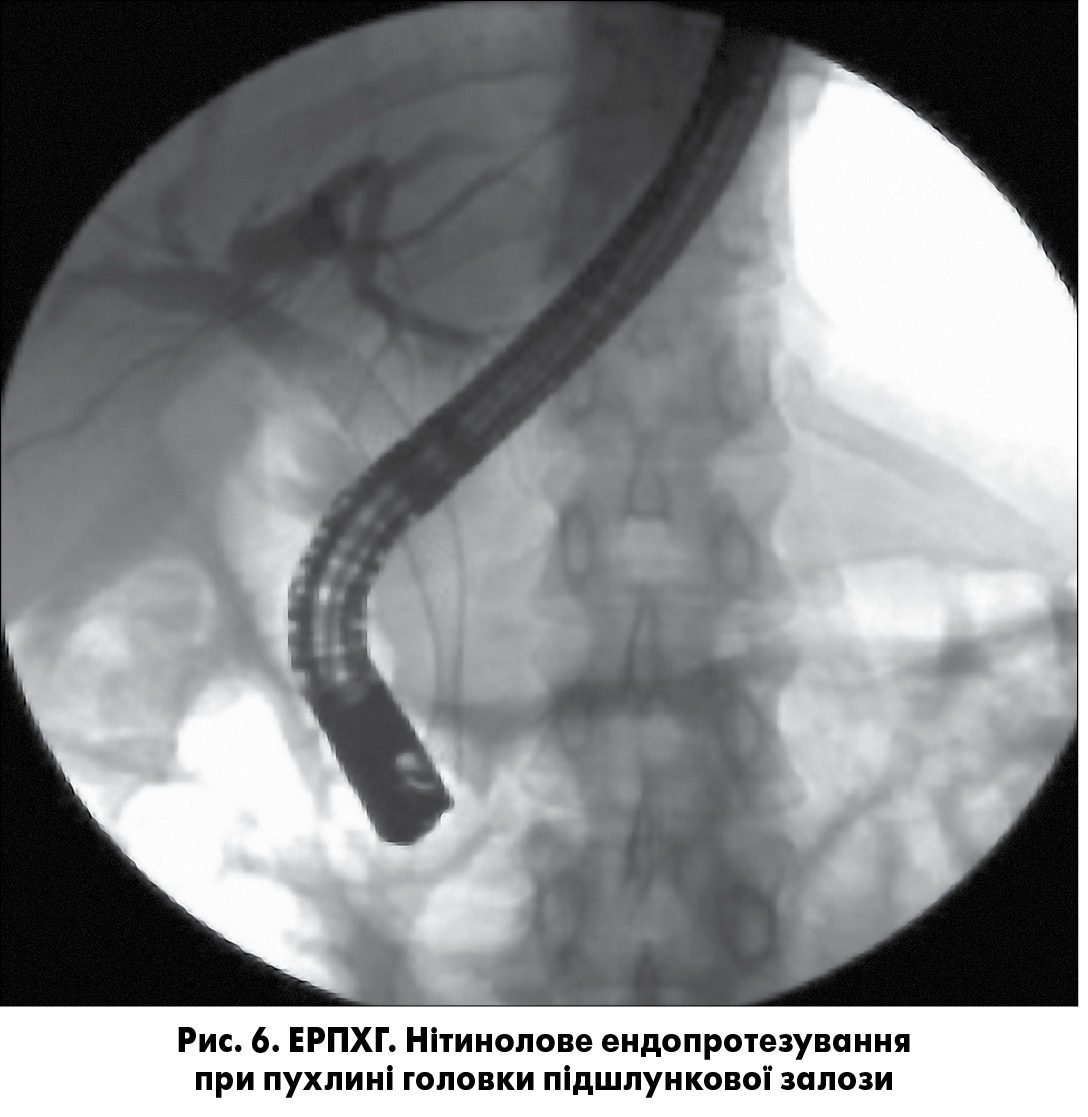
Стентування жовчних проток із застосуванням нітинолових ендопротезів проводили у 198 хворих із періампулярним раком. Перевагами нітинолових стентів є їх більший діаметр (8-10 мм) порівняно з пластиковими. Це значно підвищує тривалість їх функціонування, суттєво покращує якість життя пацієнтів із поширеними формами пухлинного процесу, знижуючи кількість необхідних ендоскопічних реінтервенцій в умовах рентгенопераційної. Враховуючи той факт, що середня тривалість життя хворих при інкурабельній злоякісній обструкції жовчних шляхів становить менше 1 року, встановлення нітинолових ендопротезів у більшості випадків забезпечує їх пожиттєве функціонування. Нітинолові стенти з поліуретановим покриттям використовували у 128 хворих із пухлинами підшлункової залози та дистального відділу ЗЖП, без покриття – у 70 пацієнтів (рис. 6). Ускладнення після ЕТПВ при періампулярних пухлинах спостерігали у 72 (11,7%) хворих. Кровотечі після ендоскопічних операцій виникли у 26, гострий панкреатит – у 14 пацієнтів, ретродуоденальна перфорація – у 2 випадках. Зупинку кровотечі в усіх хворих виконували ендоскопічно: методом аргоноплазмової коагуляції – у 15, обколюванням зони кровотечі етиловим спиртом – у 21 й ендокліпуванням кровоточивої судини – у 3 випадках. Слід зауважити, що кровотечі після ЕТПВ спостерігали, як правило, за високих цифр загального білірубіну крові (>500 мкмоль/л) та виражених явищах коагулопатії.
Гострий панкреатит після пластикового ендобіліарного стентування спостерігали у 37, після нітинолового – у 4 пацієнтів, переважно в групі хворих із пухлинами дистального відділу ЗЖП. В усіх випадках гострий панкреатит купірували консервативно.
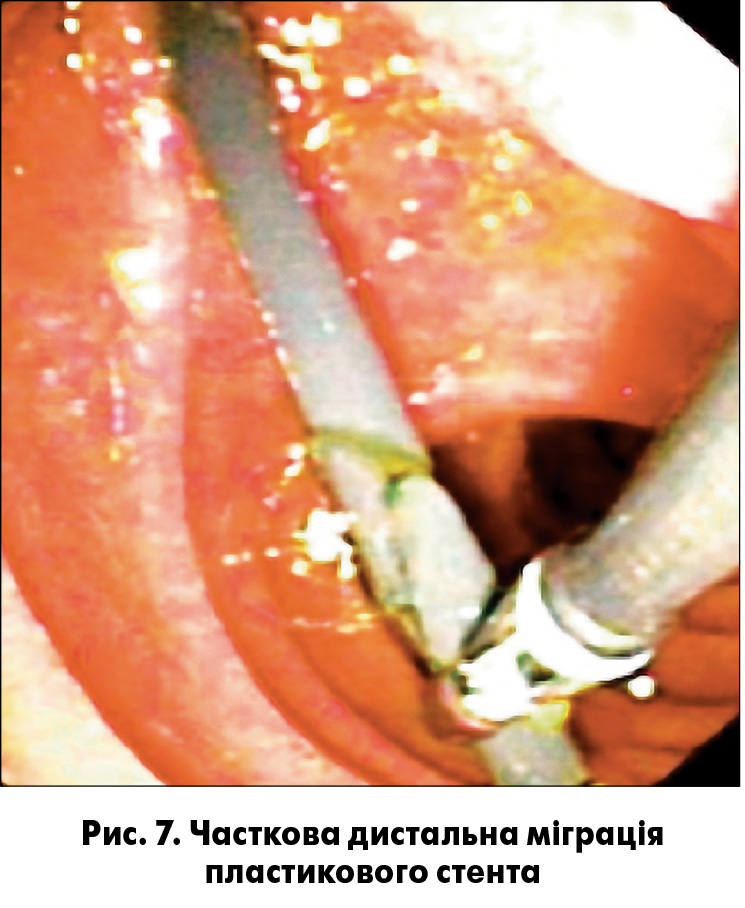
Для ліквідації ускладнень ретродуоденальної перфорації, що була виявлена у двох хворих, встановлювали зонд за зв’язку Трейца для ентерального харчування, виконували дренування заочеревинної флегмони під ультразвуковим контролем та призначали масивну антибіотикотерапію. В одному випадку при протоковій супрапапілярній перфорації пластиковий ендобіліарний стент замінили на покритий нітиноловий, що привело до поступової регресії симптомів перфорації та одужання пацієнта. Проксимальні та дистальні міграції тефлонових ендобіліарних стентів спостерігали у 21 пацієнта. При повній дистальній міграції, що була встановлена в 9 випадках, стент мігрував у просвіт дванадцятипалої кишки з подальшою його транслокацією по травному тракту. У 7 хворих спостерігали часткову дистальну міграцію стентів у просвіт низхідного відділу дванадцятипалої кишки (рис. 7).
Ще у 5 хворих пластиковий ендопротез мігрував проксимально. Міграції пластикових стентів потребували виконання повторної ендоскопічної корекції розташування ендопротеза в 11 та рестентування – у 8 випадках. Ранню обтурацію пластикових стентів спостерігали у 9 хворих (рис. 8).
При ранній обтурації стентів виконували їх інструментальну ревізію та реканалізацію у 6 випадках, а при неефективності (у 3 хворих) здійснено заміну стентів.
Висновки
- У хворих із тривалою та високою обтураційною жовтяницею і вираженою печінковою недостатністю доцільним є проведення передопераційної декомпресії жовчних проток із пріоритетним застосуванням транспапілярного ендоскопічного доступу.
- Етапні ендоскопічні методи лікування ускладнених форм холедохолітіазу дають можливість досягти успіху в лікуванні цієї патології у 95% пацієнтів.
- Едоскопічна біліарна декомпресія пластиковими та нітиноловими ендопротезами є ефективним та безпечним завершальним методом хірургічного лікування хворих з інкурабельними формами періампулярного раку.
- ЕТПВ при доброякісній та злоякісній обструкції жовчних шляхів необхідно виконувати в клініках, укомплектованих сучасним рентгенендоскопічним обладнанням та кваліфікованими спеціалістами.