29 жовтня, 2017
Клинический случай заживления культи голени после атипичной ампутации стопы при облитерирующем атеросклерозе сосудов нижних конечностей
Представляем вниманию читателей клинический случай заживления у пациента культи голени после атипичной ампутации стопы при облитерирующем атеросклерозе сосудов нижних конечностей с сохранением нижней конечности и ее опорной функции в амбулаторно-поликлинических условиях после атипичной ампутации стопы в хирургическом отделении лечебно-профилактического учреждения.
Пациент П., 56 лет, осмотрен хирургом поликлиники в плановом порядке по обращению. Поставлен диагноз: инфицированная мозоль второго пальца стопы, пандактилит второго пальца стопы. Направлен на стационарное лечение в отделение хирургии.
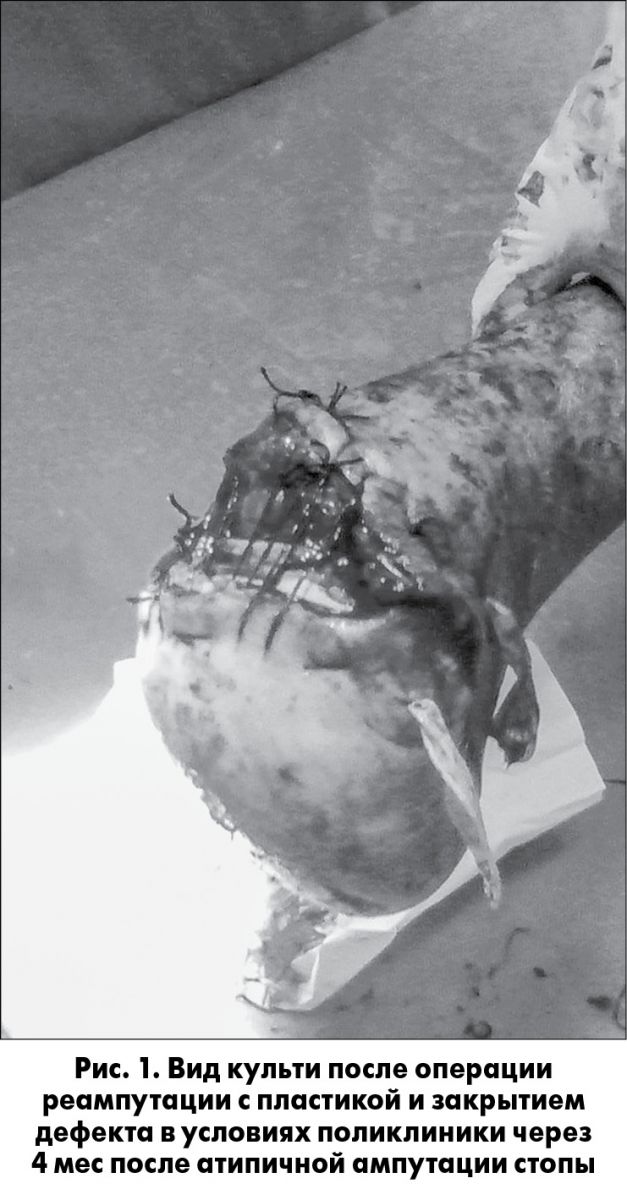 В условиях стационара поставлен клинический диагноз: облитерирующий атеросклероз сосудов нижних конечностей; ишемия IV степени; гангрена стопы. Выполнена операция в объеме атипичной ампутации стопы с сохранением пяточной области. Проконсультирован областным сосудистым хирургом областной клинической больницы им. И.И. Мечникова г. Днепра, поставлен диагноз: атеросклероз сосудов нижних конечностей; ишемия IV степени; гранулирующая рана культи правой стопы.
В условиях стационара поставлен клинический диагноз: облитерирующий атеросклероз сосудов нижних конечностей; ишемия IV степени; гангрена стопы. Выполнена операция в объеме атипичной ампутации стопы с сохранением пяточной области. Проконсультирован областным сосудистым хирургом областной клинической больницы им. И.И. Мечникова г. Днепра, поставлен диагноз: атеросклероз сосудов нижних конечностей; ишемия IV степени; гранулирующая рана культи правой стопы.
От предложенной реконструктивной сосудистой операции в условиях профильного центра сосудистой хирургии пациент категорически отказался, рекомендовано проведение курса реологической сосудистой терапии, ведение раны культи открытым способом, при прогрессировании гангренозных изменений – ампутация нижней конечности на уровне бедра по абсолютным жизненным показаниям (по месту жительства).
Выписан из отделения хирургии под наблюдение хирургом поликлиники.
Через 4 мес после выполнения атипичной ампутации стопы осмотрен хирургом поликлиники. Поставлен диагноз: ампутационная культя стопы; инфицированная гранулирующая рана культи стопы с дефицитом кожи 80%; раневой хрониосепсис.
В связи с бесперспективностью самостоятельного заживления раны культи больших размеров с большим диастазом краев раны пациенту предложена операция реампутации культи с закрытием дефекта.
От предложенной госпитализации в отделение хирургии пациент категорически отказался.
Через 4 мес после операции атипичной ампутации стопы по настоянию пациента в условиях поликлиники выполнена операция реампутации культи с пластикой раневого дефекта под местной инфильтрационной анестезией раствором новокаина  0,5%. Проведена некрэктомия с иссечением измененных тканей до визуально «здоровых». Отсепарированы кожно-фасциально-мышечные лоскуты в области передней поверхности голеностопного сустава, которые сведены наводящими капроновыми швами с частичным закрытием дефекта культи по передней поверхности. Культя широко дренирована перчаточными дренажами. Антибиотикотерапия включала прием цефотаксима 1,0 г в суммарной дозировке 5,0 г. Перевязки ежедневно. На пятые сутки после реампутации отмечено закономерное нагноение культи с распространением гнойного процесса по фасциально-клетчаточным пространствам со снятием наводящих швов и санацией культи.
0,5%. Проведена некрэктомия с иссечением измененных тканей до визуально «здоровых». Отсепарированы кожно-фасциально-мышечные лоскуты в области передней поверхности голеностопного сустава, которые сведены наводящими капроновыми швами с частичным закрытием дефекта культи по передней поверхности. Культя широко дренирована перчаточными дренажами. Антибиотикотерапия включала прием цефотаксима 1,0 г в суммарной дозировке 5,0 г. Перевязки ежедневно. На пятые сутки после реампутации отмечено закономерное нагноение культи с распространением гнойного процесса по фасциально-клетчаточным пространствам со снятием наводящих швов и санацией культи.
В домашних условиях – ванночки с перманганатом калия, линимент Вишневского на область культи.
Реологическая сосудистая терапия не проводилась. Оформлены документы для обращения в медико-социальную экспертную комиссию (МСЭК) с определением II группы инвалидности.
Через 7 мес после реампутации культи (один год после атипичной ампутации стопы в условиях стационара) осмотрен хирургом дома. Имело место полное заживление культи голени по передней поверхности; в пяточной области – трофическая некротическая рана размером 12х10 см, выше нее – кожный лоскут в виде горба размером 5х3 см, вялым разрастанием грануляций, дефицитом кожи в области дефекта культи до 60%.
От предложенной госпитализации в отделение хирургии пациент категорически отказался, настоял на оперативном лечении в условиях поликлиники.
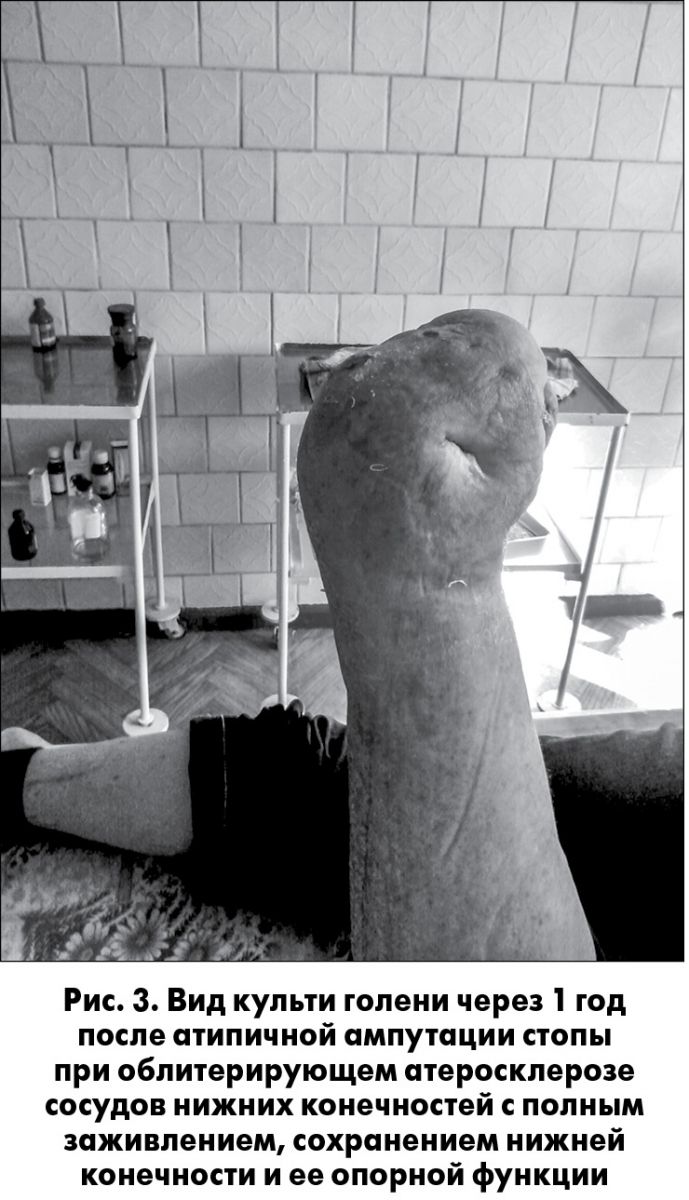 В условиях поликлиники через 1 год после первой операции атипичной ампутации стопы в условиях стационара под местной инфильтрационной анестезией раствором новокаина 0,5% выполнена операция реампутации культи голени с пластикой раневого дефекта культи. Проведена некрэктомия в пяточной области до визуально «здоровых» тканей. В пяточной области операционными разрезами медиально и латерально в поперечном направлении рана расширена книзу и в стороны. Отсепарированы кожно-фасциально-мышечные лоскуты, иссечены грязные вялые грануляции под некротическим струпом, выполнена санация раны. Основной лоскут разделен, выполнена пластика дефекта с закрытием дефекта наводящими капроновыми швами. Интраоперационное кровоснабжение тканей удовлетворительное, интраоперационная кровопотеря – до 50 мл. В раннем послеоперационном периоде – антибиотикотерапия цефотаксимом 1,0 г в суммарной дозировке 5,0 г. Перевязки ежедневно.
В условиях поликлиники через 1 год после первой операции атипичной ампутации стопы в условиях стационара под местной инфильтрационной анестезией раствором новокаина 0,5% выполнена операция реампутации культи голени с пластикой раневого дефекта культи. Проведена некрэктомия в пяточной области до визуально «здоровых» тканей. В пяточной области операционными разрезами медиально и латерально в поперечном направлении рана расширена книзу и в стороны. Отсепарированы кожно-фасциально-мышечные лоскуты, иссечены грязные вялые грануляции под некротическим струпом, выполнена санация раны. Основной лоскут разделен, выполнена пластика дефекта с закрытием дефекта наводящими капроновыми швами. Интраоперационное кровоснабжение тканей удовлетворительное, интраоперационная кровопотеря – до 50 мл. В раннем послеоперационном периоде – антибиотикотерапия цефотаксимом 1,0 г в суммарной дозировке 5,0 г. Перевязки ежедневно.
На пятые сутки раннего послеоперационного периода –закономерное нагноение культи со снятием наводящих швов и санацией культи. В домашних условиях лечение в прежнем объеме.
Результат лечения – полное заживление культи голени вторичным натяжением, сохранение нижней конечности и ее опорной функции, подбор ортопедической обуви по линии МСЭК.
При ретроспективном анализе имел место неправильно поставленный клинический диагноз и выбранный объем операции, приведший к увечью и инвалидности пациента.
Литература
- Савельев В.С. Национальное руководство по хирургии. – В двух томах. – 2008.
- Савельев В.С. 80 лекций по хирургии: уч.-практ. пособие. – М.: Литтерра, 2008. – 912 с.
- Савельев В.С. 50 лекций по хирургии: практ. пособие. – М.: Media Medica, 2003. – 406 с.
- Березницкий Я.С., Захараш М.П., Мишалов В.Г. Хирургия. – В трех томах. – Днепропетровск: Дніпро-VAL, 2007.
- Горюнов С.В., Ромашов Д.В., Бутивщенко И.А. Гнойная хирургия. Атлас. – М.: Бином, 2008. – 552 с.
- Зубарев П.Н. Практикум по курсу общей хирургии. – СПб.: Фоллиант, 2004. – 241 с.
- Литтман И. Оперативная хирургия: практ. пособ., 2002.
- Гостищев В.К. Оперативная гнойная хирургия. – М.: Медицина, 1996. – 416 с.
- Воробьев А.А. Алгоритмы оперативных доступов. – СПб.: ЭЛБИ, 2015. – 274 с.
- Глухов А.А., Андреев А.А., Болотских В.И., Боев С.Н. Основы ухода за хирургическими больными. – М.: ГЭОТАР-Медиа, 2008. – 288 с.
- Фишкин А.В., Мицьо В.П. Оперативная хирургия и топографическая анатомия: конспект лекций для вузов. – М.: Владос-пресс, 2005. – 169 с.
- Иванова В.Д., Колсанов А.В., Миронов А.А., Ярелин Б.И. Ампутации. Операции на костях и суставах. – Самара: ОФОРТ, 2007. – 178 с.
- Савельев В.С. Хирургические инфекции кожи и мягких тканей: национальные рекомендации, 2009. – 92 с.
- Абаев Ю.К. Справочник хирурга. Раны и раневая инфекция. – Ростов-на-Дону: Феникс, 2006. – 428 с.
- Саенко В.Ф., Десятерик В.И., Перцева Т.А., Шаповалюк В.В. Сепсис и полиорганная недостаточность. – Кривой Рог: Минерал, 2005. – 470 с.
- Гульман М.И., Винник Ю.С., Миллер С.В. Атлас дренирования в хирургии.– Красноярск, 2004. – 72 с.
- Баумгартнер Р. Ампутация и протезирование нижних конечностей / Под редакцией А.Н. Кейера. – М., 2002. – 505 с.
- Покровский А.В. Клиническая ангиология: практ. пособ. – В двух томах. – 2004.


