29 жовтня, 2017
Лечение хронических ран с применением фотодинамической терапии и синтетических раневых покрытий
 Одной из главных проблем вульноологии является разработка новых и усовершенствование существующих методов лечения гнойных и длительно незаживающих ран, особенно у больных с сахарным диабетом (СД). Для лечения ран предложено множество медикаментозных средств и физических методов, способствующих очищению ран, ускоряющих репаративные и регенераторные процессы в них, а также средств, направленных на профилактику их вторичного инфицирования и формирование вторичных некрозов. Несмотря на большой арсенал таких средств, проблема лечения гнойных и длительно незаживающих ран далека от разрешения. В последние годы появились физические и химические методы лечения ран, применяемые как по отдельности, так и в сочетании.
Одной из главных проблем вульноологии является разработка новых и усовершенствование существующих методов лечения гнойных и длительно незаживающих ран, особенно у больных с сахарным диабетом (СД). Для лечения ран предложено множество медикаментозных средств и физических методов, способствующих очищению ран, ускоряющих репаративные и регенераторные процессы в них, а также средств, направленных на профилактику их вторичного инфицирования и формирование вторичных некрозов. Несмотря на большой арсенал таких средств, проблема лечения гнойных и длительно незаживающих ран далека от разрешения. В последние годы появились физические и химические методы лечения ран, применяемые как по отдельности, так и в сочетании.
Перспективным направлением в лечении гнойных и длительно незаживающих ран представляется применение фототерапии (ФТ) и фотодинамической терапии (ФДТ). В последние годы методики закрытия ран синтетическими покрытиями приходят на смену аутодермопластике и занимают прочные позиции в современной вульноологии.
Нами разработана и внедрена методика лечения хронических ран с применением синтетических раневых покрытий и светотерапии.
В исследование было включено 5 пациентов с нейроишемической формой синдрома диабетической стопы (СДС) на фоне СД 2 типа в возрасте от 52 до 72 лет обоего пола (1-я группа), и 4 пациента с трофическими язвами венозной этиологии на фоне СД (2-я группа).
Диагноз больным 1-й группы устанавливали на основании жалоб пациента, анамнестических данных, объективного осмотра. В данном исследовании у пациентов с нейроишемической стопой диабетика использовали классификацию PEDIS (perfusion – состояние кровотока, extent/size – размер дефекта тканей, depth/tissue loss – глубина дефекта, infection – инфекция, sensation – чувствительность), по которой исследуемые пациенты были классифицированы как P3, E391,3±100,42 см2, D1-2, I3-4, S1.
Длительность заболевания варикозным расширением вен у больных 2-й группы составляла от 8 до 12 лет. Сроки появления трофических язв на коже голени до момента госпитализации – от 2 до 36 мес. Язвы локализовались в средней трети голени.
У больных 1-й группы выполняли рентгенографию костей стопы и голени (при необходимости). Оценивали лодыжечно-плечевой индекс (ЛПИ) – соотношение между систолическим давлением в плечевой артерии и артерии на тыле стопы – при помощи тонометра и аппарата Dopplex (Германия). У исследуемых пациентов этот показатель составлял 0,3-0,5. Прогностическим критерием заживления ран является транскутанное напряжение кислорода (О2) в тканях. У всех исследуемых пациентов этот показатель был ниже 0,3 мм рт. ст.
Показания к реваскуляризации нижних конечностей устанавливали на основании критериев, сформулированных рабочей группой TASK II (Trans-Atlantic Inter-Society Consensus), в соответствии с которыми 4 пациента 1-й группы относились к классам А и В, один пациент – к классу D.
В динамике оценивали площадь ран, а также такие их характеристики, как динамика роста грануляций и эпителизация ран.
При поступлении больного осуществляли забор материала для микробиологического исследования. При наличии признаков системного воспалительного ответа (в трех наблюдениях) обязательно выполняли бактериоскопию, на основании данных которой назначали стартовую антибактериальную терапию. Микробиологическому исследованию подвергали раневое отделяемое, определяли количественный и качественный состав микрофлоры, а также ее чувствительность к антибиотикам. Следует отметить, что у 4 пациентов 1-й группы определялись мультирезистентные штаммы, а у одного – панрезистентные штаммы возбудителей. При микробиологическом исследовании больных 2-й группы в двух случаях идентифицирован S. аureus, в одном – S. epidermidis и в одном – P. аeruginosa.
Лечение назначали по следующей схеме: компенсация СД (перевод на дробную инсулинотерапию), метаболическая терапия (препараты α-липоевой кислоты, витамины группы В), антибактериальная, антикоагулянтная и ангиотропная, антибактериальная терапия, физические методы лечения, терапия, направленная на лечение остеопороза (препараты кальция). У больных 2-й группы применяли венотоники и компрессионное бинтование конечностей.
В комплексе местного лечения ран использованы фотонные матрицы «Барва флекс» А.М. Коробова с различным спектральным диапазоном: длина волны (λ) 660, 470, 525, 405 нм, что соответствовало красному, синему, зеленому и фиолетовому свету, имеющим различные эффекты.
Нами разработана и применена следующая схема лечения СДС (у больных 1-й группы). На этапе подготовки к ФДТ при наличии выраженного отека проводили 3-5 сеансов ФТ синим светом (λ 470-440 нм, длительность сеанса – 5-10 мин). При отсутствии перифокального отека раны подготавливали к ФДТ путем проведения 3-5 сеансов ФТ зеленым светом (λ 550-520 нм, длительность сеанса – 3-5 мин).
Подводимая к ране энергия составляла в среднем 30-40 Дж/см2. Плотность мощности света была в пределах 0,1-1,0 Вт/см2, а время воздействия на рану варьировало в зависимости от площади ран.
В период подготовки ран к ФДТ параллельно выполнялась реваскуляризация конечностей. Целью реваскуляризации является восстановление магистрального кровотока до стопы предпочтительно через переднюю или заднюю большеберцовую артерию.
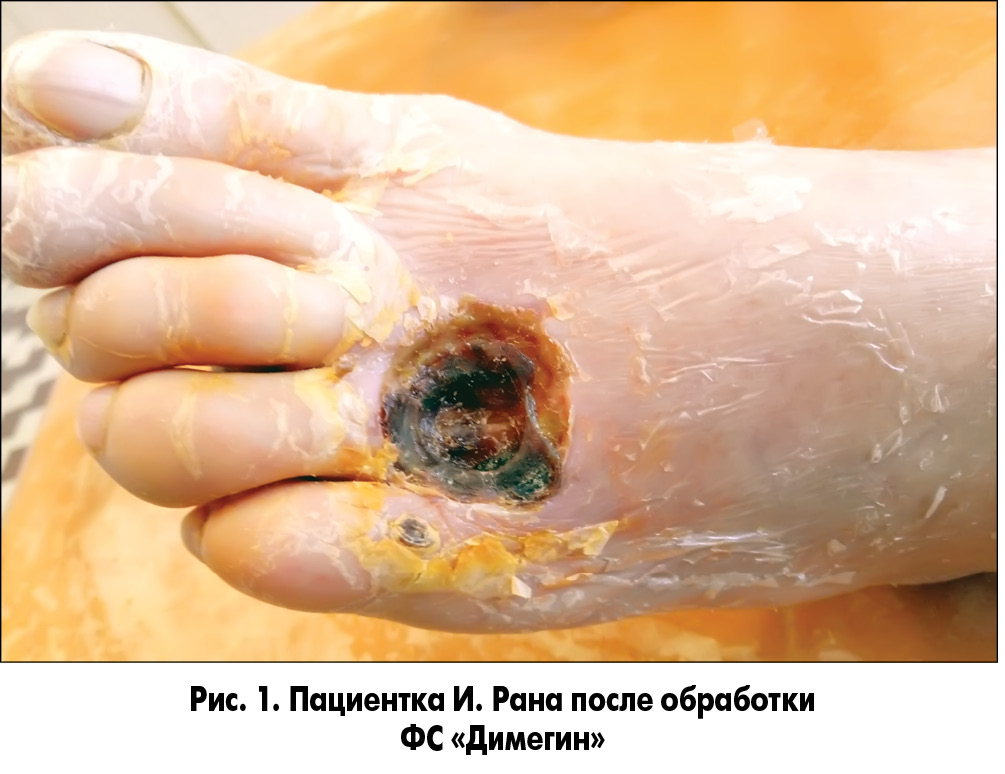
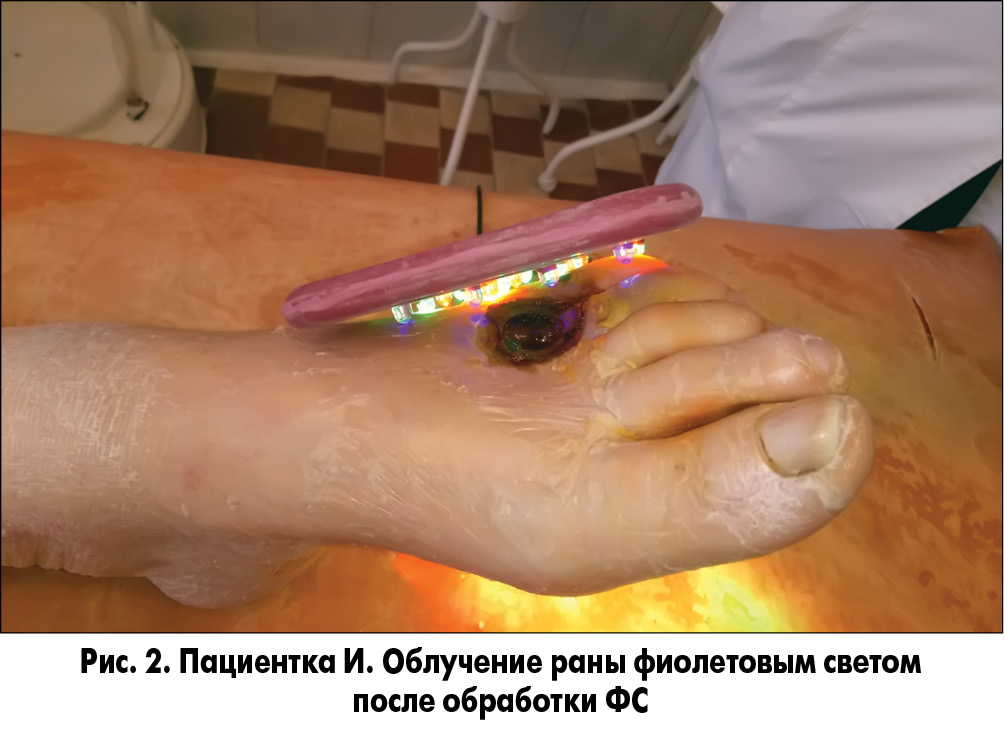
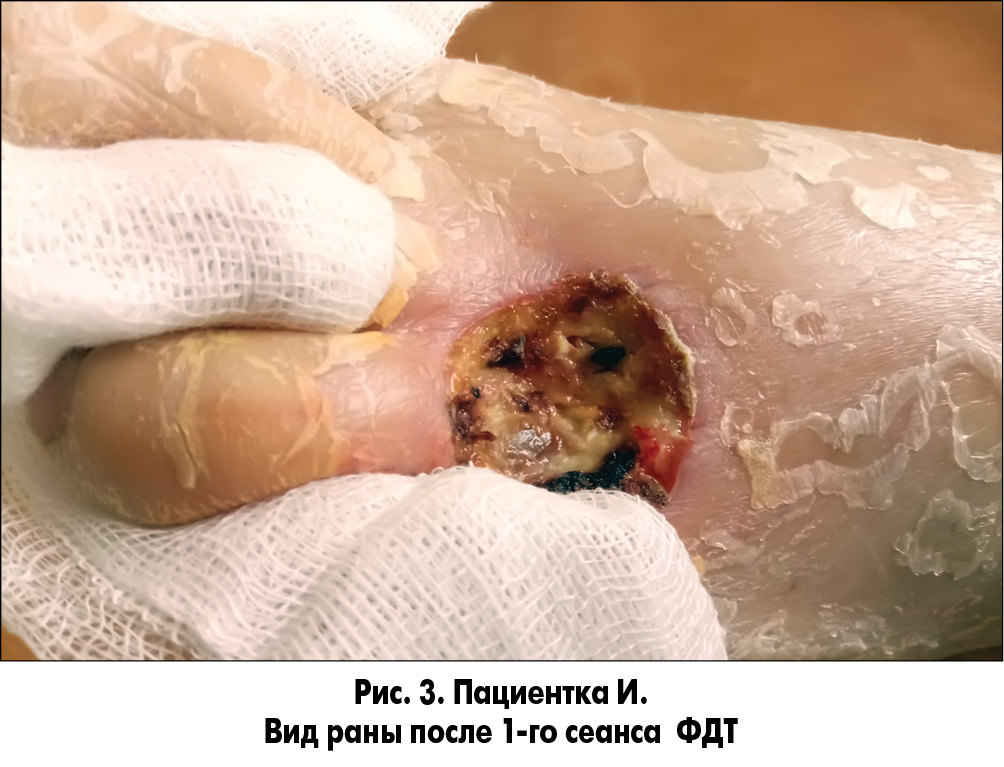
При необходимости выполняли хирургическую обработку ран с иссечением некрозов и ликвидацией гнойных затеков с последующей обработкой их растворами антисептиков. На следующие сутки в области дна и краев ран сохранялись очаги некрозов и налет фибрина. После туалета ран 3% раствором перекиси водорода на рану накладывали марлевую салфетку, пропитанную фотосенсибилизатором (ФС), которая находилась в ране в течение 20 мин. В качестве ФС нами был использован Димегин (динатриевая соль 2,7,12,18-тетраметил-3,8-ди (1-метоксиэтил)-13,17-ди (2-оксикарбонилэтил) порфирина). Препарат характеризуется длительной элиминацией из организма, что удлиняет его бактерицидный эффект в ране. Выраженная кожная фототоксичность препарата требует его осторожного применения и предотвращения попадания ФС на неповрежденные ткани. После удаления салфетки с ФС рану облучали фиолетовым или синим светом (λ 405 или 470 нм) (рис. 1-3).
После проведения курса ФДТ переходили на ФТ (облучение ран красным светом (λ 660-630 нм) ежедневно, длительность сеансов – 10-15 мин, кратность – 10-12 се-ансов в зависимости от площади ран) до пластического закрытия раневых дефектов.
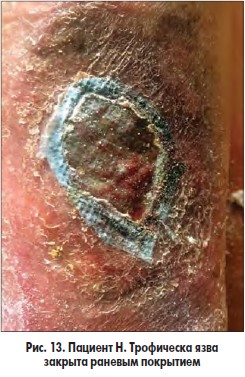
Закрытие раневых дефектов выполняли синтетическим покрытием PCL (рис. 4) c аппликацией фибринового сгустка и плазмы, обогащенной тромбоцитарным фактором роста без фибрина по разработанной нами методике.
Параметры структур покрытия на основе 3Д-нановолокна соответствовали параметрам кожи человека:
- Создаваемая при регидратации pH = 3,8-5,6.
- Толщина окончательного конструкта – 1,5-2,5 мм (возможность довести до этой толщины путем наслаивания нескольких «листов»).
- Размер пор – от 20 нм до 0,5 мкм.
- Количество пор на 1 см2 – в среднем 100.
- Модуль упругости (эластичность) – в среднем 106 Н/м2.
- Прочность – около 1,5 кг/мм2.
- Возможность насытить клетками, витамином Е, гиалуроновой кислотой, липосомами.
- Биосовместимость: адгезивность к клеткам, биорезорбируемость в организме, отсутствие цитотоксичности, отсутствие апирогенности, отсутствие иммуногенности, отсутствие канцерогенности.
- Возможность стерилизовать, например радиацией.
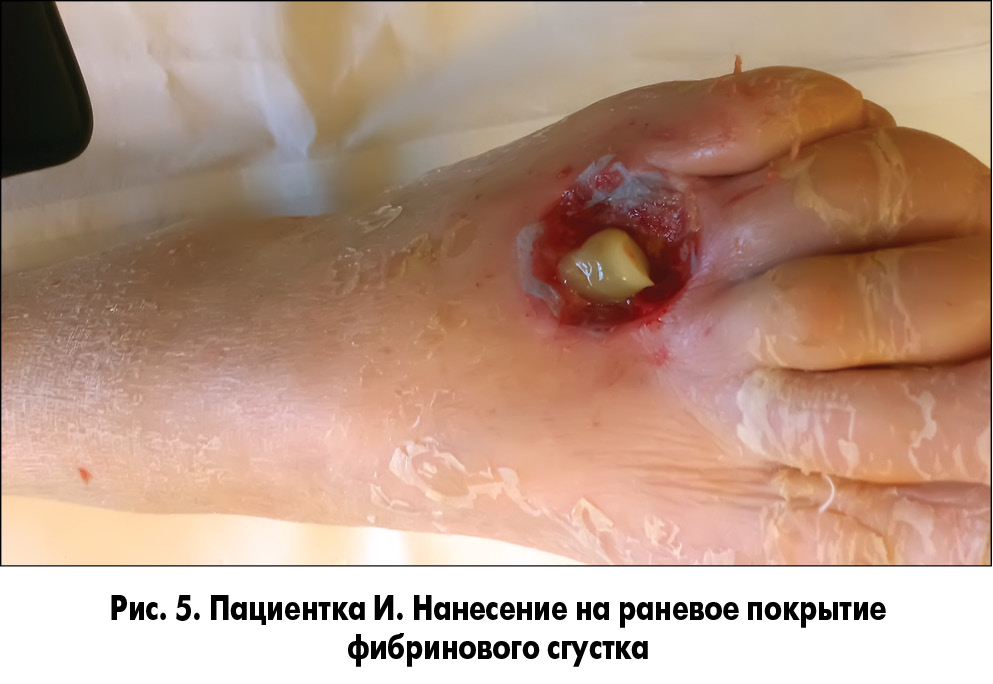
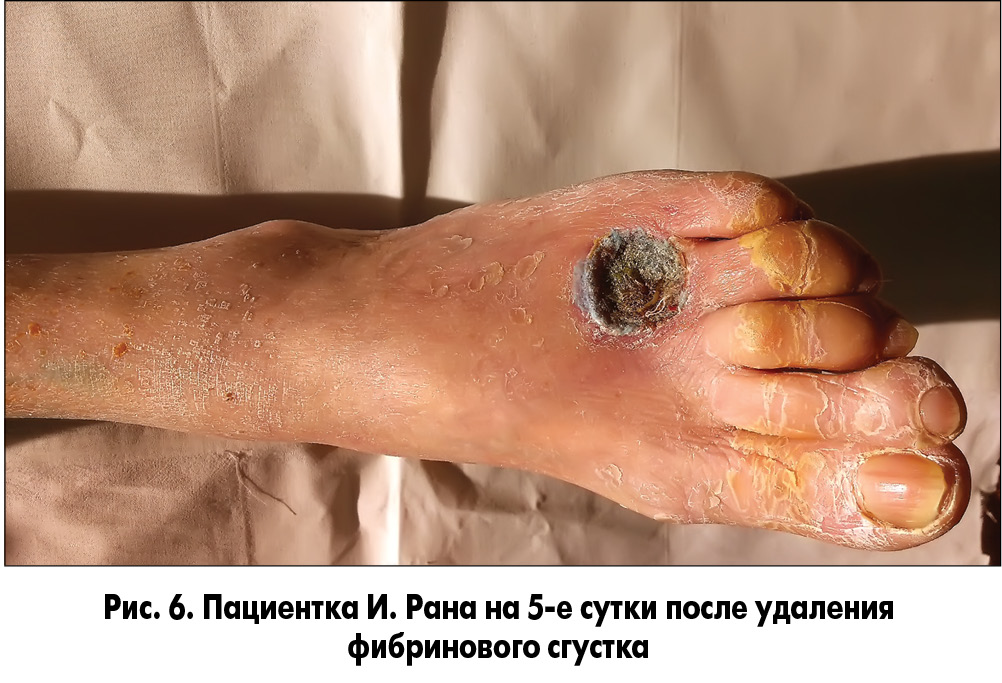
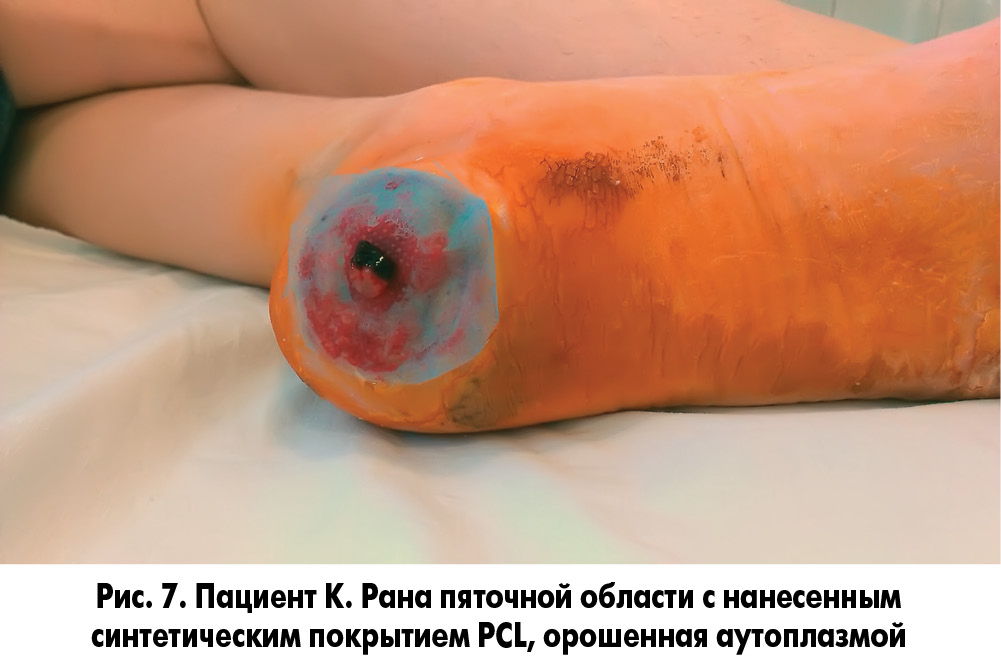
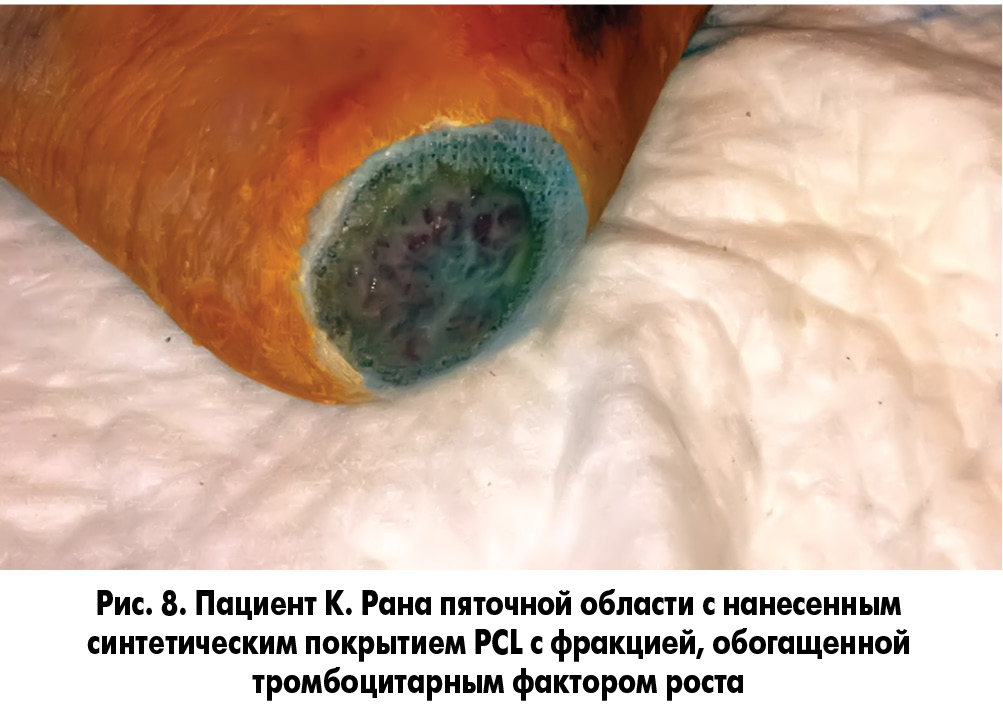
Методика закрытия ран заключалась в следующем. У пациента осуществлялся забор 20 мл крови без консерванта из кубитальной вены и ультрацентрифугирование ее для получения фракции, обогащенной тромбоцитарным фактором роста. После туалета раны 3% раствором перекиси водорода и ее кюретажа раневая поверхность укрывалась раневым покрытием, на которое наносили фибриновый сгусток (рис. 5, 6). Через сутки во время следующей перевязки остатки фибринового сгустка удаляли, а раневое покрытие орошали плазмой, обогащенной аутотромбоцитарным фактором роста (рис. 7, 8).
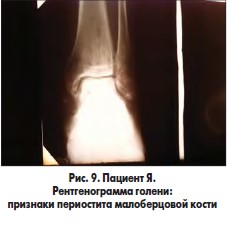
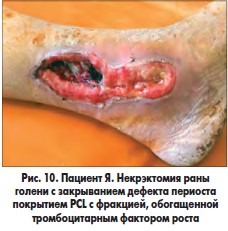
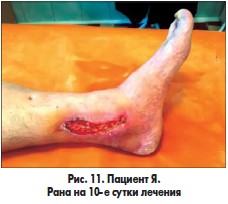
В одном наблюдении у пациента с синдромом Лериша, хронической ишемией IVВ стадии, обширной гнойно-некротической раной левой голени и периоститом большеберцовой кости на фоне СД 2 типа после аорто-бедренного шунтирования синтетическим протезом и бедренно-подколенного аутовенозного шунтирования была произведена некрэктомия раны левой голени, дефект периоста замещен покрытием PCL с нанесением аутоплазмы, обогащенной тромбоцитарным фактором роста (рис. 9-11). Объем раны после некрэктомии составлял 36,8 см3. В послеоперационном периоде проводилось местное лечение с облучением раны красным светом ежедневно. Краевая эпителизация появилась на 6-е сутки. На 5-е сутки отмечено уменьшение объема раны на 39,2%, на 8-е сутки – на 50,6%. На 12-е сутки после некрэктомии выполнена кожная пластика. Рана зажила вторичным натяжением.
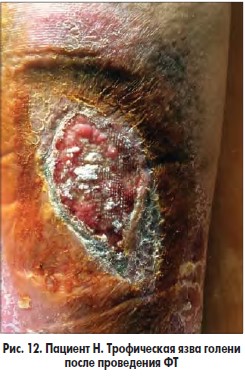
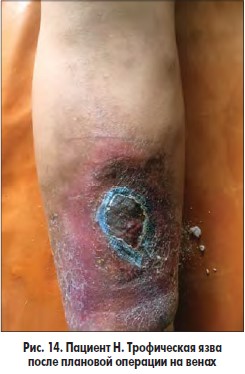
Разработанная методика подготовки больных с трофическими язвами венозной этиологии к плановым операциям на венах заключается в следующем. В I фазе раневого процесса проводили сеансы ФТ зеленым светом (λ 550-520 нм, длительность сеанса – 10-15 мин, кратность сеансов – 5-7 в зависимости от площади ран); после очищения ран, созревания грануляций и появления признаков эпителизации на 8-10-е сутки раневую поверхность закрывали покрытием PCL, после чего выполняли оперативное вмешательство на венах в плановом порядке (рис. 12-14).
Начиная с первых суток послеоперационного периода наряду со стандартно назначаемой терапией в комплекс местного лечения включали ФТ красным светом (λ 660-630 нм, длительность сеанса – 10-15 мин, кратность сеансов – 7-14). Эффективность лечения оценивалась на основании субъективных ощущений пациента, объективных исследований характера и динамики показателей заживления ран (наличие отделяемого, степень развития грануляций и эпителизации, скорость заживления).
Применение ФТ и ФДТ по разработанной нами методике у больных 1-й группы способствовало быстрому (в течение 2-3 сут) очищению ран от гнойно-некротических масс (при традиционном лечении длительность этого этапа составляет от 4-5 до 7-10 сут). Появление первых грануляций отмечено на 4-5-е сутки, а краевой эпителизации – на 6-7-е сутки лечения. При традиционном лечении эти показатели достигаются соответственно на 7-е и 10-11-е сутки. Некротические массы уже после первого сеанса ФДТ активно отторгались, гнойного отделяемого из раны практически не было. В процессе лечения ни в одном наблюдении не потребовалось выполнения этапных некрэктомий. Сроки лечения составляли 5-7 сут в зависимости от состояния ран.
На фоне проводимого дальнейшего лечения к 2-3-м суткам уменьшался перифокальный отек, к 5-7-м суткам существенно улучшалось качество грануляций и степень эпителизации ран. Площадь поверхности ран до начала лечения составила в среднем 391,3±100,42 см2, к 5-7-м суткам – 364,7±44,21 см2 и к 10-12-м суткам лечения – 63,95±20,2 см2 (p<0,01). Скорость заживления ран к 5-7-м суткам лечения составила 1,58±0,44%, к 10-12-м суткам – 4,72±0,63% (p<0,01). На фоне проводимого лечения отмечались позитивные изменения со стороны микробного пейзажа ран. При поступлении выделяли в основном грамположительные микроорганизмы со средней колонизацией ран 7,42×109 колониеформирующих единиц (КФЕ). Наиболее часто идентифицировали стафилококки (у 4 пациентов) со средней колонизацией (8,46±0,82)×109 КФЕ. На втором месте (у 3 пациентов) были микрококки – (7,24±0,84)×109 КФЕ, на третьем – стрептококки (у 2 пациентов) (7,58±0,87)×109 КФЕ. На 3-5-е сутки отмечалось снижение уровня микробной контаминации ран, но это снижение не носило статистической достоверности. На 6-7-е сутки терапии уровень инфицированности ран снижался ниже критических величин (<105), на 9-10-е сутки исследования не высевались стафилококки и стрептококки, а с 11-х суток – микрококки. У больных, которым проводили ФДТ, при цитологическом исследовании отмечена более быстрая (уже на 3-5-е сутки) деконтаминация ран, что совпадало с данными бактериологического исследования. Раневая поверхность интенсивно очищалась от некротического детрита, что связано с активацией фагоцитарной функции нейтрофилов и макрофагов не только по отношению к патогенам, но и к разрушенным тканевым и клеточным элементам.
Транскутанное напряжение О2 к 5-7-м суткам лечения у исследуемых больных составляло 0,50-0,6 мм рт. ст.
У больных 2-й группы, которым перед радикальной операцией раневые дефекты закрывали раневым покрытием PCL, после выполнения радикальной операции на венах динамика регресса площади ран была следующей: после операции – 16,92±0,18 см2, на 4-5-е сутки – 10,28±0,24 см2 (на 39,24%; р<0,05), на 7-10-е сутки – 7,82±0,683 (на 50,63%; р<0,01). Язвы зажили на 15-17-е сутки. Средние сроки пребывания в стационаре – 22,6±2,4 суток.
При изучении локальной микроциркуляции, по данным лазерной допплеровской флуометрии, у всех обследуемых пациентов уже на 3-и сутки уровень показателя микроциркуляции (ПМ) достоверно снижался относительно группы с традиционным лечением до 6,1±0,9 против 7,6±0,4 перфузионной единицы (п. ед.). На 7-е сутки этот показатель составил 4,5±0,5 п. ед. (в контроле – 6,2±0,6 п. ед.), а на 21-е сутки характер первичной допплерограммы и уровень ПМ в области раны достоверно не отличались от таковых интактной кожи. Анализ амплитудочастотной гистограммы показал, что если амплитуда вазомоций на 3-и сутки лечения при проведении ФДТ несколько превышала аналогичный показатель, а на 21-е сутки составила максимальное значение среди всех больных (1,14±0,28 п. ед.), то активность вазомоций, среднее квадратичное отклонение (Ав/СКО) приблизилась к норме и даже несколько превысила ее (393±28,4%) при норме 370±26,0%. Значение Ав/СКО при традиционном лечении составило 323±32,1%.
При традиционных методах лечения хронических ран цитологическое исследование свидетельствует о замедленном течении раневого процесса: на 3-и и 6-е сутки существенного различия в цитограммах по сравнению с исходными не отмечено. Только на 14-21-е сутки традиционного лечения наблюдалось некоторое снижение микробной контаминации, усиление фагоцитоза и незначительное увеличение содержания макрофагов и фибробластов, то есть переход к воспалительному типу цитограмм. Однако в эти сроки инфицированность и воспалительная реакция (80,8±3 нейтрофила в мазке) оставались выраженными.
В мазках-отпечатках с поверхности ран после 1-2 сеансов ФДТ значительно уменьшалось количество нейтрофилов, что может быть связано с накоплением в них ФС и последующим разрушением их под действием света. Через 3 сут абсолютное количество нейтрофилов возрастает за счет новых клеток с активной фагоцитарной функцией, мигрирующих из сосудов грануляционной ткани. При этом увеличивается содержание макрофагов, в том числе зрелых, активно фагоцитирующих форм, а затем и фибробластов различной степени зрелости. Это свидетельствует о переходе от воспалительно-некротического типа к воспалительному, а затем к воспалительно-регенераторному и регенераторному. Таким образом, цитологическое исследование свидетельствует, что использование ФДТ способствует раннему очищению ран от некротического детрита и снижению уровня микробной контаминации, а также усилению фагоцитоза, ускорению макрофагальной и фибробластной реакции.
Патоморфологическое исследование биоптатов из длительно незаживающих ран до начала лечения, как и цитологическое исследование, указывает на значительное замедление и извращение репарации в ране. Отмечаются значительные микроциркуляторные нарушения: сладж эритроцитов и стаз, микротромбозы, выраженный васкулит, фибриноидный некроз стенок, отек и лимфостаз, недостаточность макрофагальной реакции, угнетение пролиферации и дистрофия фибробластов, извращенный фибриллогенез коллагена.
Данные морфологического исследования биоптатов у больных с хроническими ранами на фоне применения традиционного лечения свидетельствуют о торможении раневого процесса: к 7-14-м суткам воспалительные проявления превалируют над репаративными, грануляционная ткань остается незрелой.
При использовании ФДТ течение раневого процесса интенсифицируется: уже на 7-е сутки уменьшалась или полностью исчезала микробная контаминация, отмечалось исчезновение некротического детрита, что соответствовало и данным цитограмм. Отмечалась нормализация микроциркуляции. Следует отметить, что у некоторых больных, у которых до лечения патологическая грануляционная ткань отличалась слабостью нейтрофильной реакции, последняя уже после 1-го сеанса ФДТ временно усиливалась, что можно считать хорошим прогностическим признаком, учитывая роль нейтрофилов в очищении ран.
Через 7-14 сут количество макрофагов в ткани существенно увеличивалось, при этом преобладали зрелые макрофаги с активной фагоцитарной функцией.
В целом воспалительная фаза протекает на фоне ФДТ значительно быстрее и в более ранние сроки переходит в репаративную. Отмечается активная пролиферация фибробластов, синтез ими кислых глюкозаминогликанов и коллагена, фиброгенез коллагеновых волокон, образование и созревание уже к 14-м суткам полноценной грануляционной ткани с вертикальными сосудами, которая к 21-м суткам превращается в фиброзно-рубцовую. Одновременно происходила регенерация эпидермиса: к 7-14-м суткам отмечается краевой рост незрелого эпителия, а к 21-м – формируется зрелый эпителий. Размеры ран сокращаются за счет эпителизации и контракции рубцовой ткани. Таким образом, цитологическое и патоморфологическое исследования выявили отчетливую стимуляцию угнетенного раневого процесса в ранах под влиянием ФДТ и ФТ.
Известно, что при микробном повреждении тканей происходит индукция антигенспецифических реакций в ответ на эндотоксины и компоненты мембраны, высвобождающиеся при разрушении микроорганизма.
Окончательный механизм положительного влияния ФТ и ФДТ далек от полного понимания, однако некоторые его моменты могут быть сформулированы следующим образом. В регуляции смены стадий раневого процесса существенная роль принадлежит лейкоцитам. Однако имеется ряд факторов, нарушающих нормальное течение процесса заживления ран, главным из которых в длительно существующей ране является инфицирование. Высокий уровень бактериальной обсемененности приводит к увеличению концентрации бактериальных эндотоксинов. С другой стороны, известно, что эндотоксины в зависимости от концентрации двухфазно влияют на функциональную активность лейкоцитов: полиморфноядерных лейкоцитов и мононуклеаров. При высокой концентрации эндотоксинов отмечается ингибирование функциональной активности лейкоцитов и их деструкция.
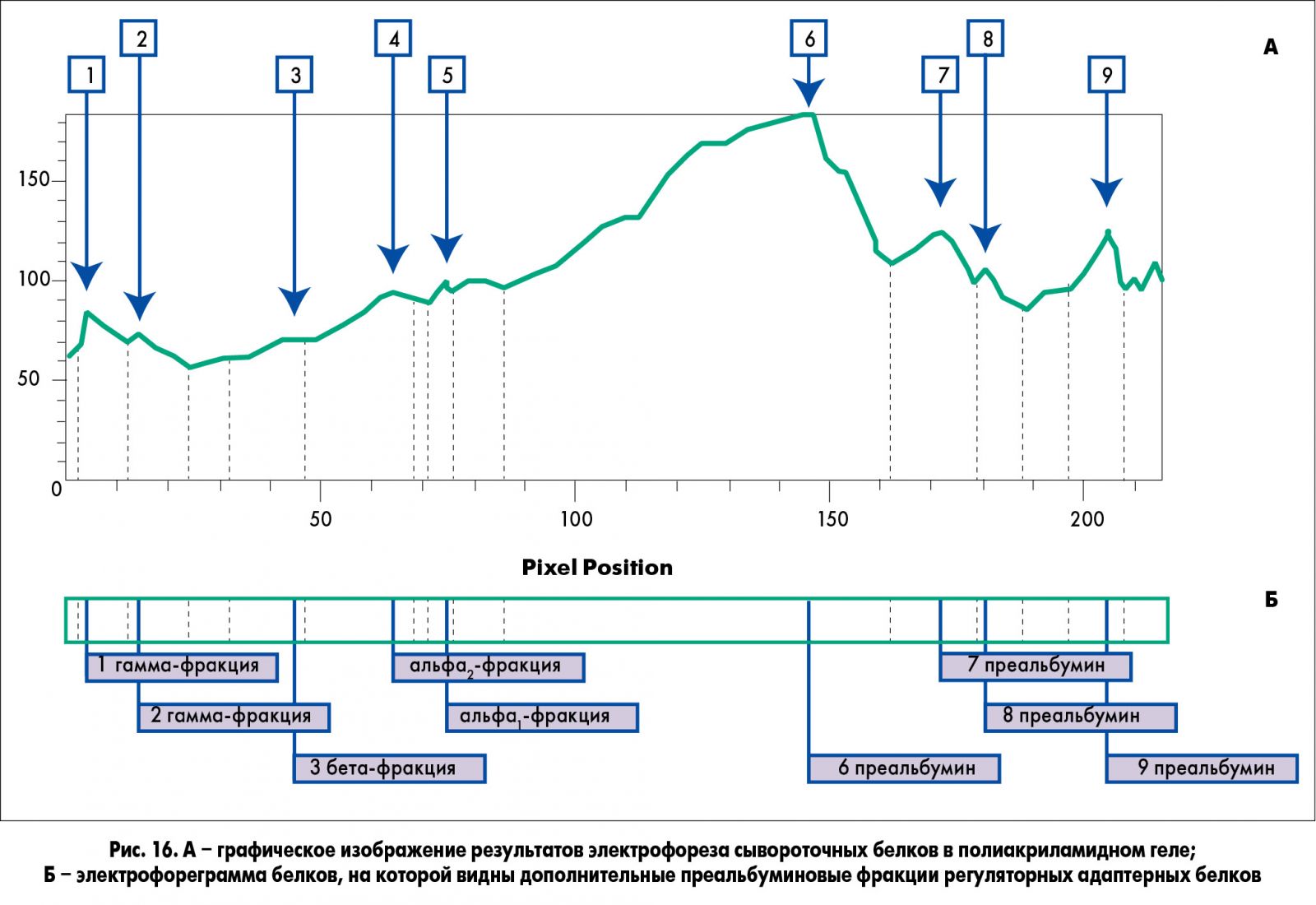
На рисунке 15 представлены основные компоненты клеточного и межклеточного метаболизма, которые участвуют в деградации и ремоделировании, а также процессах регенерации соединительной ткани. Под действием цитокинов и факторов роста макрофаги и фибробласты в соединительной ткани продуцируют протеолитические ферменты (матриксные металлопротеиназы), которые влияют на миграцию, деградацию, мобилизацию факторов роста и ангиогенез.
На стадии регенерации низкомолекулярные адаптерные белки и ингибиторы деструкции коллагена способствуют заживлению раны без образования выраженных келоидных рубцов. Световое воздействие может индуцировать синтез белков (тенасцина TN-C и тромбоспондина TSP-2), которые являются ингибиторами металлопротеиназ и предотвращают избыточную деструкцию, а также пролиферацию соединительнотканных клеток.
На рисунке 16 представлена электрофореграмма паттернов сывороточных белков, содержащих низкомолекулярные преальбуминовые фракции ингибиторных и адаптерных белков.
Известно также, что процесс заживления ран проходит через взаимосвязанные и контролируемые стадии: воспаление, пролиферация, созревание грануляционной ткани и эпителизация. Микробные антигены при попадании в организм нейтрализуются белками системы комплемента (C) С3, С4, С5 и иммуноглобулинами (Ig) IgA, IgM, IgG. Антитела с антигенами и комплементом (АТ + АГ + комплемент) образуют циркулирующие иммунные комплексы (ЦИК). ЦИК могут выводиться из организма или их дальнейший процессинг может осуществляться с помощью фагоцитоза. Фагоцитоз является мощным барьерным фактором, но при хронизации процесса и бактериальной экспансии страдают все стадии фагоцитоза антигенпрезентирующих клеток, что не поддается медикаментозной коррекции.
В связи с этим можно предположить, что динамика раневого процесса при воздействии ФДТ заключается в следующем. При исходно высоком уровне контаминации ран и, как следствие, большой концентрации эндотоксинов в экссудате, полиморфноядерные лейкоциты насчитываются в небольшом количестве и имеют низкий уровень функциональной активности. При проведении ФДТ в присутствии ФС происходит поражение бактериальной клетки, снижение уровня инфицирования и концентрации эндотоксинов. Наряду с этим начинается активация хемотаксиса, адгезии и эндоцитоза бактерий фагоцитирующими нейтрофилами за счет кислородонезависимого эндоцитоза и «кислородного взрыва» в результате образования синглетного кислорода.
При этом полиморфноядерные лейкоциты не ингибируются, а наоборот, происходит активация их фагоцитарной активности, что ведет к более быстрому очищению ран. Гранулоцитарные нейтрофилы при контакте с микробными антигенами осуществляют их процессинг – фагоцитоз. Процессинг разрушения микроорганизмов осуществляется с помощью лизосомальных ферментов внутри фагосомы. Гидролитические ферменты фагосомы – гранзимы, лактоферины, протеазы, нуклеазы, липазы, фосфолипазы, фосфатазы, сульфатазы – активно участвуют в этом процессе.
Процессинг микроорганизмов также осуществляется с участием активных форм кислорода: супероксидного анион-радикала (О2-) с образованием перекиси водорода Н2О2, хлорноватистой кислоты НОCl, миелопероксидазы (МРО) и фосфолипазы А2, которые катализируют реакции расщепления веществ, составляющих структуру микроорганизмов. В завершение этого процесса нейтрофилы погибают. Сочетанное действие синглетного кислорода и гидролитических ферментов вызывает разрушение мембраны фагоцита по механизму перекисного окисления липидов и активирует окислительную способность фагоцитирующих нейтрофилов. Клетки поглощают и окисляют гранулы красителя с различной интенсивностью, в зависимости от восстановительной способности ферментов, под влиянием супероксидного анион-радикала (О2-), образующегося в процессе НАДФН-оксидазной реакции.
Смена стадий процесса заживления хронических ран, переход воспаления в фазу грануляций сопровождается изменением состава популяции лейкоцитов в ране: вместо нейтрофилов в очаг воспаления приходят мононуклеарные клетки, моноциты и макрофаги, способные к продукции большого количества различных цитокинов.
Вышеперечисленные события в ране вызваны поражающим действием ФДТ на микрофлору. Это обусловлено высоким уровнем аккумуляции бактериальными клетками экзогенного ФС и инициацией вторичных свободнорадикальных реакций. Вместе с тем собственные клетки, находящиеся в раневом дефекте, не способны интенсивно аккумулировать значительные количества ФС и связывают его в меньшем количестве по сравнению с бактериями. При этом световое воздействие сопровождается стимуляцией клеток. Применительно к лейкоцитам воздействие ФДТ в присутствии небольшого количества ФС может оказывать непосредственное влияние, что выражается в двух эффектах: увеличении бактерицидности и активации регенераторных процессов.
Высокий уровень индукции ферментов ФС способствует нормализации иммунореактивности. Несмотря на высокую спонтанную окислительную и низкую индуцированную активность фагоцитов, окислительный резерв гранулоцитов возрастает после светового воздействия.
Увеличение бактерицидности лейкоцитов обусловлено фотоиндуцированным возрастанием продукции кислородных радикалов за счет увеличения активности НАДФН-оксидазы, а активация синтеза приводит к образованию весьма важных, с точки зрения рассматриваемых событий, белков: индуцибельной NО-синтетазы и цитокинов. Образование индуцибельной NО-синтетазы сопровождается увеличением продукции оксида азота, который является фактором, отвечающим за вазодилатацию микрососудов. Все это приводит к улучшению микроциркуляции, отмечаемому при воздействии ФДТ в процессе заживления ран. Благодаря этим и другим факторам ФДТ при лечении длительно незаживающих ран дает первичный стимул, ускоряющий торпидный раневой процесс и затем последовательно сокращающий время всех фаз заживления ран на фоне активации барьерной функции фагоцитоза.
Таким образом, разработанный метод лечения хронических ран с использованием ФТ и ФДТ с последующим пластическим закрытием дефектов синтетическими раневыми покрытиями патогенетически обоснован и высоко эффективен в сравнении с традиционными методами лечения. Комбинированное световое воздействие с использованием ФС стимулирует образование активных форм кислорода, усиливая эффект фагоцитирующих клеток, что проявляется в активации хемотаксиса, адгезии и эндоцитоза нейтрофилов. ФДТ усиливает молекулярные механизмы межклеточного взаимодействия на всех этапах активации первичного иммунитета. Фагоцитоз и показатели гуморального иммунитета у больных с хроническими ранами нормализуются на фоне комбинированной ФДТ. Аппликация фибринового сгустка на рану способствует ее очищению от киллерных и фагоцитирующих клеток, а аппликации плазмы, обогащенной тромбоцитарным фактором роста без фибрина, способствуют усилению регенеративных функций и грануляции. Замещение дефектов тканей раневыми покрытиями является предпочтительным по сравнению с аутодермопластикой, особенно у больных с СД, ввиду сохранения целостности собственной кожи. Кроме того, раневые покрытия можно насыщать лекарственными средствами, стимулирующими заживление ран (витамином Е, гиалуроновой кислотой, липосомами и др.).




.jpg)