4 листопада, 2017
Клініко-фармакологічний підхід до лікування депресії

За матеріалами науково-практичної онлайн-конференції «Фокус на пацієнта в терапії депресії»
(23 листопада 2016 р., Київ, Україна)
У листопаді 2016 р. у місті Києві за підтримки компанії Pfizer H.C.P. Corporation відбулася конференція на тему «Фокус на пацієнта в терапії депресії». У заході взяли участь провідні фахівці у галузі психіатрії та неврології. Крім цього, було встановлено відеозв’язок з регіонами України: Київ – Харків – Дніпро – Одеса – Запоріжжя – Львів, за допомогою якого всі бажаючі змогли долучитися до обговорення актуальних проблем щодо лікування пацієнтів з депресивними розладами.
 Конференція розпочалася з виступу доктора медичних наук, професора, заступника директора з наукової роботи ДУ «Інститут неврології, психіатрії та наркології НАМН України» (м. Харків) Марути Наталії Олександрівни. Вона представила доповідь на тему «Стандарти терапії депресії в Україні», у якій навела епідеміологічні дані, розповіла про медико-соціальні тенденції, сучасні персоніфіковані підходи у терапії осіб, що страждають на депресивні розлади, та про можливі шляхи оптимізації антидепресивної терапії. Нині депресія вважається одним із найбільш розповсюджених психічних розладів з важкими медико-соціальними наслідками. В Європі 38 % населення страждають на ті чи інші психічні розлади. Так, згідно зі статистичним даними, перше місце посідають тривожні розлади, друге – інсомнії, а третє – депресія. Відповідно до офіційних даних, в Україні рівень розповсюдженості та захворюваності на депресію дуже низький.
Конференція розпочалася з виступу доктора медичних наук, професора, заступника директора з наукової роботи ДУ «Інститут неврології, психіатрії та наркології НАМН України» (м. Харків) Марути Наталії Олександрівни. Вона представила доповідь на тему «Стандарти терапії депресії в Україні», у якій навела епідеміологічні дані, розповіла про медико-соціальні тенденції, сучасні персоніфіковані підходи у терапії осіб, що страждають на депресивні розлади, та про можливі шляхи оптимізації антидепресивної терапії. Нині депресія вважається одним із найбільш розповсюджених психічних розладів з важкими медико-соціальними наслідками. В Європі 38 % населення страждають на ті чи інші психічні розлади. Так, згідно зі статистичним даними, перше місце посідають тривожні розлади, друге – інсомнії, а третє – депресія. Відповідно до офіційних даних, в Україні рівень розповсюдженості та захворюваності на депресію дуже низький.
На думку доповідача, це може бути пов’язано з небажанням пацієнтів відвідувати лікарів внаслідок хворобливих проявів, а також з тим, що суспільство не повністю усвідомлює негативні наслідки захворювання та стигматизацією по відношенню до осіб, які страждають на психічний розлад. Також не останню роль відіграє недостатня обізнаність лікарів загальної практики та діагностичні помилки, внаслідок чого призначається неадекватне лікування, або й взагалі пацієнти його не отримують. Таким чином, серед осіб хворих на депресію в Україні лише 6-9 % отримує адекватну терапію. Однак варто пам’ятати, що цей розлад має серйозні медико-соціальні наслідки: ризик суїциду складає 15 %, при цьому 90 % тих осіб, які вчинили суїцид, страждали на депресивні розлади. До того ж за показником DALY (кількість потенційно втрачених років здорового життя через передчасну смерть чи непрацездатність внаслідок інвалідності або хронічного захворювання) було встановлено, що до 2030 р. депресія опиниться на першому місці серед захворювань з потенційно небезпечними наслідками.
Наталія Олександрівна наголосила, що депресія – це гетерогенний розлад, що асоційований із різноманітними психопатологічними підтипами, нейробіологічними та психосоціальними етіологічними факторами. При цьому у пацієнтів відмічається різна відповідь на терапію. Цей стан характеризується високим рівнем коморбідності з іншими соматичними та психічними розладами, що суттєво ускладнює діагностику депресії. Враховуючи те, що ранніми проявами захворювання зазвичай є різноманітні емоційні, фізичні та когнітивні симптоми, то пацієнти частіше звертаються за допомогою до лікарів загальної практики.
Як відомо, основну роль в патогенезі депресії відіграє нейротрансмітерна дисрегуляція. Крім того, на механізм розвитку депресивних розладів впливає зниження мозкової моноамінергічної трансмісії, оксидантний стрес, зниження нейротрофічного фактору підвищення рівня прозапальних цитокінів, дисрегуляція гіпоталамо-гіпофізарно-наднирникової системи та ін. Варто пам’ятати, що при депресії відбуваються порушення в різних метаболічних системах: симпато-адреналовій, ренін-ангіотензин-альдостероновій, імунній та нейротрофічній. Відповідно до даних нейровізуалізаційних досліджень, майже у всіх областях головного мозку відмічаються суттєві функціональні зміни.
Взаємодія генетичних механізмів та факторів навколишнього середовища в кожному конкретному випадку визначає ефективність та безпеку терапевтичного впливу. Всі відомі препарати взаємодіють з білками крові, ензимами, рецепторами, іонними каналами, і цей зв’язок, залежно від генетичних механізмів, впливає на швидкість абсорбції, розподілу, метаболізму та елімінації препарату. Вказані механізми залежать також від віку, стану внутрішніх органів, особливостей внутрішнього середовища організму та ін. Генетичний поліморфізм білків, що залучені у фармакокінетику та фармакодинаміку, формує механізми індивідуальної варіабельності, ефективності та безпеки лікарського засобу. Щоб спрогнозувати, яка може бути відповідь на терапію, реакція на можливі токсичні побічні ефекти та інші фактори, використовують індивідуальні геномні біомаркери пацієнта. Вони є показниками нормальних і патологічних процесів, відображають реакцію організму на терапевтичне втручання і пов’язані зі зміною генома. До них належать метаболіти нейротрансмітерів, дані нейровізуалізації, результати електроенцефалографії, рівень прозапальних цитокінів, гормони гіпоталамо-гіпофізарно-наднирникової системи, метаболічні маркери та фактори росту. За допомогою індивідуальних біомаркерів можна практично спрогнозувати можливу відповідь на терапію, безпеку та ефективність препарату, що використовується, токсичну дію, побічні ефекти, скорегувати дозу.
Професор нагадала учасникам заходу, що в Україні широко представлені ефективні антидепресанти з хорошою переносимістю, які є досить безпечними при використанні. Більшість психотропних препаратів метаболізуються в печінці за допомогою цитохрому Р450, що обумовлює низьку й високу активність метаболізму. В Уніфікованому клінічному протоколі медичної допомоги «Депресія (легкий, помірний, тяжкий депресивні епізоди без соматичного синдрому або з соматичним синдромом, рекурентний депресивний розлад, дистимія)», оновленому в 2014 р., що базується на даних доказової медицини та рекомендаціях провідних міжнародних медичних організацій (далі – Протокол), концепція лікування при наданні допомоги пацієнту з депресією суттєво змінилась. Лікування пацієнтів спрямоване не стільки на встановлення ремісії, скільки на функціональне одужання, на соціальну інтеграцію пацієнта і на збереження ним соціальної активності. У Протоколі вказано, що допомога пацієнту з депресією має надаватися комплексно і містити фармакотерапію, психотерапію, немедикаментозні методи, а також повинна включати освітні програми для пацієнтів.
Доповідач зауважила, що, обираючи антидепресант, важливо враховувати досвід пацієнта, клінічні особливості перебігу захворювання, звичайно, зважаючи на власні професійні знання, а також на вартість та доступність препарату, оскільки ці критерії можуть стати вирішальними для хворого. Зазвичай оцінку ефективності препарату починають з другого тижня терапії, якщо ж відповідь на терапію не спостерігається, то відповідно до протоколу рекомендовано підвищити дозу, призначати додатковий препарат або замінити його на інший. У випадках, коли відсутня відповідь на терапію, пропонується переглянути діагноз, оцінюючи психосоціальні фактори, виключити алкогольну, наркотичну залежність, визначити рівень антидепресанту у плазмі крові пацієнта, ступінь комплаєнсу та наявність резистентного депресивного розладу.
У Протоколі перераховані основні антидепресанти, що представлені на фармацевтичному ринку України. Виділяють препарати першої та другої лінії терапії. Нещодавно в Україні з’явився новий препарат – десвенлафаксин. Це препарат подвійної дії, який є найбільш активним метаболітом венлафаксину, не метаболізується цитохромом Р450 та має низький потенціал міжмедикаментозної взаємодії. Окрім того, у порівнянні з венлафаксином має більш виражену норадренергічну активність, а це дозволяє використовувати його при фіброміалгіях та при депресивних розладах з яскраво вираженими соматичними проявами (Stahl, 2011). Згідно з даними рандомізованих подвійних контрольованих плацебо досліджень, препарат показав свою ефективність навіть у початковій дозі 50 мг, яка є терапевтичною. Також доповідач зазначила, що на відміну від інших антидепресантів, десвенлафаксин не призводить до збільшення ваги, а навіть навпаки – вага часто зменшується. Початкова доза десвенлафаксину становить 50 мг, а максимальна добова доза – 100 мг.
На завершення Наталія Олександрівна зауважила, що при депресивних розладах слід застосовувати безпечні методи лікування. Сучасні фармакологічні стратегії, що ґрунтуються на використанні активних метаболітів антидепресантів, які не вступають в активні інтеракційні взаємодії, є перспективним направленням для підвищення ефективності антидепресивної терапії.
 Наступну доповідь «Функціональне відновлення при великому депресивному розладі. Показання для призначення Еліфору (десвенлафаксину), як препарату, якому надається перевага при виборі терапії» представив доцент кафедри Калгарського університету, керівник психіатричного підрозділу Центру охорони здоров’я провінції Альберта (Канада) Тоба Олубока. Він розповів про результати власного практичного використання препарату Еліфор (Pfizer H.C.P. Corporation) та зазначив, що з метою оптимізації раннього етапу лікування, можливості функціонального відновлення, як основну мішень лікування депресії, необхідно розглядати з точки зору доказової бази. Відомо, що важливим фактором є переносимість препарату, адже певна частина пацієнтів відмовляються від прийому антидепресантів саме через побічні реакції, що може призвести до формування резистентних форм захворювання.
Наступну доповідь «Функціональне відновлення при великому депресивному розладі. Показання для призначення Еліфору (десвенлафаксину), як препарату, якому надається перевага при виборі терапії» представив доцент кафедри Калгарського університету, керівник психіатричного підрозділу Центру охорони здоров’я провінції Альберта (Канада) Тоба Олубока. Він розповів про результати власного практичного використання препарату Еліфор (Pfizer H.C.P. Corporation) та зазначив, що з метою оптимізації раннього етапу лікування, можливості функціонального відновлення, як основну мішень лікування депресії, необхідно розглядати з точки зору доказової бази. Відомо, що важливим фактором є переносимість препарату, адже певна частина пацієнтів відмовляються від прийому антидепресантів саме через побічні реакції, що може призвести до формування резистентних форм захворювання.
При цьому функціональне відновлення в сучасному розумінні розглядається не тільки як регрес симптомів, а й повне відновлення соціальної та професійної активності пацієнта. Однак зазвичай на практиці, функціональне відновлення завжди відстає від симптоматичного покращення. У психіатрії існують компенсаторні варіанти реабілітації, коли пацієнт може функціонувати за наявності окремих симптомів. Для досягнення ранньої оптимізованої терапії слід спостерігати за проявами хвороби і функціонуванням на ранніх етапах лікування, починаючи з 1-4 тижня. Також слід впевнитись, що пацієнт не отримує неефективної терапії, яка здатна затримати одужання та підвищити ризик збереження функціонального дефіциту.
Доповідач наголосив, що методи раннього оптимізованого лікування відображені в рекомендаціях Канадської асоціації з проблем лікування афективних і тривожних розладів (CANMAT). Так, раннє покращення на більше ніж 20-30 % від початкових показників по шкалі оцінки депресій через 2-4 тижні асоціюється з відповіддю на терапію і ремісію на 6-12 тижні. Якщо у пацієнта не спостерігається покращення на 2-4 тижні терапії, автори керівництва рекомендують підвищувати дозу антидепресанту (за умови хорошої переносимості) або перевести пацієнта на інший антидепресант (у випадку непереносимості).
Доктор Тоба Олубока навів дані метааналізу Szegeti et al., в якому було розглянуто позитивну та негативну прогностичні величини. При цьому позитивною прогностичною величиною у пацієнта вважалась відповідь на терапію та зменшення початкових симптомів більш ніж на 20 % вже на 2-4 тижні лікування. Автори прийшли до висновку, що якщо покращення не відбувається, то через два тижні у одного з 10 пацієнтів буде спостерігатися покращення. Це означає, що у випадку, коли призначений препарат не діє на ранніх етапах терапії, підвищувати його дозу в подальшому недоцільно, бо це збільшить ризик появи побічних ефектів. Важливо зрозуміти рівень ефективності антидепресанта на початкових етапах лікування, оскільки відміна препарату на цій стадії легше переноситься.
Універсальним та найбільш дієвим інструментом для скринінгу, діагностики, спостереження та визначення тяжкості депресії є опитувальник стану здоров’я пацієнта (PHQ-9). Для оцінки втрати працездатності використовують шкалу дезадаптації Шихана (SDS), за допомогою якої визначають порушення в роботі, навчанні, соціальному та домашньому житті. Так, загальний показник, що перевищує 5 балів, вказує на значні функціональні порушення.
Доктор Олубока навів дані понад 20 публікацій, в яких було розглянуто вплив молекули десвенлафаксину в тому чи іншому варіанті, перш ніж вона потрапила на фармацевтичний ринок. Вивчались функціональні результати, зміна якості життя, вплив препарату на сексуальну сферу та вагу, ефективність підтримуючої терапії, коморбідні стани, побічні дії, переносимість та ін.
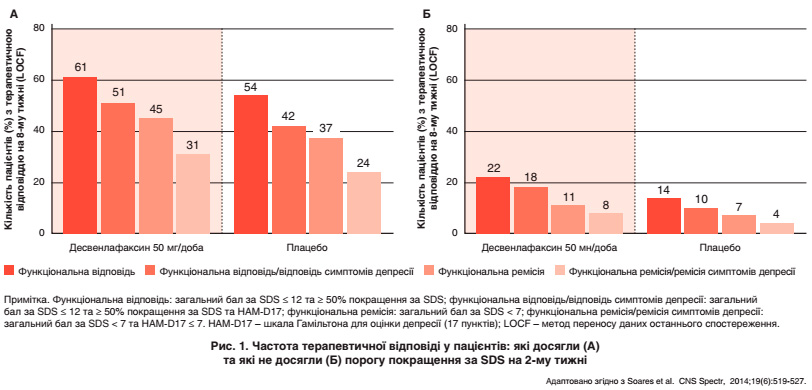
Доповідач також продемонстрував результати зведеного аналізу (n = 2700) Soares et al. (2014), у якому вивчалось функціональне покращення стану пацієнта з великим депресивним розладом протягом 2-х тижнів з прогнозом подальшої ремісії (рис. 1). Було визначено чотири рівні лікування. Перший рівень – симптоматична відповідь, другий – функціональна відповідь, третій – симптоматична ремісія, четвертий – функціональна ремісія (з 6 до 8 тижнів). Автори встановили, що у тих пацієнтів, котрі успішно проходили лікування протягом двох тижнів, а потім протягом восьми тижнів, спостерігалася схожа позитивна динаміка щодо рівня відповіді на терапію у порівнянні з плацебо. За результатами зведеного аналізу щодо ефективності Еліфору у дозі 50 мг зазначалося суттєве покращення функціонування на восьмому тижні. Серед пацієнтів, які отримували лікування десвенлафаксином, 40 % досягли функціональної відповіді, а у 23 % спостерігалась функціональна ремісія (відповідно p < 0,001; p = 0,002 ) порівняно з 31 % та 17 % пацієнтів, які отримали плацебо (обидва показники p ≤ 0,002). Автори відмітили, що ймовірність рецидиву суттєво знижується протягом 6-місячного періоду лікування та спостереження. Варто зауважити, що десвенлафаксин був затверджений робочою групою CANMAT як препарат першої лінії терапії.
Щодо прихильності до терапії, то згідно з рекомендаціями діє певне правило: для профілактики рецидиву у пацієнтів з І епізодом депресії слід приймати лікування антидепресантами протягом не менше 6-9 місяців, ІІ – 18-24 місяців, ІІІ – лікування має тривати досить довгий час. Вірогідність І епізоду депресії становить 50 %, для ІІ – 75 %, для ІІІ – 90 %.
Отже, ефективність лікування залежить не лише від з’ясованої цілі та методів лікування, а й від дотримання пацієнтом режиму та тривалості лікування, оскільки рівень порушення комплаєнсу є достатньо високим.
Доповідач розповів про результати анкетування, згідно з якими було визначено три головні причини, через які пацієнти відмовляються від прийому антидепресантів: 1) страх збільшення ваги тіла; 2) відсутність ерекції у чоловіків; 3) труднощі у досягненні оргазму. Доктор Т. Олубока також зауважив, що при прийомі десвенлафаксину ці побічні ефекти не спостерігаються, однак можуть виникати такі небажані реакції, як: запаморочення, сухість у роті, нудота.
Відсоток пацієнтів, що вибули з дослідження, у групі плацебо та групі прийому десвенлафаксину був практично однаковий.
Таким чином, десвенлафаксин є ефективним препаратом з доведеною ефективністю (рівень доказовості І згідно з рекомендаціями Американської психітричної асоціації [АРА]) і рекомендований CANMAT, як препарат першої лінії терапії великого депресивного розладу. Важливо зауважити, що шлях СYP2D6 не впливає на концентрацію препарату в плазмі.
Наприкінці свого виступу доктор Т. Олубока наголосив, що потрібно змінювати підходи до лікування, враховувати індивідуальні особливості кожного пацієнта, намагатися досягнути повного одужання. Варто зробити першу спробу лікування найкращою та найефективнішою. Крім цього, необхідно пам’ятати про взаємодію між медикаментами, адже вона має значний клінічний вплив на вибір препарату. Еліфор (десвенлафаксин) – це ефективний антидепресант з переконливою збалансованою ефективністю та переносимістю, який може бути рекомендований для успішного лікування пацієнтів з великим депресивним розладом.
 Цікавою та змістовною виявилася доповідь доктора медичних наук, професора, завідувача кафедри фармакології Національного медичного університету імені О. О. Богомольця (м. Київ) Зайченко Ганни Володимирівни, що була присвячена темі «Префікс “дес”: основні переваги».
Цікавою та змістовною виявилася доповідь доктора медичних наук, професора, завідувача кафедри фармакології Національного медичного університету імені О. О. Богомольця (м. Київ) Зайченко Ганни Володимирівни, що була присвячена темі «Префікс “дес”: основні переваги».
Погляди фармакологів та клініцистів на проблеми депресії та підходів до її терапії різняться. Насамперед це пов’язано із суттєвої зміною клінічної картини та перебігом депресій, збільшенням кількості атипових, стертих, затяжних її форм. До того ж відмічається збільшення числа пацієнтів із резистентними до терапії формами депресії. Варто звернути увагу на те, що більша частина споживачів антидепресантів – це пацієнти із соматичною патологією, які приймають велику кількість різних ліків. Незважаючи на те, що нині, в епоху постгеномних технологій, вже відомо, наскільки живі організми індивідуалізовані, лікування відповідно до стандартних схем інколи суперечить цьому розумінню. Ліпофільні ліки по-різному проявлять себе в кожному індивідуальному організмі. Водночас відмічається суттєвий прогрес у вивченні патогенезу й механізмів дії антидепресантів, розширюється їх асортимент. До того ж у традиційних препаратів визначаються нові ефекти та показання, наприклад, відомо, що інгібітори МАО більш ефективні при атипових депресіях і обсесивно-фобічних розладах, ніж трициклічні антидепресанти, а трициклічні антидепресанти (іміпрамін та кломіпрамін) при панічних розладах і т. д. Цю та іншу інформацію спеціалісти галузі фармакології можуть отримати лише використовуючи препарат тривалий час. Для того, щоб з’ясувати як препарат поводить себе в популяції, має пройти близько тридцять років практичного застосування. Досить часто постає питання щодо використання антидепресантів у дітей та вагітних жінок, адже проведення досліджень на цих групах пацієнтів з етичних канонів є неприпустимим.
Професор зауважила, що на фармацевтичному ринку є різні лікарські засоби: проліки (тільки внаслідок перетворення в організмі вони стають активними та реалізується їх фармакологічна дія), модифіковані молекули або активні метаболіти (одразу після потрапляння в організм виявляють свої фармакологічні ефекти). У зв’язку з тим, що вони оминають багато процесів в організмі, відразу досягаючи цілі, їх дія більш прогнозована. Поява активних метаболітів важлива не лише для психіатрії, а й для інших напрямів медицини. Лектор навела перелік факторів, через які неможливо розраховувати на стовідсотковий метаболізм, ефективність та безпечність лікарського засобу, а саме: генетичні особливості людини, захворювання печінки, дитячий та похилий вік, зловживання алкоголем.
Моноамінові антидепресанти представлені такими групами: інгібітори зворотного захоплення дофаміну, інгібітори зворотного захоплення норадреналіну, селективні інгібітори зворотного захоплення серотоніну та група, яка поєднує властивості майже всіх перелічених, зокрема в дослідженнях in vitro – селективні інгібітори зворотного захоплення серотоніну та норадреналіну (дулоксетин, венлафаксин, десвенлафаксин). Останні три молекули відрізняються взаємодією із цитохромами, при цьому десвенлафаксин не взаємодіє з жодним із них.
Водночас сучасна фармакологія небезпечна та агресивна, і маса факторів впливає на ефективність фармакотерапії. Тому для персоналізації фармакотерапії необхідно враховувати індивідуальні фактори, що впливають на фармакологічну відповідь. У 50 % – це генетичні фактори, іншу половину складають гендерні особливості, тяжкість основного захворювання, супутні захворювання, особливості харчування, шкідливі звички.
Доповідач зауважила, що в наш час суттєво зростає інформація про кількість ліків, залежних від фармакогенетики. За деякими даними, станом на 2015 р. 82 % ліків мають таку залежність. Поліморфізм форм генетичної варіабельності насамперед впливає на особливості фармакодинаміки. Адже фактори, що визначають варіабельність фармакологічної відповіді генетично детерміновані особливостями фармакодинаміки ліків (білки-рецептори, молекули-мішені, ферменти). Тому при порівнянні рівнів ефективності антидепресантів профіль безпеки суттєво відрізняється.
Ганна Володимирівна детально розповіла про вплив різноманітних алельних варіантів цитохрому на біотрансформацію антидепресантів. На думку автора, це досить важливий аспект, оскільки одночасно з одним препаратом є можливість призначати індуктори, які прискорять дію цитохромів, що збільшить швидкість метаболізму та виведення. Наприклад, на тлі застосування барбітуратів, дексаметазону, карбамазепіну, етанолу, гінкго білоба та куріння нівелюється ефективність антидепресантів. Подібну властивість мають деякі фруктові соки (грейпфрутовий, апельсиновий, журавлиновий), антибіотики (левоміцетин), нестероїдні протизапальні препарати (диклофенак), галоперидол, інгібітори протонної помпи (омепразол).
Призначаючи препарати для терапії депресивних розладів необхідно враховувати та пам’ятати, що існують пацієнти з високим та повільним рівнем метаболічної активності цитохромів. При швидкому метаболізмі не досягається рівень терапевтичної концентрації діючої речовини, для таких пацієнтів потрібно титрувати та поступово збільшувати дозу, але контролювати при цьому її рівень, адже зростає ризик передозування. Пацієнтам з повільним метаболізмом цитохрому загрожує накопичення діючої речовини, що може призвести до високих концентрацій, тому починати терапію потрібно з мінімальних доз, контролюючи при цьому вираженість симптомів депресії. Звичайно існує група людей з нормальним метаболізмом, і фармакодинаміка препарату буде прогнозована.
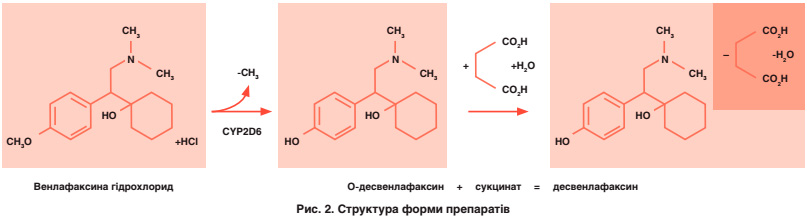
Наступна частина доповіді була присвячена новому активному метаболіту венлафаксину – десвенлафаксин (Еліфор). Він демонструє відносно більшу активність до норадреналіну, ніж венлафаксин (рис. 2). До того ж, як вже зазначалось, метаболізм Еліфору не залежить від активності CYP450 в печінці, а отже зберігає високу ефективність у пацієнтів із захворюваннями печінки та наявністю поліморфізму CYP2D6. Визначено, що Еліфор має передбачуваний метаболічний профіль, з низьким потенціалом фармакокінетичних лікарських взаємодій. Особливість фармакокінетики Еліфору у його високій біодоступності – 80 % при пероральному прийомі, тривалому періоді напіввиведення – 11 годин, та мінімальній взаємодії з харчовими нутрієнтами та білками плазми. Оскільки десвенлафаксин є вже готовим активним метаболітом, у макроорганізмі не витрачається енергія на його перетворення, препарат виводиться в незміненому вигляді із сечею (45 %).
Щоб визначити фармакодинаміку Еліфор, для цього має пройти деякий час та певний період практичного застосування препарату. Десвенлафаксин – активна молекула, що дозволяє суттєво знизити дозу препарату, а це у свою чергу призводить до зменшення метаболічного навантаження та зниження ризиків виникнення побічних реакцій, а також позитивно впливає на вартість препарату. Крім цього, враховуючи відсутність впливу десвенлафаксину на гіпоталамо-гіпофізарну систему, він може стати препаратом вибору у жінок із депресією у період перименопаузи та менопаузи.
Таким чином, благоприємний профіль побічних ефектів, відсутність взаємодії між антидепресантами та між іншими життєво необхідними ліками, клінічно більш висока ефективність десвенлафаксину, його м’який вплив на нервову систему позиціонують препарат як кардинально нову можливість допомоги пацієнтам з депресією.
Підготувала Тетяна Антонюк
Журнал «НейроNEWS: психоневрологія та нейропсихіатрія» № 1 (85) ‘ 2017