12 листопада, 2017
Доброкачественное пароксизмальное позиционное головокружение в неврологической практике: клинические проявления и возможности терапевтической коррекции
 Головокружение является второй по частоте жалобой (после головной боли), с которой пациенты обращаются на консультацию к врачу [1-3]. Жалобы на головокружение предъявляют свыше 20% населения земного шара в возрасте от 18 до 65 лет. Головокружение часто является причиной падений и травм, оказывает психотравмирующее воздействие, снижает адаптационные возможности, ограничивает трудовую и социальную активность, ухудшает качество жизни пациента и приводит к значительным экономическим и социальным потерям в масштабах страны.
Головокружение является второй по частоте жалобой (после головной боли), с которой пациенты обращаются на консультацию к врачу [1-3]. Жалобы на головокружение предъявляют свыше 20% населения земного шара в возрасте от 18 до 65 лет. Головокружение часто является причиной падений и травм, оказывает психотравмирующее воздействие, снижает адаптационные возможности, ограничивает трудовую и социальную активность, ухудшает качество жизни пациента и приводит к значительным экономическим и социальным потерям в масштабах страны.
Наиболее распространенным диагнозом, который устанавливается в нашей стране пациенту, обратившемуся к врачу с жалобами на головокружение, является вертебробазилярная недостаточность. Вместе с тем согласно данным эпидемиологических исследований, в том числе последнего, проведенного в США, наиболее частой причиной возникновения вестибулярных расстройств является доброкачественное пароксизмальное позиционное головокружение (ДППГ), встречающееся примерно у 50% пациентов, предъявляющих жалобы на головокружение, в возрасте от 65 лет и старше [3-5].
Недостаток знаний практикующих врачей относительно диагностики и лечения ДППГ приводит к ошибкам в диагностике и неудовлетворительному оказанию медицинской помощи данной категории пациентов, что неизбежно влечет за собой негативные социальные и экономические последствия в масштабах всей страны.
Впервые ДППГ было описано Бараньи в 1921 году. Заболевание называется доброкачественным, потому что обычно оно проходит самостоятельно через несколько недель или месяцев, но иногда может продолжаться годами. Без лечения ДППГ в 30% случаев имеет непрерывное течение, а в 20-30% случаев – рецидивирующее (риск рецидива составляет 15% в год) [1-3, 5-9].
ДППГ характеризуется приступами системного головокружения, возникающего при перемене положения головы, и обусловлено проникновением отолитовых частиц в полукружные каналы внутреннего уха.
Различают две формы ДППГ: идиопатическую (дегенеративную) и симптоматическую.
Идиопатическая форма составляет до 90% всех случаев заболевания. ДППГ встречается в любом возрасте –
от детского до старческого, но идиопатическая форма наиболее часто встречается у пациентов в возрасте от 50 до 70 лет. Женщины болеют в два раза чаще мужчин, что объясняется более частым развитием у них остеопороза, приводящего к нарушению метаболизма кальция и изменению состава отолитов, что облегчает их отрыв от эллиптического мешочка [1-3, 5, 6].
Симптоматическая форма ДППГ одинаково часто встречается как у мужчин, так и у женщин. Она распространена во всех возрастных группах. Основными причинами развития этой формы заболевания являются: инфекции среднего уха, черепно-мозговые травмы, отологические и другие оперативные вмешательства, инфаркты лабиринта, вестибулярный неврит, болезнь Меньера, мигрень, остеопения, остеопороз [1, 9]. Некоторые исследования демонстрируют связь ДППГ с низким уровнем витамина D плазмы крови [10].
ДППГ часто бывает осложнением длительного постельного режима при тяжелом заболевании или после операции, а также длительного нахождения в вынужденном положении с запрокинутой назад головой (в кресле стоматолога, у парикмахера) [1, 6].
Патогенез ДППГ
Существуют две основные концепции патогенеза ДППГ: теория купулолитиаза, выдвинутая Шухнехтом в 1969 году, и теория каналолитиаза, предложенная Парнесом и Макклуром в 1991 году, а также Эпли в 1992 году, а затем подтвержденная Брантом и Штедином в 1993 году [1, 2, 5].
Согласно теории купулолитиаза, подтвержденной гистологически, но не объясняющей в полной мере многих особенностей нистагма при ДППГ, в ампуле заднего полукружного канала, расположенной ниже ампул других полукружных каналов, оседают отолиты (статоконии), отделившиеся от отолитовой мембраны эллиптического мешочка вследствие травмы или дегенеративного процесса. В норме удельный вес купулы равен удельному весу эндолимфы, а удельный вес отолитов, состоящих из кристаллов кальция, превышает удельный вес эндолимфы. Нагруженная отолитами, купула становится тяжелее эндолимфы и из структуры, чувствительной к угловому ускорению, превращается в передатчик углового ускорения [1, 2, 5, 6].
Согласно теории каналолитиаза, в полной мере, в отличие от первой теории, объясняющей клинические особенности ДППГ, отолиты, отделившиеся от отолитовой мембраны, не прикрепляются к купуле, а свободно плавают в эндолимфе, собираясь в конгломераты, приблизительно равные по диаметру полукружным каналам. Попадая в полукружный канал, эти конгломераты вызывают аномальные потоки эндолимфы и развитие приступа системного головокружения [1, 2, 5].
Наиболее часто при ДППГ поражается правый задний полукружный канал. Большинство исследователей связывает это с тем, что люди чаще спят на правом боку (Lopez-Escamez et al., 2002). Поражение обоих задних полукружных каналов при идиопатическом варианте наблюдают редко, но оно распространено при посттравматическом ДППГ [1, 6-9].
Клинические проявления ДППГ заднего полукружного канала
ДППГ заднего полукружного канала встречается в 85-90% всех случаев ДППГ, что связано с анатомическими особенностями заднего полукружного канала.
При ДППГ заднего полукружного канала пациенты отмечают возникновение системного головокружения при выполнении определенных движений:
- поворотах в кровати;
- переходе из лежачего положения в сидячее или наоборот;
- при запрокидывании головы назад или ее наклоне вперед;
- при наклоне головы и туловища в сторону пораженного уха;
- при любых резких или быстрых поворотах головы.
Головокружение и нистагм возникают не сразу, а спустя несколько секунд после этих движений (латентный период, длящийся 1-5 с, в течение которого смещение купулы, вызванное отолитами, становится достаточным для активации рецепторных клеток) [1, 6].
Иллюзия движения обычно имеет ротаторный характер. Головокружение и нистагм в начале приступа нарастают, а затем стихают, что объясняется тем, что отолиты после изменения положения головы под действием силы тяжести вначале ускоряются, достигают максимальной скорости, а затем останавливаются в самой нижней точке канала.
Длительность приступа обычно не превышает 5-30 с (максимальная длительность – 60 с), что объясняется временем, необходимым для перемещения отолитов в самую нижнюю точку канала (в зависимости от размера и состава отолитов оно чаще занимает 10 с), и временем, необходимым для возвращения купулы в состояние покоя.
Нистагм при поражении заднего полукружного канала ротаторно-вертикальный, продолжающийся от 5 до 20 с, истощающийся. Направление нистагма объясняется отклонением купулы заднего полукружного канала от эллиптического мешочка, что стимулирует торсионный вестибулоокулярный рефлекс – поворот глаз вокруг оси, перпендикулярной плоскости канала [1, 2].
Приступ может сопровождаться нарушением равновесия, осциллопсией, тошнотой, рвотой (крайне редко). Часто пациенты стремятся избегать положений, вызывающих головокружение (спать на ортопедических подушках, носить воротник Шанса, ограничивающий подвижность шеи), что только способствует затяжному течению заболевания [1, 6].
Заболевание часто сопровождается возникновением вторичного тревожного расстройства, которое может сохраняться длительно, даже после излечения ДППГ.
Диагностика ДППГ заднего полукружного канала
Диагностика ДППГ основана на проведении позиционных проб (маневров), целью которых является максимальная стимуляция пораженного канала, провокация головокружения и типичного нистагма. Следует помнить о том, что не всегда нистагм удается увидеть невооруженным глазом. В случае с ДППГ, вызванном небольшой массой отолитов, увидеть нистагм (особенно его ротаторный компонент) без применения специальных средств достаточно сложно. По этой причине при диагностике ДППГ предпочтительно использование очков Френцеля (очки с линзами +16 диоптрий и встроенным источником света, которые препятствуют фиксации взора, подавляющей спонтанный нистагм) или видеонистагмографии.
Для успешного проведения позиционных проб необходимо соблюдать ряд условий:
- перед обследованием пациенту необходимо объяснить особенности методики и возможность возникновения головокружения при ее проведении;
- пациента просят не закрывать глаза при возникновении головокружения;
- первую пробу проводят в сторону того уха, вероятность поражения которого максимальна;
- чем быстрее осуществляется маневр, тем выше вероятность визуализации нистагма;
- при отрицательных результатах маневра и высокой вероятности ДППГ его повторяют после встряхивания головы.
Золотым стандартом в диагностике ДППГ заднего полукружного канала является проба Дикса – Холлпайка, во время которой пораженный полукружный канал вращается в плоскости, параллельной вектору силы тяжести, что обеспечивает его максимальную стимуляцию [1, 2, 5, 6, 8].
Методика проведения пробы Дикса – Холлпайка (рис. 1). Исходное положение: пациент сидит на кушетке, голова повернута к исследователю на 45°. Пациенту рекомендуют фиксировать взор на переносице врача (на направление нистагма оказывает влияние направление взора, поэтому глазные яблоки пациента должны находиться в среднем положении). Затем врач быстро переводит пациента в горизонтальное положение, причем голова пациента должна свешиваться с кушетки, сохраняя поворот в сторону на 45°.
Признаки положительной пробы Дикса – Холлпайка [1, 6, 8]:
- После латентного периода длительностью в несколько секунд у пациента возникает приступ системного головокружения.
- Исследователь в это время наблюдает ротаторно-вертикальный нистагм, появляющийся при позиционировании пациента в сторону поражения. Наиболее выражен ротаторный компонент, причем верхний полюс глазного яблока смещается к нижнему уху.
- Интенсивность нистагма быстро нарастает, а затем уменьшается (крещендо и декрещендо).
- Длительность нистагма не превышает 30 с.
- Реверсия нистагма: через несколько секунд после возвращения пациента в исходное положение у него может возникнуть транзиторный нистагм меньшей интенсивности, направленный в противоположную сторону.
- Истощаемость – интенсивность головокружения и нистагма при повторных пробах уменьшается.
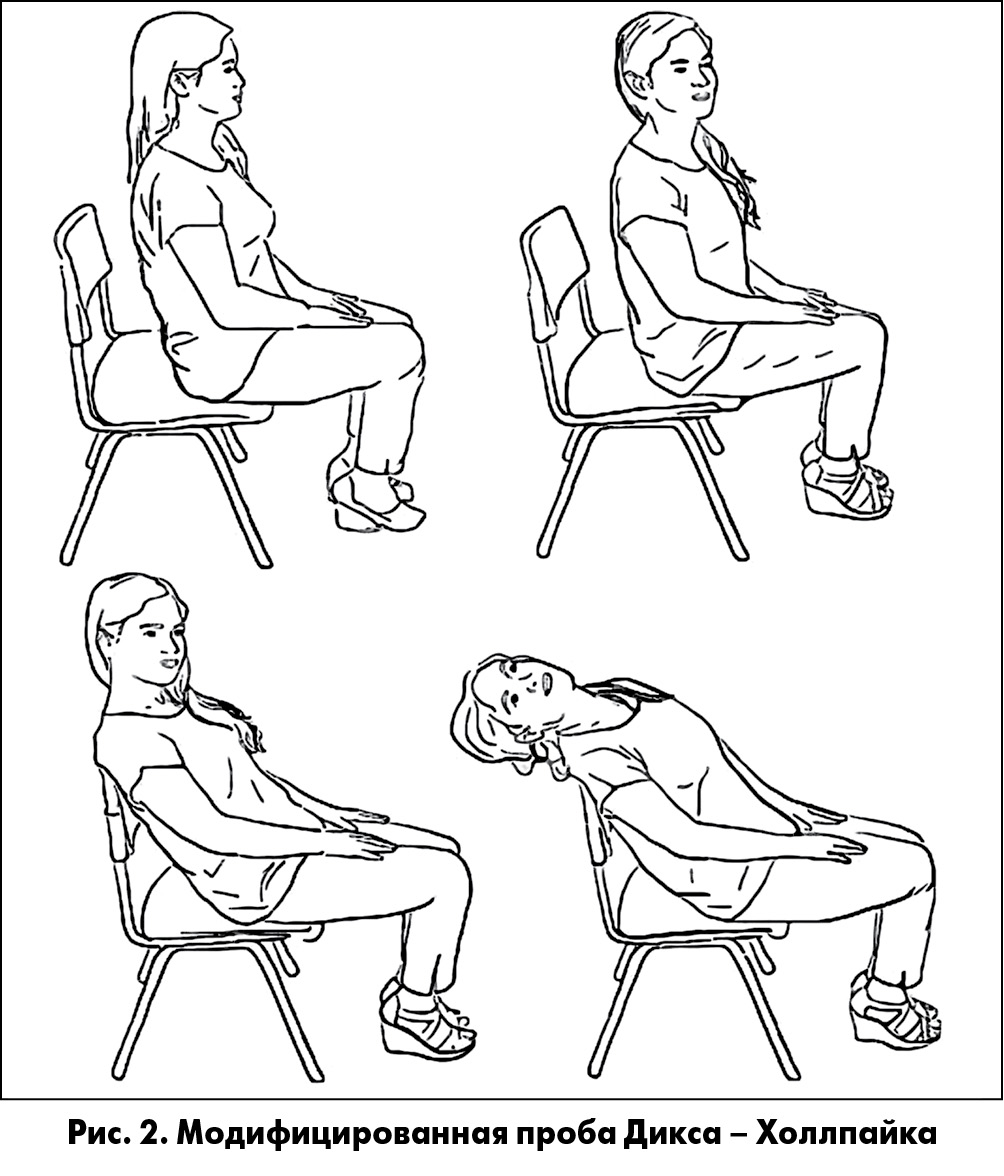
В 2016 году группой исследователей [13] была предложена модификация диагностической пробы Дикса – Холлпайка, более удобная для диагностики ДППГ в условиях амбулаторного приема.
Методика проведения модифицированной пробы Дикса – Холлпайка (рис. 2):
- Пациента усаживают на край стула. При этом его спина обращена к спинке стула.
- Голову пациента поворачивают к исследователю на 45°. Пациент фиксирует свой взгляд на переносице врача.
- Врач, удерживая голову пациента, помогает ему откинуться назад, на спинку стула и производит разгибание в шейном отделе позвоночника.
- В таком положении голова удерживается в течение 30 с, после чего пациент возвращается в исходное положение.
- Пробу повторяют с противоположной стороны.
Следует помнить о том, что повторное проведение маневра Дикса – Холлпайка обычно плохо переносится пациентами.
Более простым в выполнении диагностическим тестом, широко используемым для диагностики ДППГ заднего полукружного канала на амбулаторном приеме, является «тест укладывания на бок», или модифицированное упражнение Брандта – Дароффа [6, 8, 11].
Методика выполнения «теста укладывания на бок» (рис. 3). Голова пациента разворачивается на бок под углом 45°, и он укладывается на бок на противоположную сторону. Ноги пациента могут свисать вниз. Тестируются две стороны. В случае положительной пробы у пациента возникают головокружение и нистагм, аналогичные описанным выше.
Лечение ДППГ заднего полукружного канала
Для лечения ДППГ используют позиционные маневры, направленные на удаление отолитового конгломерата из полукружного канала в эллиптический мешочек (Brandt et al., 1994). В лечении ДППГ заднего полукружного канала используются два позиционных маневра – Эпли (Epley) и Семонта (Semont), а также упражнение Брандта – Дароффа, которые пациент самостоятельно выполняет дома. Лечение начинают с выполнения маневра Эпли, продемонстрировавшего большую эффективность в большинстве исследований [12].
Позиционный маневр Эпли. Маневр состоит из серии последовательных изменений положения головы, во время каждой из которых она смещается приблизительно на 90°. Для наблюдения за нистагмом пациент должен держать глаза открытыми. Позиционный нистагм появляется во второй и третьей позициях и направлен в сторону перемещения головы, что свидетельствует о последовательном перемещении частиц по направлению к эллиптическому мешочку и эффективности процедуры. Частая причина ее неэффективности – недостаточно быстрое перемещение головы при переходе от одной позиции со свисающей головой к другой, что позволяет отолитам смещаться к купулярному концу полукружного канала [1, 5, 6].
Методика проведения маневра Эпли (рис. 4) [1, 5, 6, 14]:
- Больной сидит на кушетке, врач поворачивает его голову на 45° в сторону пораженного уха.
- Больного укладывают на спину так, чтоб его голова была слегка запрокинута (свисала с кушетки). При этом отолиты перемещаются в канал, купула отклоняется книзу и возникает позиционное головокружение. В таком положении пациент должен находиться в течение 90 с.
- Больной поворачивает голову на 90° в противоположную сторону (в сторону здорового лабиринта; здоровый лабиринт при этом оказывается обращенным книзу, голова свисает с кушетки) и в таком положении находится в течение 90 с.
- Одновременно поворачивают голову и туловище пациента на 90° в противоположную сторону (лицо должно находиться под углом 45° относительно плоскости пола, голова свисает). В таком положении больной должен находиться еще 90 с.
- Усаживают пациента с опущенной вниз головой на 2 мин.
Возникновение позиционного нистагма на третьем и четвертом этапах свидетельствует об удалении отолитов из полукружного канала.
Особенности проведения маневра Эпли:
- Перед выполнением маневра врач может рекомендовать пациенту прием вестибулолитических препаратов для уменьшения выраженности головокружения и тошноты (дименгидринат в дозе 100 мг за 30 мин до выполнения процедуры).
- Все этапы маневра следует выполнять максимально быстро.
- При выполнении маневра шея должна быть максимально разогнута, что исключает повторное попадание отолитов в полукружный канал.
- Пациенту может понадобиться повторное выполнение маневра в течение одного сеанса (до 5 раз в течение одного лечебного сеанса).
Осложнения маневра Эпли:
- Попадание отолитов в горизонтальный полукружный канал.
- Выраженные тошнота и рвота во время выполнения маневра.
- Боль в шее после выполнения маневра.
Причины неэффективности маневра Эпли:
- Недостаточное разгибание шеи, в результате чего отолиты «скатываются» обратно к купуле.
- Закупорка заднего полукружного канала конгломератом отолитов (отолитовой пробкой, canal jam).
- Купулолитиаз, а не каналолитиаз заднего полукружного канала, в результате чего после выполнения маневра Эпли происходит давление на купулу в обратную сторону.
- Трансформация ДППГ заднего полукружного канала в ДППГ переднего полукружного канала.
Пути решения проблемы:
Для исключения трансформации ДППГ (перемещения отолитов из заднего полукружного канала в передний или латеральный канал) необходимо вновь провести диагностическую пробу Дикса – Холлпайка.
- При недостаточном запрокидывании головы – повторный маневр Эпли с технически правильным исполнением.
- При закупорке канала конгломератом отолитов – повторный маневр Эпли (до 5 раз), после чего пациент на дому выполняет модифицированный маневр Семонта и упражнение Брандта – Дароффа.
- В случае купулолитиаза заднего полукружного канала – маневр Эпли повторяют до 5 раз, выдерживая между маневрами паузу длительностью в 2 мин, после чего пациенту рекомендуют выполнение на дому модифицированного маневра Семонта и упражнения Брандта – Дароффа, а также повторный осмотр.
- При трансформации ДППГ – репозиционный маневр для вовлеченного канала.
Следует проинформировать пациента о том, что даже после успешно выполненного маневра ощущение неустойчивости при ходьбе может сохраняться в течение 2 нед, что объясняется смещением части отолитов к отолитовой мембране эллиптического мешочка и развитием отолитовой дисфункции [1, 2, 5, 6, 16].
Методика проведения маневра Семонта (рис. 5) [1, 5, 6].
В течение всей процедуры голова пациента должна быть повернута на 45° в здоровую сторону.
- Больной сидит на кушетке. Врач поворачивает его голову на 45° в сторону здорового уха (отолиты, удельный вес которых превышает удельный вес эндолимфы, оседают при этом в ампуле пораженного заднего полукружного канала).
- Больного быстро укладывают на бок в сторону пораженного уха и удерживают в таком положении 1 мин (изменение положения головы относительно вектора гравитации вызывает перемещение отолитов в самую нижнюю точку полукружного канала, при этом возникают нистагм и головокружение).
- Пациента быстро перемещают на противоположный бок, сохраняя поворот головы на 45°, и удерживают в таком положении 2 мин (при этом отолиты перемещаются к выходу из канала).
- Пациент медленно садится (отолиты при этом перемещаются в полость эллиптического мешочка).
Особенность маневра Семонта – со второго в третье положение пациента необходимо перевести не более чем за 1 с. При увеличении времени перемены положения тела отолиты «скатываются» к купуле.
При лечении пожилых пациентов или пациентов с избыточной массой тела более предпочтителен маневр Эпли [6, 12, 14], так как проведение маневра Семонта требует максимально быстрого перемещения пациента на другую сторону без остановки в центральном положении.
Эффективность маневров в лечении ДППГ подтверждена клиническими исследованиями и составляет от 50 до 70% [1-3, 5, 6, 13, 14]. После выполнения маневров большинство авторов рекомендуют оставаться в вертикальном положении в течение 20 мин. Также рекомендован сон с приподнятым головным концом кровати на здоровом боку. Рекомендации необходимости каких-либо ограничений после выполнения процедуры не получили подтверждения в ходе клинических исследований.
Тактика врача при неэффективности проведенных маневров:
- Повторять маневр не менее 5 раз (или до тех пор, пока проба Дикса – Холлпайка не станет отрицательной).
- При наличии альтернативы (например, в случае поражения заднего полукружного канала) сменить маневр (Эпли на Семонта или наоборот).
- Во время маневра использовать вибрацию в области сосцевидного отростка (или постукивать пальцем по сосцевидному отростку).
- Перед проведением маневра использовать встряхивание головы.
- В домашних условиях пациент самостоятельно должен выполнять модифицированный маневр Семонта и упражнение Брандта – Дароффа.
- Пациенту рекомендуется длительное лежание на здоровом боку (не менее 12 ч).
- В случае рецидивирующего ДППГ показан прием бетагистина в дозе 48 мг/сут в 2 приема в течение 2 мес.
Абсолютными противопоказаниями к проведению позиционных маневров являются:
- Травма шейного отдела позвоночника.
- Перенесенные операции на шейном отделе позвоночника.
- Нестабильность атланто-аксиального сочленения.
- Синдром Арнольда-Киари.
- Шейная миелопатия.
- Тяжелый ревматоидный артрит.
- Относительные противопоказания:
- Гиперчувствительность каротидного синуса.
- Спондилез шейного отдела позвоночника.
- Выраженное ожирение.
Самолечение ДППГ заднего полукружного канала в домашних условиях
Эффективность лечения ДППГ значительно повышается в случае самостоятельного выполнения пациентом в домашних условиях модифицированной процедуры Эпли и упражнения Брандта – Дароффа. Процедуру Эпли повторяют три раза в день, ежедневно, до полного исчезновения головокружения на 24 ч. Упражнение рекомендуется выполнять в течение 10-15 дней, три раза утром и три раза днем в быстром темпе [1, 5, 6, 15].
Методика выполнения модифицированной пробы Эпли для самостоятельного лечения (M. von Breven, T. Lempert, 2004):
- Исходное положение: сидя на кровати, голова повернута на 45° в сторону пораженного полукружного канала. Подушку необходимо расположить таким образом, чтобы при переходе в горизонтальное положение она оказалась под плечами.
- Откиньтесь быстро назад так, чтобы плечи легли на подушку, а голова свисала с нее, опираясь на кровать, а пораженное ухо находилось внизу. Шея должна быть разогнута. В таком положении подождите 30 с.
- Не поднимая головы, поверните ее на 90° в противоположную сторону и подождите еще 30 с.
- Повернитесь на здоровый бок (то есть на 90°), поворачивая одновременно и голову, и подождите еще 30 с.
- Сядьте.
Методика выполнения упражнения Брандта – Дароффа для самостоятельного лечения (рис. 3):
- Исходное положение: сидя на кровати, голова повернута на 45°в сторону пораженного полукружного канала.
- Необходимо быстро лечь на пораженную сторону, не меняя поворота головы и задержаться в таком положении в течение 30 с (или до исчезновения головокружения).
- Вернуться в исходное положение: сидя на кровати.
- Необходимо быстро лечь на здоровую сторону, не меняя поворота головы и задержаться в таком положении в течение 30 с.
- Вернуться в исходное положение: сидя на кровати.
В результате выполнения описанных упражнений отолиты постепенно покидают полукружный канал, перемещаясь в преддверие лабиринта. Еще один механизм, объясняющий их эффективность, – феномен габитуации: повторная провокация позиционного головокружения приводит к снижению ответа центральной нервной системы на раздражение ампулярного рецептора полукружного канала [1, 16].
Литература
- Бронштейн А. Головокружение / А. Бронштейн, Т. Лемперт. – М.: ГЭОТАР-Медиа, 2010. – 216 с.
- Brandt T. Vertigo: its multisensory syndromes / Thomas Brandt. – London: Springer-Verlag, 2012. – 329 p. (2nd edition).
- Тринус К.Ф. Руководство по головокружениям и нарушениям пространственной ориентации / К.Ф. Тринус, К.Ф. Клауссен // Нейроnews. – 2013. – № 9. – С. 50-59.
- Burden of dizziness and vertigo in the community / H.K. Neuhaser, A. Radtke, M. von Brevern et al. // Archives of Internal Medicine. – 2008. – № 168. – P. 2118-2124.
- Брандт Т. Головокружение / Т. Брандт, М. Дитерих, М. Штрупп. – М.: Практика, 2009. – 200 с.
- Пальчун В.Т. Доброкачественное пароксизмальное позиционное головокружение: клинические аспекты диагностики и лечения / В.Т. Пальчун, А.Л. Гусева, С.Д. Чистов // Consilium Medicum. – 2015. – № 3. – С. 46-52.
- Practice parameter: therapies for benign paroxysmal positional vertigo (an evidence-based review): report of the Quality Standards Subcommittee of the American Academy of Neurology / T.D. Fife, D.J. Iverson, T. Lempert et al. // Neurology. – 2008. – № 70. – P. 2067-2074.
- Benign paroxysmal positional vertigo: diagnostic criteria / M. von Brevern, P. Bertholon, T. Brandt et al. // Journal of Vestibular Research. – 2015. – P. 105-117.
- Fife T.D. Benign Paroxysmal Positional Vertigo in the Acute Care Setting / Terry D. Fife, Michael von Brevern // Neurologic Clinics. – 2015. – P. 601-617.
- Reduction of recurrence rate of benign paroxysmal positional vertigo by treatment of severe vitamin D deficiency / Hossam Sanyelbhaa Talaat, Abdel-Magied Hasan Kabel, Lobna Hamed Khaliel et al. // Auris Nasus Larynx. – 2016. – P. 237-241.
- Quix Test Predicts Canal Sidedness in BPPV / K. Coughlin, K. Sherrod, J. Miles et al. // Neurology. – 2015.
- Epley and Semont maneuvers for posterior canal benign paroxysmal positional vertigo: A network meta-analysis / Yun Liu, Wei Wang, Ao-bo Zhang et al. // Laryngoscope. – 2016. – № 126. – P. 951-955.
- An Abbreviated Diagnostic Maneuver for Posterior Benign Positional Paroxysmal Vertigo / P. Michael, C.E. Oliva, M. Nunez et al. // Frontier in Neurology. – 2016. – № 7. – P. 115.
- Domingues R. Epley Maneuver for Vertigo (Particle Repositioning or Canalith Repositioning Procedure) / R. Domingues, M. Waseem // Atlas of Emergency Medicine Procedures. – New York: Springer, 2016. – P. 259-260.
- A safe-repositioning maneuver for the management of benign paroxysmal positional vertigo: Gans vs. Epley maneuver; a randomized comparative clinical trial / A. Saberi, S. Nemati, F. Mollahoseini et al. // European Archives of Oto-Rhino-Laryngology and Head & Neck. – 2016. – № 8. – P. 1-7.
- Features of residual dizziness after canalith repositioning procedures for benign paroxysmal positional vertigo / S. Martellucci, G. Pagliuca, M. de Vincentiis et al. // Otolaryngology – Head and Neck Surgery. – 2016. – № 154. – P. 693-701.