12 листопада, 2017
Особенности тактики ведения беременных с узловым зобом и раком щитовидной железы
В Украине достаточно часто выявляют заболевания щитовидной железы (ЩЖ). Наиболее распространенными среди них являются доброкачественные образования и опухоли, объединяемые клиническим понятием «узловой зоб». В украинской популяции его диагностируют в среднем у 12,3-23,2% обследованных лиц [1], а частота рака ЩЖ составляет примерно 0,07% у взрослых и 0,00001% у детей (9:100 000).
«Узловой зоб» – собирательный клинический термин, который подразумевает наличие в ЩЖ (одного или нескольких) каких-либо патологических очаговых (дополнительных) образований (наиболее часто – аденом), которые являются потенциально доброкачественными. В 3-5% случаев узлового зоба имеет место скрытый рак. По данным ведущей американской клиники «Mayo Clinic», распространенность рака ЩЖ составляет 4,2% от числа выявленных случаев узлового зоба [2] или 10-15% от количества лиц, которым была произведена пункция. Узел ЩЖ всегда имеет собственную капсулу, чаще всего диагностируется при ультразвуковом исследовании (УЗИ), которое считается наиболее информативным методом.
Формирование узлового зоба связано с длительным действием на организм различных негативных факторов: наследственной предрасположенности, дефицита йода и селена, табакокурения, массового использования химических соединений в быту и продуктах питания. Также оказывают влияние наличие инсулинорезистентности и связанное с ней увеличение концентрации факторов роста при ожирении. Все эти изменения в комбинации способствуют возникновению ряда мутаций в тиреоцитах и формированию доброкачественной или злокачественной опухоли. Такая опухоль развивается из одной единственной клетки и постепенно увеличивается в размерах, если не устраняется первичный повреждающий фактор (например, йодный дефицит).
В зависимости от количества выявленных образований выделяют одноузловой (солитарный) и многоузловой (два узла и более) зоб. При выявлении любого узла на фоне нормальных размеров (объемов) ЩЖ в диагнозе указывают «зоб I степени» (согласно классификации ВОЗ, 1994). Большинство узлов являются доброкачественными, однако половина из них склонны к росту и появлению новых множественных образований в ЩЖ. Существует несколько потенциальных рисков, из-за которых узловой зоб рассматривается как угроза:
- 3-5% узлов могут быть злокачественными и служить источником метастазирования;
- в исходно доброкачественном узле может произойти мутация с развитием рака;
- узел может быстро расти в размерах (увеличение на 20% или более за 6 мес), достичь большого объема (более 60 см3), что приводит к сдавливанию окружающих тканей (нервно-сосудистого пучка: сонная артерия, яремная вена и т.д.);
- длительно существующий доброкачественный или злокачественный узел может подвергаться медленной трансформации и автономизации с формированием токсической аденомы в течение 15-25 лет, синтезировать огромное количество тиреоидных гормонов (токсическая аденома, болезнь Пламмера), что сопровождается клинической картиной гипертиреоза (тиреотоксикоза): тахикардия, слабость, колебания АД, эмоциональная лабильность, нарушение менструального цикла, прерывание беременности и т.д.
Доброкачественный узловой или многоузловой зоб не влияет на продолжительность жизни при условии отсутствия у больного токсической аденомы ЩЖ, но может быть поводом для хирургического вмешательства.
Патогенез нетоксического и токсического узлового зоба
На сегодняшний день основной причиной возникновения узлового зоба считается нехватка йода в рационе питания (йодный дефицит) или нарушение его усвоения [2], а главным методом профилактики – восполнение запасов йода, чаще всего за счет калия йодида: для взрослых среднесуточное потребление на протяжении года – 150 мкг/день (безопасная доза – до 1 000 мкг/день/год); для беременных и кормящих женщин – 250 мкг/день/год (безопасная доза – до 500 мкг/день/год) [3].
Важную роль в развитии нетоксического узлового зоба играют генетические факторы: поликлональная и моноклональная гетерогенность генов нормальных фолликулярных клеток, приобретение новых унаследованных качеств путем репликации эпителиальных клеток. Они не являются определяющими в патогенезе узлового зоба, но существенно влияют на его распространенность и клинический полиморфизм заболевания из-за изменения поглощения йода и его транспорта, синтеза тиреоглобулина и йодирования, йодотирозиновых связей, эндоцитоза и дегалогенизации. При узловом зобе происходит активная пролиферация пула опухолевых клеток, из которых постепенно формируется узел. Дефицит йода, который возникает в ЩЖ по разным причинам, или ухудшение метаболизма йода в ней приводят к локальной гиперплазии клеток за счет пролиферации более чувствительных тиреоцитов, которые растут быстрее, чем другие клетки.
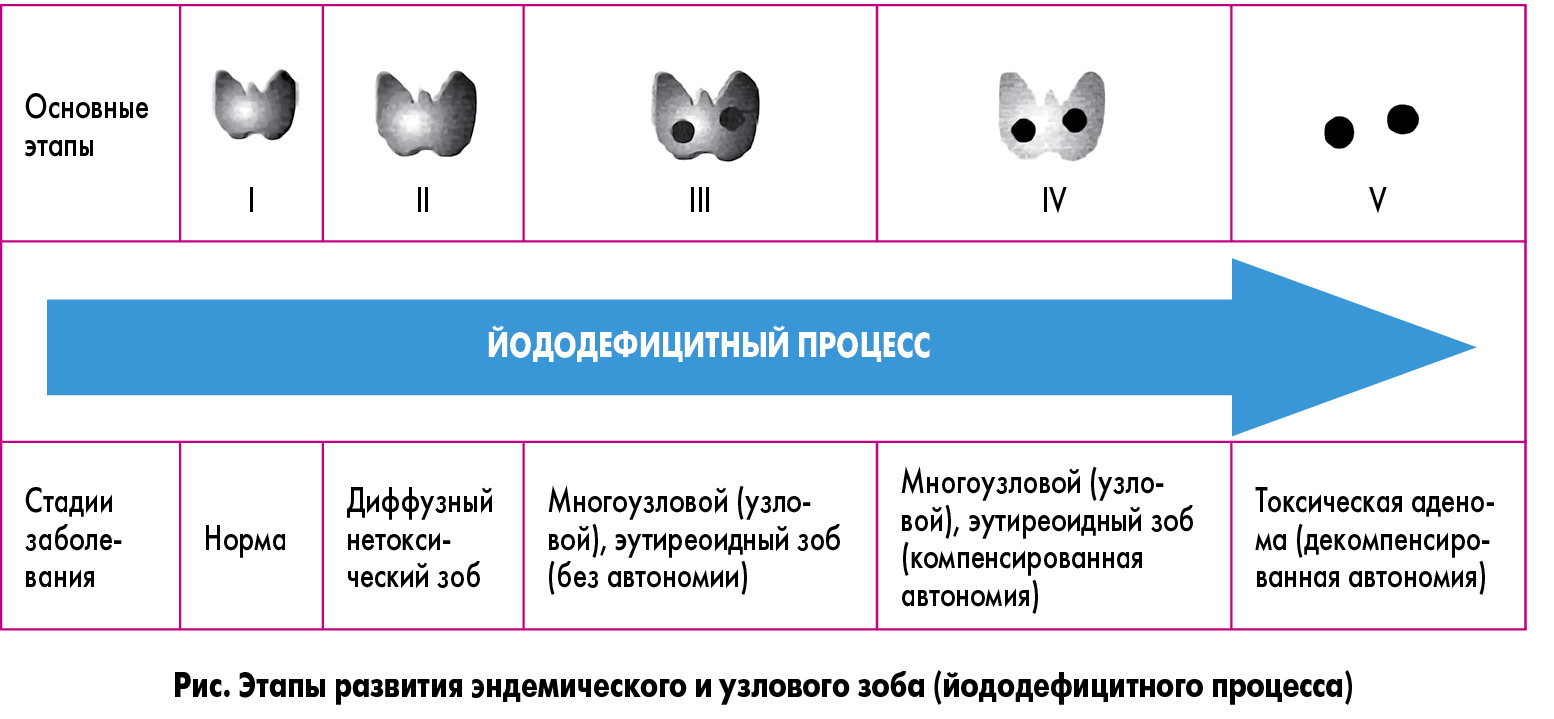
Патогенез узлового зоба является стадийным процессом (рис.).
Вначале нехватка йода в рационе, а также действие зобогенных и аутоиммунных факторов вызывают диффузное увеличение объема ЩЖ (стадия 1). Затем при синтезе тиреоидных гормонов образуются продукты перекисного окисления (H2O2), которые через ряд непроизвольных мутаций вызывают повреждение ДНК, стимулируют синтез факторов роста: инсулиноподобного фактора роста (IGF-I), трансформирующего фактора роста (TGF-SS, TGF-1), эпидермального фактора роста (EGF) и т.д. (стадия 2). Некоторые из этих непроизвольных мутаций, на фоне которых, как правило, выявляются автономно функционирующие, «холодные» доброкачественные тиреоидные узлы, активируют каскад реакций с участием циклического аденозинмонофосфата (цАМФ), например, мутация рецепторов тиреотропного гормона (ТТГ), что непосредственно стимулирует рост и деление клеток ЩЖ (стадия 3) и приводит к активации функции тиреоцитов (стадия 4-5). Образуются множественные мелкие очаги, часть из которых трансформируются в узловые образования в ЩЖ (стадия 3). Следует отметить, что особенностью узлового зоба является то, что он становится резистентным к действию йода, количество которого внутри узла резко уменьшается (стадия 4).
Образование узлов может происходить без диффузного увеличения ЩЖ, подобно развитию рака вследствие наличия генов RET (синдром множественной эндокринной неоплазии II типа), PTEN (болезнь Коудена), APC (семейный полипоз кишечника), PKA (синдром Гарднера).
Развитие автономии при узловом зобе является последовательным процессом. Сначала дефицит йода приводит к снижению синтеза левовращающих (активных) изомеров тироксина, что вызывает компенсаторную гиперплазию клеток ЩЖ. Клональная пролиферация и аутокринные факторы способствуют увеличению репликации, дальнейшему разрастанию тиреоидных клеток, вызывают у них отдельные соматические мутации рецептора ТТГ. Автономная гиперактивность является следствием возникновения соматических мутаций (например, D727E) в рецепторах ТТГ (в 20-80% случаев) в уже существующем узловом зобе на фоне йодного дефицита. Сотовые клоны в дальнейшем формируют множественные узлы. Чем больше узлов, тем выше вероятность развития токсической аденомы ЩЖ (стадия 5).
Особенности течения узлового зоба у беременных
У беременных вследствие большей потребности в йоде и действия других факторов, например, эстрогенов, значительно чаще нарушается функция ЩЖ или может происходить непредсказуемое увеличение размеров самой ЩЖ или узлов в ней. В бельгийском исследовании 60% узлов у женщин во время беременности увеличились в размерах в 2 раза [4]. В другом исследовании, проведенном в Германии, показано, что у 11-20% беременных, у которых в I триместре был один узел, в течение беременности число узлов возросло до двух [5]. Поэтому наличие любой патологии ЩЖ у беременных, в том числе узлового зоба, требует более тщательного и частого клинико-лабораторного контроля.
Увеличение размера или количества узлов у беременных связано с повышенной физиологической потребностью в йоде (примерно 250 мкг/день/год вместо 150 мкг/день/год), нарастающим йодным дефицитом у тех, кто не восполняет его нехватку путем приема таблетированных форм оригинальных препаратов йодида калия, связанной с ними чрезмерной тиреотропной стимуляцией и другими факторами. Всем беременным, вне зависимости от наличия какой-либо патологии ЩЖ, ВОЗ и Американская тиреоидная ассоциация (АТА, 2015-2017) рекомендуют, особенно в зоне йодного дефицита, восполнение нехватки йода в дозе не менее 150 мкг/день/год. Это позволяет достаточно надежно исключить увеличение объема ЩЖ и узлового зоба у беременных, эффективно удовлетворяя увеличенную физиологическую потребность.
Мониторинг беременных с узловым зобом
У всех беременных и небеременных женщин с узлами в ЩЖ необходимо определять уровень ТТГ [3], который является основным скрининговым маркером функции ЩЖ. У небеременных женщин субнормальный уровень ТТГ в сыворотке (субклинический гипертиреоз, ТТГ <0,4 мМЕд/л) может указывать на наличие функционирующего автономного узла. Оценка таких случаев у беременных связана с определенными трудностями, поскольку у них граница эталонного диапазона ТТГ находится ниже, особенно в I триместре (0,1-2,5 мМЕд/л), что затрудняет дифференциацию автономного узла, а до родов сцинтиграфия (с технецием или радиойодом) противопоказана.
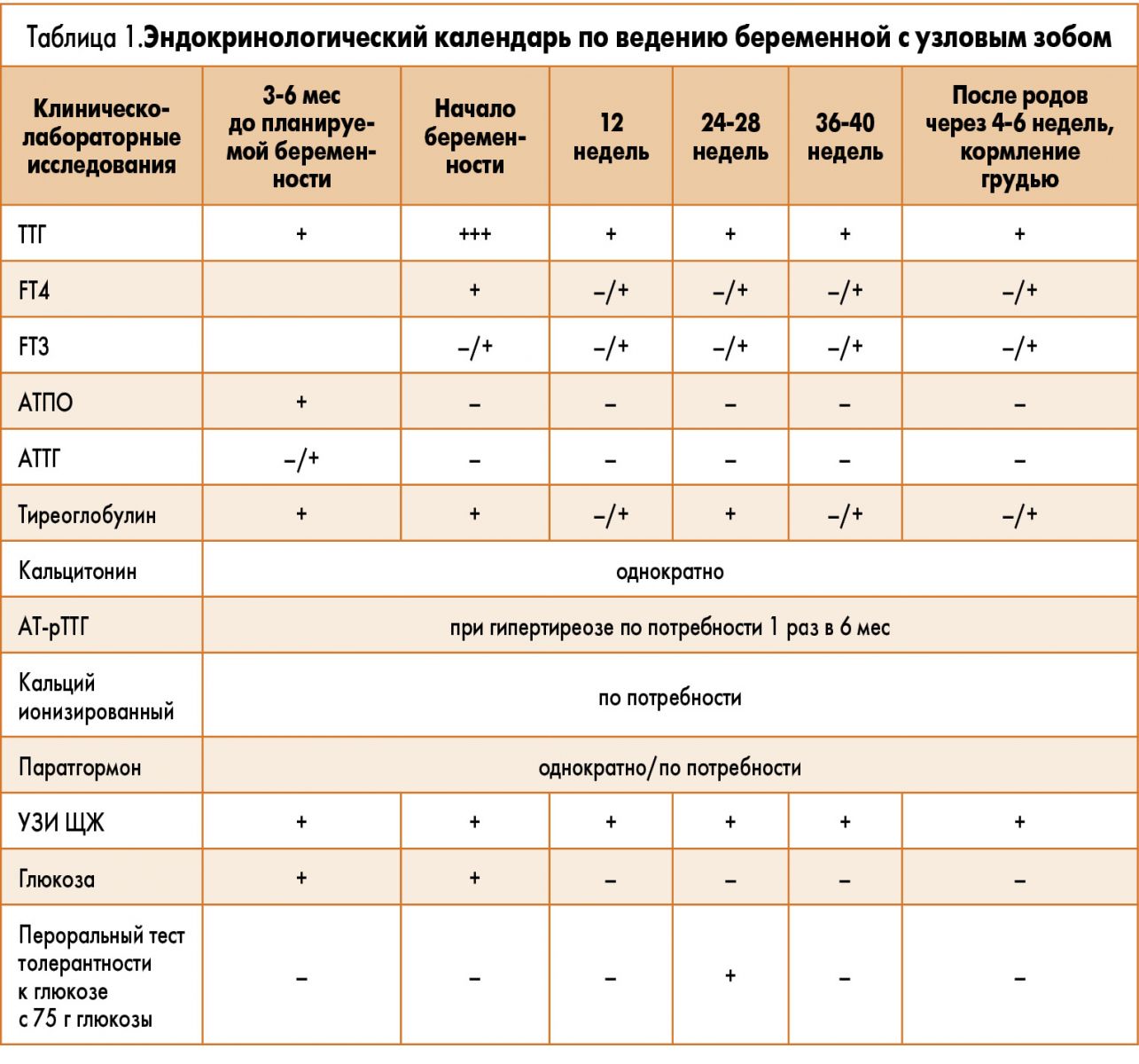
Мониторинг узлового зоба у беременных заключается в периодическом контроле лабораторных показателей (при эутиреозе: каждые 3 мес определение концентрации в крови ТТГ, FT4, тиреоглобулина, а при гипотиреозе: ежемесячно – ТТГ, FT4), а также проведении каждые 3 мес контрольного ультразвукового исследования ЩЖ (табл. 1).
Определение уровня базального кальцитонина в крови позволяет выявлять медуллярный рак на ранних стадиях, однако эксперты АТА не могут рекомендовать или быть против рутинного измерения уровня кальцитонина в сыворотке крови беременных с узловым зобом [3], и, как правило, этот тест проводят однократно. Другими дополнительными тестами, которые целесообразно проводить у беременных, являются аутоиммунные маркеры (АТПО, иногда – АТТГ; АТ-рТТГ определяют при снижении уровня ТТГ). Определение уровней ионизированного кальция и паратгормона позволяют выявлять аденому или гиперплазию паращитовидных желез (ПЖ) при ее локализации внутри ткани ЩЖ.
УЗИ ЩЖ проводят всем больным с узловым зобом или подозрением на его наличие. Этот метод позволяет получить объективную информацию о размерах узлов и их изменениях в динамике, структуре, эхогенности, дополнительных включениях. Он также является основой для выявления признаков злокачественности и скорейшего проведения тонкоигольной аспирационной пункционной биопсии (ТАПБ). УЗИ позволяет провести дифференцированную диагностику с опухолями ПЩ ПЗ или аутоиммунными заболеваниями, имитирующими наличие зоба, а также выявить метастазы опухолей в регионарных лимфатических узлах шеи.
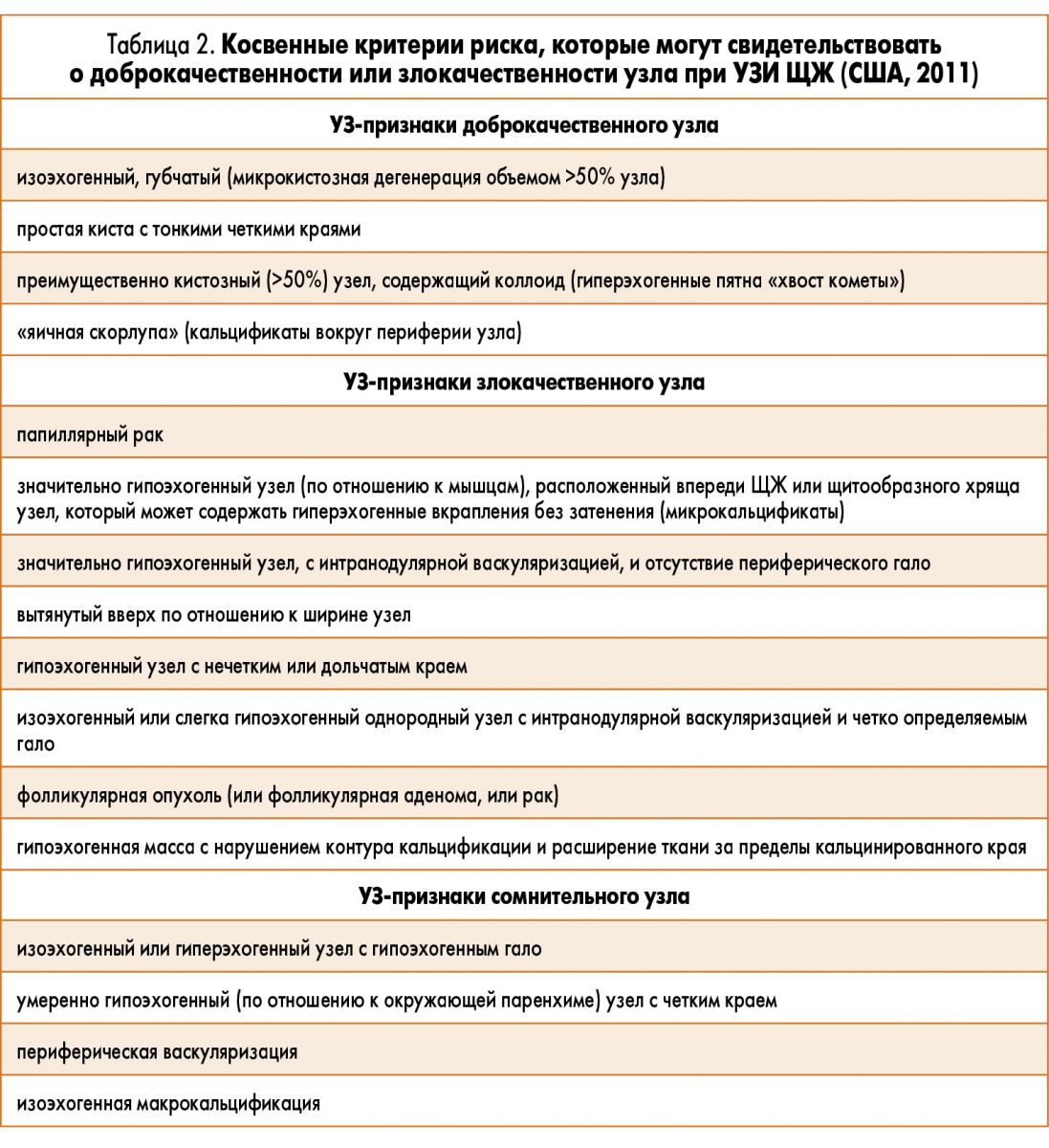
Существуют косвенные критерии риска, которые могут свидетельствовать о злокачественности узла при проведении УЗИ ЩЖ (табл. 2).
ТАПБ является наиболее объективным и эффективным методом для оценки доброкачественности узлового зоба у беременных, ее результаты – основанием для принятия решения по объему хирургического вмешательства. Рак ЩЖ обычно обнаруживают у 9-13% лиц, которым проведена пункция. Пунктируют, как правило, узлы размером от 10 мм, но, согласно обновленным рекомендациям, пунктируют подозрительные узлы размером от 5 мм (по данным ультразвукового или других исследований). Следует отметить, что ТАПБ может давать ложно-отрицательные и ложно-положительные результаты (>25-50%) при наличии кистозного компонента или локализации узлового зоба на задней поверхности ЩЖ.
ТАПБ у беременных может выполняться после I триместра при сниженном уровне ТТГ ниже нормы или ее откладывают до окончания беременности и прекращения лактации [3], когда может быть выполнено радиоизотопное сканирование для оценки функции узлов (табл. 3).
Узлы, доброкачественность которых доказана данными ТАПБ и которые продолжают расти или имеют признаки злокачественности, выявляемые при УЗИ, должны оцениваться при проведении повторной ТАПБ. При отсутствии быстрого роста доброкачественных узлов узловой зоб не требует хирургического вмешательства во время беременности.
Тактика лечения беременной с доброкачественным узловым зобом
В существующих условиях йодного дефицита на всей территории Украины беременные и кормящие женщины вынуждены восполнять его физиологические количества в дозе не менее 150 мкг/день/год, допустимо назначение препаратов калия йодида 200 мкг/день ежедневно. Это полезно и для предупреждения йододефицитной патологии у плода и новорожденного. Восполнение запасов йода также является профилактической мерой относительно фолликулярного рака ЩЖ и появления новых узлов при уже существующих. В рекомендации АТА (2016) № 26 [6] говорится, что пациенты с доброкачественными или твердыми узлами должны потреблять адекватное количество йода, а в случае предполагаемого или доказано неадекватного поступления этого микроэлемента рекомендован прием добавок (препаратов), содержащих 150 мкг йода.
Методы лечения узлового зоба путем введения этанола или лазерная терапия не одобрены к применению в США и не могут быть использованы у беременных. Чрескожную инъекцию этилового спирта нельзя проводить при солидных узлах размером более 16 мм независимо от их функциональной активности, а также при многоузловом зобе [6].
При крупных и осложненных формах зоба может потребоваться хирургическое лечение. Последнее является целесообразным и при токсической аденоме ЩЖ. При наличии подтвержденного диагноза онкологического заболевания запрещено использовать любые альтернативные хирургическому лечению методы.
Оценку эффективности лечения доброкачественного узлового зоба рекомендуется осуществлять у беременных каждые 3 мес – клинический осмотр, УЗИ, определение уровня ТТГ.
У беременных с узловым зобом при наличии подозрительной цитологической картины может быть рассмотрено назначение препаратов L-тироксина в таких дозах, которые позволяют удерживать уровень ТТГ в пределах 0,1-1,0 мМОд/л (АТА, 2009).
В ранние сроки беременности (до 3-4 мес) плод функционирует только за счет гормонов ЩЖ матери. Данный период внутриутробного развития, особенно первые 4 недели после зачатия, является наиболее критичным. В эти сроки происходит наибольшее число выкидышей, связанных с дефицитом йода или гипотиреозом у матери. Поэтому своевременное выявление гипотиреоза или гипертиреоза является первостепенной задачей. Наличие гипотиреоза будет провоцировать рост узлового зоба. Лечение гипотиреоза у беременных препаратами L-тироксина начинают при уровне ТТГ более 2,5 мМЕд/л в I-II триместре или 2,5-3,0 мМЕд/л в III триместре, с последующим целевым уровнем компенсации ТТГ в диапазоне 0,5-1,5 мМЕд/л.
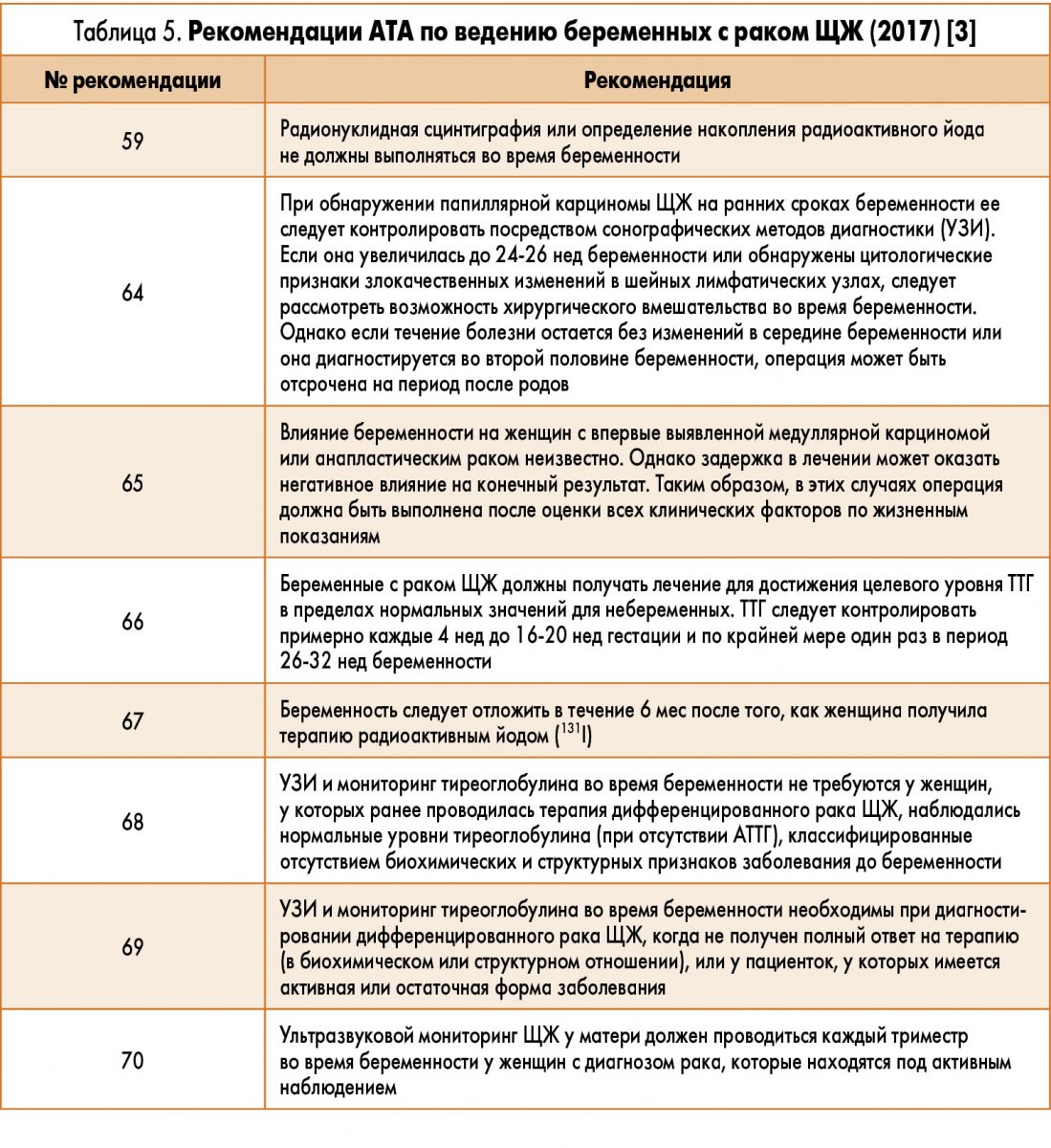
Тактика ведения беременной с диагностированным раком ЩЖ
Рак ЩЖ – группа родственных злокачественных образований, развивающихся из тиреоидных эпителиальных клеток. Наиболее частой формой рака ЩЖ является папиллярная карцинома (в 80% случаев), которая, как правило, высокодифференцирована и наименее агрессивна.
Хирургическое лечение является основным методом лечения при раке ЩЖ. Тем не менее у беременных принятие решения о хирургическом вмешательстве всегда связано со сложным выбором между угрозой здоровью матери и плода. При неагрессивном течении рака ЩЖ оптимальным решением является отсрочка операции до достижения послеродового периода. Если это невозможно, то лучшим временем для хирургического лечения рака во время беременности будет II триместр, а выполнение операции поручают только опытному хирургу.
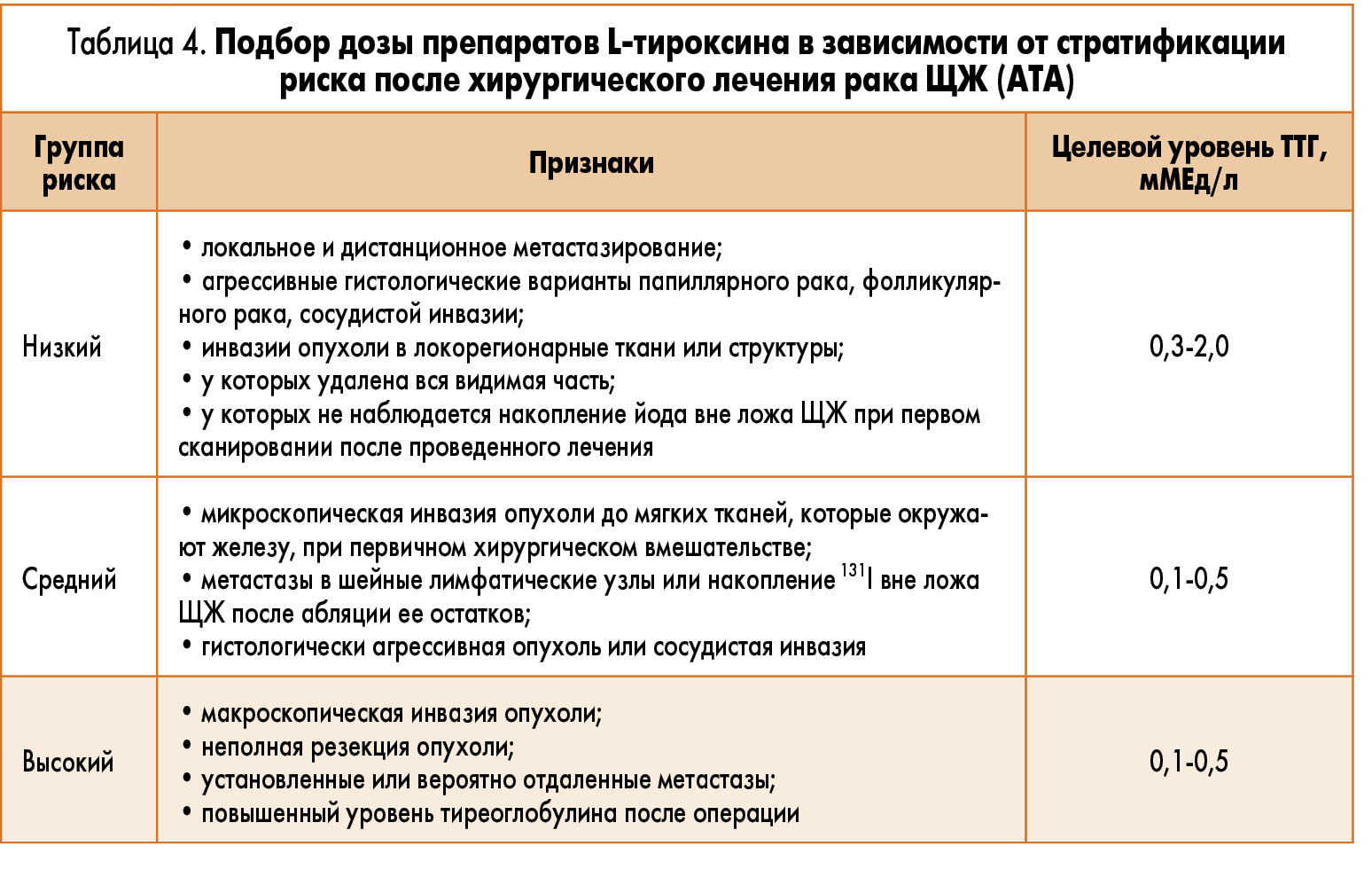
Также следует учитывать обязательные послеоперационные риски гипотиреоза и гипопаратиреоза. Такая женщина обязана получать адекватные степени тяжести заболевания дозы препаратов L-тироксина для того, чтобы уровень ТТГ не снижался ниже минимального предела для каждого триместра беременности, т.е. был 0,1-0,3 мМЕд/л (табл. 4).
Таким образом, ведение беременной с узловым зобом или раком ЩЗ требует особенного и частого клинико-лабораторного контроля – не реже 1 раза в каждый триместр беременности. УЗИ ЩЖ и ТПАБ рассматриваются как абсолютно безопасные и информативные методики обследования. Препараты калия йодида должны использоваться в рекомендованных ВОЗ дозах (не менее 150 мкг ежедневно) на всем протяжении беременности и кормления грудью независимо от наличия узлового зоба. Хирургическое лечение патологии ЩЖ рассматривается как исключительная мера, проводится по обоснованным показаниям с учетом рисков для жизни матери и плода. Изотопная диагностика и лечение у беременных не применяются. При подборе дозы тироксина у беременных с узловым зобом, раком ЩЖ или после проведенного хирургического лечения ежемесячно контролируют уровень ТТГ в крови с целью удерживать его как можно ниже по отношению к границе эталонного диапазона, соответствующего триместру беременности.
Литература
- Камiнський О.В., Копилова О.В., Афанасьєв Д.Є., Пронiн О.В., Домбровська Н.С. Незлоякiснi захворювання ендокринної системи через 30 рокiв пiсля аварiї на ЧАЕС // Проблеми ендокринної патології. – 2016. – № 3 (57). – С. 22-32.
- American Thyroid Association 2017. Guidelines of the American Thyroid Association for the Diagnosis and Management of Thyroid Disease during Pregnancy and the Postpartum / Alexander E.K., Pearce E.N., Brent G.A. et al. // Thyroid. – Vol. 27. – № 3. – 2017. – Р. 315-340.
- Pregnancy in patients with mild thyroid abnormalities: maternal and neonatal repercussions / Glinoer D., Soto M.F., Bourdoux P. et al. // J Clin Endocrinol Metab. 1991, 73: 421-427.
- The effect of pregnancy on thyroid nodule formation / Kung A.W., Chau M.T., Lao T.T., Tam S.C., Low L.C. // J Clin Endocrinol Metab. 2002. 87: 1010-1014.
- 2015 American Thyroid Association Management Guidelines for Adult Patients with Thyroid Nodules and Differentiated Thyroid Cancer: The American Thyroid Association Guidelines Task Force on Thyroid Nodules and Differentiated Thyroid Cancer / Haugen B.R., Alexander E.K., Bible K.C. et al. // Thyroid. 2016, Jan; 26(1): 1-133.