13 листопада, 2017
Индукция овуляции
 Бесплодие определяется как состояние пары, при котором по тем или иным причинам со стороны организма женщины или мужчины либо обоих партнеров детородного возраста беременность не наступает при регулярной половой жизни без применения каких-либо противозачаточных средств в течение 12 мес. Следует четко понимать, что бесплодие – это болезнь, и ее нужно лечить, а не ждать.Если причины ясны, лечение необходимо начинать как можно раньше. Срок ожидания у женщин старше 35 лет сокращается до 6 мес.
Бесплодие определяется как состояние пары, при котором по тем или иным причинам со стороны организма женщины или мужчины либо обоих партнеров детородного возраста беременность не наступает при регулярной половой жизни без применения каких-либо противозачаточных средств в течение 12 мес. Следует четко понимать, что бесплодие – это болезнь, и ее нужно лечить, а не ждать.Если причины ясны, лечение необходимо начинать как можно раньше. Срок ожидания у женщин старше 35 лет сокращается до 6 мес.
Для лечения ановуляторного бесплодия широко используется так называемая контролируемая овариальная стимуляция (КОС), или индукция овуляции. Различают медикаментозную и хирургическую КОС.
Медикаментозная КОС
Для медикаментозной КОС используется несколько групп препаратов: антиэстрогены, метформин, гонадотропины и аналоги гонадотропин-рилизинг-гормона (ГнРГ) в виде агонистов и антагонистов.
I. Антиэстрогены (селективные модуляторы эстрогеновых рецепторов, ингибиторы ароматазы)
1. Селективные модуляторы эстрогеновых рецепторов. Модуляторы эстрогеновых рецепторов оказывают частичное действие как агонисты и антагонисты в зависимости от содержания тканевых рецепторов эстрогенов и уровня доступности эстрогенов. Селективные модуляторы эстрогеновых рецепторов (СМЭР) действуют путем ингибирования отрицательного эффекта обратной связи циркулирующего эстрогена в гипофизарной области гипоталамуса [1]. СМЭР действуют на ткани и органы, содержащие эстрогеновые рецепторы, такие как гипоталамус, гипофиз, яичники, эндометрий, влагалище и шейка матки, конкурируя с эстрогенами и снижая содержание внутриклеточных рецепторов эстрогена. Тремя широко распространенными СМЭР, применяемыми у женщин, являются кломифена цитрат (КЦ), тамоксифен и ралоксифен.
КЦ при пероральном введении хорошо всасывается из желудочно-кишечного тракта. Обычно используемая суточная доза КЦ составляет 50-150 мг. Для пациенток с гиперответом на терапию, особенно с синдромом поликистозных яичников (СПКЯ), может потребоваться доза менее 50 мг. Дозы более 150 мг используются редко и характеризуются способностью усиливать антагонистическое воздействие КЦ на эндометрий и шейку матки, однако данный подход следует рассматривать как нецелесообразный. КЦ метаболизируется путем трансформации в печени и выводится с фекалиями, что увеличивает его биодоступность. Высокая способность связываться с белками плазмы крови, выводящий энтерогепатический цикл и накопление в жировых тканях увеличивает период полувыведения КЦ до 5 дней. Тамоксифен имеет еще более длительный период полувыведения, чем КЦ, – 7 дней. КЦ является слабым агонистом и умеренным антагонистом эстрогенов.
КЦ содержит две изомерные формы, каждая из которых имеет разную клиническую эффективность. Зукломифен – менее эффективная форма с длительным периодом полувыведения, которая сохраняется в организме даже в начале первого триместра беременности, достигнутой при использовании КЦ для индукции овуляции. Энкломифен является более мощной формой с коротким периодом полувыведения, которая в основном и оказывает клинический эффект после перорального введения КЦ.
В двух обсервационных исследованиях выявлено, что показатели овуляции и беременности у пациенток с СПКЯ, которые получали лечение тамоксифеном после неэффективности лечения КЦ, улучшались [2, 3]. Согласно данным обзора Кокрановской базы данных, проведенного Brown и соавт. [4], частота наступления беременности, овуляции, возникновения самопроизвольных абортов, коэффициент живорожденности и частота вынашивания беременности при индукци овуляции с помощью КЦ и тамоксифена были сходными.
2. Ингибиторы ароматазы. Анастрозол и летрозол являются нестероидными конкурентными ингибиторами ароматазы. Эти препараты были разработаны для лечения локального и метастатического рака молочной железы у женщин в период постменопаузы. В случае перорального приема период их полувыведения составляет 2 дня. Побочными эффектами ингибиторов ароматазы являются тошнота, головная боль, вагинальное кровотечение и боль в спине. Эффект подавления эстрогенов ингибиторами ароматазы зависит от дозы препарата. Гипоталамо-гипофизарно-яичниковая ось во время индукции овуляции остается неизменной, и это преимущество обеспечивает монофолликулярную овуляцию и снижение частоты многоплодной беременности. Отсутствие неблагоприятного антиэстрогенного воздействия КЦ на эндометрий и шейку матки является еще одним преимуществом ингибиторов ароматазы.
В проспективном рандомизированном исследовании, проведенном Diamond и соавт. [5], выявлено, что стимуляция яичников с использованием летрозола приводила к значительно более низкой частоте многоплодной беременности, сопровождающейся более низкой частотой живорожденности по сравнению с КОС гонадотропинами, но не по сравнению с таковой у пациенток с идиопатическим бесплодием, принимавших КЦ.
В другом проспективном рандомизированном исследовании Legro и соавт. [6] пришли к выводу, что при индукции овуляции с использованием летрозола у бесплодных женщин с СПКЯ были достигнуты более высокие по сравнению с КЦ показатели наступления овуляции и живорожденности.
Roque и соавт. [7] провели систематический обзор рандомизированных контролируемых исследований, сравнивающих результаты циклов КОС с использованием КЦ и летрозола у пациенток с СПКЯ. Статистически значимое увеличение рождаемости и частоты наступления беременности было зафиксировано в группе женщин, принимавших летрозол, по сравнению с таковой КЦ (относительный риск (ОР) 1,55 и 1,38 соответственно). Частота овуляции, самопроизвольных абортов и многоплодной беременности в двух группах были сходными. Авторы пришли к выводу, что в отношении живорожденности и беременности индукция овуляции у пациенток с СПКЯ с использованием летрозола обеспечивает лучшие результаты по сравнению с КЦ [7].
Положительные фармакодинамические эффекты летрозола способствуют более высокой частоте наступления беременности по сравнению с КЦ. Летрозол имеет более короткий период полувыведения (45 ч), чем КЦ. Накопление КЦ в организме приводит к длительному истощению эстрогеновых рецепторов, сопровождающемуся неблагоприятным воздействием на чувствительные к эстрогенам ткани половых органов.
Летрозол увеличивает биосинтез молекулярных маркеров рецептивности эндометрия, таких как интегрины. В 2005 г. выступление в Американском обществе репродуктивной медицины вызвало повышенную озабоченность по поводу врожденных пороков развития и риска тератогенности летрозола. Однако со временем эти утверждения былы подвергнуты критике из-за дизайна исследования и отсутствия публикации в рецензируемом журнале. Наоборот, в некоторых исследованиях [8, 9] выявлена более высокая частота развития сердечных и других врожденных аномалий при беременности, достигнутой с помощью индукции КЦ. В 2006 г. Tulandi и соавт. [10] провели многоцентровое исследование, в котором сравнили неонатальный исход 514 беременностей после индукции овуляции летрозолом и 297 беременностей после индукции овуляции КЦ. Они пришли к выводу, что частота развития врожденных аномалий и хромосомные показатели при применении летрозола и КЦ были сходными (2,4 против 4,8% соответственно). Кроме того, частота развития врожденных сердечных аномалий после приема КЦ была статистически значимо выше, чем летрозола (1,8 против 0,2% соответственно, р=0,02).
II. Метформин
Метформин – это антидиабетический препарат для перорального применения группы биагуанидов, который повышает чувствительность рецепторов инсулина в периферических клетках. Целесообразность добавления метформина в протоколы лечения для увеличения частоты наступления беременности у пациенток с СПКЯ дискутируется. В систематическом обзоре, выполненном Palomba и соавт. [11], пришли к выводу, что у бесплодных пациенток с СПКЯ, КОС которым была проведена гонадотропинами для циклов интрацитоплазматической инъекции спермы (ИКСИ), показатели имплантации улучшились, но показатели наступления клинической беременности и рождаемости с использованием метформина не увеличились, несмотря на более низкие частоту развития синдрома гиперстимуляции яичников (СГЯ) и частоты возникновения самопроизвольных абортов [11, 12]. Так, обнаружено, что прием метформина более 3 недель снижает частоту возникновения самопроизвольных абортов (отношение шансов 0,41; 95% доверительный интервал 0,21-0,78, p=0,0086).
Специфические фенотипы и особенности пациенток с СПКЯ, у которых применение метформина целесообразно, должны быть определены до проведения индукции овуляции. Не рекомендуется назначать метформин всем пациентам с СПКЯ.
В обзоре Кокрановской базы данных, проведенном Tso и соавт. [13], были оценены клинические эффекты лечения метформином до и во время экстракорпорального оплодотворения (ЭКО) или ИКСИ у женщин с СПКЯ. Авторы пришли к выводу, что несмотря на значительные положительные эффекты, направленные на профилактику СГЯ, убедительные доказательства относительно улучшения рождаемости путем использования метформина до или во время процедур вспомогательных репродуктивных технологий (ВРТ) не найдены. Tso и соавт. подчеркнули, что использование этого инсулиносенситайзера повышает частоту живорожденности и увеличивает вероятность наступления беременности, не оказывая никакого влияния на частоту самопроизвольных абортов, количество ооцитов, общую дозу гонадотропина, продолжительность стимуляции, фертилизацию и частоту отмены цикла [13].
III. Гонадотропины
Фолликулостимулирующий гормон (ФСГ), лютеинизирующий гормон (ЛГ), хорионический гонадотропин человека (ХГЧ) и тиреотропный гормон являются гетеродимерными гликопротеиновыми гормонами, включающими α- и β-субъединицы. α-Субъединицы этих гормонов состоят из одних и тех же 92 аминокислот. β-Субъединица отвечает за биологическую специфичность гормона. Период полувыведения этих гормонов (за исключением ХГЧ) из сыворотки крови относительно короткий. Хотя β-субъединицы ЛГ и ХГЧ имеют сопоставимую биодоступность (80%), время полувыведения ХГЧ из плазмы крови в 10 раз превышает таковое ЛГ. C-концевые пептиды и остатки сиаловой кислоты, содержащие 31 аминокислоту, обусловливают эту разницу в фармакокинетике. Биодоступность рекомбинантного ФСГ (рФСГ) и рекомбинантного ЛГ (рЛГ) после подкожного введения составляет около 70 и 60% соответственно [14-16]. Фармакокинетические взаимодействия между рФСГ и рЛГ при их одновременном введении не наблюдаются. Период полувыведения рФСГ и рЛГ из сыворотки крови составляет около 24 и 10-12 ч соответственно. Уровни стабильного содержания рФСГ в плазме крови достигаются через 3-4 дня после повторных инъекций. У пациенток, у которых эндогенная гипоталамо-гипофизарная ось подавлена, рФСГ может самостоятельно эффективно обеспечивать активацию фолликуло- и стероидогенеза, несмотря на низкий уровень ЛГ в сыворотке. Различия клинического ответа на введение одних и те же доз препаратов ФСГ связаны с полиморфизмом рецепторов ФСГ, то есть с так называемой фармакогенетикой, а не с фармакокинетическим действием препарата [14-17].
Незначительные различия в составе при производстве, которые встречаются от партии к партии, наличие чужеродного белка и непредвиденная клиническая эффективность являются основными недостатками моноклональных гонадотропинов. В проспективном рандомизированном многоцентровом исследовании Frydman и соавт. [18] сравнивали эффективность применения рФСГ и мочевого ФСГ в соответствии с результатами циклов ВРТ. При использовании рФСГ зафиксировано получение большего количества ооцитов при более низких суммарных дозах и за более короткое время стимуляции по сравнению с мочевым ФСГ. Однако увеличение количества ооцитов не отразилось на повышении частоты наступления беременности.
Стимуляция фолликулогенеза при лечении бесплодия традиционно проводилась с использованием гонадотропинов, выделенных из мочи женщин в период постменопаузы. Продукты, полученные из мочи, состоят из комбинации гонадотропинов с непредвиденной клинической эффективностью и биологически активных медиаторов, таких как связывающие, прионные белки и факторы роста. Изменение точного количества гонадотропинов в препаратах человеческого менопаузального гонадотропина (чМГ) приводит к различному воздействию на гонады во время индукции овуляции. Содержание ХГЧ и продукты чМГ увеличиваются параллельно с увеличением чистоты препарата. ХГЧ секретируется эмбрионом и плацентой и физиологически поддерживает имплантацию и беременность. Аффинность связывания рецептора ХГЧ в 2 раза выше, чем ЛГ. ЛГ имеет более короткий период полувыведения из сыворотки крови, чем ХГЧ (23 против 32-33 ч соответственно). ХГЧ в большем количестве накапливается в организме и оказывает более выраженный угнетающий эффект на рецептор ЛГ, чем сам ЛГ. 6-8 МЕ ЛГ биологически эквивалентны 1 МЕ ХГЧ, что демонстрирует более высокую эффективность ХГЧ по сравнению с ЛГ. На сегодня дискуссии относительно того, следует ли использовать для ВРТ рЛГ или ХГЧ с целью улучшения результатов, продолжаются [19].
В проспективном обсервационном исследовании, проведенном Requena и соавт. [20], сравнивали эндокринный профиль доноров ооцитов, которым проводили стимуляцию ФСГ + рЛГ (соотношение 2:1) или чМГ. Хотя полученное количество ооцитов после КОС рекомбинантными гонадотропинами было больше, чем чМГ (16,5 против 11,8; p=0,049), количество ооцитов в метафазе II было больше при использовании чМГ (71,2 против 80,6%; р=0,003). При оценке уровней сывороточных стероидных гормонов (эстрадиол, прогестерон, тестостерон и андростендион) в день введения триггера овуляции и на 6-й день цикла было выявлено незначительное их повышение при использовании рекомбинантных гонадотропинов по сравнению с мочевыми. Сравнение внутрифолликулярных уровней стероидных гормонов в двух протоколах было статистически незначимым и текущие показатели беременности также были сопоставимы (46,1 против 46,1%) [20].
Devroey и соавт. [21] изучали безопасность и эффективность рФСГ и высокоочищенного чМГ при КОС в циклах с антагонистами ГнРГ и обязательным переносом единственной бластоцисты. Хотя большее количество ооцитов было получено благодаря применению рФСГ, однако и при использовании рФСГ, и при применении чМГ количество ооцитов фазы MII было сопоставимым. Авторы пришли к выводу, что несмотря на значительное расхождение в фармакодинамических эффектах, высокоочищенный чМГ оказывал действие, подобное таковому рФСГ в циклах с антагонистами ГнРГ и обязательным переносом единственной бластоцисты. Основанием этому служили клинические признаки беременности как при свежих переносах, так и при переносах размороженных пятидневных эмбрионов [21].
Недавно был разработан препарат гонадотропина, который содержит рФСГ и рЛГ в соотношении 2:1. Исследования доз, проведенные у пациентов с гипогонадотропным гипогонадизмом, подтвердили клиническую эффективность нового препарата и показали, что 75 МЕ ЛГ достаточно для оптимального фолликулогенеза [22].
В некоторых исследованиях продемонстрировано благоприятное воздействие на результаты лечения и показатели ответа яичников добавления ЛГ в схемы КОС у пациенток определенных групп. В частности к ним относятся женщины в возрасте старше 35 лет, лица с уменьшенным овариальным резервом и с полиморфизмом рецепторов ЛГ. Добавление ЛГ в протокол лечения повышает качество ооцитов за счет активации клеток теки яичников, что способствует продукции большего количества андрогенов, которые в конечном итоге превращаются в эстрогены в клетках гранулезы (увеличение эстрогенной среды в фолликуле яичника) [23].
Pacchiarotti и соавт. [24] провели проспективное рандомизированное исследование, в котором сравнили результаты ЭКО в протоколах стимуляции яичников с рФСГ + рЛГ (в соотношении 2:1) и чМГ. Выявлено, что применение рФСГ + рЛГ и чМГ обеспечивает сопоставимые результаты с точки зрения частоты имплантации, наступления беременности и качества эмбрионов, хотя существует статистическая разница в качестве ооцитов (лучшее качество ооцитов отмечено у пациенток, получавших чМГ). Эта разница нивелировалась за счет общего количества аспирированных ооцитов, которое было больше в группе рФСГ + рЛГ. Таким образом, общее количество ооцитов фазы MII было сопоставимым в обеих группах за счет более высокой частоты развития СГЯ в группе рФСГ + рЛГ. Уменьшение дозы ФСГ, используемого в группе чМГ, также привело к снижению стоимости цикла ЭКО [24].
Фармакологическим характеристикам и клиническому применению рФСГ + рЛГ в соотношении 2:1 посвящен обзор Bosch [25]. Хотя комбинация рФСГ и рЛГ 2:1 представляет собой оптимальную схему индукции овуляции в отношении безопасности и клинической эффективности у пациенток с гипогонадотропным гипогонадизмом, использование этой комбинации лекарств при стимуляции яичников для ЭКО остается дискуссионным, поскольку целевая популяция, у которой эта терапия эффективна, не определена. В качестве кандидатов для добавления рЛГ в схемы стимуляции по результатам предыдущих исследований были предложены пациентки, нуждающиеся в получении свыше 3000 МЕ рФСГ во время КОС, а также пациентки, демонстрирующие «плато» при фолликулярном росте, и пациентки с неадекватным ответом после 7 дней введения рФСГ [25].
Lehert и соавт. [26] выразили предположение, что у пациенток со слабым ответом на лечение добавление рЛГ к рФСГ по сравнению с одним только рФСГ может приводить к значительному увеличению количества ооцитов, случаев клинической беременности и вынашивания беременности. Humaidan и соавт. [27] в настоящее время проводят рандомизированное контролируемое многоцентровое исследование, целью которого является изучение возможных преимуществ комбинации фиксированных доз рФСГ + рЛГ по сравнению с монотерапией рФСГ у пациенток с плохим ответом яичников в соответствии с определением, предложенным болонскими критериями Европейского общества репродукции и эмбриологии человека (ESHRE).
Гонадотропины длительного действия
Корифоллитропин-α представляет собой рекомбинантный ФСГ длительного действия, который поддерживает фолликулогенез в течение 7 дней после введения. Хотя фармакодинамические эффекты рФСГ длительного действия и обычного рФСГ сопоставимы, время полувыведения из сыворотки крови рФСГ длительного действия составляет 65 ч, что вдвое больше, чем обычного рФСГ. Исследования по определению дозы рФСГ длительного действия показали, что для клинической эффективности у пациенток с массой тела более 60 кг рекомендуются дозы 100 и 150 мкг [28]. В метаанализе Кокрановской базы данных, выполненном Pouwer и соавт. [29], указано, что хотя использование средней дозы (150-180 мкг) рФСГ длительного действия, по-видимому, является безопасным и одинаково эффективным вариантом КОС по сравнению с ежедневным введением рФСГ, у женщин с идиопатической субфертильностью, получивших низкую дозу (60-120 мкг) рФСГ длительного действия, было отмечено снижение уровня рождаемости в сравнении с группой, ежедневно получавшей рФСГ.
Сегодня ведутся исследования, посвященные безопасности и эффективности использования ФСГ длительного действия у пациенток с избыточной или слабой реакцией и у женщин со всеми причинами субфертильности. В систематическом обзоре и метаанализе Mahmoud Youssef и соавт. [30] пришли к выводу, что прием корифоллитропина-α в сочетании с ежедневным введением антагониста ГнРГ является хорошей альтернативой ежедневным инъекциям рФСГ с точки зрения эффективности и безопасности у пациенток с нормальным ответом на КОС в циклах лечения ЭКО/ИКСИ.
Что выбрать для окончательного созревания ооцитов: рекомбинантный хорионический гонадотропин человека или мочевой хорионический гонадотропин человека?
ХГЧ применяется для окончательного созревания ооцитов во время циклов ВРТ. Используются две его формы: рекомбинантный (рХГЧ) и мочевой (мХГЧ). мХГЧ имеет некоторые недостатки по сравнению с рХГЧ, такие как несоответствие между партиями при производстве, неконтролируемый источник и непредвиденная биологическая активность. В рандомизированном контролируемом проспективном исследовании Chang и соавт. [31] сравнили эффективность и безопасность применения рХГЧ в дозах 250 и 500 мкг и мХГЧ в дозе 10 000 МЕ при ВРТ. В качестве первичной конечной точки исследования выбрано общее количество полученных ооцитов, которое было сопоставимым в обеих группах. На основании результатов этого исследования рХГЧ был признан эффективным и переносимым с точки зрения индукции окончательного созревания фолликулов и лютеинизации для женщин, проходящих процедуры ВРТ. Youssef и соавт. [32, 33] выполнили два последовательных метаанализа Кокрановской базы данных, в которых сравнивали безопасность и эффективность подкожного введения рХГЧ и высокой дозы рЛГ с внутримышечным введением мХГЧ для индукции финального запуска созревания яйцеклеток в циклах ЭКО и ИКСИ. Авторы пришли к выводу, что частота наступления беременности и СГЯ при применении рХГЧ или рЛГ и мХГЧ для окончательного созревания фолликулов в программах ЭКО эквивалентна. В качестве лучшего выбора авторы рекомендуют использовать мХГЧ для окончательного запуска созревания ооцитов в циклах ЭКО и ИКСИ.
IV. Аналоги ГнРГ (схемы КОС)
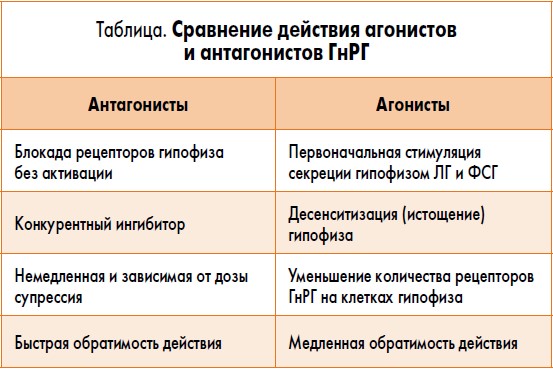
Одними из важнейших для КОС препаратов являются аналоги ГнРГ. Структура ГнРГ была расшифрована в 1971 г. в Сан-Франциско A. Schally и соавт. Эта работа в 1977 г. была отмечена Нобелевской премией в области медицины. После расшифровки молекулы ГнРГ были синтезированы аналоги этого гормона, которые близки по своей структуре к гонадолиберину, но отличаются более высоким сродством к рецепторам ГнРГ: агонисты ГнРГ (трипторелин, гозерелин, бусерелин, леупролида ацетат) и антагонисты ГнРГ (ганиреликс и цетрореликс).
Агонисты и антагонисты ГнРГ были получены одновременно – в 1972 г., однако внедрение антагонистов ГнРГ в клиническую практику началось значительно позже. Недостатками антагонистов ГнРГ первого поколения были недостаточно выраженный эффект, относительно короткий период полувыведения, аллергические реакции из-за стимуляции рецепторов тучных клеток и высвобождения гистамина, плохая растворимость. Только третье поколение антагонистов ГнРГ оказалось лишенным этих недостатков. Современные антагонисты ГнРГ имеют оптимальные показатели по степени подавления пиковой секреции ЛГ и низкий анафилактогенный потенциал.
При связывании с рецепторами ГнРГ в гипофизе агонисты ГнРГ активируют их таким образом, что повышается секреция ЛГ и ФСГ. Однако при их повторном назначении или применении депо-препаратов наступает фаза истощения гонадотрофов гипофиза (десенситизация), связанная с уменьшением количества рецепторов к ГнРГ. При использовании агонистов ГнРГ возникает дефицит эндогенного ФСГ, что требует применения более высоких доз гонадотропных препаратов для достижения адекватной КОС. Агонисты ГнРГ используются в циклах ВРТ по двум протоколам – короткому и длинному. По короткому протоколу гонадотропины назначаются одновременно с агонистами ГнРГ. По длинному протоколу стимуляция овуляции гонадотропинами начинается только после того, как наступит фаза десенситизации гипофиза и снизится выработка эндогенных ФСГ и ЛГ. Для надежной десенситизации гипофиза и для момента, когда может быть начата КОС, требуется длительное, не менее недели, применение агонистов ГнРГ.
В связи с этим возникла необходимость разработки протокола ВРТ, при котором можно было бы достигнуть супрессии гипофиза быстрее. Таким требованиям отвечает протокол с антагонистами ГнРГ, который позволяет ограничить прием этих препаратов только продолжительностью фолликулярной фазы, когда риск преждевременного спонтанного выброса ЛГ у пациенток максимален, и назначить соответственно одновременно со стимуляцией гонадотропинами. В противоположность агонистам ГнРГ антагонисты ГнРГ быстро и непосредственно подавляют выброс гонадотропинов путем конкурентного связывания их гипофизарных рецепторов (табл.).
Для антагонистов ГнРГ характерно быстрое угнетение рецепторов гипофиза, быстрое начало действия, «чистый» антагонистический эффект, быстрое восстановление функции гипофиза после их отмены. Отличительными признаками действия антагонистов ГнРГ являются следующие: не приводят к первоначальному подъему уровня ЛГ; не уменьшают количество рецепторов ГнРГ на клетках гипофиза; ингибирование ЛГ/ФСГ начинается сразу после введения препарата; при стимуляции используется внутренний резерв ФСГ, поэтому когорта растущих фолликулов разнородна; дозозависимость вследствие конкурентного связывания – степень супрессии зависит от уровня антагониста ГнРГ в крови.
После введения антагонистов ГнРГ уровень гонадотропинов в крови значительно снижается, причем уровень ЛГ снижается в большей степени, чем ФСГ. Так, после однократного введения 0,25 мг ганиреликса концентрация ЛГ снижается на 74%, а ФСГ – на 32%. После однократной инъекции угнетение сохраняется в течение 4-16 ч.
Внедрение в клиническую практику антагонистов ГнРГ позволяет проводить процесс стимуляции яичников на современном и безопасном уровне, в коротком и простом режиме, что отвечает интересам пациента. Такие отличительные свойства антагонистов ГнРГ, как угнетение секреции гонадотропинов без интернализации рецепторов на гонадотрофах, быстрый и обратимый характер действия, позволили существенно усовершенствовать протоколы КОС без снижения ее эффективности.
1. Длинный протокол КОС с агонистами ГнРГ. Длинный протокол КОС в циклах ВРТ с применением агонистов ГнРГ заключается в следующем. С 21-го дня менструального цикла ежедневно или в виде депо-форм вводятся агонисты ГнРГ, через 14-18 дней с учетом данных ультразвукового исследования (УЗИ) о толщине эндометрия и состоянии яичников (на предмет фолликулярных кист или кист желтого тела), а также уровня эстрадиола (<50 пг/мл) начинается введение менопаузального или рекомбинантного гонадотропинов человека в средней стартовой дозе 150-250 МЕ. В момент достижения лидирующими фолликулами размеров ≥18 мм в диаметре для завершения созревания ооцитов вводится триггерная доза ХГЧ 5 000-10 000 МЕ, через 34-36 ч выполняется забор яйцеклеток.
Преимуществами этого протокола являются:
- симметричный рост фолликулов и трансформация эндометрия;
- достаточное количество яйцеклеток и эмбрионов;
- возможность проведения криоконсервации;
- гибкость протокола во временном промежутке исключает работу специалистов ВРТ, эмбриологов в выходные и праздничные дни.
Недостатки этого протокола следующие:
- большое количество растущих фолликулов;
- необходимость введения большей дозы экзогенных гонадотропинов, поскольку для возобновления роста фолликулов требуется большее количество экзогенного ФСГ;
- повышенные дозы введения ФСГ и соответственно повышенные уровни эстрадиола обусловливают высокий риск развития одного из самых тяжелых осложнений ВРТ – СГЯ;
- возможно выявление персистирующих фолликулов, желтых тел в ответ на введение агонистов ГнРГ в некоторых случаях, что значительно усложняет дальнейшую стимуляцию, поскольку с наступлением полной блокады гонадотропинсекретирующей функции гипофиза на пул растущих фолликулов влияет низкий уровень эндогенного ФСГ;
- неустойчивое психоэмоциональное состояние и повышенные финансовые затраты, связанные с длительной стимуляцией;
- повышенный уровень прогестерона в день введения ХГЧ значительно снижает эффективность ВРТ.
2. Короткий протокол КОС с агонистами ГнРГ. Короткий протокол КОС с агонистами ГнРГ в циклах ВРТ предусматривает, что со 2-го дня менструального цикла после проведения УЗИ на предмет оценки толщины эндометрия и состояния яичников начинается введение агонистов ГнРГ одновременно с гонадотропинами в стартовой дозе от 150 до 250 МЕ. При достижении доминантным фолликулом диаметра ≥18 мм назначается триггер овуляции – ХГЧ в дозе 5 000-10 000 МЕ. Через 36 ч выполняется забор яйцеклеток.
Преимуществами этого протокола являются:
- использование меньших доз гонадотропинов;
- снижение частоты развития СГЯ;
- возможность использования у женщин со сниженным яичниковым резервом.
Недостатки этого протокола следующие:
- вероятность преждевременного пика ЛГ и, соответственно, преждевременной овуляции;
- вероятность необходимости работы специалистов ВРТ и эмбриологов в праздничные и выходные дни;
- меньшее количество полученных яйцеклеток и эмбрионов.
3. Протокол КОС с антагонистами ГнРГ. КОС с применением антагонистов ГнРГ в циклах ВРТ выполняется следующим образом: со 2-го дня менструального цикла начинают введение гонадотропинов (ФСГ) в средней стартовой дозе 150-250 МЕ. На 7-й день выполняется УЗИ, в случае выявления фолликула размером ≥14 мм назначается антагонист ГнРГ в дозе 0,25 мг/день в течение 4-5 дней и продолжается стимуляция гонадотропинами до достижения лидирующим фолликулом диаметра ≥18 мм и не менее 3 фолликулами размеров ≥16 мм. Затем назначается триггер овуляции – ХГЧ в дозе 5 000-10 000 ЕД или агонист ГнРГ в дозе 0,1-0,2 мг, через 34-36 ч выполняется забор яйцеклеток. В случае слабого ответа со стороны яичников назначение антагонистов ГнРГ может быть отложено до тех пор, пока один из фолликулов не достигнет диаметра ≥14 мм. При выраженном росте фолликулов введение антагонистов ГнРГ можно начать с 5-го дня КОС.
Преимуществами этого протокола являются:
- сокращение продолжительности стимуляции в цикле ВРТ на 1-2 дня;
- более быстрое увеличение размеров фолликулов в первые дни после стимуляции гонадотропинами;
- возможность получения яйцеклеток у женщин со сниженным фолликулярным резервом;
- возможность получения умеренного количества яйцеклеток и эмбрионов у пациенток с СПКЯ;
- потенциальная возможность части пациенток отказаться от поддержки функции желтого тела в посттрансферный период;
- снижение частоты среднетяжелых и тяжелых форм СГЯ;
- снижение дозы необходимого экзогенного ФСГ вследствие отсутствия супрессии эндогенного ФСГ во время раннего фолликулярного развития приводит к снижению продолжительности и стоимости лечения.
Недостатки этого протокола следующие:
- асинхронный рост фолликулов, получение меньшего количества яйцеклеток;
- отсутствие возможности криоконсервации эмбрионов в некоторых случаях;
- вероятность работы специалистов ВРТ и эмбриологов в праздничные и выходные дни.
ХГЧ и агонисты ГнРГ как триггеры окончательного созревания ооцитов
Изначально в качестве триггера для пика ЛГ в середине цикла использовали ХГЧ, чтобы вызвать окончательное созревание ооцитов перед их извлечением. Введение ХГЧ стимулирует всплеск выделения ФСГ, сопровождающий всплеск продукции ЛГ во время физиологической овуляции в естественных циклах. Считается, что это пик выделения ФСГ в середине цикла ускоряет созревание ядер ооцитов, ведет к накоплению кумулюсных клеток и формированию рецепторов ЛГ на клетках гранулезы. Относительно длительное время полувыведения ХГЧ обеспечивает лютеотрофический эффект во время лютеиновой фазы, но при этом повышает риск развития СГЯ. Несмотря на получение стимула для окончательного созревания ооцитов, инициирование овуляции с ХГЧ не оказывает благоприятное влияние на рецептивность эндометрия и качество ооцитов по сравнению со спонтанной овуляцией [34]. Поэтому для окончательного созревания ооцитов стали применять агонисты ГнРГ после выведения их на фармацевтический рынок.
Первые исследования в этой области не оправдали ожиданий из-за относительно низкой частоты наступления беременности и высокой частоты самопроизвольных абортов после циклов ЭКО и ИКСИ с применением агонистов ГнРГ [35]. Модификации поддержки лютеиновой фазы решают эту клиническую проблему, и в настоящее время агонисты ГнРГ чаще используются для окончательного созревания ооцитов, особенно у пациенток с повышенным риском СГЯ. Хотя стратегия применения агонистов ГнРГ в качестве триггеров овуляции, по-видимому, снижает риск СГЯ, характеризуется удовлетворительными показателями наступления беременности, а также возможностью использования модифицированной поддержки лютеиновой фазы, риск раннего СГЯ все еще существует, даже когда перенос эмбрионов отложен [36-38]. Целевыми группами, которым рекомендован прием агонистов ГнРГ в качестве триггеров овуляции, являются доноры ооцитов, пациентки с гипер- и нормальным ответом, а также пациентки, которые желают сохранить фертильность. Во время лютеиновой фазы циклов ВРТ с агонистами ГнРГ в качестве триггеров относительно невысокий выброс ЛГ и центральное ингибирование секреции гонадотропина из-за супрафизиологических уровней эстрадиола в сыворотке крови вызывают истощение поддержки ЛГ, которая требуется желтому телу для повышения шансов имплантации (секреция прогестерона и других посредников имплантации).
Хотя лютеиновая поддержка эстрадиолом не требуется для циклов ВРТ, триггером в которых является ХГЧ, это вмешательство настоятельно рекомендуется до 7-й недели гестации во время циклов ВРТ с агонистом ГнРГ в качестве триггера овуляции [38]. Humaidan и соавт. [36] предлагают вводить ХГЧ внутримышечно в дозе 1500 МЕ во время процедуры извлечения ооцитов в циклах, в которых агонисты ГнРГ используются для окончательного созревания ооцитов. Это назначение обеспечило резкое снижение частоты самопроизвольных абортов и повысило частоту наступления беременности в этой группе пациенток.
В литературе сообщается о том, что разные дозы различных агонистов ГнРГ успешно использовались для окончательного созревания ооцитов. Youssef и соавт. [39] провели метаанализ Кокрановской базы данных, в котором оценивали различия применения агонистов ГнРГ и ХГЧ с точки зрения безопасности и эффективности запуска окончательного созревания ооцитов в циклах ЭКО/ИКСИ у пациенток, включенных в протоколы лечения антагонистами ГнРГ. В отличие от группы Humaidan, Youssef и соавт. пришли к выводу: когда агонисты ГнРГ используются для окончательного созревания ооцитов в свежих аутологичных циклах, то показатели рождаемости, вынашивания беременности являются более низкими, а раннего самопроизвольного аборта – более высокими. Youssef и соавт. [39] рекомендовали использовать агонисты ГнРГ в качестве триггера созревания ооцитов для женщин, у которых не планируются свежие переносы, которые являются донорами ооцитов либо которым требуется замораживание аутологичных ооцитов для сохранения фертильности.
Engmann и соавт. [40] также проанализировали преимущества и потенциальные недостатки использования агонистов ГнРГ в качестве триггеров овуляции. Авторы рекомендовали интенсивную лютеиновую поддержку с трансдермальным введением эстрадиола и внутримышечным – прогестерона, если пик эстрадиола в сыворотке крови составляет ≥4000 пг/мл после введения агониста ГнРГ, или двойное введение агониста ГнРГ и 1000 МЕ ХГЧ – если пик эстрадиола в сыворотке ≤4000 пг/мл. Рекомендации той же группы с учетом количества фолликулов были следующими: введение ХГЧ (1500 МЕ) через 35 ч после введения агониста ГнРГ, если в день овуляции имеется менее 25 фолликулов размером ≥11 мм, либо замораживание всех ооцитов или эмбрионов, если выявлено более 25 фолликулов [40].
Сравнение протокола ЭКО, включающего применение антагонистов ГнРГ, и длинного протокола с агонистами ГнРГ
Al-Inany и соавт. [41] провели метаанализ Кокрановской базы данных для сравнения безопасности и эффективности чаще всего используемых протоколов КОС: протокола с антагонистами ГнРГ и длинного протокола с агонистами ГнРГ. Авторы пришли к выводу, что протокол с антагонистами ГнРГ обусловливает значимое снижение риска развития СГЯ и соответствующих показателей рождаемости по сравнению с длинными протоколами с агонистами ГнРГ [41, 42]. По данным другого систематического обзора Кокрановской базы данных таких же групп пациенток, показатели рождаемости у них были сходными. Протоколы на основе антагонистов ГнРГ способствовали снижению частоты СГЯ всех степеней тяжести (ОР 0,61) по сравнению с агонистами ГнРГ. Показатели самопроизвольных абортов при применении этих двух протоколов были сопоставимы. Частота отмены цикла после индукции овуляции была выше у женщин со слабым ответом, у которых применяли протоколы с антагонистами ГнРГ по сравнению с таковыми агонистами ГнРГ (ОР 1,32) [43]. Исходя из этих результатов, протоколы с антагонистами ГнРГ, по-видимому, являются лучшими и безопасным для пациенток с высоким уровнем риска развития СГЯ. Однако протоколы с агонистами ГнРГ у женщин со слабым ответом обеспечивают более высокие показатели созревания ооцитов, чем протоколы с антагонистами ГнРГ.
Sunkara и соавт. [44] провели рандомизированное контролируемое исследование, в которое включили пациенток со слабым ответом, проходивших лечение бесплодия методом ЭКО. Количество извлеченных ооцитов было значительно больше при использовании длинных протоколов с агонистами ГнРГ по сравнению с короткими протоколами с агонистами ГнРГ (4,42±3,06 против 2,71±1,60) и сходным после длинных протоколов с агонистами и антагонистами ГнРГ (4,42±3,06 против 3,30±2,91). Общая доза гонадотропина и продолжительность стимуляции были значительно выше при использовании длинных протоколов с агонистами ГнРГ по сравнению с короткими протоколами с агонистами и антагонистами ГнРГ. Текущие показатели наступления беременности составляли 16,2% в протоколах с антагонистами ГнРГ и 8,1% в длинных и коротких протоколах с агонистами ГнРГ (р=0,48). Исходя из этих результатов, авторы пришли к выводу, что длинные протоколы с агонистами ГнРГ и протоколы с антагонистами ГнРГ могут быть лучшим выбором в качестве режимов индукции овуляции для пациенток со слабым ответом, тогда как короткий протокол с агонистами представляется менее эффективной стратегией лечения, поскольку приводит к получению меньшего количества ооцитов [44].
Al-Inany и соавт. провели систематический обзор Кокрановской базы данных, включивший 73 РКИ с 12 212 участниками. Исследователи сравнивали результаты использования протоколов с антагонистами ГнРГ и длинных протоколов с агонистами ГнРГ. Хотя качество выбранных исследований для этого систематического обзора было умеренным, выявлено, что использование антагонистов ГнРГ связано с существенным снижением частоты развития СГЯ без снижения вероятности достижения живорожденности по сравнению с протоколами с использованием агонистов ГнРГ длительным курсом [43].
Рациональное использование и введение препаратов для индукции овуляции требует оценки фармакокинетических, фармакодинамических и клинических аспектов каждого отдельного препарата на основе фармакологических и клинических данных [45]. Эта клиническая практика в конечном итоге увеличит успех протоколов индукции овуляции, назначаемых для лечения бесплодия, и снизит связанные с лечением риски для здоровья.
V. Чистый и модифицированный протоколы ЭКО в естественном цикле
Протокол ЭКО в естественном цикле является для пациентки наиболее щадящим методом ВРТ, при котором практически не используются гормональные препараты. Он применяется при наличии противопоказаний для проведения гормональной стимуляции. Яйцеклетка созревает самостоятельно, осуществляется лишь наблюдение за естественным ростом фолликула с последующей пункцией единственного ооцита.
Хотя в ЭКО все чаще используются циклы с антагонистами ГнРГ, применение в роли триггера агониста ГнРГ и стратегии «замораживания всех» снизили риск развития СГЯ, однако в литературе все еще имеются ссылки на возникновение тяжелых случаев СГЯ [46-48]. Кроме того, повторные стимулированные циклы ЭКО обычно не выполняются в последовательных менструальных циклах, так как необходимо обеспечить время для восстановления яичников. По этим немаловажным причинам естественный цикл ЭКО в последние годы вновь обрел популярность. Несмотря на идеальные преимущества, которые он предлагает, естественный цикл ЭКО также связан с высоким риском отмены, который варьирует от 15 до 71% [4]. Поскольку этот тип ЭКО «вращается» вокруг одного фолликула, есть несколько причин, по которым цикл может быть отменен:
- аномальное созревание фолликулов;
- преждевременная овуляция единственного фолликула;
- неудачное извлечение ооцита;
- пустой фолликул при аспирации ооцитов;
- неудачное оплодотворение.
Однако, в отличие от обычного ЭКО с КОС, повторные естественные курсы ЭКО могут выполняться в течение последовательных циклов.
Было предложено несколько вариаций естественного ЭКО: от естественного цикла без приема каких-либо дополнительных медикаментов до модифицированного естественного цикла с добавлением определенных лекарственных средств для предотвращения преждевременной овуляции и поддержания роста фолликулов, с умеренной или минимальной КОС с КЦ или летрозолом. Модифицированное естественное ЭКО следует за курсом естественного женского менструального цикла.
Канадский протокол модифицированного естественного ЭКО
По этому протоколу УЗИ [50] проводится на 9-й день цикла для выявления присутствия доминирующего фолликула. Затем УЗИ-мониторинг продолжается. После достижения доминирующим фолликулом размера 15 мм выполняют подкожную инъекцию антагониста ГнРГ (0,25 мг) для блокады пика ЛГ, подкожную инъекцию гонадотропина (150 ЕД) для поддержки роста фолликула в естественном цикле, а также вводят суппозитории индометацина (по 50 мг 3 раза в день ежедневно до дня индукции овуляции) для предотвращения преждевременной овуляции. Когда доминирующий фолликул достигает зрелости (18-19 мм), овуляция индуцируется инъекцией ХГЧ в дозе 5000 МЕ. Затем извлечение ооцитов выполняется через 34 ч при минимальном седативном эффекте или полном его отсутствии в соответствии с предпочтением пациентки, а эмбрион переносится на стадии деления на 2-й день. Если бесплодие вызвано проблемами со стороны мужчины, пациенткам предлагается ИКСИ. Циклы отменяются, если во время динамической фолликулометрии обнаруживается киста яичника, если доминирующий фолликул нормально не прогрессировал или если овуляция произошла до извлечения ооцитов. Поддержка лютеиновой фазы проводится внутривагинальным введением прогестерона.
Японский протокол модифицированного естественного ЭКО
Согласно японскому протоколу модифицированного естественного ЭКО [51-57] КЦ (от 50 до 100 мг/день) вводится перорально с 3-го дня цикла до дня введения триггера для окончательного созревания ооцитов. чМГ или рФСГ дополнительно вводят в виде инъекций (от 50 до 150 МЕ через день), а на 8, 10-й и 12-й дни цикла – в форме назального спрея для получения от 1 до 4 зрелых фолликулов. Мониторинг, включающий УЗИ и определение гормонального профиля (уровень эстрадиола, ЛГ и прогестерона), начинают на 8-й день и проводят каждый день до введения триггера. В роли триггера овуляции применяется агонист ГнРГ (600 мкг) в форме назального спрея.
Когда первый фолликул достигает 18 мм, а уровень E2 ≥250 пг/мл, планируется извлечение ооцитов. Аспирация ооцитов осуществляется без анестезии с использованием тонкой иглы 21 G через 30-34 ч после введения триггера, хотя в некоторых случаях, когда обнаруживается ранний всплеск выработки ЛГ, выполняется через 20-30 ч после введения триггера [4]. Фолликулярная промывка во время извлечения не используется. Обычное осеменение проводится примерно через 3 ч после извлечения, а ИКСИ – через 5 ч. Оценка оплодотворения выполняется через 16-20 ч после осеменения. Перенос эмбрионов проводится на 2 или 3-й день или на стадии бластоцисты. Факультативный перенос бластоцисты с замедленным оттаиванием является предпочтительным при наличии трубного бесплодия или повторных неудач имплантации с эмбрионами на стадии деления.
В естественных циклах эмбрионы стадии деления и бластоцисты переносятся на 2 и 5-й день соответственно после подтверждения овуляции. В циклах гормональной заместительной терапии трансдермальные пластыри эстрадиола назначают со 2-го цикла, а дидрогестерон добавляют с 11-го дня, после этого эмбрионы стадии деления или бластоцисты переносятся соответственно через 1 или 7 дней.
Недостатком данного протокола является так называемый эффект вспышки (flare-up), вызываемый кратковременным выбросом гипофизарных гонадотропинов после начала применения агонистов. Это может привести к неадекватному росту фолликулов.
Шанхайский протокол модифицированного естественного ЭКО
По шанхайскому протоколу модифицированного естественного ЭКО [58-66] с 3-го дня цикла назначается КЦ в дозе 25 мг в течение 11 дней, летрозол в дозе 2,5 мг в течение 4 дней и ЧМГ, как в японском протоколе.
Конечное созревание фолликулов также достигается путем введения препаратов агонистов ГнРГ. С целью предотвращения преждевременного пика ЛГ назначают препараты ибупрофена в дозе 0,6 г непосредственно перед пункцией фолликулов. Согласно шанхайскому протоколу не рекомендуется аспирировать фолликулы размером менее 14 мм. В день пункции назначается второй курс овариальной стимуляции, который заключается в назначении препаратов чМГ в дозе 225 мЕд ежедневно в течение 9-11 дней и летрозола 2,5 мг в течение 9 дней. Эта стимуляция приходится на лютеиновую фазу цикла. Два цикла стимуляции в течение одного менструального цикла позволяют получить большее количество яйцеклеток. Понятно, что применение шанхайского протокола требует сегментации цикла ЭКО. Поэтому полученные эмбрионы замораживаются (ветрифицируются), а перенос эмбрионов осуществляется в следующем цикле.
Добавление антагониста ГнРГ может предотвратить преждевременную овуляцию, а добавление гонадотропина – сохранить необходимые концентрации эстрадиола и избежать атрезии доминантного фолликула, индуцированного антагонистом ГнРГ [67]. Индометацин также может быть эффективным в модифицированном естественном цикле ЭКО за счет снижения частоты преждевременной овуляции, если назначить его до всплеска выработки ЛГ [68-70]. Вероятно, это связано с задержкой или предотвращением спонтанной овуляции с помощью блокады циклооксигеназы, которая играет важную роль в разрыве фолликула.
В литературе по-прежнему указываются расплывчатые критерии отбора пациенток для модифицированного естественного цикла ЭКО [71-72]. Очевидно, для этой процедуры следует отбирать только тех, у которых есть регулярные циклы, поскольку модифицированный естественный ЭКО зависит от естественного созревания доминантного фолликула. Показания для отбора пациенток в модифицированный естественный цикл ЭКО не влияют на эффективность лечения [73]. Согласно данным нескольких исследований, естественный метод ЭКО обеспечивает благоприятные результаты у пациенток со слабым ответом [74-77]. Так, в рандомизированном контролируемом исследовании Morgia и соавт. [72], в котором сравнивали чисто естественное ЭКО и КОС у пациенток со слыбым ответом, продемонстрировано, что естественный цикл ЭКО является подходящим вариантом, особенно у женщин более молодого возраста.
Привлекательность модифицированного естественного ЭКО, по-видимому, обусловлена его доступностью, минимальным риском развития СГЯ, низкой частотой многоплодной беременности и низкой стоимостью. Кроме того, при помощи этого метода можно выполнять извлечение ооцитов с минимальным седативным эффектом или его полным отсутствием, поскольку это довольно короткая процедура, требующая только одного прохождения иглы через влагалище. Однако проблема заключается в том, чтобы выбрать подходящую популяцию пациентов. По мнению Shaulov и соавт. [73], модифицированное естественное ЭКО является оптимальным вариантом ВРТ у пациенток ≤35 лет с нормальным или слабым ответом яичников, возможно, лиц старше 36 лет с нормальным ответом яичников и может даже рассматриваться как метод выбора у этих пациенток. Поскольку в ВРТ приобретает популярность селективный перенос одного эмбриона, модифицированное естественное ЭКО может быть менее агрессивным, но эффективным способом получения этого эмбриона у пациенток с хорошим ответом. Тем не менее, у лиц со слабым ответом ≥36 лет модифицированное естественное ЭКО не оправдано, и это подтверждают результаты последних исследований. Необходимы рандомизированные исследования для определения оптимальных условий для модифицированного естественного ЭКО, таких как время индукции овуляции, толщина эндометрия при индукции, чтобы максимизировать вероятность наступления беременности и свести к минимуму возможность отмены цикла. Кроме того, необходимы дальнейшие исследования с целью определения показаний для проведения ЭКО в естественном цикле, поскольку данные по этому вопросу не однородны.
Хирургическая стимуляция овуляции
Хирургическая стимуляция овуляции выполняется у пациенток с кломифенрезистентными формами СПКЯ. На сегодняшний день она проводится в виде лапароскопического овариального дриллинга (ЛОД). Уменьшение массы тела и назначение КЦ являются компонентами первой линии лечения пациенток с СПКЯ перед использованием гонадотропинов [74-76]. Во время введения гонадотропинов существует высокий риск развития СГЯ и многоплодной беременности. Риск многоплодной беременности после ЛОД ниже, чем после стимуляции гонадотропином [77]. Таким образом, операция ЛОД может быть альтернативой применению гонадотропинов для получения нормальных овуляторных циклов [74, 76].
Почти через три десятилетия после первого отчета о проведении ЛОД с использованием монополярного электрода Halvard Gj nnaess [78] он был предложен в качестве менее инвазивной альтернативы двусторонней клиновидной резекции яичника. До сих пор многие вопросы не согласованы, прежде всего в отношении механизма стимуляции яичников и того, что ЛОД является лучшим и экономически эффективным методом лечения синдрома СПКЯ.
nnaess [78] он был предложен в качестве менее инвазивной альтернативы двусторонней клиновидной резекции яичника. До сих пор многие вопросы не согласованы, прежде всего в отношении механизма стимуляции яичников и того, что ЛОД является лучшим и экономически эффективным методом лечения синдрома СПКЯ.
Наиболее вероятными механизмами действия метода являются разрушение фолликулов яичников и части стромы яичника, что приводит к снижению уровней андрогенов и ингибина в сыворотке крови, а также к повышению содержания ФСГ и восстанавлению овуляции [79]. ЛОД может также увеличить кровообращение в яичниках, обеспечивая большую доставку гонадотропинов и постхирургических локальных факторов роста. После выполнения ЛОД предполагается также повышение чувствительности к инсулину [77, 79-81].
Общей методикой ЛОД является использование монополярного электрокаутера (диатермия) или лазера с сопоставимыми результатами [80-84].
Как правило, для каждого яичника выполняются от 3 до 8 диатермических проколов с использованием энергии 600-800 Дж для каждого прокола, что в 74% случаев приводит к дальнейшей нормальной овуляции в течение следующих 3-6 мес. Выполнение более 8 проколов повышает частоту появления в малом тазу послеоперационных спаек и уменьшает овариальный резерв [80].
Другие минимально инвазивные методы для дриллинга яичников были описаны позже. Некоторые авторы предложили ЛОД с использованием биполярного энергетического зонда в качестве потенциально более безопасного метода по сравнению с монополярной энергией. Другие авторы описали метод микролапароскопического овариального дриллинга под местной анестезией, который позволяет проводить амбулаторное лечение без общей анестезии [85].
Фертилоскопия (трансвагинальная гидролапароскопия), как и лазер, также была описана как метод, по результатам сопоставимый с ЛОД [86].
По результатам систематического обзора Кокрановской базы данных, включившего 25 рандомизированных контролируемых исследований с участием женщин с кломифенрезистентными формами СПКЯ, у которых применяли ЛОД, чтобы вызвать овуляцию, доказательства существенной разницы в клинических признаках беременности, рождаемости или самопроизвольного аборта у кломифенрезистентных женщин с СПКЯ, подвергающихся ЛОД, по сравнению с другими видами лечения не выявлены.
Снижение частоты многоплодной беременности у женщин, у которых применяли ЛОД, делает этот метод привлекательным и эффективным [80].
Fernandez [87] пришел к выводу, что ЛОД приводит к спонтанному восстановлению фертильности у 20-64% женщин с СПКЯ, которые ранее были бесплодными в результате ановуляции и у которых не получен ответ на введение КЦ. Однако в метаанализе Campo [88] сообщается о более узком диапазоне результативности – 44-50% пациенток. На эффективность ЛОД могут повлиять несколько факторов: более высокая вероятность успеха у пациенток с повышенной концентрацией ЛГ (>10 МЕ/л) и с длительностью бесплодия <3 лет. Однако данные о влиянии других факторов, таких как индекс массы тела, инсулинорезистентность и концентрация тестостерона, не сопоставимы [87, 89].
Результаты ЛОД не превосходят таковые использования КЦ в качестве метода первой линии индукции овуляции у женщин с СПКЯ. Кроме того, нет существенных различий в частоте наступления беременности и рождаемости у пациенток, проходящих ЛОД, и ановуляторных бесплодных пациенток с шестью циклами КЦ в качестве метода первой линии. Но у женщин с неспособностью забеременеть после 6-9 циклов приема КЦ ЛОД является лучшим выбором для индукции моноовуляторных циклов с более высокой частотой наступления беременности. Механизм заключается в том, что ЛОД не оказывает периферических антиэстрогенных эффектов на эндометрий, цервикальную слизь и гиперсекрецию ЛГ, как КЦ [79, 90, 91].
По данным нескольких исследований, проведение ЛОД до применения ВРТ эффективно снижает риск развития тяжелого СГЯ и повышает показатель «take home baby» («принять домой ребенка») у женщин, у которых ранее отменяли циклы ЭКО из-за риска развития СГЯ или его возникновения во время предыдущего лечения. Это может быть связано со сниженной скоростью кровотока в яичниках и концентрацией сосудисто-эндотелиального фактора роста в сыворотке крови после ЛОД [81].
Согласно результатам метаанализов [80, 81], ЛОД – это лечение второй линии у пациенток с СПКЯ, особенно с резистентностью к КЦ. Основными преимуществами метода являются более короткое время до наступления беременности и меньшая необходимость в индукции овуляции. Другие преимущества ЛОД: больший комфорт, экономическая эффективность и возможность выполнения операции в амбулаторных условиях. Однако при СПКЯ результаты ЛОД не лучше, чем результаты применения КЦ в качестве лечения первой линии.
В заключение следует отметить, что метод КОС следует выбирать после тщательного обследования супружеской пары, учитывая эффективность, временной фактор, возможные осложнения, переносимость и экономические затраты. Обязательным условием является полноценное консультирование и информированное согласие обратившихся пациентов.
Литература
- Brenner G.M., Stevens C. Pharmacokinetics. Рharmacology. Chapter. 2012; 925: 2.
- Gulekli B., Ozaksit G., Turhan N.O., Senoz S., Oral H., Gokmen O. Tamoxifen: an alternative approach in clomiphene resistant polycystic ovarian syndrome patients. J Pak Med Assoc. 1993; 43: 89-90.
- Dhaliwal L.K., Suri V., Gupta K.R., Sahdev S. Tamoxifen: An alternative to clomiphene in women with polycystic ovary syndrome. J Hum Reprod Sci. 2011; 4: 76-9.
- Brown J., Farquhar C., Beck J., Boothroyd C., Hughes E. Clomiphene and anti-oestrogens for ovulation induction in PCOS. Cochrane Database Syst Rev. 2009: CD002249.
- Diamond M.P., Legro R.S., Coutifaris C., Alvero R., Robinson R.D., Casson P. et al. Letrozole, Gonadotropin, or Clomiphene for Unexplained Infertility. N Engl J Med. 2015; 373: 1230-40.
- Legro R.S., Brzyski R.G., Diamond M.P., Coutifaris C., Schlaff W.D., Casson P. et al. Letrozole versus clomiphene for infertility in the polycystic ovary syndrome. N Engl J Med. 2014; 371: 119-29.
- Roque M., Tostes A.C., Valle M., Sampaio M., Geber S. Letrozole versus clomiphene citrate in polycystic ovary syndrome: systematic review and meta-analysis. Gynecol Endocrinol. 2015; 31: 917-21.
- Reefhuis J., Honein M.A., Schieve L.A., Rasmussen S.A. National Birth Defects Prevention Study. Use of clomiphene citrate and birth defects, National birth defects prevention study, 1997-2005. Hum Reprod. 2011; 26: 451-7.
- Davies M.J., Moore V.M., Willson K.J., Van Essen P., Priest K., Scott H. et al. Reproductive technologies and the risk of birth defects. N Engl J Med. 2012; 366: 1803-13.
- Tulandi T., Martin J., Al-Fadhli R., Kabli N., Forman R., Hitkari J. et al. Congenital malformations among 911 newborns conceived after infertility treatment with letrozole or clomiphene citrate. Fertil Steril. 2006; 85: 1761-5.
- Palomba S., Falbo A., La Sala G.B. Effects of metformin in women with polycystic ovary syndrome treated with gonadotrophins for in vitro fertilisation and intracytoplasmic sperm injection cycles: a systematic review and meta-analysis of randomised controlled trials. BJOG. 2013; 120: 267-76.
- Uysal S., Zeki Isik A., Eris S., Yigit S., Yalcin Y., Ozun Ozbay P. Correlation of endometrial glycodelin expression and pregnancy outcome in cases with polycystic ovary syndrome treated with clomiphene citrate plus metformin: a controlled study. Obstet Gynecol Int. 2015; 2015: 278591.
- Tso L.O., Costello M.F., Albuquerque L.E., Andriolo R.B., Macedo C.R. Metformin treatment before and during ЭКО or ICSI in women with polycystic ovary syndrome. Cochrane Database Syst Rev. 2014: CD006105.
- Porchet H.C., Le Cotonnec J.Y., Loumaye E. Clinical pharmacology of recombinant human follicle-stimulating hormone. III. Pharmacokinetic-pharmacodynamic modeling after repeated subcutaneous administration. Fertil Steril. 1994; 61: 687-95.
- le Cotonnec J.Y., Porchet H.C., Beltrami V., Munafo A. Clinical pharmacology of recombinant human luteinizing hormone: Part I. Pharmacokinetics after intravenous administration to healthy female volunteers and comparison with urinary human luteinizing hormone. Fertil Steril. 1998; 69: 189-94.
Полный список литературы, включающий 91 источник,
находится в редакции.