17 грудня, 2017
Визначення місцевих ускладнень гострого панкреатиту в переглянутій Атлантській класифікації та їх вплив на можливі втручання
 Летальність при панкреатиті становить 20-25% без тенденції до зниження [1]. За умови розвитку септичного шоку летальність може сягати 80%. На сьогодні етіологічні чинники визначені досить чітко, але щодо патогенезу, трактування клінічної картини та лікувальної тактики науковці мають більше запитань, ніж відповідей. На ранніх стадіях висока летальність зумовлена розвитком запального цитокінового каскаду, що призводить до синдрому поліорганної недостатності через розвиток SIRS-сценарію, пізніше летальність і тяжкість ускладнень пов’язані з розвитком та прогресуванням гнійно-септичних процесів. При панкреатиті середньої тяжкості летальність становить близько 1% і значно підвищується при деструктивному панкреатиті: до 10% за наявності стерильного некрозу та до 25% при його інфікуванні [2]. До 2012 року тяжкість перебігу панкреатиту та його ускладнень визначали відповідно до класифікації, яка була прийнята в м. Атланті 1992 року.
Летальність при панкреатиті становить 20-25% без тенденції до зниження [1]. За умови розвитку септичного шоку летальність може сягати 80%. На сьогодні етіологічні чинники визначені досить чітко, але щодо патогенезу, трактування клінічної картини та лікувальної тактики науковці мають більше запитань, ніж відповідей. На ранніх стадіях висока летальність зумовлена розвитком запального цитокінового каскаду, що призводить до синдрому поліорганної недостатності через розвиток SIRS-сценарію, пізніше летальність і тяжкість ускладнень пов’язані з розвитком та прогресуванням гнійно-септичних процесів. При панкреатиті середньої тяжкості летальність становить близько 1% і значно підвищується при деструктивному панкреатиті: до 10% за наявності стерильного некрозу та до 25% при його інфікуванні [2]. До 2012 року тяжкість перебігу панкреатиту та його ускладнень визначали відповідно до класифікації, яка була прийнята в м. Атланті 1992 року.
У 2012 році Міжнародна робоча група переглянула положення Атлантської класифікації. За результатами цього перегляду тепер виділяють два типи панкреатиту: інтерстиціальний набряковий панкреатит і некротичний. Діагноз некротичного панкреатиту слід встановлювати у разі некрозу паренхіми залози, некрозу перипанкреатичних тканин або у разі їх поєднання. Зазвичай некротичний панкреатит проявляється некрозом паренхіми та перипанкреатичних тканин, рідше – тільки некрозом перипанкреатичних тканин та зовсім рідко – тільки некрозом залози. Тяжкість перебігу панкреатиту на сьогодні визначається таким чином:
- гострий панкреатит середньої тяжкості – відсутні органна недостатність та локальні чи системні ускладнення;
- помірно тяжкий гострий панкреатит – наявні транзиторна органна недостатність чи локальні або системні ускладнення;
- тяжкий гострий панкреатит – характеризується персистуючою органною недостатністю, зазвичай такі пацієнти мають одне або більше локальних ускладнень.
Ускладнення гострого панкреатиту, відповідно до переглянутої Атлантської класифікації, поділяють на локальні та системні, а також виокремлюють органну недостатність. На розвиток органної дисфункції основний вплив мають респіраторна, ниркова та кардіоваскулярна системи. Локальними ускладненнями гострого панкреатиту є такі: гостре перипанкреатичне скупчення рідини, псевдокіста підшлункової залози, гостре постнекротичне скупчення рідини, відмежоване вогнище панкреонекрозу. Про ймовірність виникнення локальних ускладнень ідеться за наявності повторних епізодів болю в животі, повторному підвищенні активності панкреатичних ензимів, прогресуванні органної дисфункції та/або розгортанні клінічної картини сепсису. Також потрібно враховувати фазу розвитку ускладнень. Виділяють дві фази: ранню (протягом першого тижня) та пізню (від тижня до місяця). Виокремлення 2 фаз пов’язане з двома максимумами летальності. У першу фазу активну участь у розвитку ускладнень бере «цитокінова буря», яка призводить до SIRS. Останній за умови персистування може спричинити органну дисфункцію та органну недостатність. І хоча ідентифікація локальних ускладнень на ранній стадії можлива, вона не є фактором, який на цій стадії визначає тяжкість перебігу захворювання та його прогноз. У багатьох випадках відсутня кореляція між проявами локальних ускладнень і тяжкістю перебігу захворювання. Уже на пізній стадії разом з органною дисфункцією або недостатністю наявність і характеристика локальних ускладнень можуть визначати перебіг захворювання та його прогноз, тому в цей час важливою є не тільки клінічна, а й морфологічна діагностика (візуалізація) [3].
Як спеціалізований міський центр гострого панкреатиту ми маємо більш ніж двадцятирічний досвід роботи. Значну увагу ми приділяємо диференційованій оцінці рідинних скупчень, від морфологічної та клінічної оцінки яких залежить активність використання малоінвазивних і традиційних методів хірургічного лікування пізніх ускладнень гострого некротичного панкреатиту. Взявши за основу комплексну публікацію [4], ми обрали найбільш важливі особливості, які дозволяють адаптувати традиційну клініко-морфологічну тактику лікування хворих із рідинними скупченнями на різних стадіях перебігу ускладненого некротичного панкреатиту. Підґрунтям стали результати комп’ютерної томографії (КТ) пацієнтів із гострим панкреатитом у 1-шу або 2-гу фазу розвитку місцевих ускладнень.
У переглянутій Атлантській класифікації запропоновано нову термінологію для визначення перипанкреатичних і панкреатичних рідинних скупчень. Залежно від наявності чи відсутності некрозу гострі скупчення в перші 4 тижні класифікують як гострі некротичні скупчення або як гострі перипанкреатичні рідинні скупчення. Щойно сформується контрастуюча капсула, гострі перипанкреатичні скупчення розцінюються як псевдокісти й гострі некротичні скупчення, так звані обмежені некрози або обмежений некроз. Вони можуть бути стерильними або інфікованими.
Пацієнт Т., 30 років, перебував на лікуванні 10 діб. Анамнез захворювання – близько 4 діб. 2 міс тому був госпіталізований із приводу гострого набрякового панкреатиту. Загальний стан при госпіталізації – середньої тяжкості. Частота серцевих скорочень (ЧСС) 102 уд./хв, артеріальний тиск (АТ) 110/70 мм рт. ст., частота дихання (ЧД) 20 д.р./хв, температура тіла (t) 37,1 °C, гемоглобін (Нb) 146 г/л, еритроцити (Ер) 4,3×109/л, кольоровий показник (КП) 0,98, лейкоцити (Л) 17,7×109/л, паличкоядерні нейтрофіли (Нп) 58×109/л, сегментоядерні нейтрофіли (Нс) 34×109/л, лімфоцити 7×109/л, моноцити 1×109/л, глюкоза 12,7 ммоль/л, амілаза крові 128,4 Од/л, креатинін 160 ммоль/л. Отримував консервативне лікування в обсязі інфузійної, спазмолітичної, антипротеолітичної терапії, знеболення. Лікування з позитивною динамікою, виписаний у задовільному стані. У цьому випадку показанням до проведення КТ були лейкоцитоз і виражений паличкоядерний зсув, що давало підстави підозрювати розвиток ускладнень.
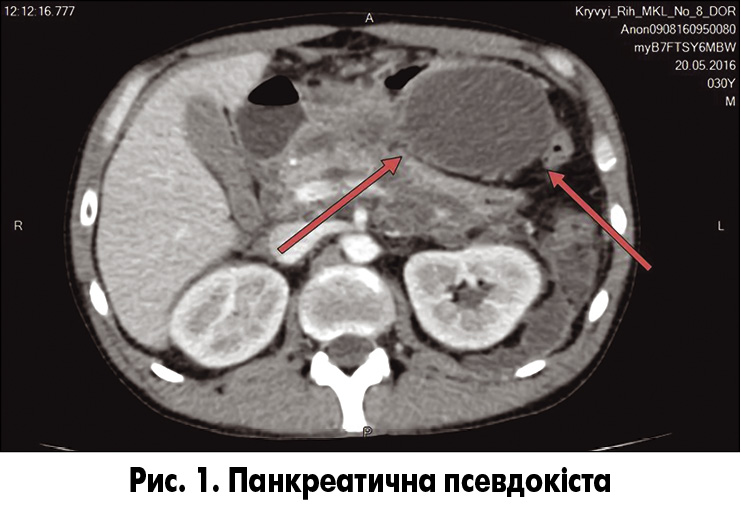 Панкреатична псевдокіста (ПП; рис. 1) – добре окреслене, зазвичай округле чи овальне утворення, має гомогенну рідинну щільність, не містить нерідинних компонентів, має добре виражену капсулу [3].
Панкреатична псевдокіста (ПП; рис. 1) – добре окреслене, зазвичай округле чи овальне утворення, має гомогенну рідинну щільність, не містить нерідинних компонентів, має добре виражену капсулу [3].
Відповідно до переглянутої Атлантської класифікації контрастно підсилена (КП) КТ є основним методом для візуального оцінювання, тому що вона широко доступна, може успішно застосовуватися у пацієнтів із гострим та тяжким перебігом захворювання й має високу точність діагностики. КП КТ особливо підходить для стандартизації лікування пацієнтів із гострим панкреатитом, допомагає оцінити ускладнення, здійснювати моніторинг відповіді на лікування шляхом дослідження в динаміці. Не всі пацієнти з гострим панкреатитом потребують проведення їм КП КТ. Слід зауважити, що КП КТ не показана першочергово пацієнтам із гострим панкреатитом, які не мають клінічних симптомів тяжкого панкреатиту й у яких відмічається швидке клінічне покращення. Однак КП КТ має проводитися в пацієнтів, у яких розвивається або які мають високий ризик розвитку тяжкого гострого панкреатиту чи ускладнень, пов’язаних із гострим панкреатитом.
Оптимальний час для оцінювання цих ускладнень на КТ – через 72 год після появи симптомів. КТ слід проводити повторно, коли клінічна картина істотно змінюється, наприклад, раптово з’являється лихоманка, зменшується гематокрит або розвивається сепсис. КТ також є актуальною, коли необхідно визначити місце пункції при дренуванні, встановленні катетера, а також для оцінки ефективності такого лікування у пацієнтів, які перенесли перкутанне дренування або інші втручання. Більш того, у пацієнтів віком >40 років із першим епізодом панкреатиту, причину якого не визначено, КП КТ має застосовуватися для виключення наявності пухлини. Рентгенолог повинен оцінити, наявний чи відсутній некроз панкреатичної паренхіми, охарактеризувати паренхіматозні й екстрапанкреатичні рідинні скупчення та описати асцит й позапанкреатичні прояви, такі як камені в жовчному міхурі, розширення жовчних проток, венозний тромбоз, аневризми й залучення в запальний процес інших ділянок шлунково-кишкового тракту.
У 1992 році в Атлантській класифікації здійснено розмежування інтерстиціального панкреатиту і панкреонекрозу, стерильного або інфікованого. В переглянутій Атлантській класифікації ці два типи визначаються або як інтерстиціальний набряковий панкреатит, або як гострий некротизуючий панкреатит. Некротизуючий панкреатит, у свою чергу, поділяється на паренхіматозний некроз, перипанкреатичний некроз і комбінований тип – поєднання перипанкреатичного та паренхіматозного некрозів з інфекцією або без неї.
Переглянута класифікація, яка ґрунтується на візуалізації, включає ретельну оцінку КТ-зображень для виявлення рідинних і нерідинних скупчень у самій залозі та навколо неї. Маються на увазі ділянки панкреатичного, паренхіматозного та перипанкреатичного некрозу. Термінологія, яка стосується рідинних скупчень, повністю переглянута. Для рентгенолога важливо впровадити цю нову номенклатуру таким чином, щоб опис за даними візуалізації був стандартизований, а взаємозв’язок між клініцистами, хірургами й рентгенологами – адекватний і простий. Переглянута Атлантська класифікація також описує інші важливі зміни, які необхідно оцінювати при візуалізації, такі як причини панкреатиту, включаючи холецистолітіаз і холецистохоледохолітіаз, або ускладнення, пов’язані з гострим панкреатитом, у тому числі розширення позапечінкових жовчних проток, селезінкові, портальні та мезентеріальні венозні тромбози, наявність варикозних вузлів, артеріальних псевдоаневризм, плеврального випоту й асциту. Крім того, про наявність інших внутрішньочеревних проявів, спричинених панкреатичним секретом, обов’язково слід зазначати у висновку та протоколі. Ці запальні зміни, пов’язані з панкреатичним секретом, можуть виникати у шлунку, дванадцятипалій кишці, тонкому та товстому кишечнику, селезінці, сечових шляхах і печінці.
У переглянутій Атлантській класифікації здійснено важливе розмежування рідинних та нерідинних скупчень. Залежно від наявності чи відсутності некрозу гострі скупчення визначають як гострі некротичні скупчення (ГНС) або як гострі перипанкреатичні рідинні скупчення (ГППРС). Інтерстиціальний набряковий панкреатит може поєднуватися з ГППРС і в подальшому – з ПП. Некротизуючий панкреатит у всіх 3 формах може бути пов’язаний із гострими некротичними скупченнями, а згодом – із розвитком відмежованого некрозу. Усі ці скупчення можуть бути як стерильними, так і інфікованими.
Перипанкреатичні рідинні скупчення без солідних компонентів виникають у пацієнтів з інтерстиціальним набряковим панкреатитом протягом перших 4 тижнів, їх визначають як ГППРС. Вони з’являються внаслідок панкреатичного та перипанкреатичного запалення або розриву одного чи декількох дрібних периферичних панкреатичних бокових проток.
Пацієнт З., 39 років, перебував на лікуванні 16 діб із діагнозом «Гострий набряковий аліментарний панкреатит середнього ступеня тяжкості». Анамнез захворювання – близько 3 діб. Загальний стан при госпіталізації – середньої тяжкості. ЧСС 90 уд./хв, АТ 135/85 мм рт. ст., ЧД 18 д.р./хв, t 36,9 °C, Нb 182 г/л, Ер 5,4×109/л, КП 1,1, Л 7,4×109/л, Нп 1×109/л, Нс 76×109/л, лімфоцити 17×109/л, моноцити 6×109/л, амілаза крові 63 Од/л. Отримував консервативне лікування в обсязі інфузійної, спазмолітичної, антипротеолітичної терапії, знеболення. Лікування з позитивною динамікою, виписаний у задовільному стані. У цьому випадку показанням до проведення КТ була наявність характерного болю в черевній порожнині без підвищення рівня амілази, КТ проведено для підтвердження діагнозу та моніторингу ускладнень.
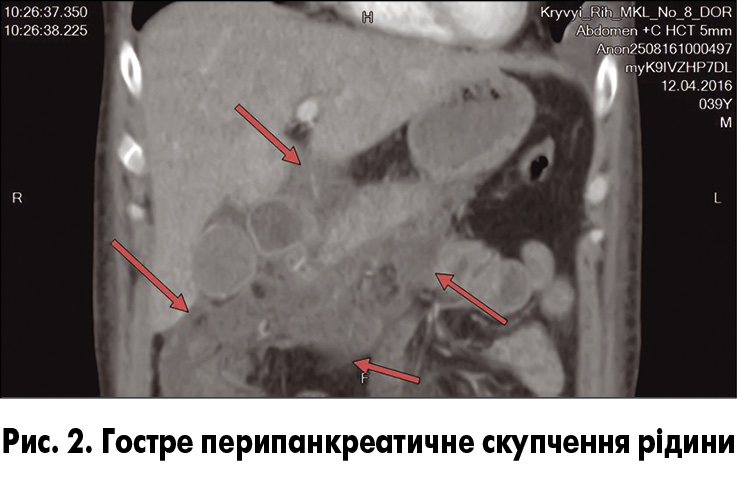 ГППРС (рис. 2) діагностуються при набряковому панкреатиті як гомогенні скупчення, що мають щільність рідини, обмежені нормальними перипанкреатичними тканинами, не мають навколо себе капсули, межують із панкреатичною залозою (інтрапанкреатично не зустрічаються) [1].
ГППРС (рис. 2) діагностуються при набряковому панкреатиті як гомогенні скупчення, що мають щільність рідини, обмежені нормальними перипанкреатичними тканинами, не мають навколо себе капсули, межують із панкреатичною залозою (інтрапанкреатично не зустрічаються) [1].
ГППРС локалізуються в анатомічних межах заочеревинного простору, особливо часто попереду фасції Герота. Вони зазвичай виявляються безпосередньо поруч із підшлунковою залозою і не мають чітко видимої стінки. Рідинні скупчення, розташовані в панкреатичній паренхімі, слід діагностувати як некроз, а не як ГППРС. У більшості випадків відбувається спонтанна резорбція ГППРС протягом перших декількох тижнів і вони не стають інфікованими. Втручань на цій стадії необхідно уникати, тому що дренування чи аспірація рідини можуть призвести до інфікування. Раннє інфікування ГППРС, яке потребує дренування, виникає дуже рідко.
У перші 4 тижні після розвитку некротизуючого панкреатиту наявність стійких скупчень у паренхімі дозволяє розцінювати їх як ГНС, які містять як рідину, так і некротичний матеріал у різній кількості. Їх ділянки можуть мати мультилокулярну будову, що дозволяє розмежувати ГНС і ГППРС.
У переглянутій Атлантській класифікації не вживається термін «рідинні скупчення» на цій стадії для того, щоб підкреслити факт, що ці скупчення містять не тільки рідину. У цих гострих некротичних скупченнях розрідження некротичної тканини – це поступовий процес, який триває зазвичай 2-6 тижнів. Із прогресуванням розрідження некротична тканина поступово розпадається. Діагностувати ГППРС за допомогою КП КТ можна через один тиждень, тому що саме в цей термін скупчення з некротичним детритом починають набувати морфологічно комплексного вигляду.
Із часом, зазвичай через 4 тижні або більше, ГНС дозрівають, у них з’являються потовщення, не вкриті епітелієм стінки між ділянками некрозу та прилеглими тканинами. Це дозріле скупчення має назву «обмежений некроз».
Будь-яке велике рідинне скупчення, яке займає або заміщує частину панкреатичної паренхіми, через 4 тижня після виникнення некротизуючого панкреатиту має визначатися як відмежований некроз (ВН). Він може бути інфікованим або стерильним.
Пацієнтка Б., 65 р., перебувала на лікуванні 14 діб, анамнез – близько 8 годин. Госпіталізована в тяжкому стані з діагнозом «Гострий тяжкий некротичний панкреатит, ферментативний перитоніт». ЧСС 52 уд./хв, АТ 140/90 мм рт. ст., ЧД 22 д.р./хв, t 37,1 °C, Нb 140 г/л, Ер 4,5×109/л, КП 0,93, Л 7,8×109/л, Нп 4×109/л, Нс 86×109/л, лімфоцити 6×109/л, моноцити 4×109/л, глюкоза 5,3 ммоль/л, амілаза крові 136 Од/л. Через тяжкий стан у приймальному відділенні оглянута разом із анестезіологом-реаніматологом та для подальшого лікування доправлена в ВАІТ, де протягом 3 діб отримувала інфузійну, спазмолітичну та антибактеріальну терапію. У день госпіталізації проведене дренування черевної порожнини, отримано приблизно 100 мл серозного секрету.
 Враховуючи тяжкий стан пацієнтки, імовірність розвитку ускладнень була високою, тому призначено КТ. Лікування проведено з позитивною динамікою, виписана в задовільному стані.
Враховуючи тяжкий стан пацієнтки, імовірність розвитку ускладнень була високою, тому призначено КТ. Лікування проведено з позитивною динамікою, виписана в задовільному стані.
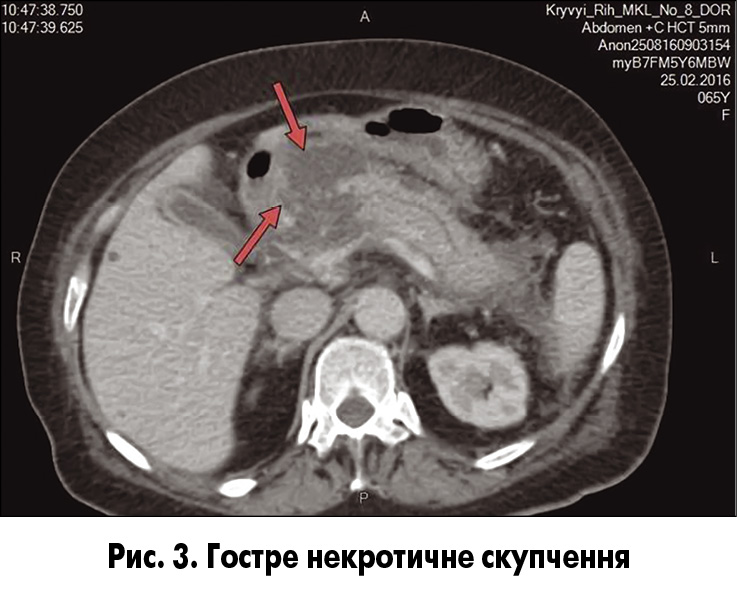
ГНC (рис. 3) зустрічаються при некротичному панкреатиті, гетерогенній та нерідинній щільності різного ступеня вираженості, різної локалізації, без вираженої капсули, інтра- та/або екстрапанкреатичної локалізації [1].
Будь-який інфікований некроз має різну пропорцію некротизованої тканини й гною. Великий об’єм гною без значної кількості некротизованої тканини зустрічається при інфікованому панкреонекрозі рідко. Термін «панкреатичний абсцес» більше не використовується. Пацієнти з інфікованим ВН зазвичай потребують перкутанної, лапароскопічної, ендоскопічної або хірургічної інтервенції.
Пацієнтка Р., 34 р., перебувала на лікуванні 14 діб із діагнозом «Гострий некротичний аліментарний панкреатит, тяжка форма». Госпіталізована у тяжкому стані. Анамнез захворювання – близько 4 діб. ЧСС 108 уд./хв (слабкого наповнення та напруження), АТ 80/50 мм рт. ст., ЧД 20 д.р./хв, t 38,2 °C, Нb 125 г/л, Ер 4,1×109/л, КП 0,91, Л 10,3×109/л, Нп 5×109/л, Нс 66×109/л, лімфоцити 23×109/л, моноцити 6×109/л, глюкоза 2,6 ммоль/л, амілаза крові 81 Од/л. У приймальному відділенні оглянута разом з анестезіологом-реаніматологом, госпіталізована в ВАІТ, де протягом 4 діб отримувала інфузійну, антикоагулянтну, спазмолітичну та антибактеріальну терапію. Оперативне лікування не проводилося.
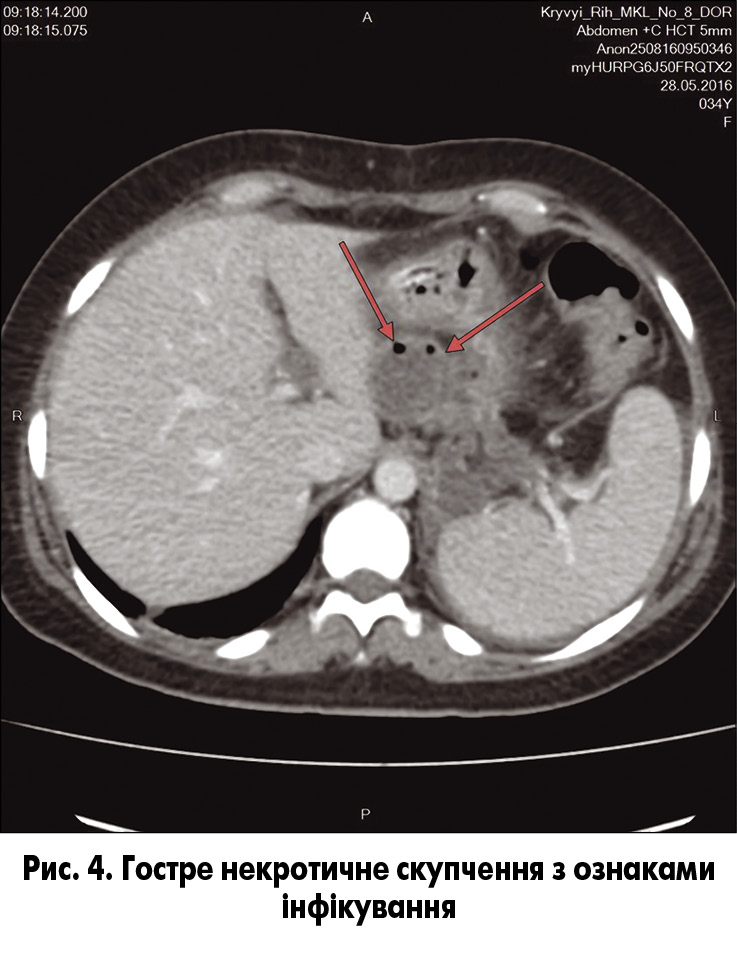 У результаті консервативного лікування спостерігалася позитивна динаміка, виписана в задовільному стані. У пацієнтки на момент госпіталізації виявлено ознаки синдрому системної запальної відповіді та органної недостатності (серцево-судинної), тому для визначення тактики лікування показано проведення КП КТ. На КТ – ознаки інфікованих ГНC, які можна описати як ГНC, та наявні пухирці газу, що вказують на інфікування (рис. 4).
У результаті консервативного лікування спостерігалася позитивна динаміка, виписана в задовільному стані. У пацієнтки на момент госпіталізації виявлено ознаки синдрому системної запальної відповіді та органної недостатності (серцево-судинної), тому для визначення тактики лікування показано проведення КП КТ. На КТ – ознаки інфікованих ГНC, які можна описати як ГНC, та наявні пухирці газу, що вказують на інфікування (рис. 4).
Пацієнти зі стерильним некрозом, як правило, не потребують будь-якого втручання, за винятком тих випадків, коли в них зберігаються біль, анорексія, блювання чи якщо вони не можуть відновити нормальне пероральне харчування.
Згідно з переглянутою Атлантською класифікацією гострий панкреатит визначається як інтерстиціальний набряковий панкреатит або як некротизуючий панкреатит, у ній виділено ранню фазу розвитку ускладнень, яка триває перший тиждень, та пізню фазу, що настає після першого тижня. Перша фаза визначається клінічними параметрами, друга фаза – морфологічно на основі даних КТ із контрастним підсиленням з урахуванням клінічного стадіювання. Найбільш важливі зміни в Атлантській класифікації – це класифікація різних панкреатичних скупчень. При гострому інтерстиціальному набряковому панкреатиті скупчення, які не мають контрастної капсули, визначаються як ГППРС. Після появи капсули їх називають псевдокістами. Зазвичай цей процес триває перші 4 тижні. При некротизуючому панкреатиті скупчення без контрастуючої капсули в перший тиждень визначаються як ГНС, а згодом – ВН, при якому вони мають відповідну капсулу. Усі 4 типи скупчень можуть бути стерильними або інфікованими.
У ранню фазу розвитку ускладнень панкреатиту відрізнити ГППРС від ГНС на основі даних КТ може бути неможливим (через їх однаковий вигляд). З метою планування лікування необхідно проводити магнітно-резонансну томографію або ультразвукове дослідження для встановлення наявності нерідинного некротичного компонента. Залежно від часу, що минув від початку розвитку ускладнень панкреатиту, будь-які скупчення в межах панкреатичної паренхіми, якщо минуло не менше 4 тижнів із початку появи симптомів, слід визначати як НС, а не як ГППРС, або як ВН, а не як псевдокісту.
Планування лікування панкреатиту здійснюється на основі визначення тяжкості перебігу захворювання й наявності або відсутності інфекції в поєднанні з оцінкою клінічних проявів.
Література
- Тарасенко В.С., Кубышкин В.А., Демин Д.Б., Волков Д.В., Смолягин А.И., Чукина О.В. Хирургия. – 2013. – № 1.
- Swaroop V.S., Chari S.T., Clain J.E. Severe Acute Pancreatitis. JAMA, June 16, 2004, vol. 291-23.
- Banks P.A., Bollen T.L., Dervenis C., Gooszen H.G., Johnson C.D., Sarr M.G., Tsiotos G.G., Vege S.S. Gut 2013; 62: 102-111 Classification of acute pancreatitis – 2012: revision of the Atlanta classification and definitions by international consensus, Acute Pancreatitis Classification Working Group.
- Ruedi F. Thoeni. Radiology: Volume 262: Number 3 – March 2012 (Radiology: Volume 262: Number 3 – March 2012 Ruedi F. Thoeni. Revised atlanta Classification of acute Pancreatitis: Its Importance for the Radiologist and Its Effect on Treatment).


