28 грудня, 2017
Нарушение проходимости протока Вирсунга при хроническом панкреатите
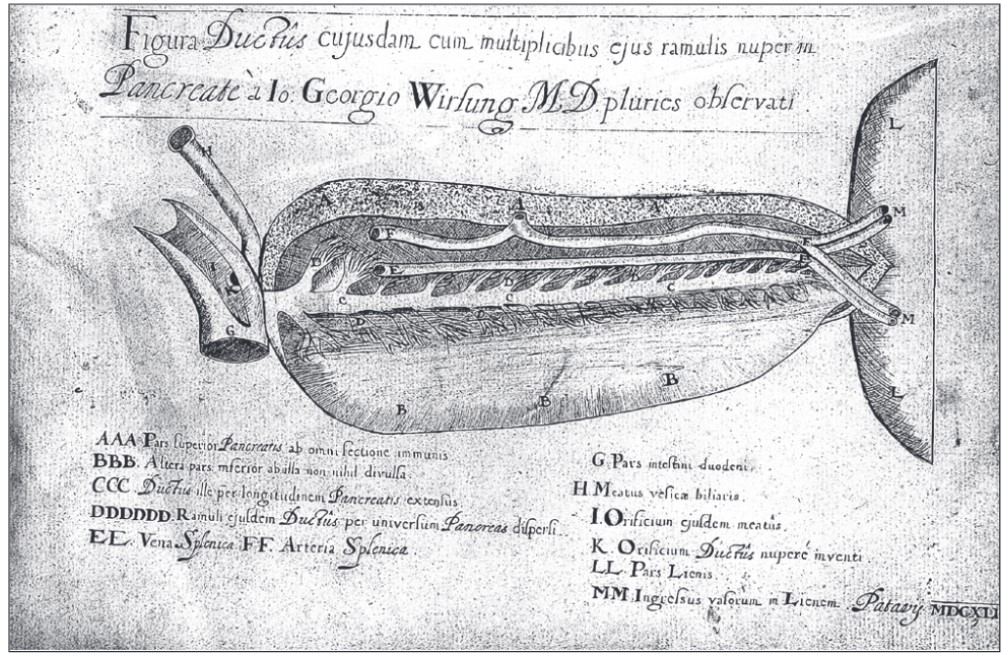
2 марта 1642 года немецкий анатом Иоганн Георг Вирсунг (Johann Georg Wirsung) при вскрытии тела 30-летнего преступника Зуане Виаро делла Бадия, повешенного за убийство, обнаружил главный панкреатический проток, который позже был назван именем Вирсунга.
Наблюдение было тщательно задокументировано самим Вирсунгом. Будучи искусным гравером, он сам изготовил медную пластину (рис. 1) и 7 оттисков, которые разослал известным анатомам Европы, чтобы узнать их мнение о природе и функции обнаруженного им образования.
Рис. 1. Медная пластина с выгравированным протоком, открытым Вирсунгом. Хранится в Палаццо дель Бо (г. Падуя, Италия)
 Это были Ole Worm (1588-1654) из Копенгагена, Kasper Hofmann из Алтдорфа, Marco-Aurelio Severino (1580-1656) из Неаполя, Jean Riolan (1580-1657) из Парижа, а также другие анатомы из Иены, Гамбурга и Нюрнберга.
Это были Ole Worm (1588-1654) из Копенгагена, Kasper Hofmann из Алтдорфа, Marco-Aurelio Severino (1580-1656) из Неаполя, Jean Riolan (1580-1657) из Парижа, а также другие анатомы из Иены, Гамбурга и Нюрнберга.
Никому из ученых так и не удалось правильно трактовать его значение. Сам Вирсунг, однако, пришел к выводу, что открытый им проток содержит не кровь и не лимфу, а какую-то другую жидкость с агрессивными свойствами.
В своем письме к Риолану он писал: «Обсуждаемый проток, иллюстрация которого прилагается, выглядел так: его отверстие, или начало, если это может быть названо началом, откуда шел основной канал, находилось очень близко с желчным протоком в стенке двенадцатиперстной кишки. Зонд проходит через отверстие в обе стороны, но из кишки в проток – с трудом, а обратно – легче; проток проходим по всей длине вплоть до селезенки.
 От него отходят неисчислимые ветви все мельче; чем дальше от кишки, стенка этих мелких протоков также истончается; они, в свою очередь, имеют мелкие извитые ответвления, пронизывающие ткань поджелудочной железы, но не входящие в селезенку. Иногда я обнаруживал второй проток как у животных, так и у людей. Тот проток, что был короче, находился на обычном месте, а более длинный лежал немного ниже…
От него отходят неисчислимые ветви все мельче; чем дальше от кишки, стенка этих мелких протоков также истончается; они, в свою очередь, имеют мелкие извитые ответвления, пронизывающие ткань поджелудочной железы, но не входящие в селезенку. Иногда я обнаруживал второй проток как у животных, так и у людей. Тот проток, что был короче, находился на обычном месте, а более длинный лежал немного ниже…
Можно ли называть его артерией или веной? Я никогда не видел в них крови, только мутную жидкость, которая действовала как вытравливающий гравировочный раствор на серебряный зонд. Это факты. Но поскольку я не знаю, что это, как работает (проток), каковы его функции, я смиренно посылаю изображение на ваш суд». Свидетелями открытия ученого были два его студента – Томас Бартолин и Моритц Хоффман.
В полночь 22 августа 1643 года Вирсунг был убит у дверей собственного дома студентом-медиком Жаком Камбье. В 1685 году профессор анатомии и хирургии Лейденского университета Иоганн Ван Хорн предложил называть проток поджелудочной железы «вирсунговым», увековечив таким образом память о своем коллеге.
Введение
Со времени первого описания Иоганном Вирсунгом протока поджелудочной железы исследованию причин нарушения его проходимости было посвящено огромное количество работ. Лечение осложненных форм хронического панкреатита – чрезвычайно сложная проблема, которая до сих пор остается нерешенной. Развитие стойкого болевого синдрома на фоне протоковой гипертензии, нарушение проходимости желчных путей и пассажа пищи в прошлом диктовали необходимость поиска оптимального хирургического пособия, направленного на ликвидацию развившихся осложнений. Так, для лечения внутрипротоковой гипертензии, панкреатических кист и свищей в большинстве случаев применяли методики, дренирующие протоковую систему поджелудочной железы. Было разработано немалое количество операций, многие из которых представляют в большей степени хирургический интерес.
К числу основных дренирующих операций, применяющихся сегодня, относятся методики, предложенные Parlington-Roshelle, В.М. Копчак и панкреатоеюностомия по Puestow-II. Кроме того, совершенствование методов эндоскопической хирургии позволяет выполнять миниинвазивные дренирования с установкой нескольких пластиковых либо одного металлического стента. Исследования последних лет показали, что помимо протоковой гипертензии в формировании болевого синдрома при хроническом панкреатите важную роль играют постпрандиальная гиперстимуляция и периневральная воспалительная реакция в зоне поджелудочной железы. Для лечения первой предлагается использование больших доз ферментативных препаратов, в то время как вторая требует различных операций на нервных стволах и сплетениях. Еще одной проблемой хирургии хронического панкреатита является удаление фиброзированных тканей в области головки поджелудочной железы, которая служит пейсмейкером фиброза.
В настоящее время считается, что патогенетически оправданными операциями при осложненном течении хронического панкреатита являются панкреатодуоденальная резекция, операция Бегера либо резекционно-дренирующие операции по Frey, Izbicki, Воробей-Шулейко, DuVal, Бернская модификация операции Бегера. Кроме этого В.М. Копчак и соавт. (2012) считают, что дренирующие оперативные вмешательства показаны пациентам с кистами и свищами поджелудочной железы и больным с изолированным вирсунголитиазом, дилатацией панкреатического протока без выраженной воспалительной инфильтрации в области головки и крючка поджелудочной железы.
Цель исследования заключалась в выявлении возможностей дренирующих операций у пациентов с осложненными формами хронического панкреатита.
Материалы и методы
В исследование был включен 31 пациент (22 (70,9%) мужчин и 9 (29,1%) женщин). Все они находились на лечении в клинике с осложненными формами острого панкреатита. Возраст больных варьировал от 25 до 69 лет (средний возраст составил 42±1,5 года).
Алкогольный анамнез имелся у 25 (80,1%) больных, срок злоупотребления алкоголем варьировал от 25 до 50 лет. Все больные ранее перенесли приступы острого панкреатита, при этом данные, свидетельствующие о перенесенном панкреонекрозе, были выявлены в 5 (16,1%) случаях. Госпитализированы с признаками обострения заболевания (типичные боли опоясывающего характера, повышение уровня амилазы более чем в 2 раза) 10 (32%) больных; показания о развитии панкреатического свища имелись у 2 (6,5%) пациентов; механическая желтуха выявлена в 3 (9,7%) случаях; 2 (6,5%) участника ранее перенесли вмешательство по поводу кисты поджелудочной железы; болевой синдром наблюдался у всех пациентов; признаки внешнесекреторной недостаточности поджелудочной железы отмечены у 25 (80,6%) больных, сахарный диабет различной степени тяжести выявлен в 13 (41,9%) случаях.
Стандартный алгоритм обследования включал в себя выполнение общеклинических, биохимических и коагулологических анализов крови и мочи, определение группы крови и резус-фактора, а также эндоскопическое и ультразвуковое исследования, компьютерную томографию с контрастированием, фистулографию при наличии панкреатического свища.
По результатам ультразвукового исследования и компьютерной томографии пациенты были разделены на группы согласно международной Марсельско-Римской классификации (1989). При этом кальцифицирующий хронический панкреатит выявлен у 20 (64,5%) больных, обструктивный – у 7 (22,5%) пациентов, воспалительный и фиброзный – в 2 (6,5%) случаях. У 29 (93,5%) больных были обнаружены признаки протоковой гипертензии, причем сегментарная дилатация главного панкреатического протока выявлена у 8 (27,6%) пациентов, в то время как у остальных больных – расширение главного панкреатического протока на всем его протяжении. Наличие вирсунголитиаза выявлено в 15 (48,4%) наблюдениях; панкреатические кисты различных локализаций – в 10 (32,3%) случаях: в области головки – у 5 (50%) больных; в области тела – в 2 (20%) наблюдениях; в области хвоста – у 3 (30%) пациентов. При этом кисты не имели связи с главным панкреатическим протоком в 2 (20%) случаях и локализовались в области хвоста. Наличие механической желтухи отмечено у 4 (12,9%) пациентов, у 2 из них (50%) была обнаружена киста в головке поджелудочной железы. Панкреатические свищи локализовались в области тела и хвоста поджелудочной железы – по 1 наблюдению.
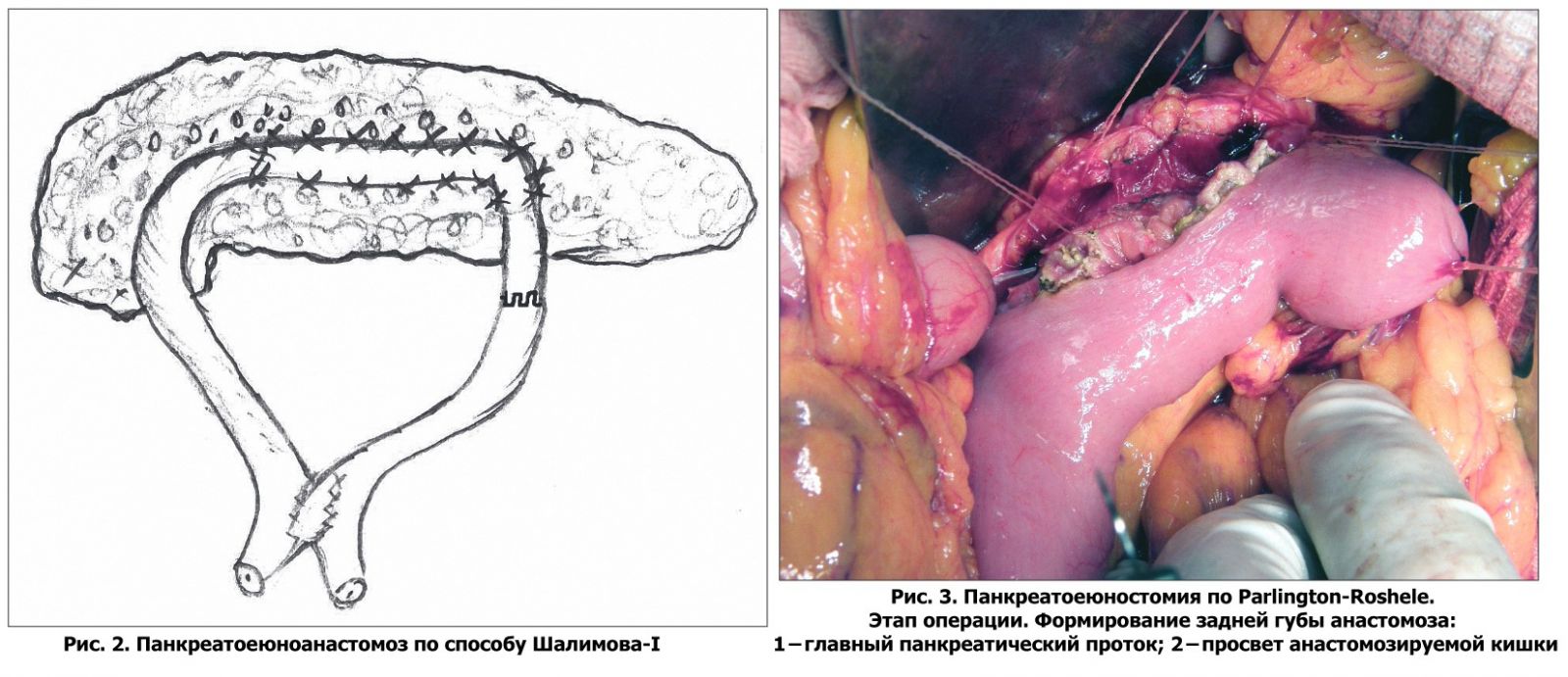
Все пациенты были оперированы: продольная панкреатоеюностомия по способу Шалимова-I (рис. 2) применена в 2 (6,5%) наблюдениях, по Puestow-II – у 7 (22,6%) больных, по Parlington-Roshelle (рис. 3) – в 9 (29,0%) случаях.
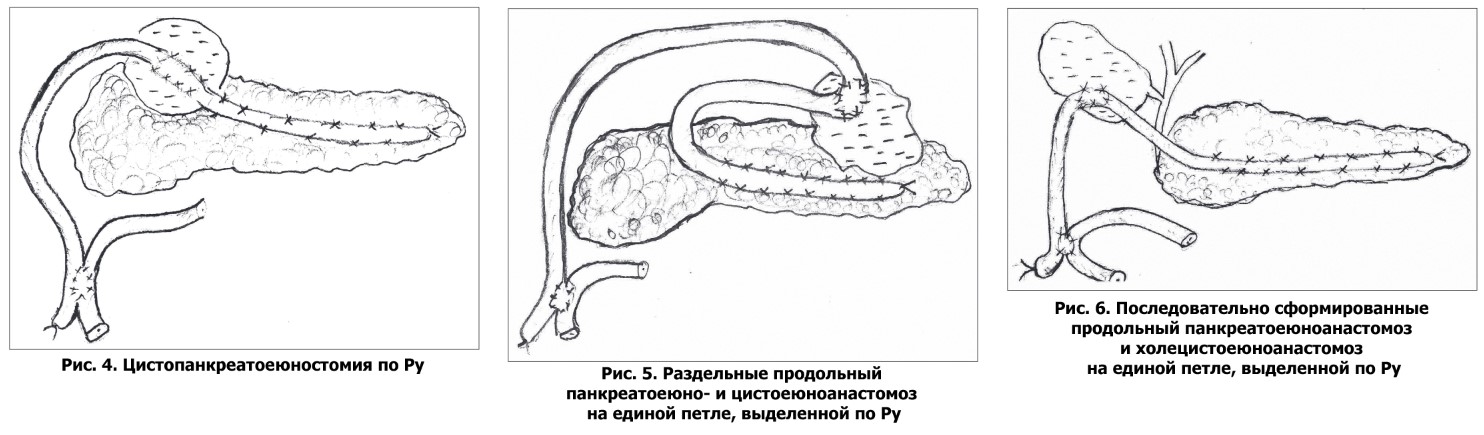
Формирование цистопанкреатоеюноанастомоза на петле по Ру (рис. 4) было выполнено у 7 (22,6%) больных, раздельного продольного панкреатоеюно- и цистоеюноанастомоза на единой петле, выделенной по Ру (рис. 5), – в 2 (6,5%) случаях.
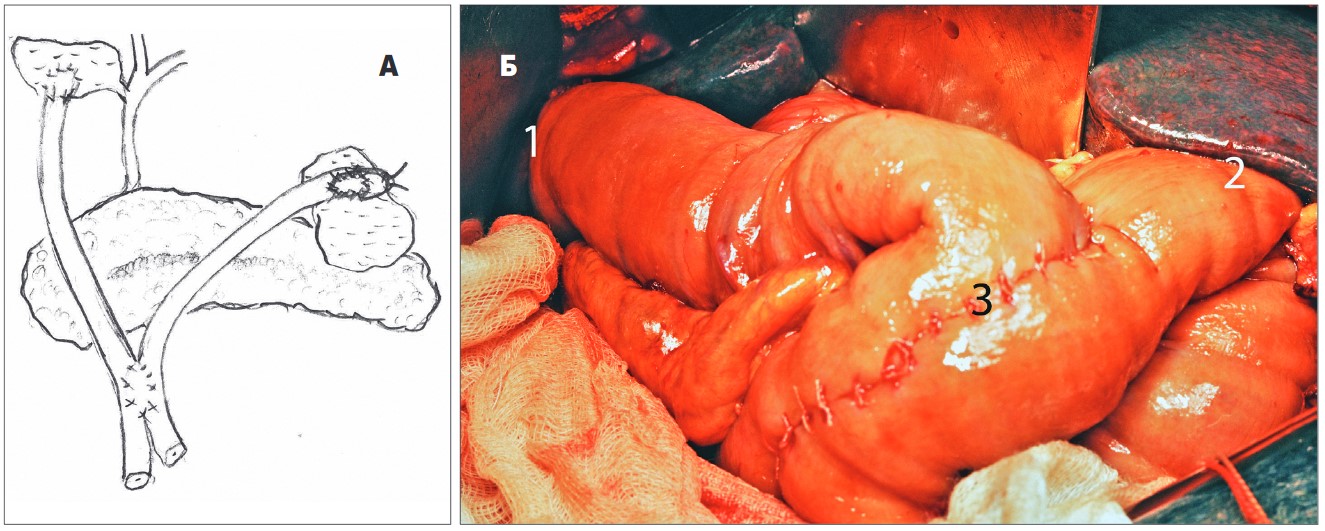
Наличие механической желтухи потребовало выполнения продольной панкреатоеюностомии и холецистоеюностомии на единой петле, выделенной по Ру (рис. 6), – у 1 (3,2%) пациента, цистоеюностомии и холецистоеюностомии на петле тонкой кишки, выделенной по типу рукавов (рис. 7) (по методике В.В. Бойко и соавт., 2014), – еще в 1 (3,2%) наблюдении.
При наличии панкреатических свищей в 1 (3,2%) случае выполнены фистулоеюностомия и продольная фистулопанкреатоеюностомия.
Необходимо отметить, что всем пациентам интраоперационно и в послеоперационном периоде считали необходимым введение ингибиторов желудочной и панкреатической секреции (блокаторов протонной помпы и аналогов соматостатина) во время операции и в течение 5 суток после операции для профилактики формирования панкреатических фистул после операции.
После возобновления энтерального питания все пациенты получали заместительную ферментативную терапию для лечения постпрандиальной гиперстимуляции.
Рис. 7. Цистоеюноанастомоз и холецистоеюноанастомоз на петле тонкой кишки, выделенной по типу рукавов
(по методике В.В. Бойко и соавт., 2014): А – схема операции; Б – интраоперационное фото:
1 – холецистоеюноанастомоз; 2 – цистоеюноанастомоз; 3 – межкишечное соустье
Результаты и обсуждение
Выбор того или иного способа оперативного лечения зависел от выявленных на предоперационном этапе изменений в поджелудочной железе и окружающих тканях и органах с учетом результатов интраоперационной ревизии. Необходимо отметить, что, по нашему мнению, использование дренирующих операций у пациентов с воспалительными и фиброзными формами хронического панкреатита не являются приоритетным и в подобных ситуациях предпочтение стоит отдавать резекционным вмешательствам. Вместе с тем значительное истощение, наличие панкреатогенного асцита обусловили необходимость применения подобного типа вмешательств у 4 (13,5%) больных исследуемой группы, причем в 2 (50%) наблюдениях у пациентов выявлена механическая желтуха. Следует отметить, что при выполнении операций сегментарного дренирования главного панкреатического протока – Puestow-II, Parlington-Roshell – у 16 (51,6%) больных применили несколько модифицированный вариант: вирсунгов проток идентифицировали и рассекали на всем протяжении практически до места впадения в двенадцатиперстную кишку и формировали анастомоз на всю длину главного панкреатического протока, что, как считают авторы, достаточно эффективно снижало протоковую гипертензию. В 2 наблюдениях у тяжелых больных был использован сегментарный способ внутреннего дренирования (по Шалимову-I) в связи со значительными воспалительными либо фиброзными изменениями в головке, которые не позволяли идентифицировать главный панкреатический проток.
Связь панкреатической кисты с главным панкреатическим протоком, по нашему мнению, является показанием к формированию цистопанкреатоеюноанастомоза. Необходимо отметить, что формирование анастомоза не только с кистой, но и с панкреатическим протоком позволяет рассчитывать на хорошие отдаленные результаты, поскольку формирование анастомоза только с кистой может приводить к «отшнуровыванию» анастомоза с сохранением или возобновлением панкреатической гипертензии (что было выявлено у 2 больных исследуемой группы). Кроме того, в 2 случаях формирование цистопанкреатоеюноанастомоза у пациентов с механической желтухой позволило разрешить билиарную гипертензию, поскольку именно киста была причиной компрессии терминального отдела холедоха. При отсутствии вышеописанной связи кисты поджелудочной железы и наличии у пациента панкреатической гипертензии считаем необходимым формирование соустья как с вирсунговым протоком, так и с кистой. При наличии панкреатического свища возможно использование принципиально двух подходов: формирование анастомоза либо резекция части органа со свищом. Последний способ более оправдан при локализации свища в области хвоста поджелудочной железы.
 Формирование соустья между панкреатическим свищом нецелесообразно в связи с высокой вероятностью его рубцевания. Поэтому формирование фистулопанкреатоеюноанастомоза на всю длину главного панкреатического протока видится более правильным, что было выполнено у одного пациента. Вместе с тем в одном наблюдении нами был сформирован именно фистулоеюноанастомоз у пациента с длительно функционирующим свищом после ранее перенесенного панкреонекроза. Выраженный рубцовый процесс в области поджелудочной железы после неоднократных перенесенных вмешательств не позволял выделить устье свища и даже идентифицировать тело и хвост поджелудочной железы.
Формирование соустья между панкреатическим свищом нецелесообразно в связи с высокой вероятностью его рубцевания. Поэтому формирование фистулопанкреатоеюноанастомоза на всю длину главного панкреатического протока видится более правильным, что было выполнено у одного пациента. Вместе с тем в одном наблюдении нами был сформирован именно фистулоеюноанастомоз у пациента с длительно функционирующим свищом после ранее перенесенного панкреонекроза. Выраженный рубцовый процесс в области поджелудочной железы после неоднократных перенесенных вмешательств не позволял выделить устье свища и даже идентифицировать тело и хвост поджелудочной железы.
Операция была окончена вынужденным формированием фистулоеюноанастомоза с хорошим отдаленным функциональным результатом. Среди интраоперационных осложнений необходимо отметить развитие кровотечения у 4 (13%) пациентов и травму полых органов у 2 (6,5%) больных: желудка и тонкой кишки (по 1 наблюдению).
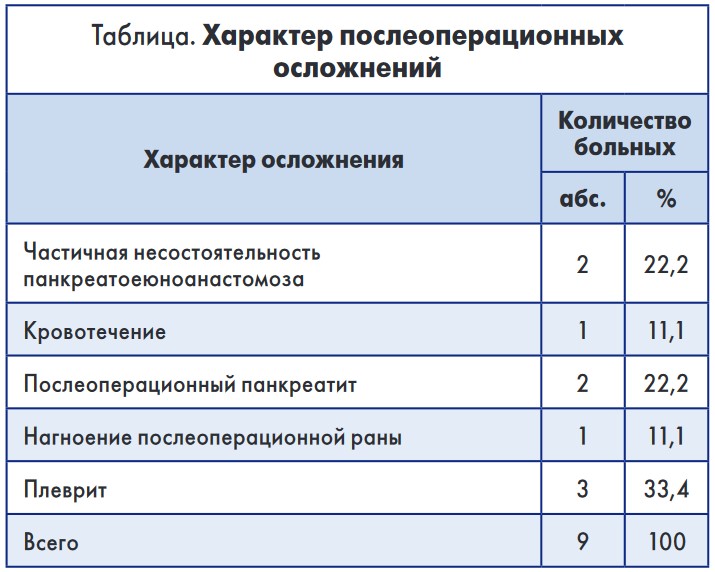
Характер развития послеоперационных осложнений представлен в таблице.
Как видно из представленных данных, послеоперационные осложнения отмечены у 9 (29,1%) пациентов: развитие плеврита – у 3 (33,3%) больных, послеоперационного панкреатита и частичной несостоятельности панкреатоеюноанастомоза – по 2 случая. Несостоятельность панкреатоеюноанастомоза с формированием панкреатического свища типа А и В (по Bassi et al., 2005) не требовала повторной операции.
Только 1 больной с кровотечением был повторно оперирован – произведено ушивание кровоточащих сосудов.
Общая летальность после операции составила 6,5% (2 больных). Причинами летальных исходов стали острый инфаркт миокарда и тромбоэмболия легочной артерии – по 1 наблюдению.
Через 1 год после операции у 21 (67,7%) пациента оценивалось качество жизни с помощью опросника SF‑36. Качество жизни как «очень хорошее» оценили 5 больных (23,8%), «хорошее» – 10 (47,6%), «удовлетворительное» – 4 (19,0%) и «неудовлетворительное» – 2 (9,6%).
Следует отметить, что 4 участника продолжали злоупотреблять алкоголем: случаев «удовлетворительного» и «неудовлетворительного» качества жизни – по 2 наблюдения.
Заключение
Таким образом, дренирующие операции можно применять при лечении кальцифицирующей и обструктивной форм хронического панкреатита при наличии протоковой гипертензии и отсутствии выраженных фиброзно-воспалительных изменений в поджелудочной железе и окружающих тканях. Кроме того, подобный тип вмешательств может быть ограниченно использован у пациентов с воспалительной и фиброзной формой заболевания. Выбор указанного типа вмешательств в данных условиях обусловлен сложностью выполнения патогенетически оправданного резекционного либо резекционно-дренирующего вмешательства вследствие тяжелого состояния пациента, а также невозможностью применения эндоскопического стентирования при недостаточном материальном и техническом оснащении лечебного учреждения.
Литература
1. Есть ли будущее у дренирующих операций при хроническом панкреатите? Систематический критический обзор литературы / А.В. Воробей, А.Ч. Шулейко, Ю.Н. Орловский, Ю.И. Вижинис // Анналы хирургической гепатологии. – 2016. – Т. 21. – № 4. – С. 70-83.
2. Кутя С.А. Жизнь и смерть Иоанна Георга Вирсунга (к 370-летию со дня открытия протока поджелудочной железы) / С.А. Кутя // Клінічна анатомія та оперативна хірургія. – 2012. – Т. 11. – № 3. – С. 119-121.
3. Нарушения дуоденальной проходимости при хроническом панкреатите / А.В. Воробей, А.Ч. Шулейко, Ю.Н. Орловский, Ю.И. Вижинис // Український журнал хірургії. – 2014. – № 2 (25). – С. 9-14.
4. Хирургическое лечение хронического панкреатита / В.М. Копчак, К.В. Копчак, Л.А. Перерва, А.В. Дувалко // Здоров’я України. – 2012. – Февраль. – С. 18-19.
5. English language version of the S3-consensus guidelines on chronic pancreatitis: Definition, aetiology, diagnostic examinations, medical, endoscopic and surgical management of chronic pancreatitis / A. Hoffmeister, J. Mayerle, C. Beglinger, M.W. Buchler [et al.] // Z Gastroenterol, 2015, № 53: 1447-1495.
6. Postoperative pancreatic fistula: An international study group (ISGPF) definition / C. Bassi, C. Dervenis, G. Butturini [et al.] // Surgery. 2005. Vol. 138, № 1: 8-13.