29 грудня, 2017
Малоінвазивні оперативні втручання при гострому некротичному панкреатиті
 Гострий панкреатит – захворювання, що вважається однією з актуальних проблем національних систем охорони здоров’я країн Європи і яке потребує значних медичних (у тому числі хірургічних) та фінансових витрат [4]. Некротичні форми гострого панкреатиту є найбільшою проблемою сучасної невідкладної панкреатології і у його структурі становлять, за даними більшості авторів, близько 20%. Незважаючи на те що за останні десятиліття відбулися суттєві зміни у підходах до лікування гострого панкреатиту, наразі не бачимо суттєвих зрушень у статистиці стосовно летальності хворих із некротичними формами (за даними низки авторів, смертність становить 39%), що насамперед зумовлено септичними ускладненнями з наступним розвитком пізньої поліорганної недостатності [2, 5].
Гострий панкреатит – захворювання, що вважається однією з актуальних проблем національних систем охорони здоров’я країн Європи і яке потребує значних медичних (у тому числі хірургічних) та фінансових витрат [4]. Некротичні форми гострого панкреатиту є найбільшою проблемою сучасної невідкладної панкреатології і у його структурі становлять, за даними більшості авторів, близько 20%. Незважаючи на те що за останні десятиліття відбулися суттєві зміни у підходах до лікування гострого панкреатиту, наразі не бачимо суттєвих зрушень у статистиці стосовно летальності хворих із некротичними формами (за даними низки авторів, смертність становить 39%), що насамперед зумовлено септичними ускладненнями з наступним розвитком пізньої поліорганної недостатності [2, 5].
.jpg) Приєднання інфекції при панкреонекрозі різко погіршує прогноз захворювання і в 1,5-2 рази збільшує ризик летального наслідку [1]. Інфікування вогнищ некрозів розвивається у 40-60% випадків, досягаючи 71% піку на третьому тижні захворювання. Тому термін четвертого тижня захворювання вважається оптимальним початком хірургічної інтервенції. Поряд із переглядом та вдосконаленням класифікації, що сприяє кращому розумінню морфологічних змін при гострому панкреатиті й парапанкреатиті, важливим моментом в еволюції терапії саме некротичних форм гострого панкреатиту стало впровадження в лікування малоінвазивних лапароскопічних методик.
Приєднання інфекції при панкреонекрозі різко погіршує прогноз захворювання і в 1,5-2 рази збільшує ризик летального наслідку [1]. Інфікування вогнищ некрозів розвивається у 40-60% випадків, досягаючи 71% піку на третьому тижні захворювання. Тому термін четвертого тижня захворювання вважається оптимальним початком хірургічної інтервенції. Поряд із переглядом та вдосконаленням класифікації, що сприяє кращому розумінню морфологічних змін при гострому панкреатиті й парапанкреатиті, важливим моментом в еволюції терапії саме некротичних форм гострого панкреатиту стало впровадження в лікування малоінвазивних лапароскопічних методик.
Науковці з Данії провели масштабне рандомізоване дослідженя PANTER study (Pаncreatitis, necrosectomy versus step up approach), в ході якого проаналізували результати лікування хворих на деструктивний панкреатит за допомогою традиційних і малоінвазивних технологій – так званого покрокового підходу (step-up-approach), що передбачає поетапне використання малоінвазивних технік для ліквідації морфологічних деструктивних процесів. У дослідну групу залучили 88 хворих, у яких застосовували ідею покрокового підходу: транскутанні пункційно-дренувальні методики, ендоскопічні транслюмінальні (трансгастральні) некректомії та у разі неможливості або неефективності попередніх – відеоасистовану ретроперитонеальну некректомію.
Отримані результати продемонстрували безсумнівні переваги покрокового підходу: під час його застосування зафіксовано достовірно нижчі показники розвитку синдрому поліорганної недостатності, інтраабдомінальних кровотеч, розвитку кишкових нориць, перфорацій порожнистих органів, розвитку вентральних кил та панкреатичних нориць. У групі учасників, у яких застосовували стратегію «step-up-approach», значно меншою була кількість оперативних втручань, менший термін вони перебували в стаціонарі та у відділенні інтенсивної терапії, менше зафіксовано повторних госпіталізацій у відділення інтенсивної терапії. Відеоасистована ретроперитонеальна нефректомія, за даними низки повідомлень, вважається методикою, яку найчастіше використовують у лікуванні гострого некротичного панкреатиту.
Разом із тим кількість повідомлень щодо застосування лапароскопічних трансперитонеальних методик надто мала. Cuschierі вперше описав техніку лапароскопічної інфраколічної некректомії зі зрошенням сальникової сумки як альтернативу відкритої некректомії. Трансабдомінально доступ до панкреатичних та перипанкреатичних колекторів може здійснюватися через мезоколон, шлунково-ободову зв’язку, трансгастрально.
У 2006 році Parehk повідомив про ретроспективне дослідження з використанням методики HALS (hand-assisted laparoscopic surgery) у лікуванні хворих із некротичним панкреатитом. У групу дослідження було включено 18 хворих, у яких при оперативному втручанні застосовували методику HALS некректомії з інфрамезоколічного доступу. Результати дослідження виявилися багатообіцяючими: середній час оперативного втручання становив 153 хв; середній термін перебування у стаціонарі – 16,3 доби; не зафіксовано серйозних ускладнень; четверо хворих потребували повторних операцій, із яких двоє – з використанням HALS-методики, двоє – відкритого оперативного втручання [3]. Z.G. Zhou і співавт. для свого дослідження відібрали 13 хворих, яким виконували лапароскопічну некректомію і лише в одному випадку – конверсію лапароскопічного доступу; серйозних ускладнень зафіксовано не було. Відтак до основних переваг трансперитонеального доступу можна віднести можливість повноцінної ревізії черевної порожнини, виконання симультанних оперативних втручань у разі потреби, можливість доступу до декількох анатомічних зон перипанкреатичної деструкції.
Відеоасистовану ретроперитонеальну некректомію вперше описав Horvath у 2001 році, і вона є найпопулярнішою методикою в Нідерландах та США. Переваги цієї методики перед трансперитонеальним доступом очевидні: мінімальна хірургічна травма й відсутність контамінації черевної порожнини. Суть методу полягає в доступі до заочеревинного простору субкостальним розрізом (орієнтир – попередньо встановлений транскутанний дренаж). На першому етапі проводять пряму некректомію, далі створюють ретроперитонеум і виконують наступний (відеоасистований) етап оперативного втручання.
Представляємо власний клінічний досвід застосування малоінвазивних лапароскопічних методик у лікуванні некротичного інфікованого панкреатиту.
Клінічний випадок 1
Хвора В., 72 роки. Госпіталізована в хірургічне відділення зі скаргами на біль в епігастральній ділянці, блювоту, підвищення температури тіла до 38°С. З анамнезу – клініко-анамнестична картина атаки гострого панкреатиту близько 14 діб тому. За медичною допомогою не зверталася. При об’єктивному обстеженні – загальний стан середнього ступеня тяжкості. Дані лабораторних обстежень: помірний лейкоцитоз – 8×109/л із паличкоядерним зміщенням 10%; ШОЕ – 25 мм/год; ознаки анемії І ступеня (гемоглобін (Hb) 105 г/л); біохімічний аналіз крові – зниження загального білка до 58 г/л. Соматичний статус обтяжений – уперше виявлено панкреатогенний цукровий діабет, декомпенсований (глюкоза на час госпіталізації – 15 ммоль/л); ішемічна хвороба серця, атеросклеротичний кардіосклероз, атеросклероз аорти та коронарних артерій, серцева недостатність І стадії, симптоматична артеріальна гіпертензія.
Хворій В. призначено інфузійну антисекреторну й протизапальну терапію, терапію, спрямовану на корекцію супутньої патології згідно з рекомендаціями суміжних фахівців (кардіолога та ендокринолога). Дані ультрасонографії органів черевної порожнини: картина гострого панкреатиту, гострого рідинного утворення сальникової сумки великих розмірів (17×9 см). За даними рентгенографії органів грудної клітки (ОГК) та ультразвукової діагностики (УЗД) ОГК – двобічний мінімальний гідроторакс. За даними езофагогастродуоденоскопії (ЕФГДС) – ерозивна гастропатія. З огляду на інтоксикаційний синдром і прогресування запальних змін з боку загального аналізу крові в асептичних умовах під УЗД-контролем проведено пункцію рідинного колектора сальникової сумки, отримано близько 300 мл мутного ексудату, без запаху. Проведено бактеріологічний посів ексудату, в якому виявлено Pseudomonas aeruginosa, Staphylococcus epidermidis.
 За результатами бактеріограми призначено антибактеріальну терапію.
За результатами бактеріограми призначено антибактеріальну терапію.
У процесі консервативного лікування зафіксовано тимчасовий регрес симптомів інтоксикації, зменшення кількості лейкоцитів, нормалізацію температури тіла.
По транскутанному дренажу протягом п’яти діб щодня евакуйовано до 40-50 мл гнійного ексудату.
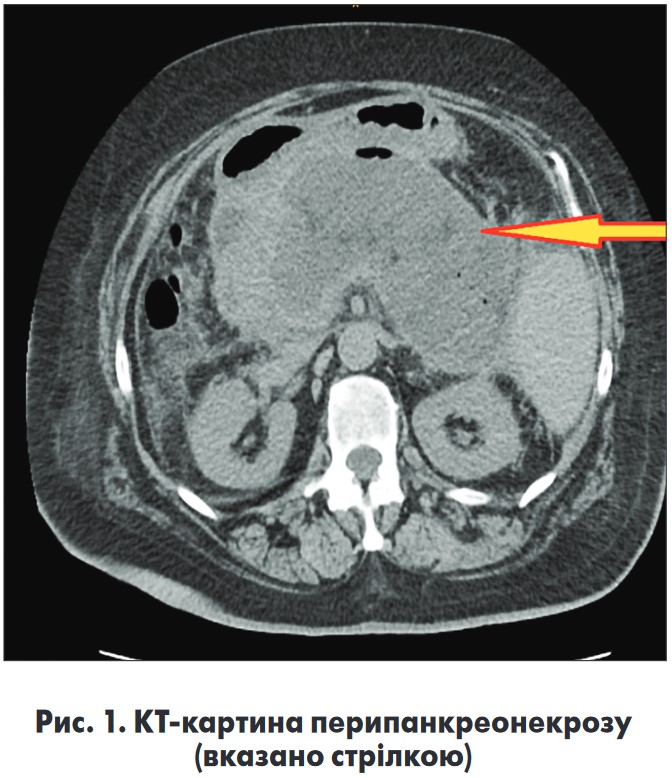
У зв’язку з рекуренцією симптомів інтоксикації, больового синдрому, прогресуванням запальних змін у крові, неефективністю пункційно-дренувальних методів (за даними динамічного УЗД та комп’ютерної томографії (КТ) органів черевної порожнини, ОЧП (рис. 1) зберігається об’ємний рідинний колектор із неоднорідним ехосигналом), позитивних результатів бактеріологічного посіву з виявленням Pseudomonas aeruginosa та Staphylococcus epidermidis прийнято рішення про виконання лапароскопічної трансперитонеальної некректомії (32-га доба з моменту захворювання).
Доопераційний діагноз: гострий панкреатит, тяжка форма, пізня фаза, гнійний перипанкреатит.
 В асептичних умовах параумбілікально вище пупка встановлено порт № 10, створено пневмоперитонеум, у черевну порожнину введено лапароскоп. Ревізія ОЧП. Шлунок і шлунково-ободова зв’язка відтиснуті вентрально.
В асептичних умовах параумбілікально вище пупка встановлено порт № 10, створено пневмоперитонеум, у черевну порожнину введено лапароскоп. Ревізія ОЧП. Шлунок і шлунково-ободова зв’язка відтиснуті вентрально.
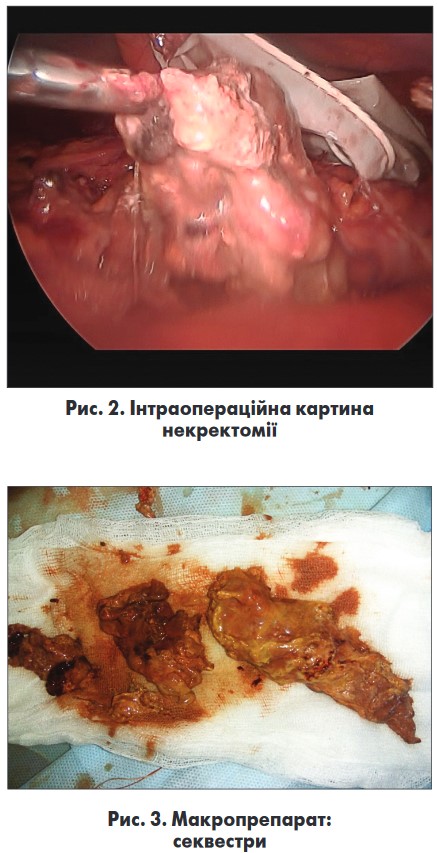
Встановлено два додаткових порти № 10 і № 5 по середньоключичних лініях на 5 см вище пупка. За допомогою апаратa «Ligasure» розсічено шлунково-ободову зв’язку, проникнуто в порожнину сальникової сумки й аспіровано близько 400 мл гною та мілких панкреатичних секвестрів. Перипанкреатично над тілом і головкою залози видалено близько 200 г чітко демаркованих секвестрів (рис. 2, 3).
Порожнина сальникової сумки санована розчинами антисептиків, дренована трьома полівінілхлоридними (ПХВ) дренажами. Інтраопераційна крововтрата – 100 мл.
У післяопераційному періоді спостерігалась серозно-гнійна ексудація по дренажах із сальникової сумки близько 100 мл, на п’яту добу у хворої виникла інтраабдомінальна арозивна кровотеча з ознаками падіння показників гемодинаміки, що потребувало виконання термінової лапаротомії та ушивання кровоточивої стінки судини шлунка в ділянці мобілізації шлунково-ободової зв’язки. Інтраопераційну додаткову некректомію не виконували. Післяопераційно на другу добу зафіксовано появу гіперемії та мацерації шкіри в ділянці епігастральної контрапертури.
У хворої діагностовано зовнішню гнійну панкреатичну норицю добовим дебітом близько 150 мл. У післяопераційному періоді продовжено антисекреторну й антибактеріальну терапію, санацію дренажу.
У процесі лікування дебіт виділень зменшився до 40-50 мл. Хвора В. на 41-шу добу виписана із стаціонара на амбулаторний етап. Огляд через 3 тиж з моменту виписки – рана гоїться вторинним натягом. Панкреатичні виділення відсутні.
Клінічний випадок 2
 Хворий П., 60 років. Госпіталізований у хірургічне відділення зі скаргами на загальну слабкість, епізоди підвищення температури тіла до 38°С.
Хворий П., 60 років. Госпіталізований у хірургічне відділення зі скаргами на загальну слабкість, епізоди підвищення температури тіла до 38°С.
З анамнезу близько місяця тому епізод болю оперізувального характеру, нудота, блювота, протягом останніх п’яти діб непокоїть підвищення температури тіла до 38°С. За медичною допомогою не звертався.
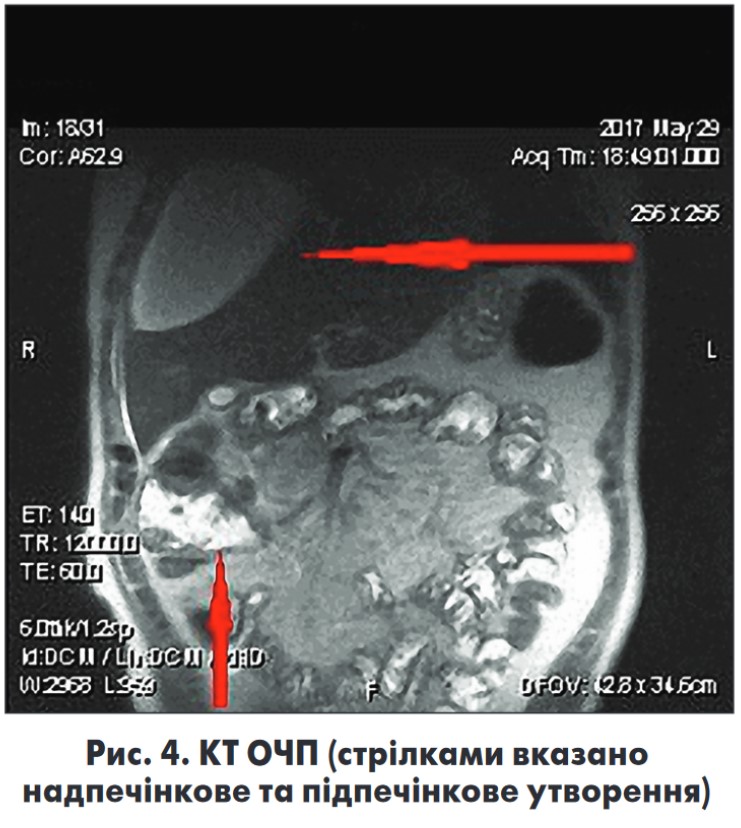
На амбулаторному етапі виконано КТ ОЧП (рис. 4): рідинне кістозне утворення надпечінково й напіврідинний колектор підпечінково, помірна гепатомегалія. Лабораторно помірний лейкоцитоз 12×109/л, без зміщення формули, анемія (Hb – 80 г/л).
Біохімічний аналіз крові, коагуляційні тести без відхилень від норми. УЗД ОЧП: рідинне утворення надпечінково 12×8 см, правобічний гідроторакс (близько 200 мл). ЕФГДС: ерозивна гастропатія.
Хворому встановлено діагноз: гострий панкреатит, тяжка форма, пізня фаза, гнійний перипанкреатит, гостре рідинне надпечінкове панкреатогенне скупчення. За абсолютними показаннями призначена діагностична лапароскопія.
 В асептичних умовах вище пупка встановлено троакар № 10, в черевну порожнину інсуфльовано СО2, створено пневмоперитонеум.
В асептичних умовах вище пупка встановлено троакар № 10, в черевну порожнину інсуфльовано СО2, створено пневмоперитонеум.
Встановлено 2 додаткових порти № 5: один параксифоїдально, а другий – у лівому підребер’ї по передньоаксилярній лінії та порт № 10 параумбілікально по середньоключичній лінії зліва.
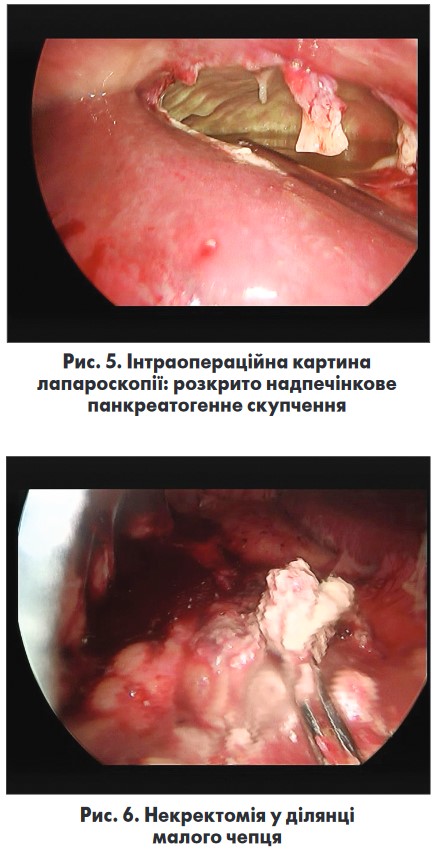
При ревізії – надпечінковий злуковий процес, при виділенні злук розкрито порожнину панкреатогенного скупчення соломино-жовтого кольору та з домішками фібрину (рис. 5) в порожнині.
Аспіровано близько 400 мл умісту, останній взято на посів. У ділянці малого чепця локалізується інфільтрат, під час виділення якого виявлені панкреатичні секвестри близько 50 г, які було видалено (рис. 6).
Проведено санацію черевної порожнини, надпечінково, підпечінково та в малий таз встановлені ПХВ-дренажі. Інтраопераційна крововтрата – 20 мл.
Післяопераційно призначено антибактеріальну, антисекреторну терапію, терапію, спрямовану на корекцію анемії. Перебіг післяопераційного періоду – без ускладнень. Правобічний гідроторакс ліквідовано консервативно.
Дренажі з черевної порожнини забрано на шосту добу. На контрольному УЗД ОЧП: рідинних утворень у черевній порожнині та заочеревинно не виявлено. Хворий виписаний із стаціонара на восьму добу в задовільному стані.
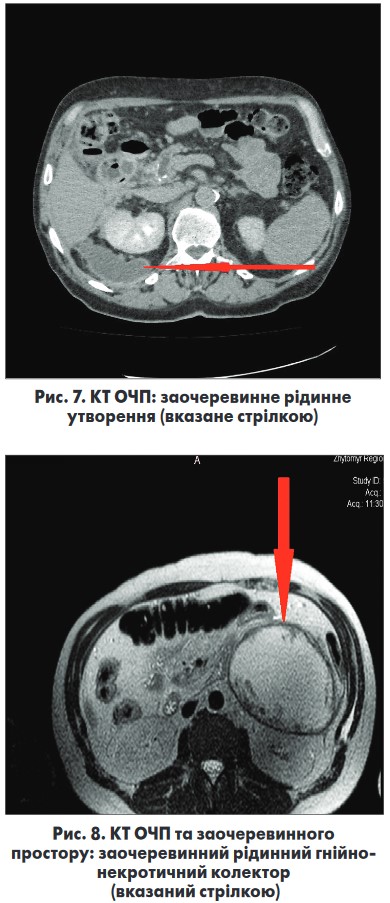
При контрольному огляді через 14 діб хворий повідомляє про появу фебрильної температури. Амбулаторно виконано КТ ОЧП (рис. 7): заочеревинне рідинне утворення.
Хворий потребував повторної госпіталізації і транскутанної пункції, дренування під УЗД-контролем. Під час пункції отримано близько 150 мл гнійного ексудату. Призначено антибактеріальну терапію згідно з результатами посіву. Протягом восьми діб здійснювали лаваж порожнини.
 Дренаж забрано на дев’яту добу. На десяту добу хворий П. виписаний із стаціонара в задовільному стані. Контрольний огляд через 1 міс: загальний стан задовільний, температурна реакція відсутня, у загальному аналізі крові зберігається анемія І ступеня (Нb – 102 г/л), на УЗД ОЧП рідинні колектори в черевній порожнині та заочеревинно відсутні.
Дренаж забрано на дев’яту добу. На десяту добу хворий П. виписаний із стаціонара в задовільному стані. Контрольний огляд через 1 міс: загальний стан задовільний, температурна реакція відсутня, у загальному аналізі крові зберігається анемія І ступеня (Нb – 102 г/л), на УЗД ОЧП рідинні колектори в черевній порожнині та заочеревинно відсутні.
Клінічний випадок 3
Хворий К., 27 років. Госпіталізований у хірургічне відділення зі скаргами на біль у лівому підребер’ї, загальну слабкість, епізоди підвищення температури тіла до 38°С. З анамнезу – близько місяця тому перебував на стаціонарному лікуванні в умовах відділення анестезіології та інтенсивної терапії районної лікарні з клінічною картиною гострого панкреатиту. На тлі проведеної консервативної терапії спостерігалась позитивна динаміка, хворий виписаний із стаціонара. На момент госпіталізації загальний стан пацієнта ближче до задовільного. Лабораторно анемія І ступеня (Нb – 112 г/л); лейкоцитоз 14×109/л з паличкоядерним зміщенням 14%; ШОЕ – 22 мм/год.
Біохімічні показники та коагуляційні тести без відхилень.
ЕФГДС: еритематозна гастропатія. Оглядова рентгенографія ОГК без змін.
УЗД ОЧП: заочеревинно зліва рідинний утвір, що займає практично весь заочеревинний простір. Під ультразвуковим контролем виконано пункцію – отримано близько 300 мл гнійного ексудату без запаху. Встановлено транскутанний дренаж. Ексудат взято на посів. Останній не дав росту. Щоденний лаваж порожнини з евакуацією близько 150 мл гнійного ексудату.
Протягом 6 діб спостерігалась позитивна динаміка у вигляді нормалізації кількості лейкоцитів та відсутності фебрильної температурної реакції. Із сьомої доби після проведення пункції відмічається рекуренція температурної реакції, наростання явищ анемії (Нb – 90 г/л). Виконано КТ ОЧП та заочеревинного простору (рис. 8): ретроперитонеально зліва рідинний колектор, що займає параколічний і паранефральний простір. З огляду на неефективність пункційно-дренувальних втручань прийнято рішення про виконання відеоасистованої ретроперитонеоскопічної некректомії.
Доопераційний діагноз: гострий панкреатит, тяжка форма, пізня фаза, інфікований перипанкреонекроз; анемія ІІ ступеня.
Після обробки операційного поля субкостально по задньоаксилярній лінії проведено люмбальний розріз до 3 см, тупо роз’єднано поперекові м’язи, проникнуто в порожнину абсцесу, отримано потік гною та секвестри. Аспіровано близько 2 л гною та мілких секвестрів.
Накладено герметизуючий шов на м’язи, введено в заочеревинний простір троакар № 10, інсуфльовано СО2, створено ретроперитонеум. Додатковий порт у лівій здухвинній ділянці. Ретроперитонеально параколічно зліва видалено близько 200 г секвестрів, порожнину сановано, дреновано трьома ПХВ-дренажами. Дренажі зафіксовано. Контроль гемостазу. Сухо. Рани ушито. Йод. Асептична пов’язка. Крововтрата 50 мл.
У післяопераційному періоді протягом двох тижнів зберігалася невелика гнійна ексудація, що потребувала додаткової санації розчинами антисептиків. На контрольних УЗД рідинних скупчень заочеревинно зліва не виявлено. Хворий К. виписаний із стаціонара на 16-ту добу з моменту оперативного втручання в задовільному стані.
Висновки
1. Незважаючи на прогрес у лікуванні, в тому числі оперативному, гострого деструктивного панкреатиту, останній залишається однією з найбільших проблем невідкладної хірургії ОЧП, яка наразі далека від вирішення.
2. Покроковий підхід слід максимально застосовувати у групі пацієнтів із некротичними формами гострого панкреатиту.
3. Не можна залишати поза увагою той факт, що поряд із зменшенням кількості серйозних ускладнень при використанні стратегії покрокового підходу незмінним залишається відсоток летального наслідку, що, ймовірно, потребує удосконалення інтенсивної терапії.
4. Лапаротомія залишає за собою вагому нішу в лікуванні гострого некротичного панкреатиту. Останню слід застосовувати при поширених некрозах, у разі розвитку тяжких морфологічних ускладнень.
Література
1. Каніковський О.Є Малоінвазивна хірургія асептичного та інфікованого гострого некротичного панкреатиту // Науковий вісник Ужгородського університету. – 2011. – № 2 (41). – С. 85-88.
2. Adamson G.D., Cuschieri A. Laparoscopic infracolic necrosectomy for infected pancreatic necrosis. SurgEndosc. – 2003. – Vol. 17 (10). – Р. 1675.
3. Parekh D. Laparoscopic-assisted pancreatic necrosectomy: A new surgical option for treatment of severe necrotizing pancreatitis // Arch Surg. – 2006. – Vol. 141 (9). – Р. 895-902.
4. Tonsi A.F. et al. Acute pancreatitis at the beginning of the 21st century: The state of the art // World J Gastroenterol. – 2009. – Vol. 15. – P. 2945-59.
5. van Santvoort H.C. et al. A Step-up approach or open necrosectomy for necrotizing pancreatitis // The New England Journal of Medicine. – 2010. – Vol. 362. – P. 1491-502.


