26 лютого, 2018
Левофлоксацин – альтернативный препарат для лечения пациентов с инфекционным обострением ХОЗЛ
 Лечение инфекций нижних дыхательных путей (ИНДП) – важный раздел в современной пульмонологии. Насущной задачей при назначении антибиотикотерапии (АБТ) является сдерживание антибиотикорезистентности (АБР) и сохранение эффективных антибиотиков (АБ) для будущих поколений.
Лечение инфекций нижних дыхательных путей (ИНДП) – важный раздел в современной пульмонологии. Насущной задачей при назначении антибиотикотерапии (АБТ) является сдерживание антибиотикорезистентности (АБР) и сохранение эффективных антибиотиков (АБ) для будущих поколений.
Антибиотикорезистентность – феномен устойчивости штамма возбудителей инфекции к действию одного или нескольких антибактериальных препаратов, снижение чувствительности (устойчивость, невосприимчивость) культуры микроорганизмов к действию антибактериального вещества. АБР – явление, когда бактерии меняются настолько, что АБ больше не оказывают никакого воздействия на организм человека, нуждающегося в них для борьбы с инфекцией. Впервые на глобальном уровне тема АБР обсуждалась в 2014 г. в докладе Всемирной организации здравоохранения (ВОЗ). К росту резистентности микроорганизмов приводят: терапия «вслепую», хаотичная смена антимикробных препаратов при лечении ИНДП и назначение необоснованных комбинаций АБ. Темпы приобретения бактериальной резистентности превышают мировые темпы открытия новых АБ.
Что сегодня может сделать каждый практикующий врач для решения проблемы АБР?
Назначая антибактериальный препарат, врач должен помнить о том, что перед ним стоят две важные задачи: тактическая (выбор средства с максимальным терапевтическим и минимальным токсическим потенциалом) и стратегическая (уменьшение риска селекции и распространения в популяции резистентных штаммов бактерий).
Рабочая группа Международного общества антимикробной терапии сформировала 10 рекомендаций для врачей общей практики, направленных на минимизацию риска селекции и распространения устойчивых микроорганизмов (2011):
- Назначать АБ только при наличии соответствующих показаний и помнить, что при вирусных инфекциях они неэффективны.
- Выбирать противомикробный препарат, адекватный клинической ситуации.
- Учитывать фармакокинетический/фармакодинамический профиль АБ и назначать максимально короткий курс лечения.
- Способствовать повышению комплайенса пациентов, чтобы они полностью завершали курс лечения.
- Комбинировать АБ только в случае необходимости.
- Избегать использования противомикробных препаратов низкого/сомнительного качества.
- Убеждать пациентов не применять АБ по своему усмотрению.
- Соблюдать практические рекомендации по лечению тех или иных заболеваний, основанные на данных доказательной медицины.
- Использовать возможности микробиологической лаборатории.
- Принимать во внимание тенденции региональной АБР при эмпирическом назначении антибактериальных препаратов.
Важнейшей задачей врача является назначение антибактериального препарата строго по показаниям согласно международным и национальным протоколам. Поэтому важность грамотного выбора АБ при лечении ИНДП бесспорна. Частой патологией, с которой встречается семейный врач, является хронический бронхит / хроническое обструктивное заболевание легких (ХОЗЛ).
Диагностика обострений ХОЗЛ не требует от специалиста каких-либо дополнительных исследований и основана лишь на тщательном анализе клинического течения заболевания, данных объективного исследования по сравнению с исходным (предшествующим) статусом. С помощью этих критериев становится возможным не только клинически верифицировать инфекционное обострение, но и ориентировочно определить его тяжесть. Для решения вопроса о необходимости назначения АБ важно знать основные симптомы обострения.
Обострение ХОЗЛ характеризуется нарастанием одышки, усилением кашля, нарастанием числа свистящих хрипов, увеличением продукции мокроты и повышением ее гнойности, появлением заложенности в грудной клетке, возможно, появлением периферических отеков [2, 3]. Эти симптомы условно можно разделить на основные (усиление кашля, увеличение объема мокроты, появление гнойной мокроты) и дополнительные (лихорадка, усиление кашля, хрипов в легких, повышение частоты дыхания или частоты сердечных сокращений на 20% по сравнению с теми, что определялись у больного до обострения). Наличие у больного гнойной мокроты (появление или усиление гнойности) либо увеличение ее количества, а также признаки дыхательной недостаточности свидетельствуют о высокой бактериальной нагрузке слизистых оболочек бронхиального дерева и позволяют расценивать данную ситуацию как инфекционное обострение ХОЗЛ.
Клиническим маркером выраженного воспаления нижних отделов респираторного тракта с наличием большого количества микроорганизмов является выделение гнойной мокроты. С позиций клинициста наличие зеленоватой (гнойной) мокроты у больных ХОЗЛ в противоположность светлой (слизистой) мокроте считается одним из надежных и самых простых признаков инфекционного воспаления, которое и является показанием к назначению антибактериальных препаратов. У амбулаторных больных с ХОЗЛ имеется тесная корреляция между гнойностью мокроты и наличием в ней микроорганизмов. Поэтому в клинической практике наличие гнойной мокроты остается основным клиническим маркером инфекционного обострения ХОЗЛ. Наиболее отчетливый эффект АБТ наблюдается у больных при наличии трех симптомов (усиление кашля, одышки, увеличение гнойной мокроты) обострения ХОЗЛ (1-й тип обострения), что является основанием для назначения АБ в данных ситуациях. Показанием для АБТ может быть также наличие двух признаков (2-й тип обострения), но обязательным симптомом при этом должна быть гнойная мокрота.
На сегодня в терапии обострений ХОЗЛ наряду с эффективностью АБТ большое внимание уделяется продолжительности межрецидивного (безинфекционного) периода. Течение ХОЗЛ носит волнообразный характер, при этом обострения выступают проявлением естественного течения ХОЗЛ. Частые обострения болезни приводят к более быстрому прогрессированию заболевания, снижению качества жизни [1-3], существенно повышают экономические расходы на лечение [4, 5], а также увеличивают риск летального исхода [6, 7]. Эти данные наглядно показывают необходимость сводить к минимуму риск развития обострения ХОЗЛ и направлять все усилия на удлинение ремиссии. Сегодня показана совершенно четкая взаимосвязь между использованием АБ и продолжительностью ремиссии. Увеличение микробной нагрузки и/или присоединение новых штаммов приводят к обострениям ХОЗЛ, при этом частые обострения ХОЗЛ являются критерием, отражающим выживаемость пациентов, что диктует необходимость использования АБТ.
На долю инфекционных причин обострения ХОЗЛ приходится от 50 до 80% случаев. Даже в межрецидивный период в нижних дыхательных путях у пациентов с ХОЗЛ персистируют патогены. В этиологической структуре причин обострения ХОЗЛ лидерство сохраняется за S. pneumoniae и H. influenzaе (30-70%), немного уступает M. catarrhalis (8-13%), при тяжелой ХОЗЛ – Pseudomonas aeruginosa и Enterobacteriaceae, преимущественно E. coli и K. pneumoniae – около 5% [1, 8]. По мере того как снижается объем форсированного выдоха за первую секунду (ОФВ1) и у больных отмечаются более частые обострения и сопутствующие заболевания, чаще присоединяются H. influenzae и M. catarrhalis, а при выраженном ограничении скорости воздушного потока возможна инфекция, вызванная P. aeruginosa.
АБТ обострений ХОЗЛ в большинстве случаев носит эмпирический характер с учетом ориентировочной этиологической диагностики, основанной на клинической ситуации (тяжесть обострения, фоновая патология и др.). Спектр основных микроорганизмов в развитии инфекционных обострений ХОЗЛ и вероятность этиологической роли того или иного микробного патогена в конкретной клинической ситуации являются основными критериями выбора первоначального АБ. С целью выбора оптимального препарата целесообразна стратификация пациентов в зависимости от тяжести обострения. При легком обострении наиболее частыми возбудителями являются H.influenzae (нетипируемые и некапсулированные формы), S. pneumoniae, M. catarrhalis. При более тяжелых обострениях (выраженная дыхательная недостаточность, декомпенсация сопутствующей патологии и др.), требующих нередко госпитализации в отделения интенсивной терапии, удельный вес перечисленных микроорганизмов снижается и увеличивается доля грамотрицательных бактерий семейства Enterobacteriacеae, а также P. aeruginosa. Значительно чаще выявляются штаммы H. influenzae, продуцирующие β-лактамазы.
В свете современных требований к АБ, назначаемому больным с обострением ХОЗЛ, оптимальным следует считать препарат с такими свойствами:
- антимикробная активность против основных бактериальных возбудителей обострений хронического бронхита;
- высокая концентрация АБ в слизистых оболочках респираторного тракта;
- безопасность и хорошая переносимость;
- удобный режим дозирования.
В настоящее время для лечения обострений ХОЗЛ обычно рекомендуются 3 группы препаратов:
- β-лактамы – амоксициллин, амоксициллин/клавуланат, пероральные цефалоспорины II поколения (цефуроксим аксетил, цефаклор);
- макролиды (кларитромицин, азитромицин, спирамицин);
- фторхинолоны (ципрофлоксацин, левофлоксацин, моксифлоксацин), что предписано в приказе МЗ Украины от 27.06.2013 № 555.
Исходя из чувствительности микробной флоры к АБ, препаратами выбора при лечении обострений ХОЗЛ являются β-лактамы и макролиды. При отсутствии эффекта от препаратов выбора международные и отечественные протоколы предписывают использование фторхинолонов (ФХ). Первый хинолон был получен случайно в процессе очистки хлорохина – вещества с антималярийными свойствами. Это была налидиксовая кислота. В последующем введение атома фтора в химическую формулу налидиксовой кислоты положило начало новому классу химических соединений – ФХ. Это единственный класс лекарств, который по своим микробиологическим, фармакодинамическим, клиническим эффектам способен конкурировать с β-лактамными антибактериальными средствами. ФХ на сегодня являются наименее уязвимыми в аспекте резистентности распространенных микроорганизмов.
К ФХ первого поколения относятся флумехин, оксолиновая кислота и розоксацин. Второе поколение ФХ (классические) – это антибактериальные препараты с минимальной активностью в отношении грамположительных микроорганизмов: ципрофлоксацин, офлоксацин, пефлоксацин, норфлоксацин, ломефлоксацин, флероксацин. Третье и четвертое поколение (их еще называют респираторными, или новыми) – ФХ с повышенной активностью в отношении пневмококка, пенициллинрезистентных штаммов стафилококков, ряда атипичных возбудителей. К ним относятся: левофлоксацин, спарфлоксацин, грепафлоксацин, тровафлоксацин, моксифлоксацин, клинафлоксацин, гатифлоксацин.
Большинство ФХ оказывают бактерицидный эффект. Механизм их действия базируется на том, что они нарушают синтез ДНК бактериальной клетки. Местом непосредственного влияния является ДНК-гираза – фермент, ответственный за топологическую организацию бактериальной клетки. ДНК-гираза принимает участие в процессах репликации, генетической рекомбинации и репарации ДНК. При блокировании ДНК-гиразы разрушается генетический код бактерий, что приводит к их гибели, причем они разрушаются до такой степени, что в дальнейшем не способны восстановиться. Топоизомераза IV – вторая мишень для ФХ, которая работает координированно с ДНК-гиразой, принимая участие в общем процессе репликации ДНК. Топоизомераза IV катализирует декатенацию – расщепление двух связанных нитей ДНК после репликации, т. е. отделение дочерних молекул ДНК. ДНК-гираза работает впереди репликативной вилки, удаляя избыток позитивных супервитков, топомераза IV – позади. Классические ФХ действуют только на один фермент, в то время как второй не ингибируется. Новые ФХ пагубно влияют на оба фермента, вследствие чего значительно расширяется спектр их действия и снижается вероятность появления резистентных штаммов микроорганизмов, так как чем больше активность препарата в отношении обоих ферментов, тем ниже уровень резистентности, обусловленной мутацией в генах, кодирующих один фермент.
К общим эффектам респираторных ФХ относятся:
- уникальный среди антимикробных препаратов механизм действия – ингибирование ферментов бактериальной клетки – ДНК-гиразы и топоизомеразы IV;
- чрезвычайно высокая степень бактерицидной активности в отношении большинства чувствительных к ним микроорганизмов, поэтому ФХ могут быть использованы для лечения инфекционных заболеваний любой степени, включая тяжелые их формы;
- широкий спектр антимикробного действия в отношении грамположительных, грамотрицательных аэробных бактерий, ряда анаэробов, атипичных микроорганизмов (хламидии, микоплазмы, легионеллы), микобактерий;
- высокая биодоступность при приеме внутрь, хорошее проникновение в ткани, клетки макроорганизма, способность создавать концентрации, близкие и превышающие сывороточные;
- уничтожение возбудителей инфекционных заболеваний с минимальным высвобождением различных компонентов бактериальной клетки (эндотоксинов), что минимизирует риск развития септического шока;
- пролонгированный период полувыведения, наличие постантибиотического эффекта, что позволяет применять ряд препаратов 1-2 раза в сутки;
- хорошее потенцирующее сочетание с другими группами антибактериальных препаратов (β-лактамами, аминогликозидами, макролидами, линкозамидами, 5-нитроимидазолами);
- применение в качестве эмпирической терапии при тяжелых инфекциях в стационаре;
- низкая частота резистентности к ним бактерий, хорошая переносимость, невысокая частота побочных эффектов.
ФХ в целом относятся к хорошо переносимым антибактериальным препаратам. Прекращение лечения, связанное с развитием нежелательных реакций, отмечают не более чем у 1-3% пациентов.
В настоящее время ФХ оправданно остаются одними из самых популярных антибактериальных препаратов. Это обусловлено тем, что данный класс АБ обладает широким спектром действия, хорошими фармакокинетическими характеристиками, низкой токсичностью, и, что особенно важно, активностью в отношении микроорганизмов с приобретенной резистентностью ко многим антибактериальным препаратам. В отечественной и зарубежной литературе представлено достаточно много доказательств: результаты мультицентровых исследований, клинические наблюдения и экспериментальные работы, посвященные эффективности и безопасности ФХ.
Одним из наиболее часто назначаемых альтернативных препаратов при лечении инфекционного обострения ХОЗЛ является левофлоксацин. Это левовращающий изомер офлоксацина L-офлоксацин. Левофлоксацин характеризуется в 2 раза большей активностью, чем офлоксацин, и не уступает в активности ципрофлоксацину. Левофлоксацин обладает уникальной, почти 100% биоэквивалентностью при оральном применении. Левофлоксацин, как и другие ФХ, обладает бактерицидным типом действия и широким антимикробным спектром. Активность респираторных ФХ, в т. ч. левофлоксацина, по отношению к пневмококкам, резистентным к пенициллинам и макролидам, β-лактамазопродуцирующей гемофильной палочке и атипичным внутриклеточным патогенам не раз была продемонстрирована в зарубежных исследованиях in vitro [10-12]. Особый интерес представляют данные, свидетельствующие о способности левофлоксацина, наряду с некоторыми другими респираторными ФХ, сохранять активность по отношению к H. influenzae, находящейся в биопленке, независимо от толщины последней [13, 14].
Высокая активность респираторных ФХ в отношении атипичных возбудителей, всевозрастающая этиологическая роль грамотрицательных и полирезистентных микроорганизмов сделали данный класс антимикробных препаратов уникальным в смысле наличия достаточного спектра активности для успешной монотерапии практически любой внебольничной инфекции верхних и нижних отделов дыхательных путей. Вышеперечисленные свойства респираторных ФХ наряду с хорошим профилем безопасности и преимуществами высокого комплайенса делают их отдельных представителей (левофлоксацин) высоко и обоснованно востребованными для терапии ИНДП в качестве альтернативных препаратов.
В последнее время большинство клинических исследований посвящено сравнительной оценке клинической и бактериологической эффективности респираторных ФХ, макролидов (азитромицин, кларитромицин) и β-лактамов (главным образом, защищенных пенициллинов) при лечении ИНДП и, в частности, обострений ХОЗЛ. Практически все исследователи сходятся во мнении о сравнимой эффективности этих групп АБ, однако по влиянию на дальнейший исход заболевания имеются некоторые различия. Метаанализ 19 рандомизированных контролируемых исследований (РКИ) показал, что клиническая эффективность АБТ практически не различалась между группами пациентов, получавших макролиды и ФХ, амоксициллин/клавуланат и ФХ, амоксициллин/клавуланат и макролиды. Однако микробиологическая эффективность оказалась достоверно ниже у больных, принимавших макролиды, по сравнению с больными, получавшими ФХ (отношение шансов (ОШ) 0,47; 95% доверительный интервал (ДИ) 0,31-0,69). Результаты большинства исследований показали, что выраженная бактериологическая эффективность левофлоксацина сопровождается более длительной ремиссией у больных ХОЗЛ, что является важным преимуществом перед другими антибактериальными препаратами, поскольку уменьшение риска обострения снижает скорость прогрессирования ХОЗЛ и смертность. Кроме того, у больных, принимавших ФХ, по сравнению с пациентами, получавшими макролиды, реже наблюдались рецидивы обострения хронического бронхита в течение 26 нед после АБТ. Более высокая частота развития побочных реакций была отмечена при использовании амоксициллина/клавуланата по сравнению с ФХ (ОШ 1,36; 95% ДИ 1,01-1,85) [9].
Левофлоксацин имеет некоторые фармакокинетические преимущества перед другими ФХ. Это определяется устойчивостью молекулы к трансформации и метаболизму в организме больного. Длительный период полувыведения позволяет назначать левофлоксацин один раз в день, что повышает комплайенс пациентов. Левофлоксацин подвергается метаболизму всего на 5%. Около 35% левофлоксацина связывается с белками сыворотки крови, поэтому препарат хорошо распределяется в тканях [17]. Следует подчеркнуть, что ФХ, включая левофлоксацин, отлично проникают в различные ткани, создавая высокие концентрации в почках, простате, женских половых органах, желчи, органах желудочно-кишечного тракта, бронхиальном секрете [18], альвеолярных макрофагах, легочной паренхиме, костях, а также в цереброспинальной жидкости, поэтому данные препараты могут широко применяться при инфекциях практически любой локализации. Кроме того, хорошее внутриклеточное проникновение обеспечивает их активность в отношении атипичных патогенов.
Левофлоксацин проявил себя как наиболее безопасный ФХ с низким уровнем гепатотоксичности (1/650000). Левофлоксацин наряду с офлоксацином и моксифлоксацином более безопасен в отношении патологического влияния на ЦНС. Кардиоваскулярное негативное воздействие левофлоксацина наблюдалось значительно реже, чем при использовании других ФХ (1/15 млн назначений, у спарфлоксацина – в 13% случаев). Диарея, тошнота и рвота – наиболее частые побочные эффекты, связанные с левофлоксацином, однако они встречаются гораздо реже, чем у других ФХ. Выявлено, что увеличение дозы левофлоксацина до 1000 мг/сут не приводит к росту числа побочных эффектов, а их вероятность не зависит от возраста пациента [19]. В целом уровень побочных реакций, связанных с левофлоксацином, наиболее низкий среди ФХ, а переносимость левофлоксацина может быть расценена как очень хорошая [20].
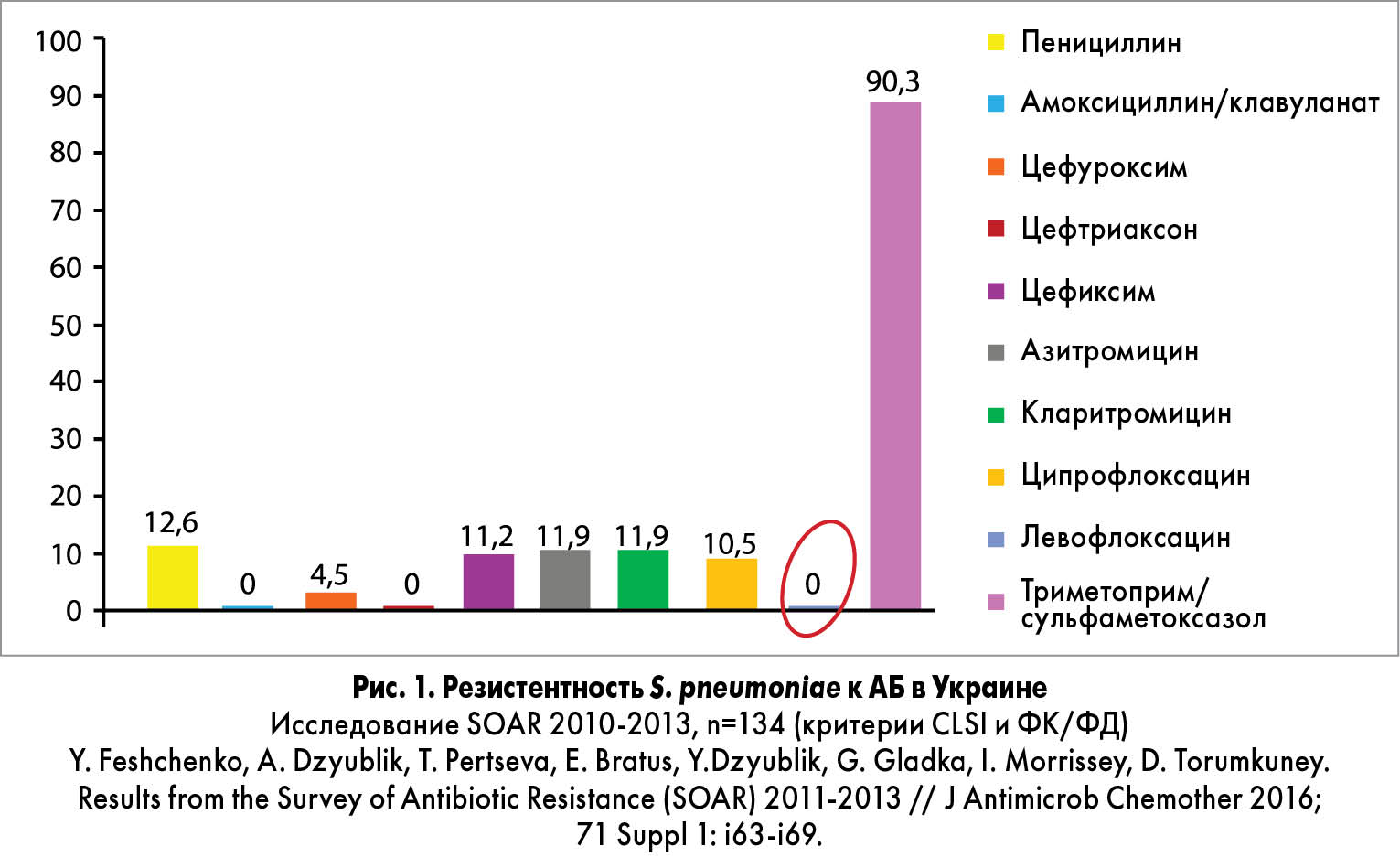 В различных регионах существуют определенные различия АБР. В связи с этим обязательно следует учитывать местную распространенность и устойчивость к АБ. Во всем мире наблюдается тенденция повышения доли респираторных патогенов (в первую очередь S. pneumoniae), резистентных к пенициллину и макролидам. АБР к новым ФХ пока низкая. По данным многоцентровых проспективных исследований ПеГАС-I, ПеГАС-II и ПеГАС-III, проведенных в России в 1999-2005 гг., все исследованные штаммы S. pneumoniae были чувствительны к левофлоксацину независимо от их резистентности к другим антимикробным препаратам [14, 15].
В различных регионах существуют определенные различия АБР. В связи с этим обязательно следует учитывать местную распространенность и устойчивость к АБ. Во всем мире наблюдается тенденция повышения доли респираторных патогенов (в первую очередь S. pneumoniae), резистентных к пенициллину и макролидам. АБР к новым ФХ пока низкая. По данным многоцентровых проспективных исследований ПеГАС-I, ПеГАС-II и ПеГАС-III, проведенных в России в 1999-2005 гг., все исследованные штаммы S. pneumoniae были чувствительны к левофлоксацину независимо от их резистентности к другим антимикробным препаратам [14, 15].
В настоящее время имеются отечественные данные по резистентности S. pneumoniae к левофлоксацину, которые показывают высокую чувствительность пневмококка к данному препарату (рис. 1). Исследование проведено на основе данных ряда клиник (Киева, Днепропетровска, Винницы и др.) Украины (2011-2013 гг.).
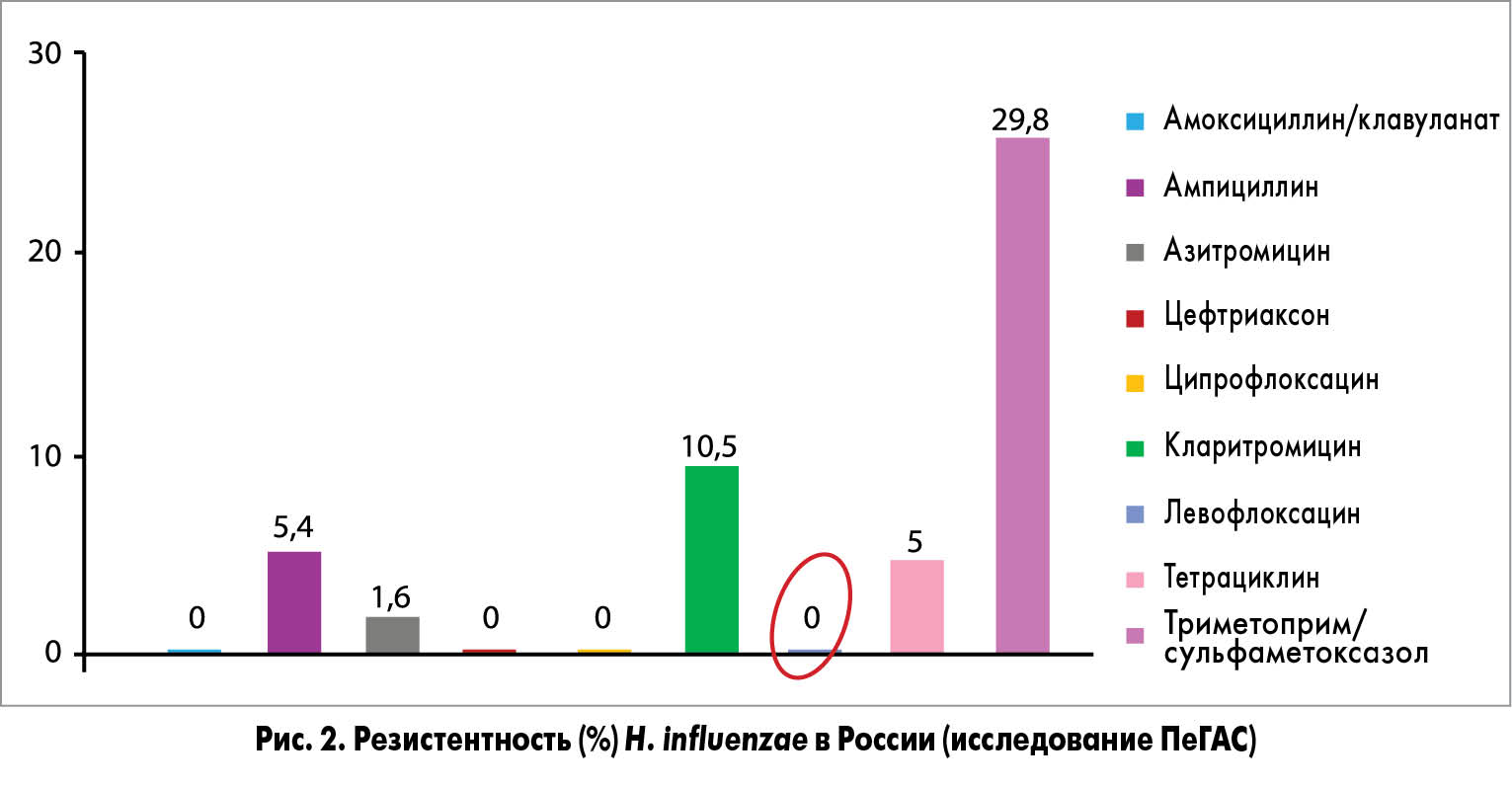 Данные указывают на высокую активность левофлоксацина в отношении пневмококка (резистентность S. pneumoniae к данному препарату – 0%). H. influenzae как ведущий возбудитель инфекционного обострения ХОЗЛ также высокочувствителен к левофлоксацину, что видно из данных исследования ПеГАС (рис. 2).
Данные указывают на высокую активность левофлоксацина в отношении пневмококка (резистентность S. pneumoniae к данному препарату – 0%). H. influenzae как ведущий возбудитель инфекционного обострения ХОЗЛ также высокочувствителен к левофлоксацину, что видно из данных исследования ПеГАС (рис. 2).
Столь высокая активность левофлоксацина делает препарат весьма привлекательным для лечения пациентов с ИНДП как в амбулаторных, так и в стационарных условиях. Сегодня в Украине в силу разных причин отсутствует оригинальный левофлоксацин, количество генерических препаратов в жидкой форме (в виде инфузий) составляет 20, в таблетированной – 22. Существует ли разница между оригинальными и генерическими препаратами?
Оригинальный (инновационный) препарат – это лекарственный препарат, который создан на основе новой, впервые синтезированной или полученной из природного сырья субстанции, прошел полный курс доклинических и клинических исследований эффективности и безопасности и защищен патентом на определенный срок [16, 18]. В странах ЕС этот срок составляет 10-15 лет, в России и Украине – 20 лет.
Генерик (дженерик, генерический препарат, многоисточниковый препарат) – непатентованный лекарственный препарат, являющийся воспроизведением оригинального препарата, на активный фармацевтический ингредиент которого истек срок патентной защиты [16, 18]. Вопрос качества АБ, самой многочисленной группы лекарственных средств, представляет особый интерес, так как значительная часть антимикробных препаратов выпускается в лекарственных формах для парентерального введения, а изучение биодоступности в данной ситуации не проводится. Для таких лекарственных форм абсолютно необходимо выявление микробной контаминации, посторонних частиц, продуктов разрушения, остатков растворителя, а также загрязнения неорганическими веществами, поскольку все вышеуказанные примеси могут представлять потенциальную угрозу для здоровья пациента.
Соответствие технологии производства генериков международным стандартам качества подтверждается сертификатом GMP (Good Manufacturing Practice – Надлежащая производственная практика). Сертификат GMP означает, что продукция произведена в строгом соответствии с требуемым химическим составом в условиях, не допускающих попадания посторонних веществ, а также должным образом упакована, что гарантирует сохранение всех свойств на протяжении срока годности [17, 18]. В ближайшие годы рынок генерических лекарственных средств будет развиваться, поскольку более дешевые генерики дают возможность доступа к новым высокоэффективным препаратам широким слоям населения с ограниченными экономическими возможностями. Задача врача – в каждом конкретном случае выбрать для пациента оптимальный (с клинических и экономических позиций) препарат среди многочисленных аналогов, содержащих одно и то же действующее вещество.
Одним из АБ, широко применяемых на рынке Украины, является Лефлок (левофлоксацин). Он выпускается ЧАО «Фармацевтическая фирма «Дарница», которая является отечественной фармацевтической компанией года (по результатам конкурса потребителей «Выбор года в Украине» 2016, 2017). Лефлок выпускается в двух лекарственных формах – Лефлок таблетки 500 мг № 5 и Лефлок-Дарница раствор для инфузий 500 мг/100 мл во флаконах по 100 мл. Наличие таблетированной и инфузионной форм позволяет проводить ступенчатую терапию. Качество производства подтверждено сертификатом GMP. Современная технология производства обеспечивает высокий профиль безопасности инфузионного раствора Лефлок-Дарница:
- удобство при введении препарата – коллапсирующий флакон не требует вентиляционного прокола;
- защита от фальсификации – на каждом флаконе нанесены логотип и серия;
- гарантия стерильности – изготовление флаконов по технологии BFS-1 (готовый продукт за 14 с).
Таким образом, для успешного лечения пациентов с инфекционным обострением ХОЗЛ большое значение имеет выбор антибактериального препарата. Согласно приказу МЗ от 27.06.2013 № 555 для лечения пациентов этой группы рекомендовано использовать препараты трех групп (β-лактамы, макролиды и ФХ). Назначение АБ больным с обострением ХОЗЛ осуществляется эмпирически без идентификации возбудителя. Препаратами выбора являются β-лактамы или макролиды, альтернативными – ФХ. При отсутствии высокого риска возникновения инфекции Pseudomonas spp. (этот риск связан с низкими функциональными легочными показателями больных, приемом стероидов, частыми курсами антимикробной терапии, низким питательным статусом больных и наличием бронхоэктазов) пациентам назначаются респираторные ФХ. Широкое распространение получил левофлоксацин. Это может быть Лефлок (ЧАО «Фармацевтическая фирма «Дарница»), производство которого отвечает всем требованиям GMP. Использование генерических препаратов способно сократить финансовые расходы за счет разницы в стоимости между ними и оригинальными (инновационными) препаратами. В данной ситуации Лефлок полностью соответствует требованию цена/качество.
Список литературы находится в редакции.
Медична газета «Здоров’я України 21 сторіччя» № 3 (424), лютий 2018 р.


