18 березня, 2018
Алгоритм діагностики та вибору дієтичних рекомендацій при неалкогольній жировій хворобі печінки
 Неалкогольна жирова хвороба печінки (НАЖХП) є найпоширенішим хронічним захворюванням печінки в сучасному метаболічно нездоровому суспільстві та має патогенетичну спільність з інсулінорезистентністю (ІР) та метаболічним синдромом (МС). Наявність МС встановлюється за сукупністю будь-яких 3 із 5 перелічених нижче ознак: підвищення рівня глюкози натще або цукровий діабет (ЦД) 2 типу, гіпертригліцеридемія, зниження рівня холестерину ліпопротеїнів високої щільності (ЛПВЩ) (залежно від віку), збільшення окружності талії (залежно від етнічної належності) та підвищення артеріального тиску. Оскільки усі компоненти МС корелюють із вмістом жиру в печінці незалежно від індексу маси тіла (ІМТ), при виявленні МС у конкретного пацієнта необхідно оцінити ризик наявності в нього НАЖХП. І навпаки, діагностування НАЖХП потребує оцінки усіх компонентів МС.
Неалкогольна жирова хвороба печінки (НАЖХП) є найпоширенішим хронічним захворюванням печінки в сучасному метаболічно нездоровому суспільстві та має патогенетичну спільність з інсулінорезистентністю (ІР) та метаболічним синдромом (МС). Наявність МС встановлюється за сукупністю будь-яких 3 із 5 перелічених нижче ознак: підвищення рівня глюкози натще або цукровий діабет (ЦД) 2 типу, гіпертригліцеридемія, зниження рівня холестерину ліпопротеїнів високої щільності (ЛПВЩ) (залежно від віку), збільшення окружності талії (залежно від етнічної належності) та підвищення артеріального тиску. Оскільки усі компоненти МС корелюють із вмістом жиру в печінці незалежно від індексу маси тіла (ІМТ), при виявленні МС у конкретного пацієнта необхідно оцінити ризик наявності в нього НАЖХП. І навпаки, діагностування НАЖХП потребує оцінки усіх компонентів МС.
НАЖХП – повільно прогресуюче захворювання, проте у 20% випадків спостерігається швидке прогресування фіброзу печінки. Швидкість прогресування фіброзу відповідає 1 стадії захворювання кожні 14 років при стеатозі печінки та кожні 7 років у випадку неалкогольного стеатогепатиту (НАСГ) і подвоюється в разі артеріальної гіпертензії. НАСГ пов’язаний з підвищенням стандартизованого коефіцієнта смертності в порівнянні із загальною популяцією, а захворювання печінки є третьою за частотою причиною смерті після серцево-судинних та онкологічних захворювань. Ізольована НАЖХП, виявлена лише за допомогою УЗД, не асоціюється з підвищенням смертності, ймовірно, через те, що ізольований стеатоз рідко прогресує до НАСГ або фіброзу. НАЖХП у дитячому віці викликає особливе занепокоєння у зв’язку з можливістю розвитку важких ускладнень з боку печінки в більш пізні періоди життя. НАСГ-асоційований цироз печінки був описаний вже у 8-річному віці.
Ожиріння
ІМТ і окружність талії, індекс вісцерального ожиріння асоціюються з розвитком та прогресуванням НАЖХП. У великої частини пацієнтів із криптогенним цирозом печінки спостерігається поширення метаболічних факторів ризику, що дозволяє зробити припущення: більшість випадків криптогенного цирозу є наслідком неалкогольного стеатогепатиту. Стани, які найчастіше супроводжують ожиріння (ЦД 2 типу, апное уві сні, синдром полікістозу яєчників та інші ендокринні розлади (гіпогонадизм), сприяють підвищенню частоти виникнення та тяжкості НАЖХП. Необхідно зауважити, що в пацієнтів з ІМТ <30 кг/м2 (або навіть <25 кг/м2), але з вісцеральним характером відкладення жиру або дисфункціональною жировою тканиною НАЖХП може мати перебіг як з підвищеним, так і з нормальним рівнем печінкових ферментів. До існуючої на сьогодні концепції «метаболічно здорових» осіб з ожирінням слід ставитися з обережністю, враховуючи той факт, що в них можуть експресуватися такі ж гени, як і в осіб з ожирінням і порушеним метаболізмом, можуть змінитися біохімічні показники функції печінки і розвинутися несприятливі результати з плином часу. Спостереження в динаміці при ожирінні має проводитися обов’язково, оскільки цей стан вважається основним проявом і фактором ризику НАЖХП, обумовленої ІР, і призводить до підвищення ризику ускладнення захворювання.
 У більшості хворих НАЖХП з нормальною масою тіла реєструються ІР і порушення розподілу жиру, незважаючи на меншу вираженість метаболічних розладів, ніж у пацієнтів з надлишковою масою тіла і НАЖХП. Такі хворі потребують спостереження через можливе прогресування захворювання.
У більшості хворих НАЖХП з нормальною масою тіла реєструються ІР і порушення розподілу жиру, незважаючи на меншу вираженість метаболічних розладів, ніж у пацієнтів з надлишковою масою тіла і НАЖХП. Такі хворі потребують спостереження через можливе прогресування захворювання.
Діагностичний алгоритм і спостереження
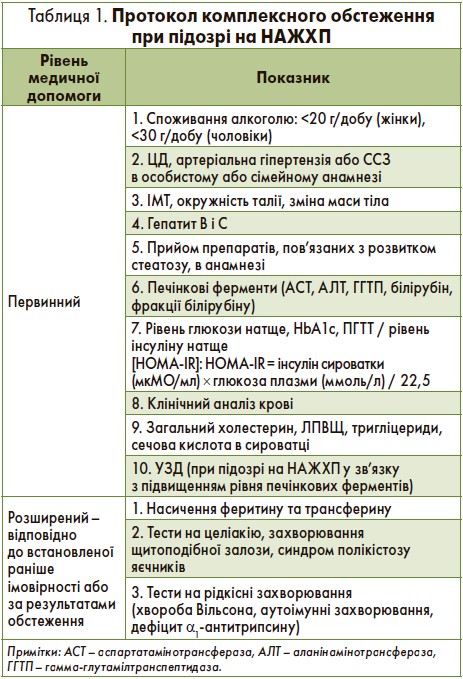
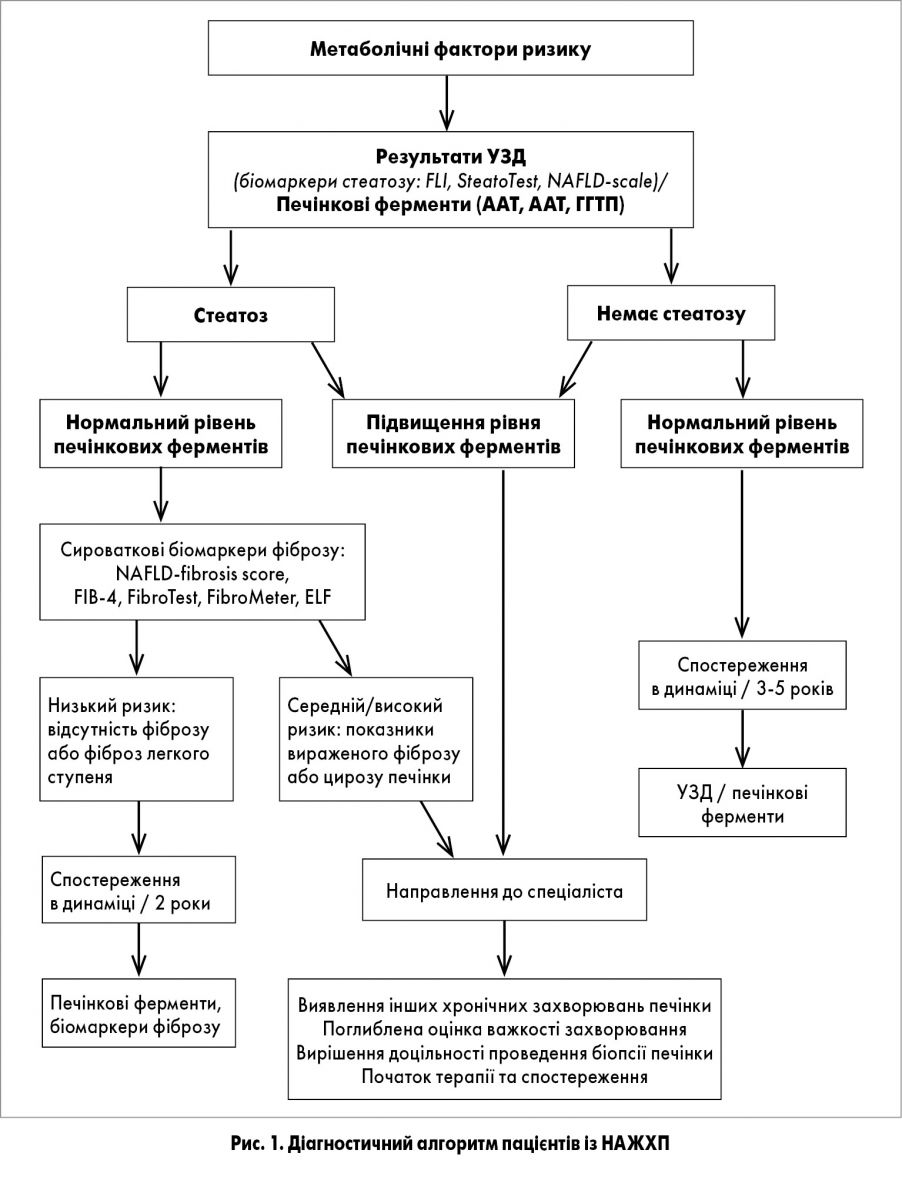
Випадкове виявлення стеатозу має стати приводом для всебічного вивчення анамнезу пацієнта та спадковості для встановлення НАЖХП-асоційованих захворювань і виключення вторинних причин цієї патології. Вивчення метаболічних факторів має включати ретельне дослідження всіх компонентів МС. У пацієнта з метаболічними факторами ризику необхідно провести неінвазивний скринінг на стеатоз, НАСГ і фіброз (як при ожирінні, ЦД 2 типу або випадковому виявленні підвищеного рівня печінкових ферментів) (табл. 1).
Якщо виражений фіброз виключити не можна, рекомендовано провести ультразвукову еластографію. При його підтвердженні остаточний діагноз встановлюється за результатами біопсії печінки.
 Усі хворі з ЦД або ризиком його розвитку мають направлятися до ендокринолога для призначення оптимального лікування. Пацієнти з підвищеним ризиком діабету повинні бути включені до структурованої програми модифікації способу життя. Наявність ожиріння – привід для їх включення до структурованої програми зниження маси тіла і направлення до фахівця, який займається проблемами ожиріння. Також у таких хворих повинно бути виконане комплексне обстеження для виявлення серцево-судинних захворювань (ССЗ).
Усі хворі з ЦД або ризиком його розвитку мають направлятися до ендокринолога для призначення оптимального лікування. Пацієнти з підвищеним ризиком діабету повинні бути включені до структурованої програми модифікації способу життя. Наявність ожиріння – привід для їх включення до структурованої програми зниження маси тіла і направлення до фахівця, який займається проблемами ожиріння. Також у таких хворих повинно бути виконане комплексне обстеження для виявлення серцево-судинних захворювань (ССЗ).
Оптимальний порядок спостереження за пацієнтами з НАЖХП досі не визначений. Він має включати стандартне біохімічне дослідження крові, оцінку супутніх захворювань та неінвазивний моніторинг фіброзу. Пацієнти з НАЖХП без погіршення метаболічних факторів ризику повинні проходити регулярне обстеження з інтервалом 2-3 роки. Хворі з НАСГ і/або наявністю фіброзу печінки мають обстежуватися щорічно, а пацієнти з НАСГ і цирозом печінки – кожні 6 міс. За показаннями в кожному індивідуальному випадку повторна біопсія виконується через 5 років (табл. 2, рис. 1).
Лікування
Успішне лікування НАСГ має призвести до покращення результатів, тобто до зниження НАСГ-асоційованої смертності, уповільнення прогресування захворювання та розвитку цирозу або гепатоцелюлярної карциноми. Гістологічна відповідь при НАСГ вважається нині як сурогатний показник ефективності лікування, зокрема в клінічних дослідженнях. На сьогодні є результати лише декількох ретельно розроблених рандомізованих контрольованих досліджень (РКД), в яких основними наслідками лікувальних схем були зменшення/регресія печінкового некрозу та запалення і/або фіброзу.
Дієта і зміна способу життя
Епідеміологічні дані свідчать про тісний взаємозв’язок між нездоровим способом життя і наявністю НАЖХП, що зумовлює необхідність зміни способу життя у всіх пацієнтів. Разом з тим щоденного вживання алкоголю до 30 г/добу чоловіками і до 20 г/добу жінками недостатньо для розвитку алкогольного стеатозу. Крім того, вживання алкоголю в таких кількостях може навіть мати певну протекторну дію в порівнянні з повною відмовою від нього. Відносно невелике зниження маси тіла призводить до скорочення вмісту жиру в печінці та зменшення її ІР. У пілотному РКД, в якому проводилась когнітивно-поведінкова терапія, втручання, спрямовані на зміну способу життя, призвели до більш вираженого зниження маси тіла, збільшення частоти одужання від НАСГ (p=0,05) та зменшення оцінки за шкалою NAS (p=0,05) [6]. Втрата ваги на ≥7% пов’язана з гістологічною відповіддю. У неконтрольованому 12-місячному дослідженні, в якому була проведена 261 парна біопсія, помірне зниження маси тіла на фоні зміни способу життя корелювало з регресією НАСГ (25% усіх випадків) без збільшення вираженості фіброзу [4].
 Досягнути кращого результату можливо за допомогою комплексного підходу, що поєднує дієтичні зміни та посилення аеробного навантаження із застосуванням силових вправ [3, 4].
Досягнути кращого результату можливо за допомогою комплексного підходу, що поєднує дієтичні зміни та посилення аеробного навантаження із застосуванням силових вправ [3, 4].
- При НАЖХП рекомендовані структуровані програми, спрямовані на модифікацію способу життя шляхом корекції харчування та посилення фізичної активності (С2).
- Пацієнтам без НАСГ або фіброзу печінки проводиться тільки консультування щодо здорового харчування та фізичної активності і не рекомендується застосування фармакотерапії.
- У хворих НАЖХП з надмірною масою тіла або ожирінням метою більшості втручань, спрямованих на зміну способу життя, є зменшення ваги на 7-10%, що призводить до зниження рівня печінкових ферментів та покращення гістологічної картини (B1).
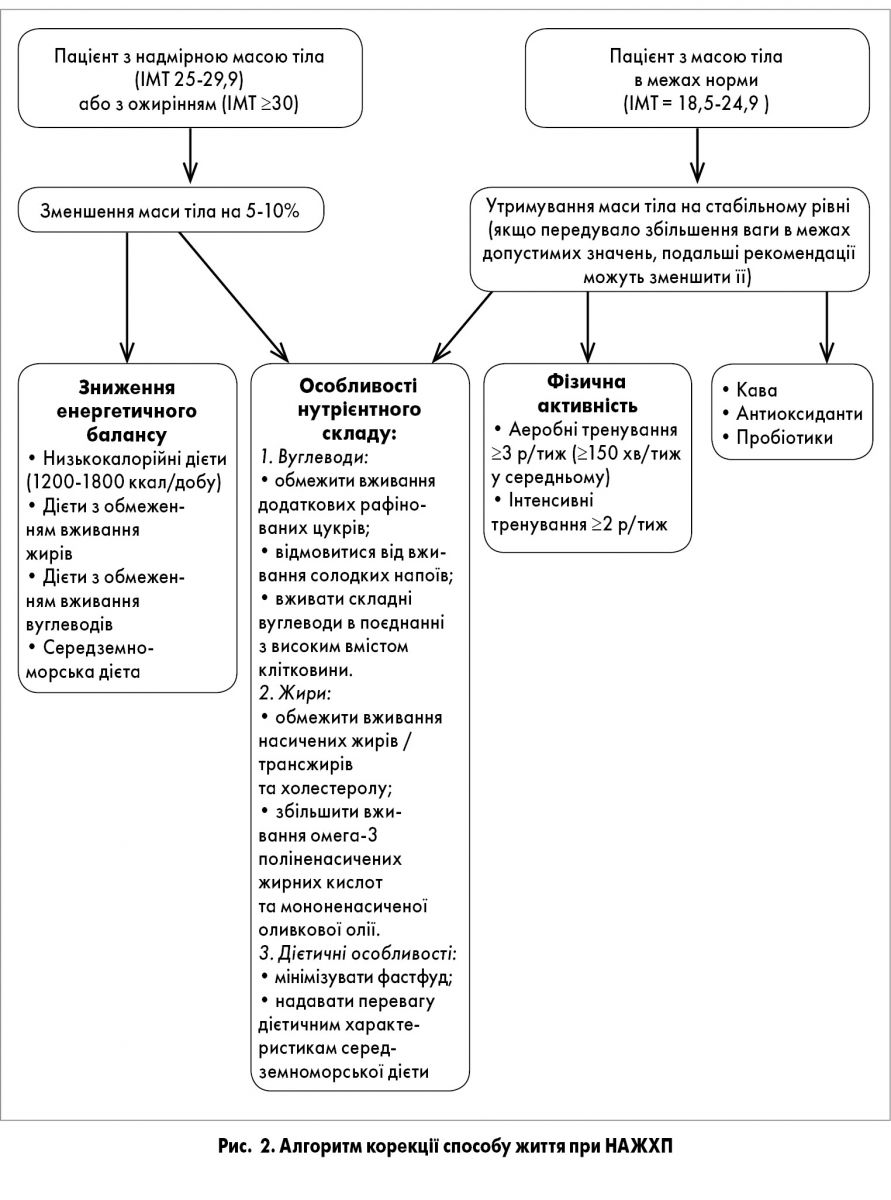
Рекомендації з корекції харчування повинні включати обмеження калорійності і виключення харчових продуктів, що стимулюють розвиток НАЖХП (які зазнали технологічної обробки, продуктів і напоїв з високим вмістом фруктози) (рис. 2). Склад макрокомпонентів харчування має бути скоригований відповідно до середземноморської дієти (B1).
- Як аеробні, так і силові вправи сприяють зменшенню жиру в печінці. Вибір фізичного навантаження повинен ґрунтуватися на бажаннях пацієнта і розраховуватися на тривалий час (B2).
Вибір дієтичних рекомендацій
Сучасне лікування НАЖХП передбачає поступове зниження маси тіла, що можливо досягнути за допомогою дієти з або без збільшення фізичної активності; це призводить до нормалізації рівня печінкових ферментів у сироватці крові, зменшення жирової інфільтрації печінки, зниження ступеня запалення печінки і меншою мірою до зниження вираженості фіброзу печінки.
У РКД 32 пацієнти з НАСГ були рандомізовані на 2 групи: інтенсивної 48-тижневої модифікації способу життя та базового навчання здорового способу життя. Активність НАЖХП, оцінена за допомогою NAFLD – activity score (NAS), суттєво зменшилася в групі з інтенсивною 48-тижневою модифікацією способу життя. Учасники, які досягли зменшення маси тіла на ≥7%, мали значне покращення за такими показниками, як стеатоз, глобулярне запалення, балонування, порівняно з тими, хто зменшив вагу на <7%.
У дослідженні ефективності застосування орлістату зниження маси тіла на 9% є необхідним для значного покращення NAS, при цьому на 5% – достатнє для зменшення вираженості стеатозу (Harrison et al., 2009).
Ще одне дослідження порівнювало ефективність 12-місячного інтенсивного втручання, направленого на зміну способу життя, у пацієнтів зі стеатозом печінки та ЦД 2 типу. Втручання включало помірне обмеження калорійності раціону, збільшення фізичної активності та щотижневі зустрічі, при цьому контрольна група отримувала лише загальну інформацію щодо корекції харчування та фізичної активності. Після 12 міс учасники досліджуваної групи досягли суттєвішого зниження маси тіла порівняно з пацієнтами з групи контролю (-8,5% проти -0,05%; p <0,01) і мали прямо пропорційне зниження рівня стеатозу (-50,8% проти -22,8%; р=0,04) (Lazo et al., 2010).
Проведене у 2013 р. РКД серед 154 дорослих з НАЖХП продемонструвало, що 12-місячна програма модифікації способу життя (розроблена дієтологом) призвела до 64% ремісії НАЖХП порівняно з 20% у контрольній групі (p<0,001) і зменшення жорсткості печінки лише в групі втручання (Wong et al., 2013).
Позитивні зміни при зниженні маси тіла за допомогою дієти були досягнуті в дослідженні, проведеному на Кубі, результати якого було опубліковано у 2015 р. До нього увійшли пацієнти з НАСГ (n=261), яким проводилась біопсія до та після 52 тиж спостереження. В учасників, які втратили ≥10% ваги, спостерігалося зменшення активності за NAS, у 90% – одужання від НАСГ, у 45% – регресія фіброзу (Vilar-Gomez et al., 2015).
Дієта з низьким умістом вуглеводів може здатися більш ефективною в досягненні зменшення жиру в печінці. Пацієнти з ІР та ожирінням були рандомізовані для дотримання двох варіантів 16-тижневої гіпокалорійної дієти: у першому – частка вуглеводів і жиру становила 60 та 25% відповідно, у другому – 40 та 45% відповідно. При цьому спостерігалося значне зниження рівня АЛТ у другому варіанті (низьковуглеводна дієта), попри однакове зниження маси тіла.
У більш короткому дослідженні рівень тригліцеридів значно зменшився протягом 2 тиж дотримання низьковуглеводної дієти порівняно з відповідним показником для низькокалорійної дієти.
Крім того, після 48 год дотримання низьковуглеводної дієти внутрішньопечінковий ліпідний уміст зменшувався порівняно з низькожировою дієтою, проте ставав однаковим в обох випадках при втраті маси тіла понад 7% (Kirk et al., 2009).
У довготривалому РКД 102 пацієнти з надмірною вагою та ожирінням були рандомізовані на дві групи дотримання низькоенергетичних дієт: 6-місячної низьковуглеводної дієти (<90 г вуглеводів та мінімум 30% жиру від загального енергетичного споживання) або низькожирової дієти (<20% жиру від загального енергетичного споживання). Зазначеними дієтами досягалось обмеження енергетичного споживання – 70% від звичайного. При дотриманні цих дієт були досягнуті суттєві зниження внутрішньопечінкового вмісту ліпідів та АЛТ (Haufe et al., 2011). Слід зазначити, що обидві дієти були розроблені відповідно до концепції здорового харчування, оскільки включали зниження насичених жирів.
У 2012 р. метааналіз РКД продемонстрував однакову ефективність у зниженні АЛТ та внутрішньопечінкового жиру як при дотриманні низьковуглеводних дієт, так і при дотриманні дієти зі зниженим вживанням жирів (Musso et al., 2012).
Роль макронутрієнтного складу: жири, вуглеводи та інші нутрієнти
З огляду на складність зниження ваги і збереження результату в довгостроковій перспективі (Katan, 2009), зміна раціону без необхідності зменшення споживання калорій може мати більш реалістичну та реальну альтернативу для лікування пацієнтів з НАЖХП. Цікаво, що збільшилася кількість хворих з ІМТ у межах норми (Lee, 2002). Епідеміологічні дослідження демонструють, що і пацієнти з нормальною вагою тіла мають певну схильність до нездорового харчування; це свідчить про важливість розроблення дієтичних рекомендацій (Musso et al., 2003; Assy et al., 2008).
Види вуглеводів
«Природний цукор» є невід’ємною складовою фруктів, овочів та молочних продуктів, при цьому «додатковий цукор» – сахарози або інших рафінованих цукрів у солодких напоях, продуктах та фруктових соках (Howard, Wylie-Rosett, 2002). Безалкогольні солодкі напої посідають лідируючу позицію у світі за вмістом додаткового цукру. У щурів та людей, яких годували їжею, збагаченою сукрозою та фруктозою, згодом розвивається жирова хвороба печінки. Крім того, у безалкогольних газованих солодких напоях містяться карамельні фарбники, багаті кінцевими продуктами глікації (AGEs), які можуть посилювати ІР та запалення (Gaby, 2005).
Споживання фруктози також призводить до порушення кишкової мікробіоти, зростає доказовість ролі інтестинальної проникності та ендотоксинів у розвитку НАЖХП у гризунів та людей (Federico et al., 2016). У дослідженнях на тваринах дієта, багата на фруктозу, індукує зміни, подібні до тих, які спостерігаються при хронічному споживанні алкоголю та харчуванні з високим умістом жиру, що проявляється в посиленні проникності кишечнику, ендотоксемії, збільшенні фактора некрозу пухлини (ФНП) та стеатозу печінки (Federico et al., 2016). У мишей, що споживали більше фруктози, значно підвищувалась акумуляція ліпідів у печінці, рівень ендотоксинів у портальній крові, перекисне окислення ліпідів та експресія ФНП порівняно з контрольною групою та тваринами, які отримували глюкозу чи сахарозу. Супутнє лікування групи, що перебувала на дієті, багатій фруктозою, антибіотиками помітно знижує накопичення ліпідів у печінці (Bergheim et al., 2008).
У наступному РКД було рандомізовано поділено 47 людей з надмірною вагою для дослідження ефекту вживання 4 різних тестових напоїв (1 л на добу протягом 6 міс): стандартної коли, ізокалорійного напівзнежиреного молока, підсолодженої дієтичної коли та води. Суттєві зміни рівня жиру в печінці порівняно з базовим на кінець 6-місячного втручання були значно вищими в групі, яка вживала стандартну колу, ніж в 3 інших (Maersk et al., 2012).
Масштабне дослідження 427 пацієнтів з НАЖХП розширило розуміння ураження печінки, яке може бути пов’язане з надмірним споживанням фруктозовмісних напоїв. Після порівняння за віком, статтю, ІМТ та загальним калоражем добове споживання фруктозовмісних напоїв було асоційоване з вищою стадією фіброзу печінки (співвідношення шансів 3,2; 95% довірчий інтервал 1,4-7,4 для ≥7 проти <7 порцій на тиж) (Abdelmalek et al., 2010).
Однією з патогенетичних ланок, за допомогою якої солодкі напої призводять до посилення фіброзу печінки, є збільшення рівня сечової кислоти в дозозалежному зв’язку. Це збільшення пояснюється саме вмістом фруктози в зазначених напоях, оскільки вона є єдиним вуглеводом, роль якого доведена в підвищенні рівня сечової кислоти (СК) (Choi et al., 2008). Проспективне спостережне дослідження показало, що рівень сироваткової СК є незалежним предиктором виникнення НАЖХП (Xu et al., 2010). У перехресному аналізі даних 82 608 осіб встановлено наявність сильного позитивного зв’язку між рівнем СК та підвищенням АЛТ як в чоловіків, так і в жінок, причому незалежно від ІМТ (Zelber-Sagi et al., 2015). Підвищений рівень СК може викликати оксидативний стрес, резистентність до інсуліну та розвиток МС, що і обґрунтовує сильний зв’язок між рівнем СК та підвищенням печінкових ферментів, розвитком цирозу печінки після виключення усіх інших причин та факторів ризику хронічних захворювань печінки.
Список літератури знаходиться в редакції.
Медична газета «Здоров’я України 21 сторіччя» № 4 (425), лютий 2018 р.