25 березня, 2018
Маастрихтский консенсус V: персонифицированный подход к эрадикационной терапии с учетом региональных особенностей Украины
Открытие Helicobacter pylori показало,
что мы не должны слепо следовать принятым представлениям.
Др. Френсис Мегро (Francis Megroud)
 Более тридцати лет прошло с тех пор, как была открыта Helicobacter pylori (Hp) и обоснована ее этиопатогенетическая роль этого микроорганизма в формировании ряда заболеваний желудочно-кишечного тракта. Открытие, которое первоначально вызывало скепсис и недоверие, спустя четверть века получило наивысшее международное признание. В 2005 г. J.R. Warren и B.J. Marshall получили Нобелевскую премию по физиологии и медицине за открытие Hp и изучение ее роли в возникновении гастрита и пептической гастродуоденальной язвы.
Более тридцати лет прошло с тех пор, как была открыта Helicobacter pylori (Hp) и обоснована ее этиопатогенетическая роль этого микроорганизма в формировании ряда заболеваний желудочно-кишечного тракта. Открытие, которое первоначально вызывало скепсис и недоверие, спустя четверть века получило наивысшее международное признание. В 2005 г. J.R. Warren и B.J. Marshall получили Нобелевскую премию по физиологии и медицине за открытие Hp и изучение ее роли в возникновении гастрита и пептической гастродуоденальной язвы.
Установлено, что, помимо бессимптомного носительства, патология, вызываемая хеликобактером, варьирует в очень широком диапазоне: кроме хронического гастрита и язвенной болезни доказана роль Hp в патогенезе гастропатии, индуцированной нестероидными противовоспалительными препаратами, MALT-лимфомы и некардиального рака желудка. Вид поражения зависит не только от штамма Нр, но и от особенностей генотипа пациента, условий окружающей среды, профессиональных вредностей, сопутствующих заболеваний, приема лекарственных препаратов и других до конца неизвестных нам факторов. В Украине средний уровень инфицированности Нр взрослого населения составляет 70-80%.
За последние 20-30 лет благодаря целенаправленным действиям по своевременной диагностике и лечению хеликобактерной инфекции достигнуты существенные результаты. Более чем втрое удалось снизить заболеваемость пептической язвой (в первую очередь – дуоденальной) и почти вдвое – частоту ассоциированных с ней кровотечений и перфораций. Доказана взаимосвязь Hp-инфекции с раком желудка (РЖ) как интестинального, так и диффузного типа – Hp считается канцерогеном первой группы. Успешная эрадикация Hp способна снизить риск развития РЖ, что доказано в больших международных исследованиях. По средним оценкам, риск развития этой онкопатологии после успешной эрадикации Hp уменьшается на 34%.
Не менее важна роль эрадикации Нр в предупреждении повреждения слизистой оболочки верхних отделов желудочно-кишечного тракта при приеме нестероидных противовоспалительных препаратов и аспирина в низких дозах. У пациентов, принимающих такие лекарственные препараты, устранение инфекции снижает частоту кровотечений более чем на 60%. Несколько менее значима эрадикация для уменьшения выраженности симптоматики при функциональной диспепсии.
Наиболее авторитетным документом, регламентирующим вопросы диагностики и лечения Нр-ассоциированной патологии, является Маастрихтский консенсус. Его последняя, пятая, версия была опубликована в октябре 2016 г. в журнале Gut (Management of Helicobacter pylori infection – the Maastricht V/Florence Consensus Report). Вопросы лечения хеликобактерной инфекции рассмотрены в третьем, самом большом разделе Маастрихтского консенсуса.
Однако сегодня можно сказать, что опыт практического применения эрадикационной терапии и результаты сотен клинических исследований однозначно свидетельствуют об отсутствии гарантированного 100% успеха независимо от выбранной схемы лечения, и чрезвычайно привлекательная задача этиологического лечения Нр-ассоциированных заболеваний, несмотря на почти 30-летнюю историю, не решена. Эффективность эрадикации варьирует в различных регионах мира от 30 до 90%.
На эффективность эрадикации Hp влияют разные факторы: комплайенс пациента, повышенная кислотность в желудке, высокая обсемененность Hp слизистой оболочки, характеристика штаммов Hр, его резистентность к антибиотикам.
Безусловно, самым важным фактором является резистентность Hр к антибиотикам. Постепенный рост резистентности Hр к ключевым антибиотикам, используемым в схемах противохеликобактерной терапии, является общей тенденцией, наблюдаемой сейчас в большинстве стран. В ряде исследований выявлена четкая корреляционная связь между снижением эффективности классической эрадикационной тройной терапии и ростом резистентности Hp к основным антибактериальным препаратам первой линии, особенно к кларитромицину. Эта негативная тенденция прослеживается в странах Европы, где общая резистентность микроорганизмов к этому антибиотику повысилась с 9 (1998) до 17,6% (2008-2009).
При анализе данных 20 европейских исследований, в которых оценивали результаты стандартной тройной терапии первой линии у 2751 пациента, F. Megraud (2004) подчеркивает, что в случае чувствительности штаммов Нр к кларитромицину эрадикация достигалась в среднем у 88%, а при устойчивости – только у 18% пациентов.
Для оценки прогноза эрадикационной терапии существенное значение имеет индивидуальный «антибактериальный анамнез» пациента. Так, согласно данным ретроспективного когортного исследования, проведенного в США, увеличение количества курсов лечения макролидными антибиотиками неизбежно влечет за собой рост резистентности Hр к кларитромицину (B. McMahon, 2003). Данные украинских и европейских исследователей в целом совпадают. С одной стороны, наблюдается рост резистентности Нр к кларитромицину, а с другой – существенные различия в антибиотикорезистентности по регионам Украины с максимальными показателями в центральных мегаполисах. При этом большинство авторов считают, что критический порог кларитромициновой резистентности в 20% не преодолен (В.Г. Передерий и соавт. 2001, 2004).
Вторичная (приобретенная) резистентность Нр к применяемым антибиотикам, как правило, обусловлена неадекватным лечением: сниженными дозами препаратов, применением неполных схем лечения, несоблюдением сроков лечения и кратности приема, а также этническими особенностями пациентов.
Наиболее высокая резистентность Нр отмечена к производным нитроимидазола – метронидазолу и тинидазолу. В развитых странах первичная резистентность Нр к нитроимидазолам составляет 30-35%, что связано с их частым применением в гинекологии и венерологии, в развивающихся странах – 50-60%, где его также применяют при часто возникающих амебиазе, лямблиозе, трихомониазе.
При анализе основных положений согласительного совещания Маастрихт V можно выделить ряд изменений по сравнению с предыдущим. Во-первых, изменен порог частоты устойчивости Hp к антибиотикам. Если в прежнем согласительном документе не рекомендовалось эмпирическое (без предварительного определения чувствительности) назначение стандартной тройной терапии при показателях резистентности штаммов Hp к кларитромицину >10%, то в настоящем согласительном документе эти цифры повышены до 15%. Во-вторых (что очень важно при определении рекомендаций назначения той или иной схемы), стала учитываться устойчивость инфекции не только к кларитромицину, но и к метронидазолу. В связи с устойчивостью к метронидазолу подверглись ревизии схемы эрадикации, включающие данный препарат (за исключением висмутсодержащих). В результате утратила свое значение схема последовательной терапии, а квадротерапия без препаратов висмута рекомендуется только для регионов с низкой резистентностью к кларитромицину и метронидазолу. В-третьих, боольшую распространеность приобрели схемы, содержащие препараты висмута.
Предлагаем обсудить приемлемые для клинициста варианты повышения эффективности эрадикации, опираясь на рекомендации Маастрихтского консенсуса V.
Вероятно, самым простым способом повышения эффективности лечения является продление курса эрадикационной терапии. Однако попытка увеличить эффективность тройной терапии посредством продления курса до 10-14 дней не дает большой результативности, как ожидалось. В настоящее время, по данным некоторых метаанализов, этот шаг обеспечивает не более 3-5% преимущества при потенциально неблагоприятных фармакоэкономических показателях (увеличение стоимости курса лечения). Помимо этого, продление курса лечения способствует росту частоты побочных эффектов и ухудшает комплайенс.
Одним из перспективных направлений преодоления резистентности Нр к кларитромицину является использование при эрадикационной терапии адекватной желудочной кислотосупрессии. М. Sugimoto и соавт. (2008) установили, что эрадикация оказывается эффективной независимо от чувствительности Нр к кларитромицину, если внутрижелудочный рН 6,0 фиксируется на протяжении, как минимум, 18-20 ч в сутки. На успешность эрадикации Нp влияет внутренняя среда желудка. Так, повышение рН выше 6 дает бактериям возможность перейти в репликативное состояние, когда они становятся чувствительными к амоксициллину и кларитромицину. При таких же значениях рН отмечается наибольшая устойчивость (максимальный период полураспада) амоксициллина и кларитромицина, и эрадикация Нp отмечается практически обязательно, независимо от наличия резистентности к антибактериальным препаратам. Кроме того, 100% эрадикация возможна только у тех пациентов, у которых уровень pH в теле желудка составлял выше 4 на протяжении 90% времени и более в течение суток, даже в присутствии кларитромицин-резистентных штаммов Нp. В настоящее время актуально рассмотрение целесообразности использования удвоенных доз ингибиторов протонной помпы (ИПП), которая подтверждена серьезной доказательной базой. Так, по результатам метаанализа, проведенного A. Villoria и соавт., двойные дозы ИПП обеспечивают в среднем 8% преимущества по сравнению со стандартными.
Одним из мощных, высокоэффективных ИПП, представленных в Украине, является пантопразол (Нольпаза, KRKA), обладающий уникальными фармакокинетическими и фармакодинамическими свойствами. Пантопразол, как и другие ИПП из группы замещенных бензимидазолов, обладает тканевой селективностью в отношении париетальных клеток желудка. Действующее вещество после всасывания в тонкой кишке накапливается в зонах с наиболее низкими значениями pH – в области секреторных париетальных клеток, где рН составляет около 1-2. В этих условиях происходит протонирование ИПП, превращение в активную форму – сульфенамид, который необратимо связывается с цистеиновым остатком Н+/K+-АТФазы и необратимо блокирует ее функцию. Диапазон рН, при котором происходит активация ИПП, обусловлен особенностями их молекулы. Скорость активации пантопразола при повышении pH до 3 снижается вдвое и практически прекращается при рН 4. Активация других ИПП продолжается и при более высоких pH: так, скорость образования сульфенамида омепразола, эзомепразола и лансопразола снижается в 2 раза при рН 4, рабепразола – при рН 4,9. Эта особенность позволяет рассматривать пантопразол как препарат, наиболее селективный для париетальных клеток желудка. Фармакодинамика пантопразола не предполагает возможности блокады Н+/K+-АТФазы и Н+/Na+-АТФазы клеток других структур: билиарного или кишечного эпителия, почечных канальцев, эпителия роговицы, мышц, иммунокомпетентных клеток, а также влияния на органеллы с кислой средой (лизосомы, нейросекреторные клетки, эндосомы). Избирательность действия предполагает меньшую вероятность нежелательных явлений, особенно при длительном применении. Пантопразол обладает наименьшим потенциалом взаимодействия с лекарственными препаратами, метаболизм которых протекает с участием CYP2С19. Помимо узкого диапазона pH, при котором наблюдается активация препарата, пантопразол отличается от других ИПП более длительным соединением с протонной помпой вследствие образования ковалентной связи с дополнительным цистеиновым остатком (Цис 822). В результате период полувыведения препарата не коррелирует с продолжительностью антисекреторного эффекта, и после прекращения приема пантопразола желудочная секреция восстанавливается спустя 46 ч.
Данные литературы позволяют говорить, что наиболее результативным на сегодняшний день является 14-дневный курс квадротерапии с препаратами висмута, который независимо от показателей резистентности к метронидазолу позволяет достичь частоты эрадикации 95% (D.Y. Graham и соавт., 2014).
По даным В.И. Вдовиченко и соавт., у жителей Львовской области, пролеченных по поводу пептической язвы, с 1996 по 2005 г. наблюдался рост числа резистентных к антибиотикам штамов Нр: к метронидазолу – с 12 до 48,57%, кларитромицину и фурадонину – до 8,57%, амоксициллину – до 17,14%, эритромицину – до 14,29%. Авторы полагают, что нецелесообразно использовать метронидазол, тинидазол, а, возможно, и кларитромицин в схемах антихеликобактерной терапии в западных областях Украины в связи со значительным распространением резистентности к этим препаратам. В качестве альтернативы метронидазолсодержащей схеме в терапии первой линии предлагается квадротерапия с препаратами висмута, которая сегодня успешно используется во Львове и Львовськой области. В последние годы возрастает резистентность и к кларитромицину, поэтому на западе и в центре Украины может потребоваться продление применения трехкомпонентной кларитромицинсодержащей схемы с 10 до 14 дней или использование альтернативных четырехкомпонентных схем.
В то же время на востоке страны за последнее десятилетие эффективность семидневного лечения снизилась менее чем на 5%, что позволяет продолжать использование этой схемы. Нижеприведенные клинические примеры демонстрируют персонифицированный подход к эрадикационной терапии, учитывающий региональные особенности Украины и базирующийся на основных рекомендациях Маастрихтского консенсуса V.
Выводы. Учитывая региональные особенности резистентности хеликобактера, в настоящее время в Украине целесообразно использовать разные варианты стартовой терапии. В ряде регионов применение кларитромицина в составе первой линии эрадикационной терапии остается клинически оправданным. Убедительных исследований, свидетельствующих о преодолении в большинстве регионов нашей страны критического порога резистентности Нр к кларитромицину, на данный момент нет. В восточных областях Украины достаточно назначение семи- или десятидневной трехкомпонентной терапии.
В тоже время, с начала XXI в. в Киеве уровень эрадикации при применении семидневной схемы снизился с 93 до 78%. Поэтому в течение последних 5 лет авторы назначают продленное до 14 суток лечение, что позволило получить вполне приемлемый результат – 85%. В случае недостаточной эффективности стандартной терапии к ней все чаще добавляют препараты висмута, что повышает частоту эрадикации до 93-100%. В центральных районах Украины возможно как продление трехкомпонентной терапии до 14 дней, так и использование висмутсодержащей четырехкомпонентной схемы. В западном регионе нецелесообразно применять стартовую трехкомпонентную терапию, а следует начинать с альтернативных вариантов, в первую очередь – висмутсодержащих. В качестве терапии второй линии рационально применять четырехкомпонентную терапию с включением коллоидного висмута субцитрата.
В качестве терапии второй линии в Украине чаще всего используют висмутсодержащие схемы с применением коллоидного висмута субцитрата. Значительно реже назначают последовательную, сопутствующую четырехкомпонентную и гибридную терапию. Очевидно, что ввиду актуальности и сложности проблема систематического мониторинга антибиотикорезистентности в разных регионах Украины должна быть не инициативой отдельных исследователей, а важной составляющей системы отечественного здравоохранения.
КЛИНИЧЕСКИЙ СЛУЧАЙ 1
В приемное отделение Больницы скорой медицинской помощи г. Львова по скорой помощи был доставлен больной 49 лет с жалобами на интенсивную боль в эпигастральной области, иррадиирущую в правое подреберье, возникающую, как правило, ночью или через 30-40 мин после еды, выраженность которой уменьшалась после приема пищи. После осмотра хирурга и исключения острой патологии госпитализирован в терапевтическое отделение с предварительным диагнозом «пептическая язва желудка».
Из анамнеза заболевания установлено, что болевой и диспептический синдромы возникали в весенне-осенний период с 2000 г. К врачу не обращался. Лечился самостоятельно (принимал алмагель, ранитидин). Весной 2015 г. боль начала возникать через 30-40 мин после приема пищи, сопровождалась отрыжкой воздухом. На этом фоне сохранялись голодная и ночная боль, изжога. По этому поводу обратился к терапевту по месту жительства. Были проведены общеклиническое обследование, фиброгастроскопия, рентгенологическое исследование желудка. Установлен диагноз язвенной болезни желудка. Тестирование на выявление Нр-инфекции и биопсия при фиброгастроскопии не проводились. Было назначено лечение блокаторами Н2-гистаминовых рецепторов, антацидами, репарантами с положительным клиническим эффектом.
В течение последующих 2 лет во время обострений, повторяющихся 1 раз в год, принимал рекомендованные препараты (ранитидин, алмагель).
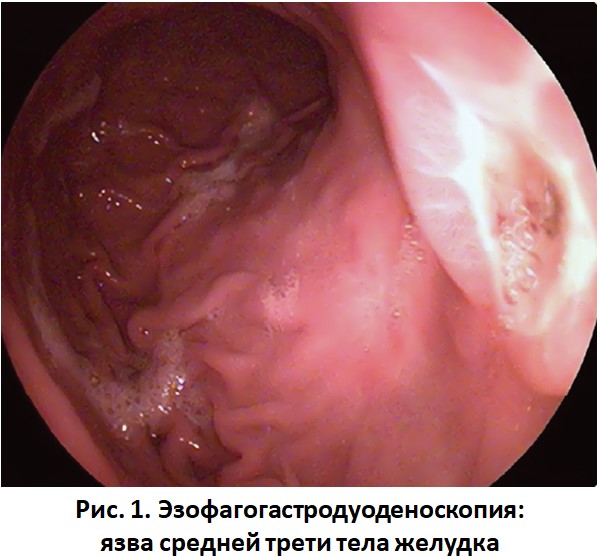
В стационаре выполнена эзофагогастродуоденоскопия. Результаты: пищевод – без особенностей, кардия смыкается. В средней трети тела желудка по малой кривизне, ближе к задней стенке, имеется кратерообразный язвенный дефект неправильной овальной формы размером 1,5 × 2,0 см, покрытый фибрином с примесью гемосидерина, окруженный воспалительным валиком (рис. 1). Выполнена биопсия.
Заключение: язва средней трети тела желудка.
Во время гастроскопии выполнен быстрый уреазный тест с использованием панели BIOHIT, результат – положительный, что впоследствии подтвердилось гистологически.
Пациенту установлен клинический диагноз: пептическая язва желудка, ассоциированная с Нр.
Лечение больного проводилось в соответствии с рекомендациями Маастрихтского консенсуса V, а также с учетом региональных особенностей эффективности схем эрадикационной терапии. Назначена терапия первой линии (квадротерапия) на протяжении 10 дней, которая включала: амоксициллин по 1000 мг 2 раза в день + кларитромицин (Фромилид, KRKA) по 500 мг 2 раза в день + пантопразол (Нольпаза, KRKA) по 40 мг 2 раза в день + коллоидный висмут по 240 мг 2 раза в день. Болевой и диспептический синдромы купированы на 8-й день лечения. По завершению приема антибиотиков рекомендовано принимать препарат Нольпаза в дозе 40 мг 1 раз в день и коллоидный висмут по 240 мг 2 раза в течение 3 недель.
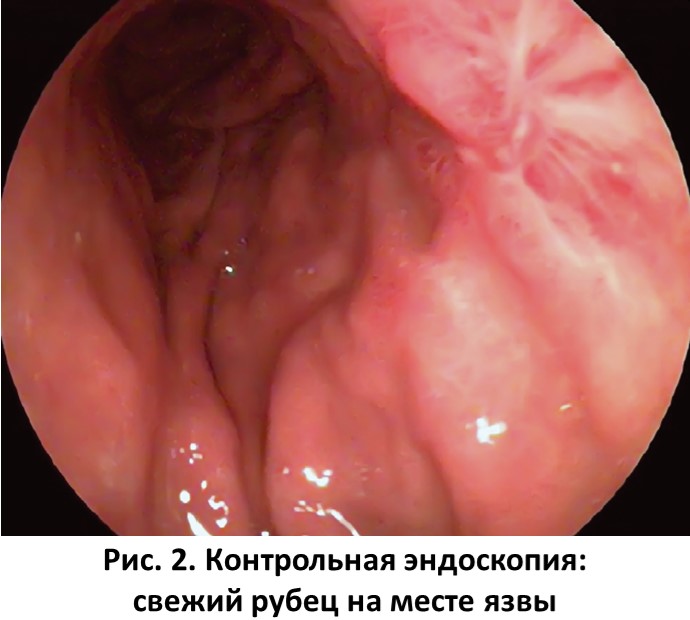
При контрольном эндоскопическом исследовании через 6 недель на месте язвы выявлен свежий рубец с умеренной конвергенцией складок к нему (рис. 2).
Уреазный дыхательный тест с С13-мочевиной, выполненный через 4 недели после лечения, показал отсутствие хеликобактерной инфекции.
КЛИНИЧЕСКИЙ СЛУЧАЙ 2
Пациент С., 35 лет, обратился на консультативный прием в поликлинику «ВитаЦентр» г. Запорожья с жалобами на боль «сосущего», ноющего характера в эпигастральной области натощак, через 2-3 ч после еды, а также ночью, выраженность которой уменьшалась или которая проходила после приема пищи.
Из анамнеза заболевания установлено, что считает себя больным в течение 2 лет, когда впервые появилась боль в эпигастрии натощак, периодически начала возникать ночная боль, проходящая после приема пищи. Обострения в этот период чаще наступали весной или осенью. Их появление пациент связывал с нерегулярным питанием, стрессовыми факторами. К врачу не обращался. Самостоятельно принимал кратковременными курсами антациды и ИПП (чаще омепразол). После купирования симптомов прием препаратов прекращал. Настоящее обострение в течение месяца: выраженность боли увеличилась, периодически появлялась изжога. Прием в течение недели маалокса и омепразола не купировал болевой синдром.
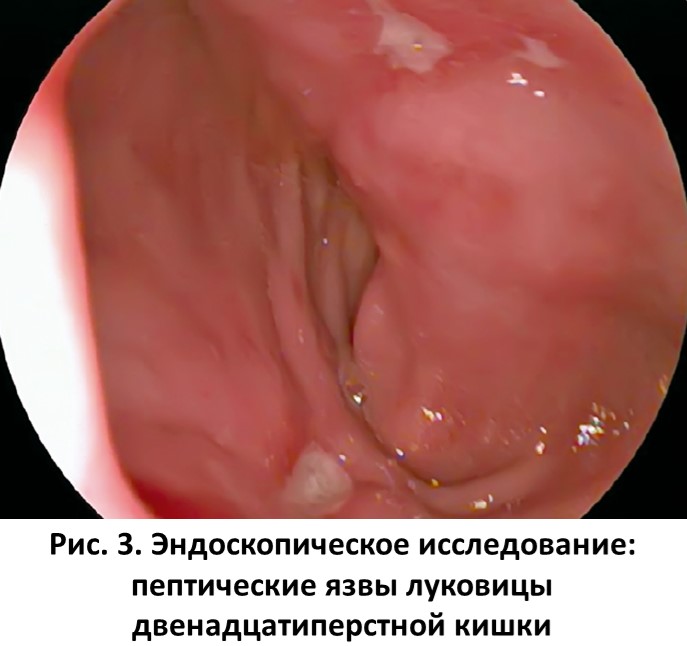
Во время эндоскопического исследования выявлено наличие эрозий и 2 язв неправильной формы, покрытых фибрином, на верхней стенке и более глубокой язвы – на нижней стенке луковицы двенадцатиперстной кишки (рис. 3). Результат быстрого уреазного теста положительный. Заключение: пептические язвы луковицы двенадцатиперстной кишки, ассоциированные с Нр-инфекцией.
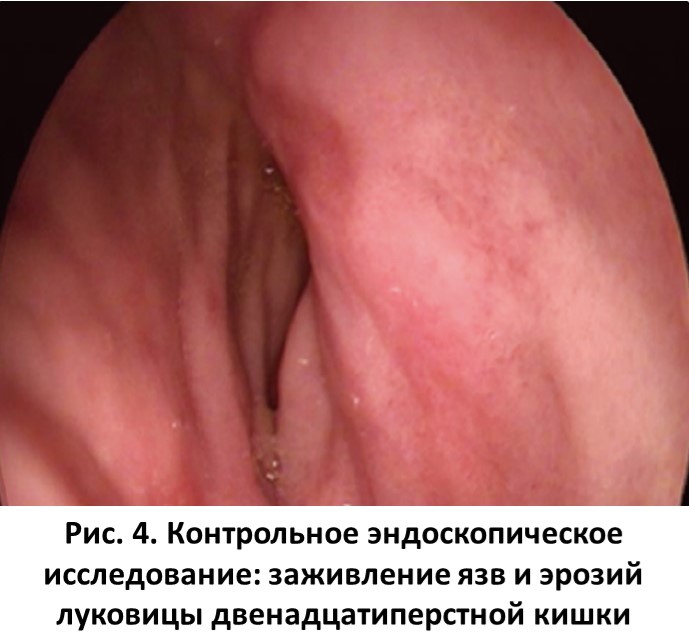
С учетом особенностей клинического случая (наличия 3 язв луковицы двенадцатиперстной кишки) и региональной резистентности хеликобактерной инфекции пациенту была назначена 10-дневная трехкомпонентная терапия первой линии: амоксициллин по 1000 мг 2 раза в день + кларитромицин (Фромилид, KRKA) по 500 мг 2 раза в день + пантопразол (Нольпаза, KRKA) по 40 мг 2 раза в день. После окончания применения антибиотиков больному рекомендован прием препарата Нольпаза в дозе 40 мг 2 раза в день в течение 2 недель, а затем по 40 мг 1 раз в день за 30 мин до еды еще на протяжении 2 недель. После курса лечения при контрольном эндоскопическом исследовании отмечено заживление язв и эрозий луковицы двенадцатиперстной кишки (рис. 4).
Выполненный через 4 недели уреазный дыхательный тест с С13-мочевиной показал отсутствие хеликобактерной инфекции.
Список литературы находится в редакции.
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 1 (47), березень 2018 р.