10 квітня, 2018
Нормокомплементарный уртикарный васкулит в детском возрасте
Описание клинического случая
Проблема уртикарного васкулита у детей остается одной из актуальных в педиатрии в связи с хроническим течением заболевания и возможностью развития системных проявлений с поражением внутренних органов. Поэтому знание диагностических критериев уртикарного васкулита является необходимым в практике педиатра.
Уртикарный васкулит – заболевание, характеризующееся появлением уртикарной сыпи, сохраняющейся более 24 ч и часто разрешающейся с сохранением остаточной пурпуры или резидуальной гиперпигментации. Клинически напоминает картину хронической рецидивирующей крапивницы, но гистологически сопровождается изменениями в капиллярах и посткапиллярных венулах кожи, характерными для лейкоцитокластического васкулита [1].
Васкулит чаще встречается у взрослых, среди них от 60 до 80% составляют женщины, единичные случаи описаны у детей [6, 7].
В последние годы с помощью патогистологических методов доказано, что у 20-30% больных основой хронической идиопатической крапивницы является развитие уртикарного васкулита [2]. Патогенез болезни обусловлен отложением иммунных комплексов в стенках сосудов (III тип иммунных реакций по классификации P. Gell и R. Coombs, 1969). Иммунные комплексы образуются при экзогенном воздействии инфекции или после приема лекарственных средств и обнаруживаются у 30-75% пациентов [3].
Встречаются нормокомплементарная и гипокомплементарная формы болезни. У пациентов с гипокомплементемией заболевание обычно имеет более тяжелое течение. Все формы уртикарного васкулита могут сопровождаться системными симптомами: лихорадка, артралгии, артриты, миалгии, боль в животе, тошнота, рвота, диарея, ангионевротический отек [2].
Возможно вовлечение внутренних органов: лимфатических узлов, печени, селезенки, почек, желудочно-кишечного тракта, легких, центральной и периферической нервной системы, органа зрения, сердца [4]. Вовлечение почек в патологический процесс сопровождается развитием гломерулонефрита, интерстициального нефрита. Со стороны органов дыхания возможны кашель, диспноэ, плеврит, эмфизема, бронхиальная астма.
Офтальмологические осложнения проявляются конъюнктивитом, эписклеритом или увеитом [3, 5].
Обследование пациентов с уртикарным васкулитом состоит из сбора анамнеза, физикального осмотра, лабораторных исследований.
При сборе анамнеза необходимо уточнить длительность сохранения отдельных элементов, присутствие болезненности или жжения в области сыпи, наличие остаточных явлений и сопутствующих симптомов.
Лабораторные исследования включают общеклинические анализы крови и мочи, биохимический анализ крови, определение функции почек, измерение уровня антинуклеарных антител, компонентов комплемента, циркулирующих иммунных комплексов (ЦИК) крови.
Скорость оседания эритроцитов (СОЭ) часто повышена, но не служит специфическим показателем и не связана с тяжестью уртикарного васкулита или наличием вовлечения внутренних органов. Гипокомплементемия – важный маркер системного заболевания и высокой вероятности осложнений.
Для оптимального подтверждения уртикарного васкулита требуется определение в сыворотке крови уровня C1q, C3, C4 несколько раз в течение нескольких месяцев наблюдения.
Золотым стандартом диагностики уртикарного васкулита является биопсия кожи.
В биоптатах, окрашенных гематоксилином и эозином, отмечаются признаки, характерные для лейкоцитокластического васкулита [3, 8]:
- повреждение и набухание эндотелиальных клеток, разрушение или окклюзия сосудистой стенки;
- выход эритроцитов из сосудистого русла в окружающие ткани, лейкоклазия или кариорексис, отложение фибрина, фибриноидный некроз венул;
- периваскулярная инфильтрация, состоящая в основном из нейтрофилов, в «старых» высыпаниях могут доминировать лейкоциты и эозинофилы.
Своевременная диагностика уртикарного васкулита важна, поскольку она определяет комплекс терапевтических подходов и прогноз.
Лечение подбирается в зависимости от наличия или отсутствия системных симптомов, распространенности и тяжести течения кожного процесса и ответа на предыдущую терапию. Единый стандартизированный подход к лечению заболевания отсутствует. Антигистаминные препараты часто применяются для симптоматического контроля зуда, но редко эффективны в качестве монотерапии и не изменяют течение заболевания.
Основой лечения является системное введение кортикостероидов с индивидуальным подбором дозы и длительности терапии. Последние часто используются в комбинации с иммунодепрессантами (азатиоприн, циклофосфамид, циклоспорин, микофенолата мофетил). Эффективность применения плазмафереза, внутривенное введение иммуноглобулинов и моноклональных антител у пациентов с уртикарным васкулитом мало изучены.
Клинический случай
Пациентка Д., 9 лет.
Жалобы при поступлении: на субфебрильную температуру тела, папулезные симметричные высыпания на коже лица, голеней, ягодиц, не сопровождающиеся зудом.
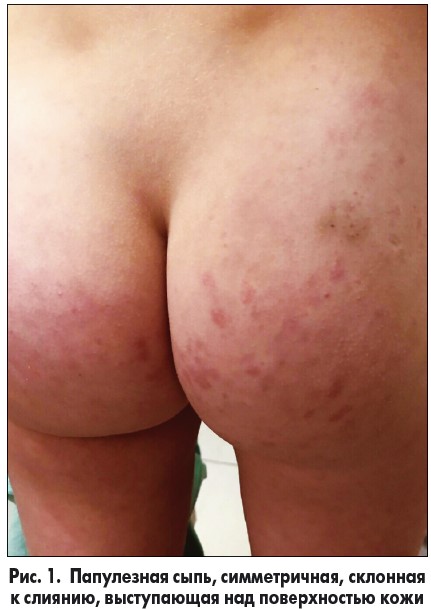
Анамнез заболевания: заболела за 3 недели до поступления в стационар, когда на фоне остаточных явлений переносимой острой респираторной инфекции температура тела повысилась до 38,5 °C, появилась папулезная сыпь, симметричная, склонная к слиянию, выступающая над поверхностью кожи, на лице, голенях, ягодицах, боковых поверхностях туловища, не сопровождающаяся зудом. Отмечались элементы с синюшным оттенком (рис. 1).
 Одновременно с сыпью появилась боль в суставах (голеностопных, лучезапястных), сопровождающаяся отеком и ограничением движений. Ребенок был госпитализирован в стационар по месту жительства с предварительным диагнозом «геморрагический васкулит?». При обследовании выявлено повышение СОЭ до 23 мм/ч, С-реактивный белок (СРБ) ++++, титр антистрептолизина-О (АСЛО) ++.
Одновременно с сыпью появилась боль в суставах (голеностопных, лучезапястных), сопровождающаяся отеком и ограничением движений. Ребенок был госпитализирован в стационар по месту жительства с предварительным диагнозом «геморрагический васкулит?». При обследовании выявлено повышение СОЭ до 23 мм/ч, С-реактивный белок (СРБ) ++++, титр антистрептолизина-О (АСЛО) ++.
Получала инфузионную терапию, дексаметазон, лоратадин, атоксил, кларитромицин, нурофен в течение 7 дней с частичной положительной динамикой: сыпь и суставный синдром регрессировали, субфебрилитет сохранялся. Диагноз при выписке – острая крапивница.
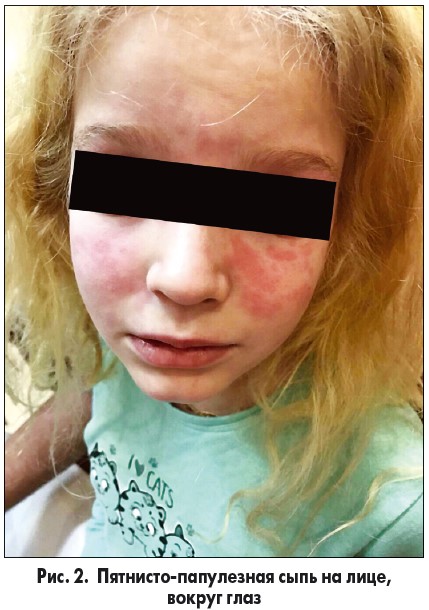
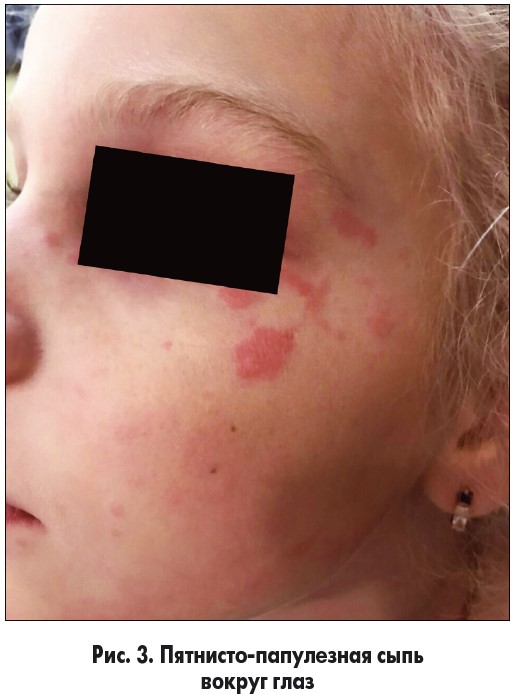
Через неделю после выписки из стационара отмечено повышение температуры тела до 38,0 °C, появление пятнисто-папулезной сыпи на лице, вокруг глаз (рис. 2, 3), на спине, крупнопластинчатое шелушение на фалангах пальцев рук. При обследовании выявлено повышение СОЭ до 56 мм/ч, СРБ +++.
Ребенок был консультирован педиатром, назначены биологически активные добавки и витаминные препараты, после приема которых в области вышеописанных высыпаний возник зуд. Ребенок был госпитализирован в клинико-диагностическое отделение ГУ «Институт педиатрии, акушерства и гинекологии НАМН Украины».
При обследовании СОЭ – 30 мм/ч, СРБ++. Установлен диагноз «рецидивирующая крапивница; синдром недифференцированной дисплазии соединительной ткани (гипермобильность суставов, гиперэластоз кожи, сколиотическая осанка, вальгусная установка стоп, дополнительная хорда в полости левого желудочка); хронический компенсированный тонзиллит».
Получала дексаметазон в дозе 4 мг внутривенно в течение 5 дней, тавегил 2 мг (клемастин 1 мг/мл) внутримышечно, алерзин, атоксил, инфузионную терапию (реосорбилакт) 5 дней с частичной положительной динамикой (сыпь регрессировала), субфебрилитет сохранялся. Ребенок был выписан из отделения, даны рекомендации: гипоаллергенная диета, продолжить прием антигистаминных препаратов до 1 мес, назначены гепатопротекторы, пробиотики, витамин D.
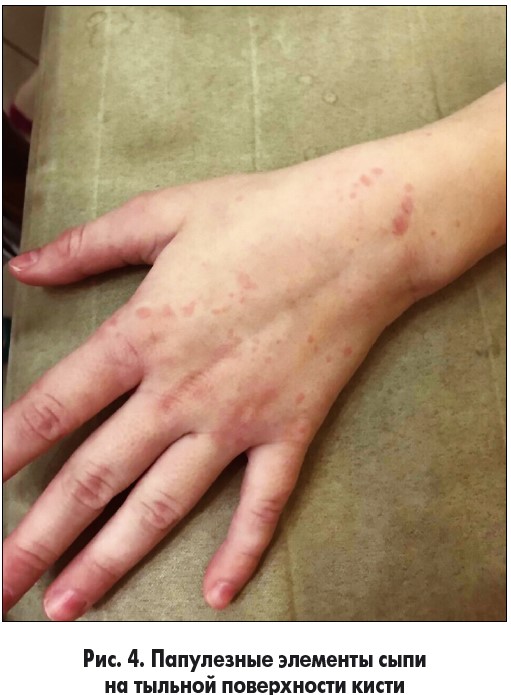
Через неделю после выписки из стационара появились папулезные высыпания на коже лица, кистей (рис. 4) и голеней, ягодиц, симметричные, не сопровождающиеся зудом, сохраняющиеся более 24 ч, оставляющие после себя гиперпигментацию.
Анамнез жизни: ребенок от I нормально протекавшей беременности, I срочных физиологических родов. В семье 4 детей.
Семейный аллергоанамнез отягощен (у бабушки – аллергический риноконъюнктивит, у брата – аллергический ринит). Росла и развивалась соответственно возрасту. В возрасте 1 год диагностирован атопический дерматит. Наблюдается лор-врачом по поводу хронического компенсированного тонзиллита.
Состояние при госпитализации: средней тяжести. Лихорадка субфебрильная. На коже лица, голеней, ягодиц – папулезные высыпания, симметричные, не сопровождающиеся зудом, сохраняющиеся более 24 ч, среди которых отмечаются регрессирующие элементы с гиперпигментацией. Увеличение подчелюстных лимфатических узлов до 1,5 см. Слизистая ротоглотки розовая, гипертрофия миндалин 2-3-й степени. В легких – везикулярное дыхание, тоны сердца ритмичные, систолический шум в I-V точках. Живот мягкий, безболезненный. Суставы не изменены, движения в полном объеме. Стул и мочеиспускание не нарушены.
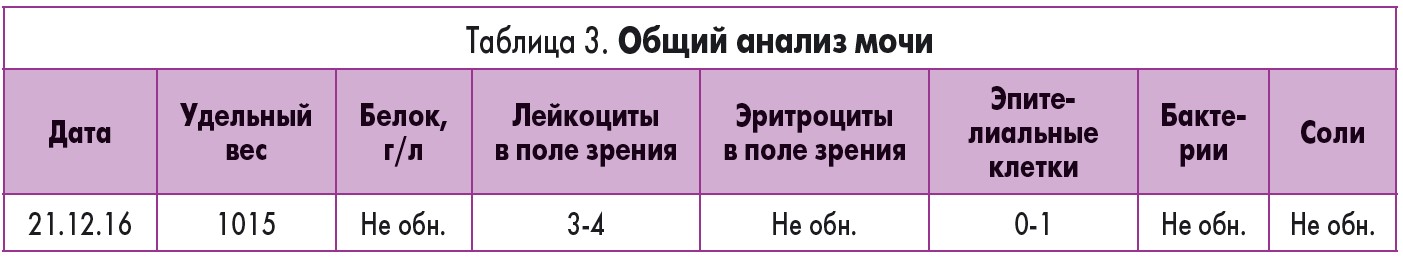
Данные лабораторных исследований представлены в табл. 1-3.
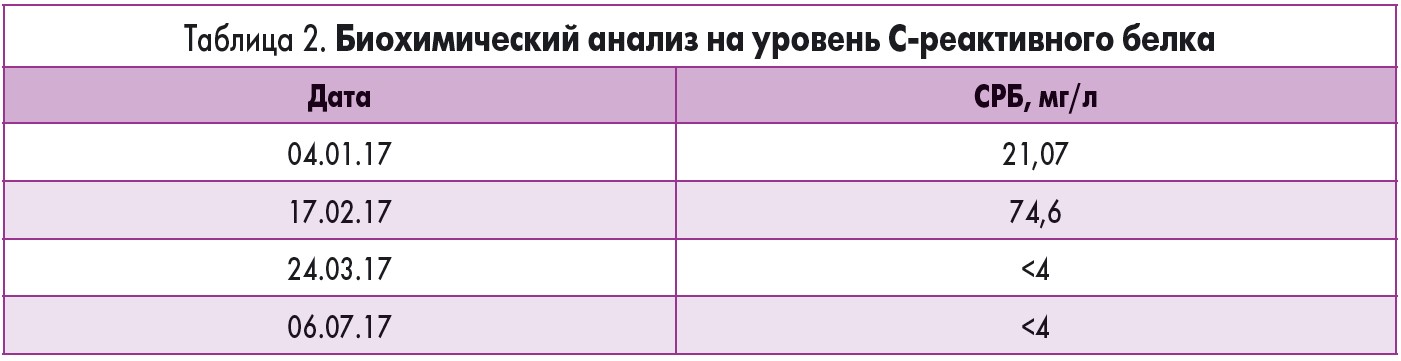
Содержание лактатдегидрогеназы – 212 ЕД/л (норма 120-300), креатинфосфокиназы – 13,0 ЕД/л (норма 25-154), МВ-фракции креатинфосфокиназы – 16 ЕД/л (норма 0-25), мочевой кислоты – 259 мкмоль/л (норма 100-362), серомукоида – 7,01 ед (норма 0-5), ревматоидного фактора – 6,6 МЕ/мл (норма 0-14), титр АСЛО – 292 МЕ/мл (норма 0-240).
Результаты скрининга на системные васкулиты (ANCA) отрицательные: антитела к миелопероксидазе (MPO), IgG <0,2, протеиназе 3 (PR3), IgG <0,2, базальной мембране гломерулярного аппарата (GBM), IgG <0,2.
Скрининг заболеваний соединительной ткани – 0,2 (отрицательный), антитела (АТ) к нативной ДНК – 0,5 (отрицательный).
Содержание С3-компонента комплемента – 1,47 г/л (норма 0,82-1,73), С4 – 0,32 г/л (норма 0,13-0,46), С1q – 5 мг/мл (норма менее 16), С3d EIA – 6,6 мг/мл (норма менее 16).
Уровень тиреотропного гормона – 2,5 (норма 0,89-4,07), снижение Т3 – 3,58 (норма 4,38-6,82), Т4 – 15,6 (норма 9,91-17,0), АТ к тиреопероксидазе <1,0 (норма менее 5,61), АТ к тиреоглобулину – 2,47 (норма менее 4,11), АТ к рибонуклеопротеиду – 3,1 (норма менее 25).
Волчаночные клетки не обнаружены.
Уровень IgE – 79,52 МЕ/мл, ЦИК – 131 Ед (повышение).
Уровень IgM CMV – 0,46 (отрицательный), IgG CMV – 11,82 (положительный), IgM HSV 1/2-0,28 (отрицательный), IgG HSV 1/2-0,04 (отрицательный), IgM ЕА EBV – 0,59 (отрицательный), IgG ЕА EBV – 0,1 (отрицательный).
Коагулограмма: международное нормализованное отношение – 1,37, протромбиновое время – 15,3 с, активированное частичное тромбопластиновое время – 38,6 с, уровень фибриногена – 554 мг/дл.
Содержание 1,25-дигидроксихолекальциферола – 70 нг/л (норма 20-80 нг/л).
Ультразвуковое исследование (УЗИ) органов брюшной полости: размер правой доли печени – 115 мм, левой доли – 57 мм, эхогенность паренхимы не изменена. Желчный пузырь овальной формы, размеры 58×13 мм, стенка уплотнена, содержимое анэхогенное.
Поджелудочная железа увеличена в области головки – 17,7 мм, тело – 16 мм, хвост – 20 мм, единичные гиперэхогенные включения. Селезенка: размеры 100×39 мм, структура без особенностей. Заключение: ультразвуковые признаки реактивных изменений паренхимы печени, поджелудочной железы.
УЗИ почек, мочевого пузыря – нормальная эхографическая картина.
УЗИ щитовидной железы – контуры ровные, четкие, эхогенность паренхимы не изменена. Сосудистый рисунок симметричен, кровоток не усилен. В нижней трети правой доли визуализируется фолликул 1,2 мм. Обьем: правая доля – 2,2 см3, левая доля – 1,8 см3, перешеек – 1,7 см3, общий обьем – 4 см3. Регионарные лимфатические узлы не увеличены.
На электрокардиограмме – синусовая брадикардия, частота сердечных сокращений – 54 уд./мин. Вертикальное положение электрической оси сердца.
Эхокардиограмма – размеры полостей сердца не увеличены. Дополнительная хорда в полости левого желудочка. Сократимость миокарда удовлетворительная.
Рентгенография голеностопного сустава – костно-деструктивные изменения не выявлены.
Морфологическое исследование кожи не проводилось из-за отказа родителей ребенка.
Учитывая длительность заболевания (более 6 недель), особенности клинических проявлений (наличие папулезной сыпи, не сопровождающейся зудом, сохраняющейся более 24 ч, оставляющей после себя гиперпигментацию; системных проявлений в виде лихорадки, артралгий, отека голеностопного и лучезапястного суставов), данных лабораторного обследования (повышение СОЭ, ЦИК, нормальный уровень компонентов комплемента), ребенку был поставлен заключительный диагноз «уртикарный васкулит, нормокомплементарная форма».
Проведено лечение: преднизолон внутримышечно в дозе 1 мг/кг в сутки в течение 7 дней с последующим переводом на пероральный прием таблеток метилпреднизолона (30 мг/сут) в течение 6 недель (лечебная доза) с последующим снижением дозы на 1/4 в сутки каждые 4 суток в течение 3 недель с дальнейшей отменой, кетотифен – 1 таблетка 1 раз в день. Курсами проводилась терапия пробиотиками.
В динамике нормализовалась температура тела, полностью регрессировал кожный синдром, отмечена нормализация лабораторных показателей. Положительная динамика клинических симптомов и лабораторных показателей сохраняется в течение последнего года.
Таким образом, несмотря на сходства клинических проявлений уртикарного васкулита и хронической рецидивирующей крапивницы, существуют четкие критерии, позволяющие отличить одно заболевание от другого. Наиболее важные из них два: особенности кожного процесса (длительность сохранения отдельных высыпаний, остаточные явления, выраженность зуда) и наличие характерных изменений при биопсии кожи.
Такие заболевания, как пигментная крапивница (кожный мастоцитоз), уртикарный васкулит, аутовоспалительные синдромы (например, криопиринассоциированный периодический синдром), а также ангионевротические отеки, не связанные с медиаторами тучных клеток (например, ангиоотеки, ассоциированные с брадикинином), в настоящее время не рассматриваются как подтипы крапивницы вследствие кардинального отличия патофизиологических механизмов [9, 10].
В связи с хроническим течением заболевания и возможностью развития системных проявлений с поражением внутренних органов существует потребность в проведении рандомизированных плацебо-контролируемых исследований для изучения течения и прогноза при разных формах уртикарного васкулита в детском возрасте, эффективности и безопасности уже существующих средств и поиска новой высокоэффективной терапии.
Литература
1. Беш Л.В., Мацюра О.И., Ефимова С.В. Лечение васкулитов сосудов кожи в педиатрической практике врача-аллерголога: информационная справка и собственный опыт // Педиатрия. – 2016. – Т. 4, № 4. – С. 577-590.
2. Беш Л.В., Недельська С.М. Вибрані питання дитячої алергології. – Львів, 2016. – С. 166.
3. Колхир П.В. Крапивница и ангиоотек. – М.: Практическая медицина, 2012. – С. 286-297.
4. Kaplan A.P., Greaves M.W. Urticaria and angioedema, 2nd ed. New York: Informa Healthcare, 2009, p. 488.
5. Peroni A., Colato C., Zanoni G., Girolomoni G. Urticarial lesions: if not urticaria, what else? The differential diagnosis of urticaria: part II. Systemic diseases. Journal of the American Academy of Dermatology. 2010; 62 (4): 557-570.
6. Koch P.E., Lazova R., Rosen J.R., Antaya R.J. Urticarial vasculitis in an infant. Сutaneous medicine for the practitioner. 2008; 81 (1): 49-52.
7. DeAmicis T., Mofid M.Z., Cohen B. et al. Hypocomplementemic urticarial vasculitis: report of a 12-year-old girl with systemic lupus erythematosus. J. Am. Acad. Dermatol. 2002; 47: 273-274.
8. Davis M.D., Brewer J.D. Urticarial vasculitis and hypocomplementemic urticarial vasculitis syndrome. Immunology and allergy clinics of North America. 2004; 24 (2): 183-213.
9. http://www.pediatr-russia.ru/sites/default/files/file/kr_krap.pdf.
10. Zuberbier T. EAACI/GA2LEN/EDF/WAO Guideline for the definition, classification, diagnosis, and management of urticaria: the 2013 reversion and update/ T. Zuberbier, W. Aberer, R. Asero et al. // Allergy 2014; 69: 868-887.
Тематичний номер «Педіатрія» №1 (44), березень 2018 р.