13 квітня, 2018
Інсулін гларгін: симбіоз високих біотехнологій і персоніфікованого підходу в сучасній терапії цукрового діабету
Використання біотехнологічних препаратів у різних галузях медицини суттєво змінило прогноз багатьох тяжких захворювань; у цьому сенсі величезним досягненням генетично-інженерної науки наприкінці ХХ століття стало отримання високоякісних людських інсулінів. Розвиток біотехнологій і постійне підвищення вимог до рівня компенсації порушень вуглеводного обміну у хворих на цукровий діабет (ЦД), що наближують його до такого в здорових людей, а також профілактика серцево-судинних ускладнень стимулювали виробництво біосимілярів-аналогів із новими фармакологічними властивостями, які дають змогу максимально імітувати нормальну фізіологічну секрецію інсуліну.
Актуальні проблеми інсулінотерапії
ЦД усе ще залишається актуальною медико-соціальною проблемою для більшості країн світу. За даними Всесвітньої організації охорони здоров’я, сьогодні ЦД діагностовано в 422 млн людей і до 2030 року очікується, що таких хворих буде до 522 млн. Щодо України епідеміологічні дослідження свідчать: на початок 2017 року було зареєстровано понад 1,2 млн осіб із ЦД, але фактична захворюваність на ЦД є значно вищою.
ЦД, як відомо, характеризується порушенням регуляції метаболізму глюкози, що призводить до хронічної гіперглікемії. У разі ЦД 1 типу це відбувається через зниження синтезу інсуліну внаслідок аутоімунної руйнації β-клітин підшлункової залози (Atkinson М.А. et al., 2015), а ЦД 2 типу – внаслідок інсулінорезистентності в поєднанні з поступовим згасанням функції β-клітин (Nolan C.J. et al., 2011). Отже, єдиним життєво необхідним засобом патогенетичної терапії хворих на ЦД 1 типу і значної частини хворих на ЦД 2 типу є інсулін.
Сучасна доказова база міжнародних рекомендацій ґрунтується на тезі, що своєчасно розпочата інсулінотерапія (ІТ) зазвичай дає змогу нормалізувати вуглеводний обмін і (що є особливо важливим) контролювати глікемію протягом життя хворого. Так, S.E. Inzucchi та співавт. (2015) підтвердили, що ІТ – це основний метод лікування пацієнтів зі значною β-клітинною недостатністю, вираженою глюкозотоксичністю, непереносимістю, а також недостатньою ефективністю в таких хворих пероральної цукрознижувальної терапії.
Відповідно до рекомендацій Американської діабетичної асоціації (American Diabetes Association, ADA – 2018) інсулін також залишається найбільш ефективним препаратом для терапії ЦД 2 типу. Своєчасне призначення ІТ є дуже актуальним ще й через те, що тривалість декомпенсації вуглеводного обміну корелює з ризиком розвитку хронічних ускладнень діабету. ІТ дає змогу не лише контролювати показники глікемії, а й захистити β-клітини підшлункової залози від токсичної дії глюкози та сповільнити прогресування захворювання.
Відповідно, наявність ЦД 2 типу потребує застосування інсуліну практично відразу в разі неефективності інших засобів цукрознижувальної терапії та підвищення цільового рівня гліколізованого гемоглобіну HbA1c.
Однак, попри те що ІТ є життєво необхідною для хворих на ЦД 1 типу, біль від ін’єкцій, збільшення ваги, зміна звичного способу життя й фінансові витрати певною мірою знижують прихильність пацієнтів до лікування. Додамо також, що навіть на тлі базальної ІТ контроль рівня глюкози крові в деяких пацієнтів часто залишається субоптимальним, із клінічно значущими епізодами гіпоглікемії, включно з нічною й тяжкою. Тривалі епізоди гіпоглікемії у хворих на діабет призводять до збільшення маси тіла, погіршення ментальної функції і деменції (Ahren В., 2013). Загалом гіпоглікемія залишається найчастішим несприятливим станом у хворих, що отримують ІТ, а це додатково негативно впливає на комплаєнс.
Слід також зазначити, що поряд із розширенням арсеналу цукрознижувальних препаратів і режимів лікування багатьом хворим на ЦД 2 типу зрештою також необхідна ІТ для досягнення адекватного глікемічного контролю (Handelsman Y. et al., 2015). Потреба введення інсуліну таким пацієнтам залежить від індивідуального стилю їхнього життя й перебігу захворювання. Багатьом пацієнтам із прогресуванням ЦД 2 типу та наявністю ускладнень ІТ життєво необхідна. При цьому терапія лише базальним інсуліном стає більш оптимальним початковим режимом через нижчий ризик індукованої гіпоглікемії та збільшення маси тіла порівняно з преміксовим інсуліном або повторними ін’єкціями («базис+болюс»–терапія).
Однак, попри доведену ефективність, початок ІТ, а також адекватна титрація інсуліну часто затримуються і обмежуються як пацієнтами, так і лікарями, а страх перед гіпоглікемією може призводити до раннього завершення лікування. Тому введення базального інсуліну має бути зручним і давати змогу пацієнту як самостійно здійснювати моніторинг глікемічного контролю, так і адаптуватися до ІТ відповідно до звичного способу життя.
Усе це стало підґрунтям для розробки нових інсулінів, а вимоги до ідеального препарату базального інсуліну містять такі положення:
- відсутність піків дії (імітація базальної інсулінемії);
- достатня тривалість дії (можливість введення препарату 1 раз на добу);
- відтворювальне всмоктування під час підшкірного введення на різних ділянках тіла, що забезпечує максимальну ефективність, зручність і безпеку застосування.
Особливості синтезу біотехнологічних інсулінів
Усі сучасні препарати інсуліну виробляють за допомогою біотехнологій. На відміну від хімічного синтезу біологічний є набагато чутливішим до технологічних параметрів: вибору й очищенню субстрату, ретельності дотримання температурного режиму, використання суворо визначених концентрацій розчинів тощо.
У разі отримання біотехнологічних препаратів практично неможливо відтворити точну копію молекули; біоінженерні препарати є білками з високою молекулярною масою, яка в 100-1000 разів більша за таку в звичайних хімічних препаратів, а також мають надзвичайно складну просторову структуру молекули, яка містить первинний, вторинний, третинний, а деколи й четвертинний рівні. У процесі формування такої структури, яка відповідає за біологічні властивості, білкова молекула значно модифікується через зміни інтрамолекулярних зв’язків, вирізання частин молекули, приєднання різноманітних хімічних груп тощо.
Тому навіть очищений оригінальний препарат є неоднорідним і являє собою цілу низку молекул, що незначно, але різняться між собою (Jenkins N. et al., 2008), а найменші зміни технології синтезу можуть суттєво змінити біологічні властивості кінцевого продукту (Schellekens Н. et al., 2009).
Треба також зазначити, що культури клітин, в яких проводять біосинтез, є високомінливими. Введення в клітину потрібного фрагменту ДНК кожного разу призводить до утворення дещо іншої рекомбінантної ДНК, а створена лінія таких клітин є унікальною. Ця лінія започатковує оригінальний банк клітин, до характеристик яких і пристосовується подальший процес виробництва препарату (Kuhlmann М.К., Schmidt А., 2014). Відповідно, отримання точної копії препарату з іншого банку клітин є принципово неможливим.
Первинна структура молекули інсуліну утворюється двома поліпептидними ланцюгами, що з’єднані дисульфідними містками; А-ланцюг складається з 21 амінокислотного залишку, В-ланцюг містить 30 амінокислотних залишків. Вторинна структура молекули утворюється ділянками поліпептидних ланцюгів із впорядкованою конформацією.
Третинна структура є трьохмірною функціональною активною конформацією, за якої кінці А- і В-ланцюгів розташовані близько один до одного, створюючи таким чином гідрофобний центр молекули, який має першорядне значення для біологічної активності інсуліну.
Доведено, що кожні окремі поліпептидні ланцюги молекули інсуліну біологічної активності не мають, а набувають її лише після формування жорсткої просторової вторинної й третинної конфігурації (Lundblad R.L., 2009). Відповідно, унікальна просторова структура молекули інсуліну, яка визначає її стабільність, біологічну активність, терапевтичний ефект і властивість викликати імунні реакції (імуногенність), дуже великою мірою залежить від особливостей технологічного процесу (Ho R.J.Y., Gibaldi М., 2013).
Тому будь-яке відхилення від технології виробництва може призвести до отримання інсуліну, який буде значуще відрізнятися за своїми якостями від оригінального препарату – навіть за умови ідентичності первинної амінокислотної послідовності білкової молекули (Home Р., 2011). Слід також додати, що, оскільки потенційно всі етапи виробництва біотехнологічного інсуліну можуть призводити до посттрансляційних модифікацій кінцевого продукту, виробничий процес має передбачати багаторівневу систему жорсткого контролю як кінцевого, так і всіх проміжних продуктів (Jenkins N. еt al., 2008; Klein A.V. et al., 2014).
Біосиміляри
Закінчення терміну патентного захисту оригінальних аналогів інсуліну відкриває можливості для створення їх версій – біосимілярів.
! Біосиміляр – це відтворений за допомогою біотехнологій препарат, що є подібним до референтного засобу, в якого закінчився період патентного захисту. Біосиміляри не є генериками. Ступінь ідентичності між оригінальним хімічним препаратом і його генериком є недосяжною для біотехнологічних препаратів. Оскільки їх виробництво пов’язане із залученням біологічних об’єктів, яким властиві індивідуальність і мінливість, біосиміляри не ідентичні, а лише подібні до референтних препаратів (Heinemann L., Hompesch М., 2011; Grabowski Н. et al., 2014).
Біосиміляри схожі на референтні препарати за однаковими молекулами (набір амінокислот, молекулярна маса) та походженням (біотехнологічний процес). Проте є й принципові відмінності за такими параметрами:
- штами живих клітин;
- поживні середовища;
- технологічні цикли виробництва;
- засоби очищення діючої молекули від компонентів цитоплазми клітини – продуцента біопрепарату.
Отже, дуже складна молекулярна будова й особливі технологічні вимоги до виробництва інсулінів не дозволяють ставитися до біосимілярів як до втілених копій референтних препаратів. Наслідки, до яких може призвести відмінність структури біосиміляру від референтного препарату, непередбачувані. Саме тому європейські фахівці вказують на те, що скорочена процедура реєстрації, яка застосовується до генериків, є неприйнятною для біосимілярів (Heinemann L., Owens D., 2013; Gough S., 2013).
Проблеми взаємозамінності інсулінів
Встановлено, що метаболічні ефекти, індуковані ідентичними дозами інсуліну, різні не тільки в різних людей (міжіндивідуальна варіабельність дії), але й в однієї людини (інтраіндивідуальна варіабельність дії). Ці відмінності можуть бути пов’язані з особливостями швидкості абсорбції та метаболізму інсуліну (фармакокінетичний аспект варіабельності), а також його дії на клітини-мішені (фармакодинамічний аспект варіабельності). Висока варіабельність дії інсуліну утруднює підбір дози й підвищує ризик розвитку гіпоглікемії.
! Загалом треба зазначити, що сьогодні сталого уявлення щодо взаємозамінності біопрепаратів ще немає. Активний вихід на фармацевтичні ринки біосимілярів у цілому ще більш загострив це питання, а саме: чи можна вважати повноцінною заміну референтних препаратів подібними (не ідентичними)? Препарати інсуліну різних виробників з однаковими міжнародними непатентованими найменуваннями (МНН) мають суттєві відмінності за терміном настання, піку й тривалості дії, а також складом додаткових інгредієнтів. Тому зрозуміло, що всі ці чинники не можуть не впливати на біологічні властивості препаратів.
Оскільки біосиміляри інсуліну стають дедалі доступнішими, діабетологічні організації, зокрема Dіabetes UK (Велика Британія), розробляють свої рекомендації щодо їх застосування. Так, Dіabetes UK радить починати ІТ із препаратів людського інсуліну і за необхідності переводити пацієнта на аналоги для досягнення оптимального контролю захворювання.
Біосиміляри можна застосовувати тільки за умови згоди пацієнта після докладного роз’яснення йому всіх переваг і ризиків. Разом із тим Dіabetes UK рекомендує не міняти оригінальний аналог інсуліну на біосиміляр без вагомої клінічної причини в пацієнтів із сталим глікемічним контролем.
Dіabetes UK також виступає за те, щоби рецепти на аналоги інсуліну виписувалися під їхніми торговими назвами, а не за МНН задля уникнення плутанини. Хворим рекомендується повідомляти про будь-які небажані явища, пов’язані із застосуванням нового препарату.
Імуногенність біосимілярів
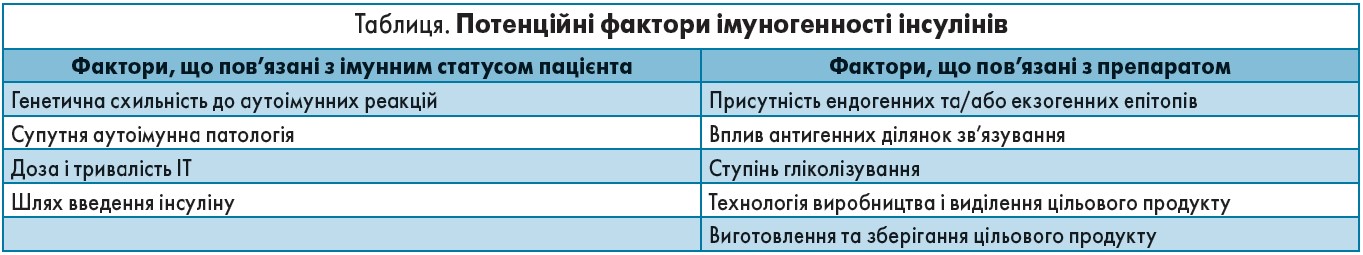
Імуногенність біосимілярів є однією з найактуальніших проблем безпеки ІТ. Загалом розвиток імунних реакцій – це складний процес, зумовлений багатьма чинниками, які пов’язані і з особливостями імунного статусу пацієнта, і з самим препаратом (Roger S.D., Ashraf М., 2007). Фактори, що впливають на імуногенність інсулінів, наведено в таблиці.
Основною причиною резистентності до інсуліну є утворення антитіл, або «небажана імуногенність» препаратів інсуліну. Утворення антитіл до інсуліну в першу чергу можливе за наявності домішків (ендогенних або екзогенних епітопів) у препараті, або інших змін, спричинених порушенням процесу виробництва.
Відповідно, утворення в пацієнтів антитіл до певного препарату може бути маркером наявності в препараті домішків (Heinemann L. et al., 2015). Треба зазначити, що поява антитіл може свідчити й про нестабільність біотехнологічного процесу, тому моніторинг імуногенності слід включати в загальну процедуру моніторингу безпеки біопрепаратів.
Сучасні методи виробництва й очищення суттєво знизили імуногенність оригінальних препаратів; це є надзвичайно важливим за наявності ЦД, що вимагає пожиттєвого застосування інсуліну, від ефективності й безпеки якого залежать якість і тривалість життя пацієнтів. За виробництва оригінальних препаратів інсуліну всі його складові, а також технологічні процеси проходять багатоетапний жорсткий контроль якості. Нині виробники біосимілярів інсуліну орієнтовані на зниження виробничих витрат і вартості кінцевого продукту, тому будь-які відхилення в біотехнологічному процесі призводять до зміни імуногенності препарату.
Інсулін гларгін
Першим інноваційним аналогом інсуліну тривалої дії, який відтворював його фізіологічну базальну секрецію, став інсулін гларгін (Лантус®). Препарат створено за допомогою рекомбінантної ДНК-технології з бактерій E. coli штаму К12 і відрізняється від людського інсуліну трьома амінокислотними залишками: наявність гліцину замість аспарагіну в положенні А21 та двох залишків аргініну в положеннях В31 і В32. Ці зміни сприяли більшій стабільності гексамірної структури та зміщенню ізоелектричної точки молекули в бік нейтральніших значень рН (від 5,4 до 7,0), завдяки чому інсулін гларгін не розчиняється в підшкірній жировій клітковині (ПЖК) з рН 7,0.
Під час введення препарату в ПЖК утворюються мікропреципітати, що містять інсулін гларгін (рН 7,4). Мікропреципітати сповільнюють вивільнення гексамерів гларгіну, забезпечуючи їхню дисоціацію й утворення димерів і мономерів із поступовим проникненням крізь капілярну мембрану. Таке поступове вивільнення створює постійний стабільний рівень інсуліну в крові протягом доби. Тривалий передбачуваний ефект і наявність безпікового профілю фармакокінетики в поєднанні з пролонгованим терміном дії дають змогу вводити препарат 1 раз на добу (Heinemann L. et al., 2000). Початок дії препарату настає в середньому через 1 год після підшкірного введення, середня тривалість дії становить 24 год, а максимальна – 29 год (EMEA, 2012).
! Інсулін гларгін є найбільш вивченим безпіковим аналогом людського інсуліну. На сьогоднішній день висока ефективність і широкий профіль безпеки, підтверджені багаторічним досвідом наукових досліджень і застосуванням у рутинній клінічній практиці, надають вагомі підстави вважати інсулін гларгін золотим стандартом ІТ і водночас продовжувати дослідження щодо оптимізації застосування інсуліну гларгін в терапії ЦД 1 і 2 типів.
Нові дослідження та їхні результати
Одним із наймасштабніших і тривалих рандомізованих клінічних досліджень з оцінки ефективності й безпеки інсуліну гларгін порівняно зі стандартною терапією стало дослідження ORIGIN (Outcome Reduction with Initial Glargine Intervention), яке тривало понад 6 років. До цього дослідження було залучено пацієнтів із 40 країн світу (12 537 хворих на предіабет і ЦД 2 типу в поєднанні з високим кардіоваскулярним ризиком: множинні фактори серцево-судинного ризику або кардіоваскулярна подія в анамнезі).
Серед них 82% учасників – із діагностованим ЦД 2 типу на ранній стадії (відсутність цукрознижувальної терапії в анамнезі або приймання максимум 1 препарату), 6% – із щойно виявленим ЦД 2 типу, у 12% пацієнтів було констатовано предіабет, що передбачало раннє призначення ІТ.
Пацієнтів було рандомізовано у 2 великі групи стандартної терапії; 6264 учасники отримували інсулін гларгін, дозу якого титрували до досягнення в пацієнтів цільового рівня глюкози плазми натще (≤5,3 ммоль/л). На тлі застосування інсуліну гларгін у них був досягнутий цільовий глікемічний контроль, який зберігався протягом 6,2 року спостереження. Комбінованою первинною кінцевою точкою було обрано частоту таких несприятливих подій, як серцево-судинна смерть, нефатальні інфаркт міокарду й інсульт, госпіталізація або процедура реваскуляризації через серцеву недостатність. Як вторинні кінцеві точки окремо оцінювали кожний із 5 компонентів комбінованої первинної кінцевої точки, частоту мікроваскулярних ускладнень, а також ризик розвитку ЦД 2 типу в пацієнтів із предіабетом.
Результати дослідження продемонстрували, що нормалізація рівня глюкози плазми натще інсуліном гларгін не лише забезпечує стійкий тривалий контроль глікемії, а й є безпечним навіть у пацієнтів із високим серцево-судинним ризиком. Так, частота первинної кінцевої точки була зіставна в обох групах спостереження і становила 5,52/100 пацієнто-років у групі інсуліну гларгін та 5,28/100 пацієнто-років – у групі стандартної терапії (відносний ризик, ВР 1,04; 95% довірчий інтервал, ДІ, 0,97-1,11; р=0,27).
Стосовно загальної смертності різниці між групами також не було виявлено (ВР 0,98; 95% ДІ 0,90-1,08; р=0,70). Ще одним результатом, що заслуговував на увагу, стала відсутність підвищеного ризику онкологічних захворювань.
Загалом дослідження ORIGIN додало нові важливі дані, які продемонстрували потенційні переваги й ризики початку терапії інсуліном гларгін на більш ранньому етапі перебігу ЦД 2 типу, а саме:
- тривала терапія інсуліном гларгін не супроводжується погіршенням показників переносимості й безпеки;
- підтримання цільового рівня глюкози плазми (нормоглікемії) інсуліном гларгін має нейтральний вплив на перебіг серцево-судинних захворювань;
- контроль глікемії, максимально наближений до норми, не супроводжується збільшенням кардіоваскулярних подій і загальної смертності в пацієнтів;
- інсулін гларгін не збільшує частоту розвитку онкологічних захворювань;
- тривала терапія інсуліном гларгін у пацієнтів із ЦД характеризується низьким ризиком гіпоглікемії та незначним збільшенням маси тіла.
Безперервний моніторинг глікемії в пацієнтів, що отримували інсулін гларгін, показав її стабільний добовий профіль із низькою частотою нічних епізодів. Показник варіабельності в обох групах був зіставним; 2,47±1,1 ммоль/л у групі інсуліну гларгін проти 2,56±1,28 ммоль/л у групі стандартної терапії.
Середня прибавка маси тіла очікувано для дослідників становила 1,66 кг, проте T. Yates та співавт. (2017) вирішили з’ясувати, чи вплинув цей факт на фізичну активність учасників дослідження. Після аналізу даних анкетування 8954 учасників не було виявлено достовірних відмінностей між двома групами пацієнтів – як під час основного періоду дослідження, так і протягом наступних 2,5 року спостереження.
Результати цього аналізу дали змогу зробити висновок про те, що, попри незначну прибавку маси тіла, інсулін гларгін не чинить негативного впливу на рівень фізичної активності пацієнтів із діабетом.
Раннє призначення інсуліну гларгін дає змогу не лише досягнути та тривалий час підтримувати цільовий рівень глюкози плазми, а й сповільнити прогресування предіабету в ЦД 2 типу.
Слід окремо зазначити, що зниження частоти виникнення ЦД 2 типу в підгрупі учасників із предіабетом стало одним із найбільш вражаючих результатів дослідження ORIGIN (ВР 0,72; 95% ДІ 0,58-0,91; р=0,06). Відомо, що хронічна гіперглікемія чинить негативний вплив не лише на ендотелій судин із розвитком мікро- та макроваскулярних ускладнень ЦД, а й на β-клітини підшлункової залози (глюкозотоксичність).
Це призводить до таких наслідків, як порушення функції β-клітин і пригнічення синтезу інсуліну, які приєднуються до інсулінорезистентності, що лежить в основі розвитку ЦД 2 типу. Раніше, в експериментах іn vitro, було показано, що тривала гіперглікемія знижує експресію гена інсуліну в β-клітинах.
Проте глюкозотоксичний ефект є зворотним за умови досягнення нормоглікемії, а швидкість відновлення функції β-клітин і зниження їх апоптозу від’ємно корелює з тривалістю гіперглікемії. Серед усіх доступних на сьогодні цукрознижувальних препаратів тільки інсулін сприяє швидкій (протягом кількох днів) та стійкій нормалізації рівня глюкози навіть за істотної початкової декомпенсації (HbA1c ≥9%).
Заслуговують на увагу також результати вторинного аналізу дослідження ORIGIN, в якому оцінювали частоту досягнення й підтримання рівня гліколізованого гемоглобіну HbA1c нижче за цільовий показник у 7%. Обидві стратегії лікування забезпечували підтримку середнього рівня HbA1c у діапазоні 6-6,6% упродовж 5 років; у групі стандартного лікування середній рівень становив 6,6% (діапазон 6,1-7,3%), а в групі інсуліну гларгін – 6,3% (діапазон 5,8-6,9%).
Через 5 років спостереження загалом 77% пацієнтів із групи інсуліну гларгін мали цільовий рівень HbA1c ≤7% порівняно із 66% пацієнтів із групи стандартної терапії. Крім того, у групі інсуліну гларгін значно нижчою була й потреба в застосуванні подвійної або потрійної комбінації та складних схем ІТ порівняно з групою стандартної терапії (14 проти 42% відповідно).
Після завершення дослідження ORIGIN частина його учасників залишалася під наглядом ще 2,5 року. До програми ORIGINALE (Outcome Reduction with Initial Glargine Intervention and Legacy Effect) було включено 5869 осіб, які отримували однакову терапію протягом періоду спостереження, що давало змогу дослідникам оцінити відтерміновані наслідки раннього початку ІТ. У ході спостереження достовірної різниці між групами стосовно комбінованої первинної кінцевої точки (серцево-судинна смерть, інфаркт міокарду, інсульт) не було виявлено (ВР 1,01; 95% ДІ 0,94-1,10; р=0,72). Це надало дослідникам підстави зробити висновок про безпеку тривалої терапії інсуліном гларгін у разі ЦД 2 типу.
Додамо також, що широкий вибір терапевтичних опцій у менеджменті ЦД 2 типу, низька прихильність пацієнтів до стандартної ІТ у межах цих опцій і потреба призначення інсуліну на тлі прогресування захворювання спонукали дослідників вивчити можливість переведення хворих із премікс-інсуліну (комбінація швидкодіючого болюсного інсуліну й базального інсуліну середньої тривалості дії) на інсулін гларгін.
При цьому істотним обмеженням премікс-інсулінів є фіксована комбінація дози, яка унеможливлює індивідуальний підбір і титрацію дози для пацієнта. Цей факт не дає змоги досягти адекватного контролю глюкози плазми та збільшує ризик розвитку гіпоглікемії. Так, перспективними стали результати нещодавнього відкритого проспективного багатоцентрового дослідження Lantus Registry Study (2017) щодо виявлення незалежних чинників покращення контролю глікемії в пацієнтів із ЦД 2 типу в разі переведення їх із премікс-інсуліну на інсулін гларгін. Результати дослідження свідчать про значне зниження рівнів глікозильованого гемоглобіну HbA1c поряд із підвищенням задоволеності пацієнтів.
Додатковим аргументом переведення пацієнтів на інсулін гларгін також стали сприятливі фармакоекономічні аспекти: порівняно із премікс-інсулінами схема введення інсуліну гларгін 1 раз на добу є більш гнучкою та економічно вигідною.
Стосовно клінічних аспектів застосування інсуліну відомо, що страх гіпоглікемії може бути причиною відмови від початку ІТ або її інтенсифікації. Також імовірним є погіршення дотримання режиму ІТ, оскільки пацієнти самостійно корегують дозу препарату задля уникнення повторних епізодів гіпоглікемії. Згадані фактори поряд з епізодами гіпоглікемії негативно впливають на якість життя пацієнтів і суттєво знижують їхній комплаєнс.
Також відомо, що основною перешкодою в досягненні глікемічного контролю під час ІТ є складність режиму лікування й частота ін’єкцій, що також обмежує прихильність пацієнтів до терапії. У цьому сенсі введення препарату Лантус® є значно комфортнішим для хворих на ЦД; більша тривалість дії дає змогу вводити препарат 1 раз на добу всім хворим.
Ще один фактор, що перешкоджає початку або інтенсифікації ІТ, – схильність до збільшення маси тіла на тлі лікування інсулінами, що є особливо чутливим моментом для пацієнтів із ЦД з огляду на їх пожиттєву потребу в інсуліні. Застосування інсуліну гларгін не обмежує фізичну активність пацієнтів, а ймовірна прибавка ваги в середньому становить 1,66 кг.
Отже, сьогодні оригінальний інсулін гларгін (Лантус®) має всі підстави вважатися золотим стандартом інсулінотерапії у хворих на ЦД 1 та 2 типів. Інсулін гларгін є першим і найбільш вивченим аналогом інсуліну тривалої дії, який задовольняє потребу в базальному інсуліні протягом 24 годин. Доведені в надійній багаторічній доказовій базі переваги щодо клінічної ефективності й широкого профілю безпеки, а також нові дані, отримані у ході наукових досліджень, стали вагомим аргументом щодо розширення застосування цього препарату для прогнозованого й тривалого досягнення контролю глікемії в пацієнтів із різним стажем діабету та супутніми захворюваннями.
Підготувала Наталія Позднякова
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 1 (41) березень 2018 р.