16 квітня, 2018
Ефективне лікування пацієнтів з інфекціями нижніх дихальних шляхів (аналіз клінічних випадків)
Традиційно найбільш поширеними інфекціями нижніх дихальних шляхів (ІНДШ) є гострий бронхіт, пневмонія, а також загострення хронічного бронхіту / хронічного обструктивного захворювання легень. Гострий бронхіт (ГБ) належить до найпоширеніших захворювань, щорічно у світі на нього хворіє близько 5% осіб (частіше молодого або середнього віку).
На сьогодні не існує загальноприйнятого визначення поняття ГБ. Робоча група Європейського респіраторного товариства (ERS) визначає його як гостре захворювання, яке розвивається в пацієнта за відсутності хронічного захворювання легень і характеризується кашлем (продуктивним або непродуктивним), а також іншими симптомами, що вказують на ІНДШ (відходження мокротиння, задишка, хрипи в легенях, дискомфорт або біль у грудній клітці), та не має іншого пояснення, як, наприклад, синусит або астма (Guidelines for the management of adult lower respiratory tract infections ERS / ESCMID, 2011).
Найчастіше виникнення ГБ зумовлюють інфекційні агенти, рідше – неінфекційні фактори. Значимість того чи іншого патогену залежить від наявності або відсутності епідемії гострих респіраторних захворювань, пори року, вакцинації проти грипу, приналежності хворого до певної популяції. При інфекційній етіології захворювання в 90% випадків ГБ спричиняють віруси грипу А і В, парагрипу, риновіруси, респіраторні синцитіальні віруси, коронавіруси, аденовіруси, а в 10% – бактеріальна мікрофлора (типова або атипова). При цьому у виникненні ГБ типова мікрофлора (Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus аureus, Moraxella catarrhalis) має суттєве значення в основному в дітей і пацієнтів з імунодефіцитними станами. Важливу роль у розвитку ГБ відіграє атипова мікрофлора (Mycoplasma pneumoniae, Chlamydophila pneumoniae, Legionella pneumophila), а також Bordetella pertussis і Bordetella рarapertussis, що підтверджується результатами комплексного мікробіологічного та серологічного досліджень поза сезоном епідемії гострих респіраторно-вірусних інфекцій (ГРВІ). Загалом хворим з імовірним діагнозом ГБ не рекомендуються вірусологічні чи серологічні дослідження і культуральний аналіз мокротиння, оскільки в рутинній клінічній практиці ідентифікувати збудники вдається вкрай рідко (16-29% випадків). До того ж навіть у разі ідентифікації патогенів ці дані не мають практичного впливу на характер лікування пацієнта.
Найбільш важливою клінічною ознакою ГБ є кашель. У типових випадках його тривалість становить 10-20 днів. У разі, коли кашель триває більше 3 тиж, слід підозрювати підгострий постінфекційний кашель після перенесеної вірусної або бактеріальної інфекції (наприклад, зумовленої M. pneumoniae або C. pneumoniae) за відсутності змін на рентгенограмі грудної клітки, що дозволяє виключити в пацієнта пневмонію. При збереженні кашлю понад 8 тиж діагноз постінфекційного кашлю повинен бути переглянутий на користь інших захворювань. У близько половини пацієнтів спостерігається гнійне мокротиння, через що лікар може підозрювати наявність пневмонії, але діагностична цінність цієї ознаки невисока (приблизно 10%).
ГБ зазвичай діагностується на підставі вказаних вище клінічних ознак. Принципове значення для тактики ведення пацієнтів має розмежування ГБ і негоспітальної пневмонії (НП). Такі симптоми, як кашель, відходження мокротиння, утруднене дихання, задишка, є характерними для обох захворювань. На можливу НП можуть вказувати такі ознаки: збільшення частоти пульсу понад 100 уд./хв, лихоманка (температура тіла >38°C), задишка (частота дихання (ЧД) понад 24/хв), наявність при аускультації легень крепітації або дзвінких вологих хрипів над обмеженою ділянкою легеневого поля. У таких випадках рекомендується рентгенологічне дослідження органів грудної клітки. Відхаркування мокротиння жовтого або зеленого кольору не завжди свідчить про приєднання бактеріальної інфекції, оскільки може бути обумовлене виділенням відторгнутого епітелію дихальних шляхів (ДШ).
З-поміж лабораторних ознак НП найбільше значення мають лейкоцитоз і підвищення рівня С-реактивного білка крові. Так, при збільшенні кількості лейкоцитів у периферичній крові ≥10,4×109/л імовірність виявлення НП зростає в 3,7 раза, тоді як за відсутності цієї ознаки вона знижується вдвічі. Підвищення вмісту С-реактивного білка в крові ≥50 мг/л асоціюється зі збільшенням імовірності НП у 5 разів.
Усе вищенаведене нерідко призводить до лікарської помилки – невиправданого застосування антибіотиків (АБ), як, наприклад, при вірусній етіології ГБ. Проте помилка може бути обумовлена як неправильним трактуванням симптоматики (лікар замість ГРВІ діагностує бактеріальну бронхолегеневу інфекцію у вигляді пневмонії, бронхіту, плевриту), так і прагненням запобігти розвитку бактеріальних ускладнень ГРВІ. Отже, потрібно чітко розуміти, що АБ не впливають на перебіг вірусної інфекції, тому їх призначення при ГРВІ та ГБ вірусної етіології є необґрунтованим. Водночас можливість запобігти бактеріальним ускладненням при ГРВІ за допомогою призначення АБ не підтверджена в клінічній практиці. Крім того, очевидно, що нераціональне застосування АБ при ГРВІ загрожує формуванням лікарської стійкості і підвищенням ризику виникнення побічних реакцій. У зв’язку із цим показанням для призначення АБ повинна бути точно діагностована або виправдано передбачувана бактеріальна інфекція. Так, застосування АБ є виправданим лише за умов верифікованої або передбачуваної етіологічної значимості в розвитку ГБ атипових (M. pneumoniae, C. pneumoniae) або типових (S. рyogenes, S. pneumoniae, H. influenzae, M. catarrhalis) патогенів, а також B. pertussis, наприклад, в осіб, які перебували в тісному контакті з хворим на кашлюк, та в періоди епідемічних спалахів цього захворювання.
Як зазначалося вище, показанням для призначення АБ при ГБ є обґрунтована підозра на бактеріальну етіологію захворювання, що трапляється не більш ніж у 10% випадків ГБ. При діагностуванні бактеріальної етіології бронхіту потрібно враховувати клінічні особливості захворювання. Так, бронхіти мікоплазмової природи частіше розвиваються в молодому віці і супроводжуються лихоманкою, фарингітом, міалгією, астенією і позалегеневими ускладненнями. Захворювання може зникати спонтанно протягом 1-2 тиж, але може тривати й 4-6 тиж, включаючи кашель з виділенням слизового мокротиння. Для клінічної картини хламідійного бронхіту, крім типових проявів ГБ, характерними є фарингіт, ларингіт, осиплість голосу, субфебрилітет, тривалий сухий або малопродуктивний кашель з виділенням слизового мокротиння. При такому нетиповому перебігу ГБ (нормальна або субфебрильна температура тіла, відсутність вираженої інтоксикації і задишки, невиражені фізикальні дані з боку легенів, наявність сухого або малопродуктивного кашлюкоподібного нав’язливого кашлю), а також при затяжному перебігу ГБ потрібно призначати антибактеріальну терапію. На думку більшості фахівців, вона показана пацієнтам при ознаках бактеріальної інфекції бронхів, як-от: виділення гнійного мокротиння, збільшення його кількості, виникнення або посилення задишки, наростання ознак інтоксикації, температура тіла >38 °C. Препаратами вибору в такому разі найчастіше є сучасні макроліди (кларитроміцин або азитроміцин). Це обумовлено тим, що спектр їхньої антимікробної активності включає основні респіраторні як типові (S. рyogenes, S. pneumoniae, H. influenzae, M. catarrhalis), так і атипові (M. рneumoniae, C. рneumoniae) патогени, а також наявністю в АБ цієї групи сприятливих фармакокінетичних властивостей (хороше проникнення в мокротиння, слизову оболонку бронхів, бронхіальні залози, паренхіму легенів; створення високої концентрації у вогнищах запалення; накопичення в клітинах тощо).
Зовсім іншим має бути ставлення до антибіотикотерапії при НП, оскільки її наявність є абсолютним показанням до призначення АБ, які становлять основу лікування в таких пацієнтів. У переважній більшості випадків хворим на НП антибактеріальна терапія призначається емпірично, позаяк на сьогодні не існує достатньо ефективних методів етіологічної експрес-діагностики НП. Тому вибір АБ для етіотропної терапії здійснюється з урахуванням природної активності препаратів щодо основних збудників захворювання. Однак у кожній ситуації слід обов’язково зважати на розповсюдженість і характер вторинної резистентності ймовірних збудників НП. Препаратами вибору для лікування хворих на пневмококову НП або НП, спричинену гемофільною паличкою, є бета-лактами (частіше амоксицилін), у тому числі захищені (амоксицилін/клавуланат і т. ін.) і цефалоспорини ІІ-ІІІ покоління. Макролідні АБ (переважно кларитроміцин або азитроміцин) є альтернативними препаратами при алергії до бета-лактамів, їх використанні пацієнтами протягом останніх 3 міс або неефективності бета-лактамів протягом 48-72 год лікування. Проте якщо НП зумовлена M. pneumoniae, C. pneumoniae або Legionella spp., препаратами вибору є саме макроліди, рідше – доксициклін та респіраторні фторхінолони.
Таким чином, макроліди залишаються одними з найбільш вживаних у клінічній практиці АБ при ІНДШ, оскільки при правильному застосуванні традиційно демонструють еталонну ефективність на фоні високого рівня безпеки.
У клінічній практиці макроліди найчастіше застосовують саме для лікування респіраторних інфекцій. Дослідження останніх років показують, що найбільш частими збудниками гострих інфекцій верхніх дихальних шляхів (ІВДШ) залишаються S. pneumoniae (42%), H. influenzae (29-38%), M. catarrhalis (17-20%), S. pyogenes (15-23%). Однак при рецидивуючих і хронічних інфекціях респіраторної системи зростає роль таких патогенів, як стафілококи, анаероби, внутрішньоклітинні збудники, зокрема C. pneumoniae, Legionella, M. pneumoniae. Крім того, нерідко розвиток ІВДШ зумовлюють мікробні асоціації, що включають не тільки патогенні, а й умовно-патогенні мікроорганізми. Відсутність у багатьох випадках ефекту від стандартної антибактеріальної терапії при інфекційних процесах дихальної системи дедалі частіше змушує лікарів звертати увагу на можливу етіологічну значимість внутрішньоклітинних мікроорганізмів у розвитку цих інфекцій.
Потрібно зазначити, що т. зв. атипова мікрофлора характерна не тільки для ІВДШ, оскільки атипові збудники виявляють практично в 40-60% хворих на НП, а змішані інфекції – у 48% пацієнтів. Частота виявлення вказаних атипових збудників при НП така: C. pneumoniae – 17% випадків, Legionella – 0,7-13%, M. pneumoniae – 13-37%. Крім того, C. pneumoniae відповідальна за 4-16% випадків загострень хронічного обструктивного захворювання легень, а серед курців і пацієнтів, які застосовують системні глюкокортикоїди, цей показник може досягати 34%. Доведено, що інфікування C. pneumoniae асоціюється з виникненням бронхіальної астми в дорослих, а також з її загостреннями і рецидивуючими захворюваннями ДШ у дітей.
Традиційно для проведення емпіричної антибактеріальної терапії потрібно використовувати АБ спрямованого спектра антимікробної дії, тобто з високою ефективністю щодо основних імовірних респіраторних патогенів, оптимальним профілем безпеки (низькою частотою розвитку побічних ефектів), можливістю створювати високі концентрації в тканинах і біологічних рідинах органів дихання, оптимальним співвідношенням вартість/ефективність, зручністю в застосуванні, що забезпечує дотримання хворими відповідного режиму лікування (комплаєнс), який значною мірою залежить від частоти прийому препарату протягом доби, а також від тривалості курсу лікування. У цьому разі перевагу надають лікарським засобам, які призначають 1 р/добу та короткими курсами (5-7 днів). Цим вимогам відповідає кларитроміцин, представлений на фармацевтичному ринку України препаратом Фромілід® Уно (компанія КRКА, Словенія) – таблетки з модифікованим вивільненням по 500 мг діючої речовини.
Кларитроміцин – класичний представник групи макролідів з широким спектром антимікробної дії та відмінними фармакодинамічними і фармакокінетичними властивостями. Механізм дії кларитроміцину полягає в інгібуванні синтезу бактеріального білка за рахунок зв’язування з 50S-субодиницею рибосом і пригнічення біосинтезу пептидів. Спектр антимікробної дії кларитроміцину широкий, він охоплює більшість збудників респіраторних інфекцій: 1) аеробні грампозитивні мікроорганізми: S. aureus, S. pneumoniae, S. pyogenes, Listeria monocytogenes; 2) аеробні грамнегативні мікроорганізми: H. influenzae, H. parainfluenzae, M. catarrhlis, Neisseria gonorrhоeae, Legionella pneumophila; 3) інші мікроорганізми: M. pneumoniae, C. pneumoniae (серовар TWAR); 4) мікобактерії: Mycobacterium leprae, Mycobacterium kansaii, Mycobacterium chelonae, Mycobacterium fortuitum, Mycobacterium avium сomplex (MAC); 5) аеробні грампозитивні мікроорганізми: S. agalactiae, стрептококи груп C, F, G), Viridans group streptococci; 6) аеробні грамнегативні мікроорганізми: B. pertussis, Pasteurella multocida; 7) анаеробні грампозитивні мікроорганізми: Clostridium perfringens, Peptococcus niger, Propionibacterium acnes; 8) анаеробні грамнегативні мікроорганізми: Bacteriodes melaninogenicus; 9) спірохети: Borrelia burgdorferi, Treponema pallidum; 10) кампілобактерії: Campylobacter jejuni. При цьому на відміну від інших макролідів, які здійснюють переважно бактеріостатичну дію, кларитроміцин чинить також й бактерицидну дію проти кількох штамів бактерій, з яких деякі відігріють важливу роль у розвитку інфекцій ДШ, а саме H. influenzae, S. pyogenes, S. pneumoniae, S. agalactiae, M. catarrhalis, Neisseria gonorrhoeae, Campylobacter spp. та Helicobacter pylori. Важливо, що на відміну від деяких бета-лактамних АБ ефективність кларитроміцину не підлягає негативному впливу бета-лактамаз мікроорганізмів. Кларитроміцин також має протизапальні, імуномодулюючі та мукорегулюючі властивості, які проявляються незалежно від його антибактеріальної активності. Безпека кларитроміцину, у тому числі в педіатричній практиці, добре вивчена і доведена в численних клінічних дослідженнях.
Завдяки спеціальній лікарській формі препарат має пролонговану дію, яка дозволяє забезпечити тривале вивільнення кларитроміцину і кратність застосування 1 р/добу. Форма пролонгованої дії препарату забезпечує менші коливання концентрації діючої речовини в плазмі, більш тривалий ефект кларитроміцину, високий рівень комплаєнсу пацієнтів.
Таким чином, кларитроміцин (Фромілід® Уно) є антибіотиком з повним спектром переваг сучасних макролідів, включаючи високу ефективність відносно респіраторних інфекцій, зумовлених атиповою мікрофлорою. При цьому препарат зручний у використанні, має високий профіль безпеки і відрізняється від деяких АБ інших груп низькою частотою розвитку медикаментозної алергії та інших видів побічної дії.
Клінічний випадок 1
Пацієнт М., 1991 року народження, молодший менеджер в офісі, захворів поступово у грудні 2017 р., коли його почали турбувати сухий виражений кашель, біль у горлі, нежить, сльозотеча, свербіння в очах, загальна слабкість, нездужання, головний біль, підвищення температури тіла до 37,3 °C. Лікувався самостійно симптоматичними засобами (парацетамол, відхаркувальні препарати) без позитивного ефекту. Із вказаними вище скаргами через тиждень після початку захворювання звернувся до пульмонолога. З анамнезу життя стало відомо, що пацієнт заперечує наявність туберкульозу, вірусних гепатитів, цукрового діабету, виразкової хвороби шлунка і дванадцятипалої кишки, травм, оперативних втручань та шкідливих звичок; часто хворіє на ГРВІ.
При фізикальному обстеженні виявлено таке: загальний стан середнього ступеня тяжкості, свідомість ясна; шкірні покриви бліді, без висипань, слизова оболонка ротоглотки гіперемована. При огляді також виявлені ознаки кон’юнктивіту, ін’єкції судин склер, помірне збільшення підщелепних і шийних лімфатичних вузлів. При аускультації над легенями вислуховуються жорстке дихання, сухі хрипи. Тони серця ритмічні, звучні, частота серцевих скорочень (ЧСС) – 76 уд./хв, артеріальний тиск (АТ) – 110/70 мм рт. ст., ЧД – 24/хв. Живіт при пальпації м’який, безболісний, печінка не виступає з-під краю правої реберної дуги. Набряки відсутні. Фізіологічні відправлення в межах норми.
Лабораторне дослідження крові від 23.12.2017 р.: гемоглобін – 124 г/л; еритроцити – 4,0×1012/л; лейкоцити – 7,6×109/л; лейкоцитарна формула: еозинофіли (е) – 1%, паличкоядерні (п/я) – 3%, сегментоядерні (с/я) – 70%, моноцити (м) – 3%; лімфоцити (л) – 23%; швидкість осідання еритроцитів (ШОЕ) – 12 мм/год. При інтерпретації оглядової рентгенограми органів грудної клітки від 23.12.2017 р. патологічних змін з боку легеневої паренхіми не виявлено, купол діафрагми чіткий, плевральні синуси вільні, тінь серця в межах норми.
На підставі скарг, анамнезу хвороби, фізикальних, лабораторних та рентгенологічних даних було встановлено клінічний діагноз гострого бронхіту. Оскільки пульмонолог передбачав бактеріальну (мікоплазмову) етіологію захворювання, пацієнту призначили кларитроміцин (Фромілід® Уно) в дозі 500 мг 1 р/добу протягом 5 днів та амброксол – 30 мг 3 р/добу. На фоні отримуваного лікування температура тіла пацієнта нормалізувалася на 4-й день, також зменшилися ознаки інтоксикаційного синдрому, інтенсивність кашлю та задишки. На 7-й день терапії пацієнт скарг не мав.
Лабораторне дослідження крові від 30.12.2017 р.: гемоглобін – 132 г/л; еритроцити – 4,3×1012/л; лейкоцити – 6,9×109/л; лейкоцитарна формула: е – 1%, п/я – 2%, с/я – 70%, м – 5%; л – 22%; показник ШОЕ – 8 мм/год. Отже, антибактеріальна терапія з використанням препарату Фромілід® Уно сприяла зникненню клінічних та лабораторних ознак ГБ у пацієнта. Під час лікування побічних ефектів застосованих лікарських засобів не виявлено. Цей клінічний випадок підкреслює високу ефективність та безпеку використання препарату Фромілід® Уно в пацієнта з ГБ, імовірно спричиненим атиповим респіраторним патогеном (мікоплазмою).
Клінічний випадок 2
 Пацієнтка З., 1998 року народження, студентка, мешкає в гуртожитку, захворіла поступово протягом 2-2,5 тиж, коли з’явилися такі скарги: виражені слабкість, пітливість, осиплість голосу, біль у м’язах та суглобах, підвищення температури тіла до 37,5-37,7 °C, надсадний сухий кашель. Лікувалася самостійно симптоматичними засобами (аскорбінова кислота, настойка ехінацеї, ібупрофен, льодяники для розсмоктування, муколітики). Протягом останніх 3-5 днів самопочуття суттєво погіршилося, оскільки спостерігалися наростання загальної слабкості, пітливість, осиплість голосу, біль у м’язах та суглобах, підвищення температури тіла до 38,3 °C, малопродуктивний кашель з виділенням мокротиння жовтого кольору, задишка при фізичному навантаженні. Крім того, протягом 3 останніх днів пацієнтка за порадою знайомого лікаря застосовувала амоксицилін/клавуланат у дозі 875/125 мг 2 р/добу, але без особливого позитивного ефекту. Із вищевказаними скаргами 28.01.2018 р. звернулася до пульмонолога. З анамнезу життя стало відомо, що пацієнтка заперечує наявність туберкульозу, вірусних гепатитів, цукрового діабету, виразкової хвороби шлунка і дванадцятипалої кишки, травм, оперативних втручань та шкідливих звичок.
Пацієнтка З., 1998 року народження, студентка, мешкає в гуртожитку, захворіла поступово протягом 2-2,5 тиж, коли з’явилися такі скарги: виражені слабкість, пітливість, осиплість голосу, біль у м’язах та суглобах, підвищення температури тіла до 37,5-37,7 °C, надсадний сухий кашель. Лікувалася самостійно симптоматичними засобами (аскорбінова кислота, настойка ехінацеї, ібупрофен, льодяники для розсмоктування, муколітики). Протягом останніх 3-5 днів самопочуття суттєво погіршилося, оскільки спостерігалися наростання загальної слабкості, пітливість, осиплість голосу, біль у м’язах та суглобах, підвищення температури тіла до 38,3 °C, малопродуктивний кашель з виділенням мокротиння жовтого кольору, задишка при фізичному навантаженні. Крім того, протягом 3 останніх днів пацієнтка за порадою знайомого лікаря застосовувала амоксицилін/клавуланат у дозі 875/125 мг 2 р/добу, але без особливого позитивного ефекту. Із вищевказаними скаргами 28.01.2018 р. звернулася до пульмонолога. З анамнезу життя стало відомо, що пацієнтка заперечує наявність туберкульозу, вірусних гепатитів, цукрового діабету, виразкової хвороби шлунка і дванадцятипалої кишки, травм, оперативних втручань та шкідливих звичок.
При фізикальному обстеженні пацієнтки виявлено таке: загальний стан середнього ступеня тяжкості, свідомість ясна; шкірні покриви бліді, без висипань, видимі слизові оболонки рожевого кольору, чисті. При аускультації над легенями вислуховувалися жорстке дихання, поодинокі сухі хрипи, а також вологі хрипи над нижніми відділами лівої легені. Тони серця ритмічні, звучні, ЧСС – 82 уд./хв, АТ – 110/70 мм рт. ст., ЧД – 26/хв. Живіт при пальпації м’який, безболісний, печінка не виступає з-під краю правої реберної дуги. Набряки відсутні. Фізіологічні відправлення в межах норми.
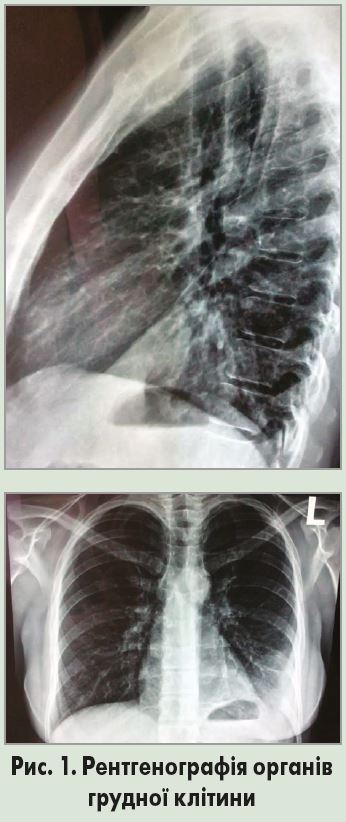
Лабораторне дослідження крові від 28.01.18 р.: гемоглобін – 112 г/л; еритроцити – 3,5×1012/л, лейкоцити – 9,4×109/л; лейкоцитарна формула: е – 1%, п/я – 6%, с/я – 71%, м – 3%; л – 19%; ШОЕ – 27 мм/год. На оглядовій рентгенограмі органів грудної клітки у двох проекціях від 28.01.18 р. відзначаються вогнищево-інфільтративні зміни в нижніх відділах лівої легені, купол діафрагми чіткий, плевральні синуси вільні, тінь серця в межах норми.
На підставі скарг, анамнезу хвороби, фізикальних, лабораторних та рентгенологічних даних (рис. 1) було встановлено такий клінічний діагноз: негоспітальна лівобічна нижньочасткова пневмонія, легкий перебіг, 2 клінічна група, дихальна недостатність 0-І ст. Оскільки особливості скарг та анамнезу пацієнтки дозволили передбачити можливу мікоплазмову етіологію НП, пацієнтці був рекомендований кларитроміцин (Фромілід® Уно) у дозі 500 мг 1 р/добу протягом 10 днів та ацетилцистеїн – 200 мг 3 р/добу.
На фоні відкоригованого лікування в пацієнтки вже на 3-й день зменшилася вираженість загальної слабкості, пітливості, осиплості голосу, болю в м’язах та суглобах, кашлю та задишки. На 7-й день лікування нормалізувалася температура тіла, зникли вищезазначені скарги, зберігався лише періодичний кашель без виділення мокротиння.
Лабораторне дослідження крові від 11.02.18 р.: гемоглобін – 122 г/л; еритроцити – 4,0×1012/л, лейкоцити – 6,8×109/л; лейкоцитарна формула: е – 0%, п/я – 3%, с/я – 70%, м – 4%; л – 23%; ШОЕ – 14 мм/год.
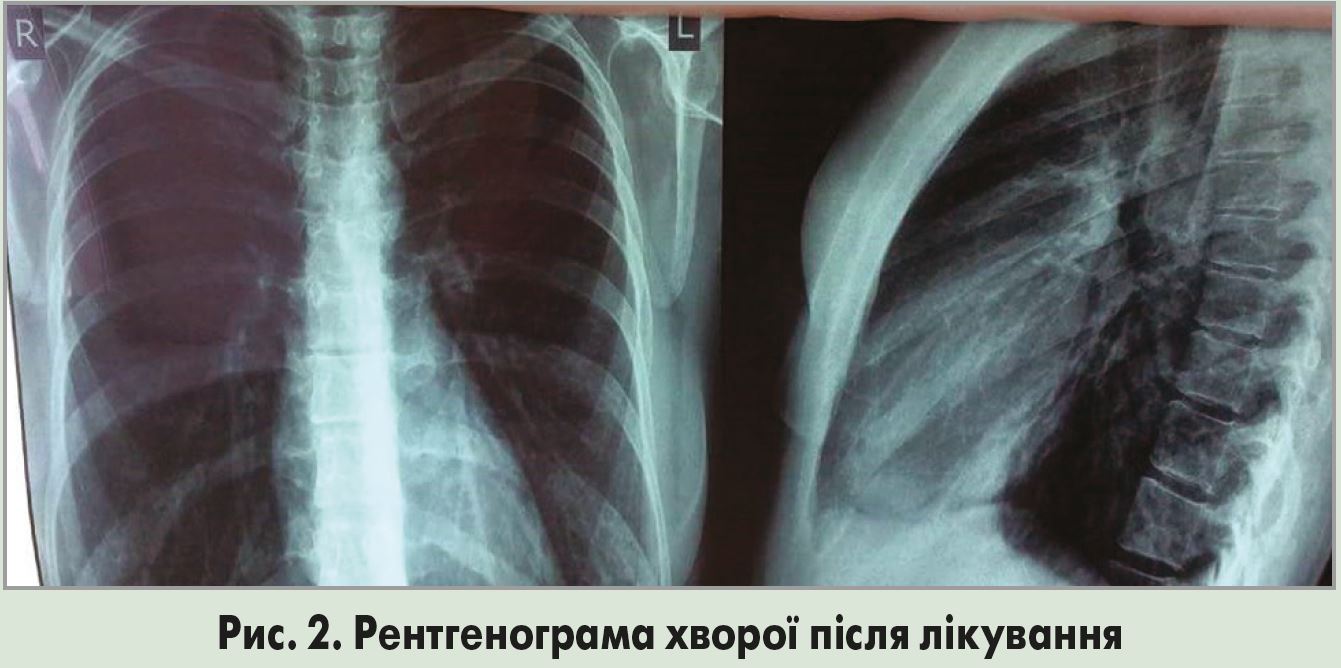
Контрольне рентгенологічне обстеження (рис. 2) органів грудної клітки від 11.02.18 р.: легеневі поля прозорі, без вогнищевих та інфільтративних змін, синуси вільні, тінь серця в межах норми. Отже, антибактеріальна терапія із застосуванням препарату Фромілід® Уно сприяла зникненню клінічних, лабораторних та рентгенологічних ознак НП у пацієнтки. Побічних ефектів застосованих лікарських засобів не виявлено. Цей клінічний випадок демонструє результативність та високий профіль безпеки використання препарату Фроміліду® Уно в пацієнтки з НП, імовірно спричиненою атиповим респіраторним патогеном, оскільки застосування до цього амоксициліну/клавуланату виявилося недостатньо ефективним.
На сьогодні кларитроміцин є одним з АБ, які часто призначають лікарі загальної практики – сімейної медицини, пульмонологи, оториноларингологи, терапевти і педіатри. Клінічні випадки з реальної клінічної практики підтверджують ефективність та високий профіль безпеки препарату Фромілід® Уно.
Медична газета «Здоров’я України 21 сторіччя» № 6 (427), березень 2018 р.