8 травня, 2018
Терапия пациентов с сахарным диабетом и сердечной недостаточностью: современное состояние проблемы
Сердечная недостаточность (СН) в сочетании с инфарктом миокарда (ИМ) и другими кардиоваскулярными патологиями является основным фактором заболеваемости и смертности пациентов с сахарным диабетом (СД). Об этом свидетельствуют результаты эпидемиологических и клинических исследований, проведенных на протяжении двух последних десятилетий. Целью данного обзора было изучить потенциальные преимущества и недостатки различных терапевтических стратегий у пациентов с СД и СН.
Дискуссия о взаимосвязи СД и СН продолжается, что отражает факт недостаточной изученности патофизиологии и молекулярных механизмов, лежащих в основе СН у пациентов с СД. Совсем недавно были получены результаты клинических и эпидемиологических исследований, анализировавших показатели заболеваемости, распространенности и прогноз СН у больных СД. В настоящее время СН подразделяется на СН с сохраненной фракцией выброса левого желудочка (ФВЛЖ) или СН со сниженной ФВЛЖ (в зависимости от ФВЛЖ).
Разделение СН на указанные 2 группы имеет определенные недостатки и, вероятно, не характеризует промежуточное состояние, что учтено в обновленном практическом руководстве Европейского общества кардиологов (European Society of Cardiology, ESC), где выделяется СН с незначительно сниженной ФВЛЖ (ФВЛЖ – 40-49%). Эта детализированная дефиниция является первым шагом к улучшению понимания фенотипа и совершенствованию классификации СН. Тем не менее клинические, эпидемиологические и экспериментальные исследования фокусируются только на изучении СН с сохраненной/сниженной ФВЛЖ. Поэтому мы использовали именно эти две формы СН в качестве основы для обзора, представленного в данной статье.
Эпидемиология
В различных эпидемиологических исследованиях подтверждено, что предиабет ассоциируется с возрастанием риска СН, и представлены следующие значения скорректированного по возрасту отношения рисков (ОР): 1,2-1,7 для различных популяций пациентов с нарушенной гликемией натощак, хотя оно подтверждено не во всех наблюдениях. Широкомасштабное территориальное когортное исследование, проведенное с участием пациентов без исходной ИБС (n=6814), продолжалось на протяжении 4 лет; в нем анализировалась заболеваемость СН в зависимости от наличия метаболического синдрома. В данном наблюдении показано, что наличие метаболического синдрома ассоциировано с увеличением риска СН; у 2/3 пациентов диагностирована СН со сниженной ФВЛЖ.
Вероятность возникновения СН у пациентов с предиабетом несколько ниже, чем у больных манифестным СД.
Распространенность предиабета и диабета чрезвычайно высока у пациентов с СН, что доказывает ее значимость в качестве прогностического фактора. Данные, представленные Matsue и соавт., подтверждают, что у >1/3 пациентов, госпитализированных по поводу СН без сопутствующего СД, обнаружено нарушение толерантности к глюкозе или гликемии натощак. По их мнению, последние данные различных регистров показывают, что распространенность СД у больных СН составляет 25-40% в зависимости от изучаемой популяции. При этом в 9 из этих исследований учитывалось наличие СН с сохраненной/сниженной ФВЛЖ.
Прогноз
Наиболее значимыми клиническими точками для оценки прогноза у больных СН являются смертность и частота госпитализации по поводу СН. Вероятность достижения указанных конечных точек достоверно повышается у пациентов с СД по сравнению с лицами, не имеющими данного заболевания. Исследование DIAMOND изучало влияние СД на риск летального исхода у пациентов, госпитализированных с застойной СН (n=5491), на протяжении 5-8 лет. В анализируемой популяции исходно 16% больных страдали СД, приблизительно 50% имели ФВЛЖ <35%, что указывает на наличие в данной субпопуляции пациентов с СН с сохраненной и сниженной ФВЛЖ. Предварительный анализ летальных исходов оценил показатель смертности в течение 1 года в 31%, который был значительно выше у пациентов без СД, при этом 50% всех больных СН с СД скончалось в течение 3 лет. Дополнительные данные в отношении прогноза у пациентов с СД и подтвержденной СН получены в таких широкомасштабных исследованиях, как SAVE, VALIANT, CHARM.
В них продемонстрировано возрастание риска летального исхода у мужчин и женщин, страдающих СД. Например, в исследовании CHARM, посвященном эффектам кандесартана у пациентов c СН со сниженной/сохраненной ФВЛЖ, доказано, что мужчинам и женщинам с СД свойственен высокий риск кардиоваскулярной смерти или госпитализации по поводу СН по сравнению с пациентами без СД; суммарная заболеваемость составила 40% на протяжении 3 лет. Дальнейший дифференциальный анализ у пациентов с/без СД и СН со сниженной/сохраненной ФВЛЖ подтвердил, что максимальный риск смертности или госпитализации по поводу СН сначала характерен пациентам с СД и сниженной ФВЛЖ, а затем – больным СД и СН с сохраненной ФВЛЖ. Суммарный показатель кардиоваскулярной смертности и госпитализации по поводу СН у пациентов с СД и СН с сохраненной ФВЛЖ был сопоставим с таковым у больных без СД, но с СН со сниженной ФВЛЖ. Аналогичная тенденция зафиксирована в отношении общей летальности. У пациентов с СД кардиоваскулярная смертность составила 58,6 на 1 тыс. пациенто-лет у больных с сохраненной ФВЛЖ и 119,1 на 1 тыс. пациенто-лет у участников со сниженной ФВЛЖ. Подобная ситуация имела место у пациентов с СД: риск первой госпитализации по поводу СН составил 116,6 на 1 тыс. пациенто-лет у больных с сохраненной ФВЛЖ, тогда как при сниженной ФВЛЖ он возрос до 155,4 на 1 тыс. пациенто-лет. По сравнению с больными без СД риск госпитализации по поводу СН практически удваивался у лиц с СД, независимо от ФВЛЖ. Таким образом, пациентам с СН и сопутствующим СД свойственен более высокий риск смерти и госпитализации по поводу СН по сравнению с лицами, не имеющими этого заболевания.
Лечение СН у больных СД
Действующие руководства Европейского и Американского кардиологического обществ не рекомендуют использовать специфические терапевтические подходы в лечении пациентов с СД. Различные исследования, включая некоторые наблюдения с кластерным анализом, показывают, что прогноз у пациентов с симптоматической СН со сниженной ФВЛЖ определяется преимущественно сопутствующими заболеваниями и другими факторами, а не только ФВЛЖ. Поэтому можно ожидать, что в будущем подходы к лечению больных СН станут более персонифицированными, особенно у пациентов из группы высокого риска по развитию СД.
Лечение пациентов с СД и СН со сниженной ФВЛЖ
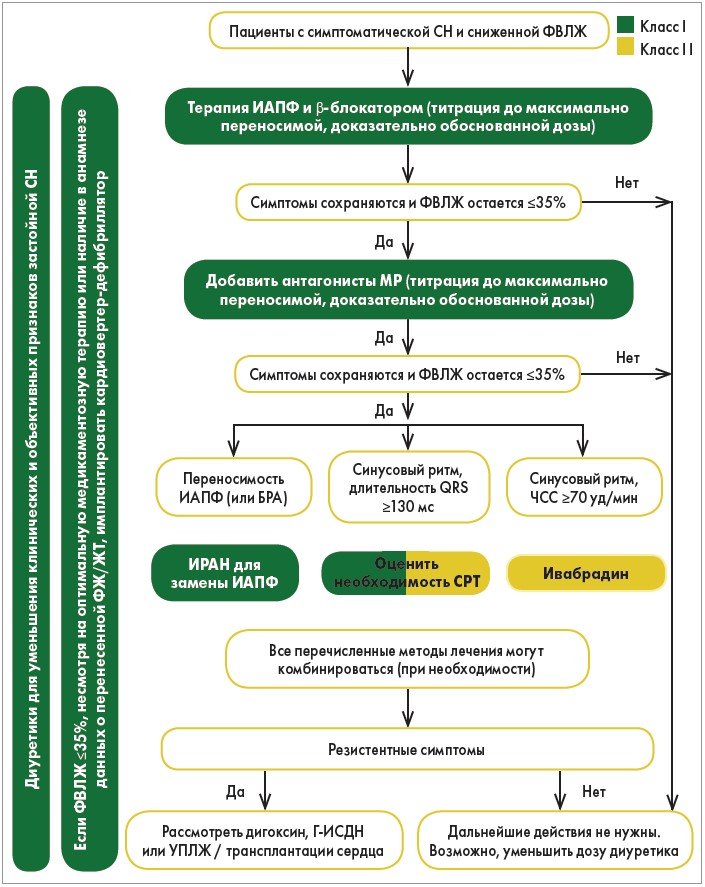
Пациентам с симптоматической СН II-IV класса по NYHA и сниженной ФВЛЖ (<40%) рекомендуется лечение ингибиторами ангиотензинпревращающего фермента (ИАПФ) (альтернатива: блокаторы рецепторов ангиотензина, БРА) и β-блокаторами с титрацией дозы до максимально переносимой, доказательно обоснованной дозировки (рис.).
Рис. Терапевтический алгоритм для пациентов с СН со сниженной ФВЛЖ
Примечания: Г-ИСДН – гидралазин и изосорбида динитрат; ИРАН – ингибиторы рецепторов ангиотензина-неприлизина; МР – минералокортикоидные рецепторы; СРТ – сердечная ресинхронизирующая терапия; УПЛЖ – устройство для механической поддержки левого желудочка; ФЖ/ЖТ – фибрилляция желудочков / желудочковая тахикардия.
Если симптомы сохраняются, а ФВЛЖ остается ≤35%, рекомендуется добавить антагонист минералокортикоидных рецепторов. В случае персистирования симптомов, несмотря на эту меру, предлагается несколько терапевтических подходов для пациентов с СН II-IV класса по NYHA. Больным, переносящим терапию ИАПФ или БРА, следует назначить ингибиторы рецепторов ангиотензина-неприлизина вместо ИАПФ / БРА. Пациентам с синусовым ритмом и длительностью QRS ≥130 мс рекомендуется имплантация бивентрикулярного кардиостимулятора. Пациенты с синусовым ритмом и частотой сердечных сокращений (ЧСС) ≥70 уд/мин должны получать ивабрадин, больным с объективными признаками застоя необходимо назначить диуретики. Кроме того, пациентам с ФВЛЖ ≤35%, несмотря на оптимальную медикаментозную терапию или наличие в анамнезе упоминаний о перенесенной симптоматической желудочковой тахикардии / фибрилляции желудочков, следует имплантировать кардиовертер-дефибриллятор. Подобные рекомендации были представлены в обновленном руководстве Американской коллегии кардиологов / Американской ассоциации сердца / Американского общества СН (Аmerican College of Cardiology / American Heart Association / Heart Failure Society of America) по лечению СН.
Пациенты с СН и сохраненной ФВЛЖ
В настоящее время лечение СН с сохраненной ФВЛЖ не сопровождается снижением заболеваемости/смертности, поэтому в действующих руководствах рекомендуется проводить коррекцию любой сопутствующей патологии (гипертензии, хронической болезни почек, хронической обструктивной болезни легких). Кроме того, симптоматическое лечение, как правило, предполагает назначение диуретиков, особенно у пациентов с явлениями застоя. Влияние различных препаратов, включая эмпаглифлозин, на кардиоваскулярную заболеваемость и смертность у пациентов с СН с сохраненной ФВЛЖ будет определено в будущих исследованиях (например, EMPEROR-Preserved и PRESERVED-HF), однако до настоящего времени основная терапевтическая цель заключается в контролировании симптомов.
Лечение СД у больных СН
Учитывая связь дисфункции сердца с метаболизмом глюкозы, энергетическим резервом сердца, стеатозом, метаболическими вмешательствами, улучшение метаболизма глюкозы может оказать благотворное влияние на функцию сердца. Однако вопрос об оптимальной гипогликемической стратегии у пациентов с СД на фоне СН остается открытым ввиду ограниченности данных доказательной медицины.
Модификация образа жизни
Эффективность модификации образа жизни по сравнению со стандартным лечением анализировалась в исследовании Look-AHEAD с участием взрослых пациентов с избыточной массой тела / ожирением и СД 2 типа (n=5145). Несмотря на значимое снижение массы тела в группе интенсивной модификации образа жизни на протяжении 1 года (-8,6%) по сравнению с контрольной группой (-0,7%), а также увеличение физической активности и улучшение значений гликозилированного гемоглобина (HbA1c), она не оказывала достоверного влияния на кардиоваскулярные исходы на протяжении 9,6 года (средняя длительность наблюдения; относительный риск (ОР) 0,95; 95% доверительный интервал (ДИ) 0,83-1,09; р=0,51). Клинические проявления СН были многочисленными, но на фоне интенсивной модификации образа жизни они уменьшались статистически недостоверно (ОР 0,80; 95% ДИ 0,61-1,04; р=0,10). Интересно, что недавний анализ зафиксировал значимое снижение частоты кардиоваскулярных событий у пациентов, потерявших минимум 10% массы тела в течение первого года (21% больных из обеих групп; скорректированный ОР 0,79; 95% ДИ 0,64-0,98; р=0,034), по сравнению с участниками, вес которых оставался стабильным или возрастал. Кроме того, увеличение физической активности (улучшение по более чем 2 метаболическим эквивалентам, достигнутое у 13% больных в обеих группах) ассоциировалось со значительным снижением частоты достижения вторичной составной точки, которая включала СН (скорректированное отношение шансов (ОШ) 0,77; 95% ДИ 0,1-0,96; р=0,023), но не первичными исходами: кардиоваскулярной смертью, нефатальным ИМ, нефатальным инсультом (скорректированное ОШ 0,78; 95% ДИ 0,60-1,03; р=0,079). Эти результаты подчеркивают сложность проведения исследований с модификацией образа жизни, которые в значительной мере зависят от мотивации каждого участника в отдельности. Другие авторы показали, что снижение массы тела уменьшает гипертрофию сердца, снижает объем левого предсердия и улучшает диастолическую функцию у пациентов с ожирением (приблизительно 30% больных, снизивших вес, страдали СД) и пароксизмальной фибрилляцией предсердий. Таким образом, дисфункция левого желудочка, индуцированная метаболическими нарушениями, может подвергаться обратному развитию при помощи модификации образа жизни.
Контроль гликемии
Различные исследования, включая UKPDS, ACCORD, ADVANCE, VADT, продемонстрировали снижение кардиоваскулярного риска у больных СД при усилении контроля над гликемией. Данная мера привела к умеренному снижению ИМ, но не повлияла на кардиоваскулярную смертность или госпитализацию по поводу СН и предрасполагала к более частому возникновению гипогликемии. Действующие руководства рекомендуют использовать целевые значения HbA1c с учетом индивидуальных особенностей каждого пациента; они менее строгие для больных с длительно существующим СД и сопутствующей кардиоваскулярной патологией, но более жесткие для молодых лиц без манифестных осложнений. В настоящее время пристальное внимание уделяется специфическому влиянию гипогликемических препаратов на кардиоваскулярные исходы и СН; они будут обсуждаться в данном разделе.
Метформин
Метформин является гипогликемическим препаратом первой линии для больных СД. Ранее считалось, что назначения метформина следует избегать у пациентов с СН в связи с его достаточно редкой способностью провоцировать лактатацидоз при гемодинамически нестабильном состоянии или ухудшении функции почек. Обсервационные исследования, однако, подтвердили снижение смертности у больных СН, получавших метформин. Это привело к тому, что в 2006 г. FDA удалила СН из перечня противопоказаний к использованию метформина, хотя при острой/нестабильной СН его следует назначать с осторожностью. Метформин считается безопасным средством и является препаратом выбора у пациентов с СН в соответствии с руководством ESC (2016). Новые рекомендации FDA (2016) разрешают назначать метформин также пациентам с легкой/умеренной дисфункцией почек, определенной как скорость клубочковой фильтрации 30-60 мл/мин/1,73 м2, но не больным с тяжелой дисфункцией почек (скорость клубочковой фильтрации <30 мл/мин/1,73 м2).
Недавний метаанализ 17 обсервационных исследований сравнил различные терапевтические режимы, предполагавшие назначение / отсутствие приема метформина больным СД и умеренным ухудшением функции почек, застойной СН, хроническими заболеваниями печени. Применение метформина ассоциировано со снижением общей летальности у пациентов 3 групп, частоты повторных госпитализаций по поводу СН у больных хронической болезнью почек / застойной СН. Тем не менее в метаанализе рандомизированных исследований метформина не зафиксировано уменьшения частоты возникновения СН. В рекомендациях Американской коллегии кардиологов / Американской ассоциации сердца по лечению СН (2013) подчеркивается, что необходимы дополнительные наблюдения, которые будут проспективно анализировать эффективность метформина у больных СН.
Производные сульфанилмочевины / инсулин
Имеется небольшое количество данных о заболеваемости СН при использовании препаратов сульфанилмочевины/инсулина. В исследовании UKPDS, сравнивавшим производные сульфанилмочевины / инсулинотерапию с модификацией диеты у больных впервые диагностированным СД (n=3867), не зафиксировано достоверных различий в частоте возникновения СН. В недавнем ретроспективном исследовании среди пар пациентов с СД, подобранных по показателю предрасположенности (n=10 089) и получавших препараты дипептидил-пептидазы‑4 (ДПП‑4) или производные сульфанилмочевины в дополнение к метформину, продемонстрировано, что терапия ингибиторами ДПП‑4 ассоциирована с низким риском общей летальности (ОР 0,63; 95% ДИ 0,55-0,72) и значительных нежелательных сердечно-сосудистых событий (ОР 0,68; 95% ДИ 0,55-0,83) по сравнению с производными сульфанилмочевины; не зафиксировано различий в частоте госпитализаций по поводу СН.
Ингибиторы ДПП‑4
Ингибиторы ДПП‑4 являются первым классом гипогликемических препаратов, в отношении которых были проведены исследования в соответствии с новыми требованиями FDA и Европейского медицинского агентства по кардиоваскулярной безопасности.
Ингибиторы ДПП‑4 увеличивают биодоступность инкретиновых гормонов – глюкагоноподобного пептида‑1 (ГПП‑1) и желудочного ингибирующего полипептида (помимо других субстанций), обусловливающих глюкозозависимую секрецию инсулина без соответствующего влияния на массу тела. Проведено три независимых исследования кардиоваскулярной безопасности с такими ингибиторами ДПП‑4, как саксаглиптин (SAVOR-TIMI 53), алоглиптин (EXAMINE), ситаглиптин (TECOS). Указанные наблюдения подтвердили кардиоваскулярную безопасность перечисленных препаратов у пациентов высокого риска с СД, хотя ни одно из веществ не превосходило плацебо, помимо стандартной терапии. Вторичная конечная точка – частота госпитализаций по поводу СН – неожиданно возросла при приеме саксаглиптина в исследовании SAVOR-TIMI 53 (ОР 1,27; 95% ДИ 1,07-1,51; р=0,007). Зафиксирована аналогичная тенденция в отношении алоглиптина (хотя и статистически недостоверная) в несколько меньшем исследовании EXAMINE (106 (3,9%) vs 89 (3,3%) случаев; ОР 1,19; 95% ДИ 0,90-1,58; р=0,22), тогда как отсутствие различий в частоте госпитализаций по поводу СН отмечено при терапии ситаглиптином в исследовании TECOS (ОШ 1,00; 95% ДИ 0,83-1,20; р=0,98). Эти данные свидетельствуют об отсутствии т. н. классового эффекта; он будет дополнительно изучаться в будущих исследованиях ингибиторов ДПП‑4. Ретроспективное исследование среди пациентов с СН и СД, подобранных по показателю предрасположенности и получавших ингибиторы ДПП‑4 / другие гипогликемические препараты, показало, что прием ингибиторов ДПП‑4 ассоциируется с уменьшением кардиоваскулярной и общей смертности. Кроме того, масштабный ретроспективный анализ, включивший пациентов, начавших впервые принимать саксаглиптин (n=78 553) или ситаглиптин (n=298 124), зафиксировал снижение риска госпитализации по поводу СН при назначении ингибиторов ДПП‑4 по сравнению с пиоглитазоном / производными сульфанилмочевины / инсулинотерапией. При этом, по данным ретроспективного когортного исследования, у больных СД (n=1 499 650, из них 79 800 участников имели в анамнезе указания на СН) терапия ни ингибиторами ДПП‑4, ни агонистами рецепторов ГПП‑1 не ассоциировалась с увеличением частоты госпитализации по поводу СН.
Тиазолидиндионы
Тиазолидиндионы (глитазоны) потенциально способны вызывать задержку жидкости, приводя тем самым к усилению застойной СН. Тиазолидиндионы не рекомендуются пациентам с симптоматической СН, терапия этими препаратами противопоказана больным СН III-IV класса по NYHA.
Агонисты рецепторов ГПП‑1
Агонисты рецепторов ГПП‑1 классифицируют в зависимости от периода полужизни на коротко- и длительнодействующие субстанции. Короткодействующие агонисты более эффективно снижают постпрандиальную гликемию и мало влияют на массу тела, тогда как длительнодействующие субстанции в первую очередь воздействуют на уровень гликемии натощак и вызывают более значимое снижение веса. Фундаментальные различия между этими препаратами зафиксированы в отношении кардиоваскулярных исходов. Короткодействующий ликсисенатид (период полужизни 2-4 ч; прием 1 р/сут) доказал свою безопасность, но не превосходил плацебо в исследовании ELIXA у больных СД и острым коронарным синдромом. Напротив, длительнодействующий лираглутид (период полужизни 13 ч; прием 1 р/сут) и очень длительнодействующий семаглутид (период полужизни около 160 ч; прием 1 р/нед) достоверно уменьшали частоту возникновения кардиоваскулярных событий у пациентов высокого риска с СД в широкомасштабном исследовании LEADER (n=9340) и несколько меньшем наблюдении SUSTAIN‑6 (n=3297). Данный факт обусловил снижение кардиоваскулярной смертности в исследовании LEADER (ОР 0,78; 95% ДИ 0,66-0,93; р=0,007), что, в свою очередь, привело к значительному падению общей смертности (ОР 0,85; 95% ДИ 0,74-0,97; р=0,02). Также зарегистрировано некоторое снижение нефатального ИМ, нефатального инсульта и частоты госпитализации по поводу СН. При этом семаглутид способствовал достоверному уменьшению нефатального инсульта (ОР 0,61; 95% ДИ 0,38-0,99; р=0,04) и незначительному снижению нефатального ИМ (ОР 0,74; 95% ДИ 0,51-1,08; р=0,12), но не влиял на показатели кардиоваскулярной смертности / СН.
Эти результаты демонстрируют достоверные отличия среди различных представителей группы агонистов рецепторов ГПП‑1.
Ингибиторы натрийзависимого переносчика глюкозы 2 типа (SGLT2)
Ингибиторы SGLT2 представляют собой новый класс антидиабетических препаратов, блокирующих рецепторы SGLT2 в проксимальных тубулярных канальцах почек, что приводит к увеличению экскреции глюкозы вместе с натрием. Первым опубликованным исследованием, в котором анализировались кардиоваскулярные исходы при приеме одного из ингибиторов SGLT2, стало EMPA-REG OUTCOME. В нем оценивалось, может ли эмпаглифлозин наряду со стандартной терапией влиять на кардиоваскулярные исходы по сравнению с плацебо. Исследование, проведенное в популяции высокого риска у больных СД 2 типа или пациентов с ранее диагностированной кардиоваскулярной патологией (n=7020), зафиксировало достоверное 14% уменьшение ОР достижения первичной конечной точки (кардиоваскулярной смерти, ИМ, инсульта), снижение ОР кардиоваскулярной смерти на 38% и общей смертности – на 32%. Показатель NNT (number needed to treat) составил 39 – количество больных, которым необходимо назначить препарат для предотвращения 1 летального исхода в течение 3 лет. При вторичном анализе эмпаглифлозин способствовал статистически значимому уменьшению частоты госпитализаций по поводу СН на 35% (ОР 0,65; 95% ДИ 0,50-0,85; р<0,002), с очевидным разделением кривых практически сразу при начале анализа данных исследования, что свидетельствует об очень раннем влиянии ингибиторов SGLT2 на риск СН. Раннее влияние эмпаглифлозина на кардиоваскулярную смертность и частоту госпитализации по поводу СН подтверждают гемодинамические эффекты препарата. Доказано, что ингибирование SGLT2 увеличивает концентрацию циркулирующих кетоновых тел, что может быть альтернативным источником энергии для диабетического сердца в условиях инсулинорезистентности. В настоящее время обсуждаются другие потенциальные механизмы, такие как снижение массы тела, уменьшение артериального давления, истощение запасов натрия, уменьшение оксидативного стресса и артериальной жесткости, а также подавление активации симпатической нервной системы.
На сегодняшний день сведения о потенциальных кардиоваскулярных исходах для ингибиторов SGLT2 имеются только для эмпаглифлозина. Поскольку описаны разнообразные потенциальные механизмы для других ингибиторов SGLT2, будет интересно увидеть результаты продолжающихся кардиоваскулярных исследований дапаглифлозина, канаглифлозина, эртуглифлозина, цель которых заключается в определении такого факта: являются ли благоприятные кардиоваскулярные эффекты, зафиксированные в исследовании EMPA-REG OUTCOME, свойством данной группы препаратов или уникальными особенностями эмпаглифлозина.
Выводы
Назначение гипогликемической терапии с использованием ингибиторов SGLT2 может обладать благоприятными для пациентов с СД и СН эффектами: обеспечивать элиминацию глюкозы почками, снижать общий уровень энергетического субстрата и др. Модификация образа жизни также позволяет снизить уровень доступного энергетического субстрата, что благотворно влияет на функционирование миокарда у пациентов с/без СД, подверженных ожирению.
Существуют ограниченные свидетельства положительного влияния метформина (уменьшение доступного энергетического субстрата посредством снижения уровня эндогенной глюкозы) на течение СН у больных СД. Однако в ходе изучения эффективности и безопасности гипогликемических стратегий, напрямую или опосредованно увеличивающих доступность инсулина, не было выявлено как ухудшения, так и улучшения клинической картины СН.
Статья подготовлена по материалам обзора исследований M. Lehrke и совт. (2017), опубликованного в Американском медицинском журнале.
Подготовила Лада Матвеева