19 червня, 2018
Лікування пневмонії у дітей

Підходи до лікування пневмонії у дітей
Лікуванню в стаціонарі підлягають хворі на гостру пневмонію:
 віком до 3 років;
віком до 3 років;- з ускладненим перебігом захворювання;
- за наявності дихальної недостатності I-II ступеня та нестабільної гемодинаміки;
- діти з гіпотрофією;
- діти з вродженими вадами розвитку серцево-судинної системи, аномаліями розвитку трахеобронхіальної системи та легень;
- з несприятливим преморбідним фоном;
- з наявністю супутніх хронічних захворювань;
- за несприятливих соціально-побутових умов.
Діти з деструктивною пневмонією та плевритом потребують переведення до хірургічного відділення. Показанням до термінового переведення є поява пневмотораксу та піопневмотораксу.
Показаннями до госпіталізації у відділення інтенсивної терапії є:
- розвиток загрозливих станів з декомпенсацією і втратою життєво важливих функцій організму;
- гостра дихальна недостатність ІІІ ступеня;
- гостра серцево-судинна недостатність;
- набряк легень;
- колапс;
- зупинка серця;
- набряк мозку, судомний стан;
- явища нейротоксикозу, що не ліквідуються;
- стани, які потребують проведення штучної вентиляції легень, дефібриляції, наркозу;
- підозра на деструкцію легень, плеврити.
Лікуванню в домашніх умовах підлягають діти, хворі на гостру пневмонію:
- віком понад 3 роки;
- при легкому неускладненому перебігу захворювання;
- за відсутності токсикозу;
- за відсутності дихальної та серцево-судинної недостатності або тяжких порушень в інших органах і системах організму;
- при достатньому рівні загальної та санітарної культури членів родини.
До стійкого поліпшення загального стану дитини лікар відвідує хворого вдома щодня, далі – через 1-2 дні до повного видужання.
Режим у дитини від 1 року має бути постільним упродовж усього періоду гарячки. З нормалізацією температури режим розширюють протягом 2-3 днів, і за 3-4 дні можна починати прогулянки, поступово збільшуючи їхню тривалість (від 20 хвилин). Необхідна достатня аерація приміщення. Організація режиму хворої дитини в стаціонарі передбачає ізоляцію її в окремий бокс для запобігання перехресному інфікуванню. При тяжкій чи середньої тяжкості хворобі у боксі з дитиною раннього віку повинна бути мати. Необхідно передбачити можливість регулярного опромінення боксу ртутно-кварцовою лампою, провітрювання приміщення та проведення інших санітарно-гігієнічних заходів.
Положення хворого у ліжку – підвищене. Необхідним є забезпечення дитині адекватного носового дихання.
Харчування має відповідати віку. У гострому періоді хвороби пацієнту потрібна механічно і хімічно щадна їжа. Кількість рідини збільшують на 20% у порівнянні з віковими нормами (морси, соки, чай із лимоном тощо). Їжа повинна бути повноцінною, легкозасвоюваною, збагаченою вітамінами.
Етіотропну терапію хворим на пневмонію проводять з урахуванням можливих збудників захворювання, вікових особливостей, походження пневмонії та клінічної картини.
Антибіотикотерапія
Базисними препаратами в терапії пневмоній є антибіотики (АБ). Первинний вибір АБ при бактеріальній пневмонії, як і його заміну в разі неефективності, практично завжди здійснюють емпірично. Для емпіричної стартової терапії рекомендовано використовувати «захищені» пеніциліни, цефалоспорини 2-го покоління, рідше (при госпітальній пневмонії, у новонароджених) – цефалоспорини 3-го покоління, нові макроліди. Останні є препаратами вибору в разі атипових пневмоній (табл. 1, 2).
Дозування антибактеріальних препаратів у дітей представлено в таблиці 3.
Особливості антибактеріальної терапії при інших формах пневмонії
При пневмонії з факторами ризику (недавня абдомінальна операція, кома, травма голови, діабет, високі дози стероїдів, цитостатики) призначають цефалоспорини 4-ї генерації або цефалоспорини 3-ї генерації у поєднанні з аміноглікозидами 2-3-ї генерації чи фторхінолони за життєвими показаннями.
За відсутності ефекту через 36-48 год – карбапенеми або монобактами/ванкоміцин, або інгібіторзахищені пеніциліни у поєднанні з аміноглікозидами.
При вентиляційній пневмонії антибіотики призначають таким чином. При ранній вентиляційній пневмонії – інгібіторзахищені пеніциліни або цефалоспорини 2-ї генерації, якщо немає ефекту – цефалоспорини 3-ї генерації та аміноглікозиди 2-3-ї генерації. При пізній вентиляційній пневмонії – інгібіторзахищені антистрептокіназні препарати чи цефалоспорини 3-4-ї генерації з антисинегнійною активністю й аміноглікозиди, за відсутності ефекту – карбапенеми.
При пневмоніях у дітей з імунодефіцитом – цефалоспорини 3-4-ї генерації чи глікопептиди в сполученні з аміноглікозидами. При пневмоцистній пневмонії – ко-тримоксазол; при грибковій – протигрибкові препарати (флуконазол, амфотерицин В); при герпесній – ацикловір; при цитомегаловірусній – ганцикловір, імуноглобулін антицитомегаловірусний, імуноглобулін людини внутрішньовенно.
При нозокоміальній пневмонії – інгібіторзахищені пеніциліни з клавулановою кислотою, макроліди або цефалоспорини 2-ї та 3-ї генерації разом із аміноглікозидами 2-3-ї генерації або фторхінолонами за життєвими показаннями. За неефективності терапії через 36-48 годин – цефалоспорини 4-ї генерації.
Пневмококи чутливі до напівсинтетичних пеніцилінів із клавулоновою кислотою, цефалоспоринів 1-2-го поколінь, макролідів.
Якщо етіологічним фактором пневмонії є Streptococcus pyogenes, доцільно призначати захищені пеніциліни, цефалоспорини, карбапенеми. Стрептококи не виробляють β-лактамаз, тому в цих випадках захищені β-лактамні антибактеріальні препарати не мають переваг.
Haemophilus influenzae чутливі до амінопеніцилінів із клавулоновою кислотою, макролідів, цефалоспоринів 2-4-ї генерації, карбапенемів, фторхінолонів.
Staphylococcus aureus – позалікарняні штами – чутливі до оксациліну, напівсинтетичних пеніцілінів із клавулановою кислотою, цефалоспоринів 1-2-го поколінь, фторхінолонів, аміноглікозидів, лінкозамідів. Паралельно з антибіотикотерапією проводиться специфічна імунотерапія протистафілококовими препаратами за такими схемами:
1) гіперімунна антистафілококова плазма щодня або з інтервалами в 1-3 дні по 5-8 мл на 1 кг маси дитини внутрішньовенно (в/в) (не менше 3-5 разів);
2) в/в введення гіперімунного імуноглобуліну людини 20 АО/кг маси, 5-6 прийомів.
Синьогнійна паличка чутлива до фторхінолонів, аміноглікозидів, цефалоспоринів 3-4-го покоління.
Легіонела має чутливість до макролідів, фторхінолонів.
Хламідії та мікоплазми чутливі до макролідів і тетрациклінів, фторхінолонів.
Принципи антибіотикотерапії
У хворих із тяжкою пневмонією можливе проведення комбінованої антибіотикотерапії, тобто одночасне застосування двох антибактеріальних препаратів, що дає кращі результати, ніж монотерапія. Необхідно враховувати сумісність антибактеріальних препаратів при їх комбінованому використанні.
Прийнято вважати, що парентеральне лікування необхідно продовжувати принаймні протягом 2-3 днів після досягнення ефекту, далі слід переходити на пероральне введення препарату (східчаста терапія). У разі неускладненої пневмонії можна застосовувати оральні засоби з перших днів хвороби.
Призначення протигрибкових і біопрепаратів під час коротких курсів антибіотиків вузького спектра обмежується дітьми 1-го місяця життя і хворими з імуносупресією. Тільки при тривалій (3-4 тижні) антибіотикотерапії препаратами широкого спектра, у тому числі в разі застосування альтернативних препаратів, показане їх призначення (флюконазол, кетоконазол).
Повний ефект від антибіотикотерапії – зниження температури тіла до рівня 38°С і нижче за 24-48 год при неускладненій і за 2-4 доби – при ускладненій пневмонії з поліпшенням загального стану хворого (відновлення апетиту, зменшення задишки, нормалізація лабораторних показників крові). У такій ситуації антибіотик не змінюють, а парентеральне введення препарату замінюють на пероральний прийом.
Частковий ефект – збереження лихоманки довше вказаного терміну при клінічному поліпшенні та відсутність негативної рентгенологічної динаміки. Змінювати антибіотик не потрібно.
Відсутність ефекту – збереження лихоманки при погіршенні загального стану, зростання патологічних змін у легенях при об’єктивному обстеженні та при рентгенографії легень (поява нових вогнищ інфільтрації, їх злиття, виникнення плеврально-легеневих ускладнень).
Потрібно замінити антибіотик. Це бажано зробити з урахуванням результатів бактеріологічного дослідження харкотиння.
Показанням до застосування інших антибіотиків є відсутність клінічного ефекту від препарату першого вибору протягом 48-72 годин при неускладненій і 36-48 годин – при ускладненій пневмонії, а також розвиток небажаних медикаментозних реакцій.
Орієнтирами для відміни антибіотиків, окрім позитивної клінічної динаміки, є тенденція до нормалізації рентгенологічної картини і показників крові.
Лікування пневмонії потребує використання ефективного антибіотика в достатніх дозах упродовж оптимального періоду часу. Здебільшого тривалість лікування коливається в межах від 7 до 14 діб (3-4 доби після нормалізації температури). Тривалість АБ-терапії визначають супутні захворювання та/або бактеріємія, тяжкість і перебіг захворювання. При пневмонії, викликаній Str. рneumoniae, оптимальна тривалість терапії 7-10 діб; при атиповій: пневмоцистній – 14-21 доба, легіонельозній – 21 доба. Лікування ускладненої пневмонії є тривалим (у разі абсцедування – 42-56 діб).
Противірусні препарати
Якщо необхідно, застосовують противірусні препарати (таміфлю, рибавірин, лаферон, віферон, анаферон, гропринозин, аміксин, арбідол, амізон, протигрипозний імуноглобулін). При вірусних пневмоніях на перший план виходить посиндромна терапія. При тяжкому грипі парентерально (внутрішньом’язово) вводять імуноглобулін протигрипозний 3-4 рази з інтервалом 1-2 доби, а також інтерферон (лаферон) у віковій дозі. При пневмонії, викликаній респіраторно-синцитіальним вірусом, – палізумаб (синаджиз). У разі цитомегаловірусної гострої пневмонії призначають ганцикловір (в/в, добова доза 10 мг на 1 кг маси тіла, за 2 введення, протягом 14-21 доби, разом зі специфічним цитомегаловірусним імуноглобуліном (цитотект) в/в крапельно по 50 ОД за одне введення або фоскарнет в/в). Далі – підтримувальна половинна доза ганцикловіру впродовж 5-7 тижнів.
Відхаркувальні, муколітичні та протикашльові засоби
Відхаркувальні засоби (залежно від механізму дії) показані для поліпшення мукоциліарного кліренсу трахеобронхіального дерева, а протикашльові засоби – при тривалому сухому непродуктивному кашлі.
I. Препарати, що стимулюють відкашлювання (секретомоторні, регідранти):
а) рефлекторної дії: рослинні (корінь алтеї, трава і пагони багна, кореневище й корінь оману, листя підбілу (мати-й-мачуха) та ін.), напівсинтетичні та синтетичні засоби і ліки на основі лікарських рослин;
б) препарати резорбтивної дії (калію йодид, натрію гідрокарбонат, ефірні олії тощо).
II. Препарати, що розріджують бронхіальний секрет (бронхосекретолітичні, муколітичні):
а) протеолітичні ферменти – трипсин, хімотрипсин;
б) синтетичні муколітики – амброксолу гідрохлорид, ацетилцистеїн, карбоцистеїн.
ІІІ. Протикашльові препарати – пакселадин, глаувент, тусин, кодтерпін.
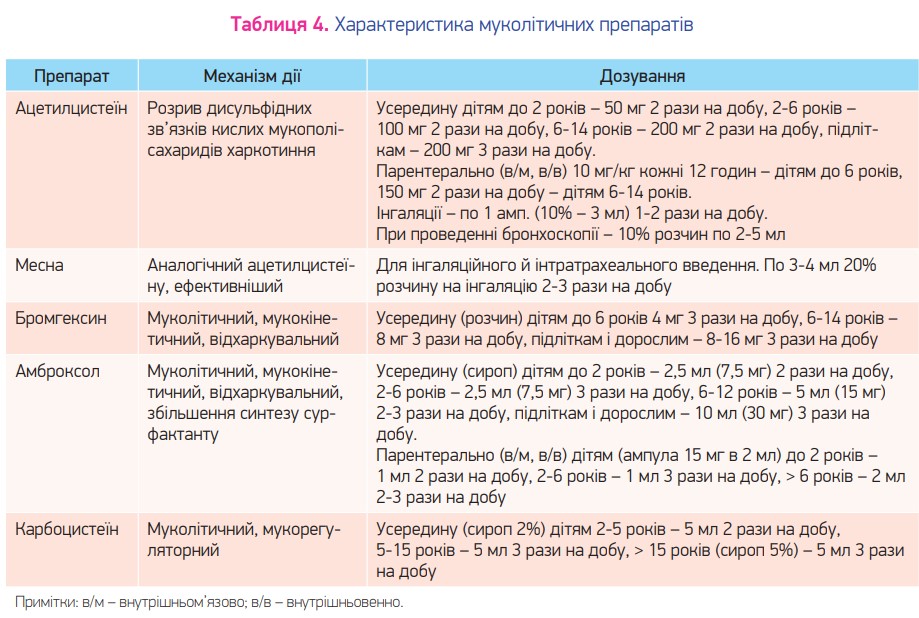
Препарати, що знижують в’язкість харкотиння, показані при появі у хворого інтенсивного малопродуктивного кашлю, який погіршує стан хворого. При пневмонії застосовують переважно муколітики (амброксол, карбоцистеїн, ацетилцистеїн). Основні муколітичні засоби, які найчастіше використовуються в педіатричній практиці, представлені в таблиці 4.
Також використовують рослинні препарати на основі чебрецю, плюща, первоцвіту та ін.
Жарознижувальні засоби
При гострій пневмонії жарознижувальні засоби призначають:
- дітям віком до 3 місяців при температурі тіла > 38°С – за наявності фебрильних судом в анамнезі;
- хворим із температурою > 39,0-39,5°С;
- при погіршенні стану дитини, появі ознобу, блідості шкірних покривів та інших проявів токсикозу – «блідий варіант лихоманки» – одночасно зі спазмолітиками периферичної дії.
Як жарознижувальні засоби у дітей використовують парацетамол (10-15 мг/кг усередину чи у формі свічок ректально 15-20 мг/кг одноразово; в/в (інфулган) по 15 мг/кг парацетамолу на введення з тривалістю інфузії 15 хвилин) або ібупрофен усередину в разовій дозі 5-10 мг/кг. Призначення анальгіну не бажане через його гепатотоксичну дію.
Лікувальна фізкультура
Лікувальна фізкультура починається відразу ж після нормалізації температури чи зниження її до субфебрильної, виходу дитини зі стану токсикозу, і включає призначення дихальної гімнастики та спеціального масажу грудної клітки (вібромасаж, банковий масаж).
Інгаляції
Доцільним є проведення тепло-вологих інгаляцій та інгаляцій із муколітиками, відваром трав, фізіологічним розчином або інгаляцій ефірних олій.
Загальнозміцнювальна терапія
Спрямована на підвищення захисних сил організму в період поліпшення й одужання, зменшує ймовірність виникнення ускладнень пневмонії. Зважаючи на це, кожній дитині (особливо раннього віку) після закінчення гострого періоду повинен бути призначений курс адаптогенів у комплексі з полівітамінами.
При використанні антибіотиків (особливо широкого спектра дії) обов’язковим є призначення вітамінів С, А, Е, групи В перорально. Після закінчення курсу антибіотиків призначають пробіотики у разі виникнення розладу шлунково-кишкового тракту та наявності дисбіозу.
Імунотерапія, серцево-судинні препарати, гепатопротектори, інфузійна терапія, діуретики призначаються за клінічними показаннями.
Прогноз і спостереження за пацієнтом
При гострій пневмонії у випадку відсутності ускладнень і супутніх захворювань прогноз сприятливий.
При сприятливому перебігу захворювання розсмоктування пневмонічного вогнища завершується до кінця 3-4-го тижня. При затяжному перебігу пневмонії з неповним розсмоктуванням можливе утворення вогнища пневмосклерозу та переходу до хронізації.
Виписка хворого у дитячий заклад може відбуватися при легкому перебігу захворювання не раніше ніж за 2 тижні від його початку при стійкій клінічній картині одужування та нормалізації даних лабораторного і рентгенологічного дослідження.
Усі діти, які перенесли крупозну пневмонію, повинні спостерігатися в амбулаторних умовах у кабінеті відновлювального лікування поліклініки впродовж 3 місяців (діти віком до 3 років) або 2 місяців (діти віком від 3 років).
У кабінеті відновлювального лікування проводяться лікувальна фізкультура та масаж грудної клітки, апаратна фізіотерапія, аерозольна терапія та вітамінотерапія.
За дітьми, які перенесли пневмонію, необхідно організовувати диспансерне спостереження протягом 8-12 місяців, що передбачає огляд дільничного лікаря та проведення аналізів крові у динаміці.
Затяжна пневмонія
Затяжна пневмонія – пневмонічний процес, який не розв’язується протягом 4-6 тижнів від початку хвороби. Фактори, які призводять до розвитку затяжної пневмонії, такі:
- тяжкі форми пневмонії у дітей раннього віку;
- пізня діагностика;
- неадекватна терапія;
- вірусна та бактеріальна суперінфекція;
- тяжкий преморбідний фон (діти з екологічно неблагополучних районів, недоношені діти, гіпотрофіки, діти з алергією, імунодефіцитним станом).
Клінічна картина затяжної пневмонії. Вона може бути первинно- і вторинно-сегментарною. Первинно-сегментарна пневмонія у дітей 1-го року життя має відносно нетяжкий перебіг, на відміну від вторинно-сегментарної, яка характеризується тяжким перебігом із рецидивами та повільним одужанням.
Діагноз ґрунтується, в основному, на даних рентгенографії сегментарних уражень легень при недостатніх фізикальних даних.
Лікування базується на тих самих принципах, що й при гострій пневмонії – АБ-терапія в оптимальній дозі з урахуванням чутливості мікрорганізмів до антибіотиків.
Ускладнення пневмонії
При ускладненнях пневмонії у пацієнта найчастіше спостерігається погіршення загального стану, тривала лихоманка (більше 5 днів), незважаючи на зміну антибіотика, інтенсивне чи прогресуюче скорочення перкуторного звуку, бронхіальний характер дихання, відсутність чи, навпаки, поява хрипів у зоні ураження, рентгенологічна чи лабораторна негативна динаміка захворювання тощо. Серед ускладнень у дітей найчастіше виникають плеврити, деструкція легень, бактеріальний шок.
При виникненні ускладнень гострої пневмонії хворого переводять на лікування у відділення інтенсивної терапії або реанімації.
Дихальна недостатність
Класифікація ДН у дітей раннього віку:
I ступінь – задишка, тахікардія при фізичному навантаженні (для немовлят фізичне навантаження – це грудне вигодовування, крик, хвилювання). Парціальний тиск кисню в артеріальній крові – 80-65 мм рт. ст.
II ступінь – задишка, тахікардія в спокої, значне її підсилення при фізичному навантаженні. Незначний ціаноз губ, акроціаноз. Роздування крил носа, втягування міжреберних проміжків під час дихання. Дитина млява, дратівлива. Парціальний тиск кисню в артеріальній крові – 65-50 мм рт. ст.
III ступінь – задишка до 80-100 дихань за хвилину в стані спокою. Загальний ціаноз шкіри, слизових. В акті дихання беруть участь допоміжні м’язи. Може розвинутися гіпоксична енцефалопатія (порушення свідомості, судоми). Парціальний тиск кисню < 50 мм рт. ст.
Загальними принципами терапії дихальної недостатності є: аеротерапія, оксигенотерапія, підтримування вільної прохідності дихальних шляхів, поліпшення гемодинаміки, мікроциркуляції, транспорту кисню від легень до тканин, функції тканинного дихання, ліквідація порушень киснево-лужного балансу.
Аеротерапія – оксигенотерапія через доступні засоби подачі з бажаним моніторингом сатурації (не менше 92%).
Підтримування вільного проходження дихальних шляхів – поліпшення дренажної функції бронхів. Для цього використовують муколітики. Для поліпшення мікроциркуляції – еуфілін в/в, 2% розчин у дозі 0,1 мл/кг дітям до 1 року, по 1 мл на рік життя дітям після року, тепло-вологі інгаляції.
Поліпшення гемодинаміки – використання серцевих глікозидів (строфантину або корглікону). Строфантин – 0,05% дітям до 1 року в разовій дозі 0,1-0,15 мл 1-2 рази на добу в/в в 10% розчині глюкози повільно; після 1 року – в дозі 0,2-0,4 мл залежно від віку.
При тяжкій пневмонії завжди спостерігається зниження утилізації кисню в тканинах. Однією з основних причин цього є гіповітаміноз, тому при тяжких пневмоніях із дихальною недостатністю II-III ступеня вдаються до парентерального введення вітамінів. При токсичних пневмоніях вітаміни в/в вводять у складі глюкозо-вітаміно-енергетичного комплексу: 20-30 мл 10-20% глюкози, 100-200 мг аскорбінової кислоти, 50-100 мг кокарбоксилази. Кокарбоксилазу не слід вводити в одному шприці з аскорбіновою кислотою. Поліпшення функції тканинного дихання шляхом призначення комплексу вітамінів – С, групи В, Е, РР.
Дихальна недостатність III і навіть II ступеня за наявності у дитини значної кількості харкотиння, яке вона не може сама відкашляти, є показанням до активної санації трахеї та бронхів. На тлі м’язового розслаблення релаксантом короткої дії седуксеном (у дітей раннього віку) роблять інтубацію трахеї з подальшим її промиванням ізотонічним розчином хлориду натрію (0,5-1 мл/кг) з антибіотиками. Останніми роками у цих випадках почали широко використовувати продовжену назотрахеальну інтубацію. Вона спрощує повторні санації та значно зменшує мертвий простір, послаблюючи завдяки цьому гіперкапнію при вентиляційній недостатності. Для поліпшення адаптації хворого до назотрахеальної трубки протягом першої доби йому призначають седативні засоби.
Серцево-судинна недостатність
Недостатність кровообігу – стан організму, при якому система кровообігу не забезпечує повноцінного кровопостачання органів і тканин відповідно до рівня обміну.
Класифікація ступенів недостатності кровообігу:
I ступінь – задишка, тахікардія з’являються тільки при фізичному навантаженні.
IIА ступінь – задишка і тахікардія у спокої, значно посилюються при навантаженні; незначне збільшення печінки, початкові прояви застійних явищ у легенях, пастозність.
IIБ ступінь – значно виражені задишка, тахікардія, збільшена печінка, набряки, зниження діурезу.
III ступінь – необоротні зміни в органах і тканинах.
Клінічна картина гострої серцевої недостатності (ГСН):
А. Гостра правошлуночкова недостатність – розвиток застійних явищ, головним чином, у великому колі кровообігу. Симптоми: блідо-ціанотичний колір шкіри, ціаноз носогубного трикутника, пастозність шкіри обличчя та набряки ніг, задишка, кашель, тахікардія, розміри серця збільшені, біль у печінці та її збільшення.
Б. Гостра лівошлуночкова недостатність – поява легеневої гіпертензії, порушення кровообігу в судинах малого кола, підвищення проникності альвеолярно-капілярних мембран, що призводить до розвитку набряку легень – збільшується задишка; з’являється ціаноз; дихання шумне, клекочуче; кашель із виділенням пінистого харкотиння; пульс слабкий, артеріальний тиск знижений. При аускультації тони серця глухі, в легенях велика кількість вологих хрипів.
Невідкладна допомога при лівошлуночковій гострій серцевій недостатності:
- Хворий перебуває в положенні Фовлера: головний кінець ліжка припіднятий на 30°, при розгорнутій клініці набряку легень – сидяче положення з опущеними ногами. Ці заходи не вживаються, якщо у пацієнта виражена гіпотензія.
- Забезпечення прохідності верхніх дихальних шляхів, санація трахеобронхіального дерева (обережно, оскільки можлива рефлекторна зупинка серця).
- Оксигенотерапія зволоженим киснем із концентрацією не менше 30-40%, якщо є набряк легень – із застосуванням піногасників (кисень інгалювати, пропустивши його через 30% розчин етанолу), ШВЛ за необхідності.
- Сечогінні (фуросемід 1-2 мг/кг до 4 разів на добу) в/в, рідше – внутрішньом’язово в/м під контролем діурезу.
- Глюкокортикостероїди (преднізолон із 2-3 до 5-7 мг/кг/ добу) в/в.
- При психоемоційному збудженні дитини – седатики (седуксен 0,1-0,3 мг/кг), при прогресуванні набряку легень – 1% розчин промедолу чи морфіну в дозі 0,1 мл/рік життя за умови відсутності пригнічення дихання й адекватності забезпечення вентиляції.
- При пониженому АТ і гіпокінетичному варіанті міокардіальної недостатності показані кардіотонічні засоби:
А) Поляризуюча суміш в/в краплинно – 10% розчин глюкози 5 мл/кг, панангін 0,5‑1,0 мл/рік життя, інсулін 1 ОД на 5 г сухої глюкози.
Б) Симпатоміметичні аміни:
Допамін (дофамін) є ендогенним катехоламіном. Він дозозалежно стимулює дофамінергічні, β1- і β2-адренорецептори. Допамін підвищує скоротливість міокарда за рахунок прямої стимуляції β1-адренорецепторів серця шляхом вивільнення норадреналіну з пресинаптичних закінчень. У дітей і немовлят його введення починають із дози 3-5 мкг/кг/хв і далі титрують, використовуючи неінвазійні та інвазійні методи контролю серцевого викиду. У дозах, що перевищують 15-20 мкг/кг/хв, допамін починає стимулювати вже α-адренорецептори, що призводить до вазоконстрикції, підвищення артеріального тиску і погіршення ренального та спланхнічного кровообігу.
Добутамін – вазоактивний препарат, що підвищує ударний об’єм шляхом посилення скорочення шлуночків. Йому властиві переважно β1- і β2-ефекти, що призводить до збільшення сили скорочень і периферичної вазодилатації. Перевагою добутаміну є те, що він, на відміну від допаміну, не стимулює α-рецептори. Застосовується в дозі від 2 до 20 мкг/кг/хв. Можливим є поєднання добутаміну з допаміном.
Адреналін дозозалежно активує α-, β1- і β2-рецептори. У низьких дозах (0,03-0,1 мкг/кг/хв) він стимулює β-рецептори зі збільшенням сили серцевих скорочень і хвилинного об’єму серця. Середні дози (0,1-0,2 мкг/кг/хв) активують як β-, так і α-рецептори та мають змішаний гемодинамічний ефект. Дози понад 0,2 мкг/кг/хв переважно викликають активацію α-рецепторів і периферичну вазоконстрикцію. Препарат призначають дітям із СН при неефективності інших препаратів, зупинці серцевої діяльності.
Допексаміну гідрохлорид – новий синтетичний катехоламін, що структурно подібний як до допаміну, так і до добутаміну. Впливаючи в дозі 1-4 мкг/кг/хв як на дофамінергічні, так і на β-адренергічні (головним чином на β2) рецептори, допексамін знижує післянавантаження на серцевий м’яз внаслідок системної вазодилатації в артеріальному руслі; знижує легеневий судинний опір; збільшує нирковий кровообіг; значно збільшує спланхнічний кровообіг.
В) Використання серцевих глікозидів при невідкладній терапії гострої СН обмежене через їхню невелику терапевтичну широту і здатність викликати аритмії, особливо при гіпокаліємії. З надзвичайною обережністю при тахікардії застосовують строфантин у дозі 0,007-0,01 мг/кг або корглікон у дозі 0,01 мг/кг із повторним введенням через кожні 6-8 годин до отримання ефекту, чи дігоксин у дозі насичення (0,03-0,05 мг/кг) за 4-6 прийомів в/в через 6-8 годин, а згодом – у підтримувальній дозі (1/5 дози насичення) у два прийоми з інтервалом у 12 годин.
- При підвищеному центральному венозному тиску, АТ > 80 мм рт. ст., клінічній картині набряку легень можливе використання периферичних вазодилататорів (вкрай обережно): нітрогліцерину по 1/2-1 таблетці під язик чи в дозі 0,1-0,7 мкг/кг/хв титровано в/в або нітропрусиду натрію в дозі 0,1-1,0 мкг/кг/хв титровано в/в.
- Корекція кислотно-лужного стану та водно-електролітного обміну.
Невідкладна допомога при правошлуночковій гострій серцевій недостатності:
- Надання хворому трохи піднятого положення в ліжку.
- Оксигенотерапія, за показаннями – штучна вентиляція легень.
- Лазикс (фуросемід) 2-3 мг/кг в/в.
- Введення еуфіліну в дозі 2-3 мг/кг в/в краплинно чи струминно, повільно.
- Хворим із тромбоемболією – гепарин (100‑400 ОД/кг на добу в/в у 4-6 прийомів) або фраксипарин 225 ОД/кг підшкірно під контролем коагулограми; фібринолітичні засоби (стрептокіназа дітям старшого віку в/в краплинно в дозі 100 000 ОД, розчинених у 50 мл фізіологічного розчину зі швидкістю 30 крапель за хвилину) під контролем рівня фібриногену в крові; дипіридамол (5-10 мг/кг) в/в.
- Корекція кислотно-лужного та водно-електролітного балансу.
- Кардіотропні засоби (дофамін та/або добутамін) за необхідності у відповідних дозах.
- Можливе вкрай обережне застосування периферичних вазодилататорів (нітрогліцерину або нітропрусиду натрію в/в краплинно) в умовах відділення реанімації й інтенсивної терапії.
Поєднання застійної правошлуночкової ГСН із застійною лівошлуночковою ГСН є показанням до проведення терапії відповідно до принципів її лікування. При поєднанні застійної правошлуночкової ГСН і синдрому малого викиду (кардіогенного шоку) основу терапії становлять інотропні засоби з групи пресорних амінів.
Гостра судинна недостатність
Гостра судинна недостатність із падінням тиску може розвинутися при недостатності наднирників, токсикозі, декомпенсованій дегідратації, комі.
Терапія гострої судинної недостатності:
1. Струминне в/в введення преднізолону (2 мг/кг) чи гідрокортизону (10-15 мг/кг).
2. В/в введення плазми, 5% альбуміну (10-20 мл/кг протягом 30-40 хв).
3. При неефективності – в/в краплинно допамін (дофамін) у початковій дозі 8-10 мкг/кг за хвилину і далі (при підвищенні тиску) – 3-5 мкг/кг за хвилину. При АТ < 60 мм рт. ст. пропонується проведення ШВЛ.
4. При коронарній недостатності проводиться нейровегетативна блокада з обов’язковим використанням папаверину і дроперидолу, призначаються серцеві глікозиди. Протипоказаний еуфілін як препарат, що підвищує потребу серцевого м’яза в кисні.
5. При вкрай тяжкому стані показані інтубація трахеї, ШВЛ, вживання реанімаційних заходів і госпіталізація у відділення реанімації.
Гіпоксична енцефалопатія
Лікування гіпоксичної енцефалопатії у І стадії (стадія збудження) на фоні проведення оксигенотерапії потребує введення седативних препаратів: фенобарбітал 0,01 г/рік життя або 0,001 г/кг (у грудних дітей) 1-2 рази на добу, 1% розчин натрію броміду по 5-15 мл 2-3 рази на добу, розчин дроперидолу 0,25% (0,15 мг/кг) чи γ-оксимасляної кислоти (ГОМК) (50-100 мг/кг) в/м, в/в.
ІІ стадія гіпоксичної енцефалопатії (стадія пригнічення) потребує проведення дегідратуючої терапії: фуросемід по 1-3 мг/кг на добу, діакарб (ацетазоламiд) усередину 0,05‑0,25 1 раз на добу, 25% розчин магнію сульфату в/м в дозі 0,2 мл/кг. Дегідратація проводиться на фоні інфузійної терапії, корекції водно-електролітного балансу та кислотно-лужних порушень. Застосовують пірацетам в/в струминно в дозі 15-20 мг/кг на 10% глюкозі до 3-4 разів за добу, курс – 5-10 діб. Використовуються вітаміни груп В, С.
У разі розвитку судом показане введення седуксену (0,05-0,1 мл/кг 0,5% розчину) або ГОМК в/в чи в/м (100-150 мг/кг), фенобарбіталу в/в чи в/м (початкова доза – 20 мг/кг у першу добу, а потім – 3-4 мг/кг щодня), сульфату магнію в/м (0,2 мл/кг 25% розчину на ін’єкцію). Протисудомний ефект ГОМК можна підсилити одночасним призначенням дроперидолу (0,1 мл/кг 0,25% розчину в/м чи в/в, але дозу ГОМК зменшують до 50 мг/кг на ін’єкцію).
ІІІ стадія гіпоксичної енцефалопатії (стадія глибоких розладів свідомості) потребує корекції гіпоксії мозку, дихальної та серцево-судинної недостатності. Проводиться активна дегідратація – лазикс (фуросемід) у дозі 3-5 мг/кг на добу, концентрований розчин плазми в дозі 3-5 мл/кг, 10-15% розчин манітолу з розрахунку 1-1,5 г/кг на добу зі швидкістю не менше 50-60 крапель за хвилину. Церебральну гемодинаміку поліпшує застосування 0,5% розчину кавінтону в дозі 0,15-0,2 мл/рік життя в/в повільно 2 рази на добу. Для поліпшення обміну в нервових клітинах використовується пірацетам (див. вище). Гормональна терапія проводиться з розрахунку за преднізолоном у дозі 1-3 мг/кг на добу.
При глибоких розладах свідомості, тяжких судомах із діагностичною та лікувальною метою показана люмбальна пункція.
Токсичне ускладнення при пневмонії
Токсичне ускладнення при пневмонії – це пневмонія з проявами кишкового токсикозу або нейротоксикозу.
Клінічні прояви кишкового токсикозу. Розрізняють три стадії токсикозу та три ступені ексикозу.
Перша стадія токсикозу – гіперкінетична. Дитина збуджена, неспокійна. Блювання, рідкі та часті випорожнення, тахікардія. Перший ступінь ексикозу – втрата ваги тіла до 5%. У дитини помірна спрага, слизові оболонки дещо сухі.
Друга стадія токсикозу – сопорозно-адинамічна. Дитина адинамічна. Можливе порушення свідомості – сомнолентність або сопор. Ексикоз другого ступеня – втрата ваги тіла від 5 до 10%. Сухість шкіри і слизових оболонок, тургор тканин знижений, тім’ячко запале, тахікардія, АТ знижений. Часте блювання, випорожнення 10 і більше разів за добу.
Третя стадія токсикозу – непритомність. Ексикоз третього ступеня – втрата більше 10% ваги тіла. Слизові сухі, риси обличчя загострені, шкіра без тургору, задишка, тони серця глухі, анурія, парез кишечника.
Принципами лікування токсичних ускладнень при пневмонії є:
1) боротьба з гіпоксемією та гіпоксією;
2) терапія, спрямована на лікування власне токсикозу.
Лікування токсикозу:
1. Нормалізація розладів периферичного кровообігу шляхом створення нервово-вегетативної блокади з метою:
а) ліквідації централізації кровообігу;
б) зниження біоелектричної активності відділів головного мозку, задіяних у патологічному процесі.
2. Проведення дезінтоксикаційної терапії з метою:
а) сорбування токсинів і виведення їх з організму;
б) корекції порушень водно-електролітного обміну та кислотно-лужного стану;
в) забезпечення підвищеного енергообміну адекватною кількістю рідини;
г) зміни (поліпшення) реологічних властивостей крові.
3. Лікування серцевої недостатності.
4. Профілактика і терапія дисемінованого внутрішньосудинного згортання (ДВЗ) крові.
5. Симптоматична терапія.
Дезінтоксикаційна терапія може проводитися пероральним (ораліт, вода, чай, соки) або інфузійним методом. Показаннями для проведення інфузійної терапії при пневмонії у дітей є: токсикоз із зневодненням, нейротоксикоз, загроза розвитку ДВЗ-синдрому, виражені метаболічні порушення, обструктивний синдром, стійка гіперпірексія, що не піддається терапії.
Починають інфузійну терапію з крапельних інфузій глюкози і сольових розчинів.
Об’єм рідини розраховують у кожному випадку залежно від стану серцево-судинної системи дитини, наявності ознак зневоднення (і ступеня ексикозу), наявності чи відсутності патологічних втрат. Береться до уваги можливість дитини отримувати рідину ентерально. Основними орієнтирами для визначення кількості необхідної рідини є: фізіологічна потреба, патологічні втрати і дефіцит.
Фізіологічну потребу дитини в рідині залежно від маси тіла можна визначати за номограмою Абердіна або за формулою Holliday Segar (правило 4-2-1):
- до 10 кг – 4 мл/кг/год (приблизно 100 мл/кг на добу);
- 10-20 кг – 2 мл/кг/год (1000 мл + 50 мл на кожен кг понад 10 кг за добу);
- більше 21 кг – 1 мл/кг/год (1500 мл + 20 мл на кожен кг понад 20 кг за добу).
Патологічні втрати рідини (поточні):
- на кожний градус підвищення температури тіла більше 37°С втрата води збільшується на 10 мл/кг за добу;
- на кожні 10 дихань понад вікову норму – на 10 мл/кг за добу;
- при значному потовиділенні – на 10-20 мл/кг за добу;
- при частому блюванні – до 20 мл/кг за добу;
- при парезі кишок ІІ ст. – на 20 мл/кг за добу, ІІІ ст. – на 40 мл/кг за добу;
- при помірному проносі (10-15 разів за добу) – на 20-40 мл/кг за добу, при сильному проносі (15-20 разів за добу) – на 60-90 мл/кг за добу.
Форсування діурезу. Керування діурезом здійснюють за допомогою салуретиків (лазикс) у дозі 1-3 мг/кг. Методика форсованого діурезу припускає точний погодинний облік діурезу.
Режим дегідратації показаний при проведенні дезінтоксикаційної терапії у дитини з пастозністю, набряками, низьким показником гематокриту. За час уведення білкових препаратів оцінюють діурез за 1 год (рідше – за 2 год). Кількість рідини на наступну годину дорівнює діурезу за попередню. Режим дегідратації забезпечується втратами з перспірацією. Рідина, що вливається, – 10% глюкоза з додаванням солей калію, натрію, кальцію відповідно до фізіологічної потреби. Протипоказанням до введення калієвмісних розчинів є олігоанурія!
Режим нормогідратації застосовують у хворих із токсикозом без розладів периферичного кровообігу, серцевої недостатності.
Об’єм рідини за годину розраховується так: діурез за попередню годину + втрати на перспірацію (1 мл/кг) + об’єм патологічних добових втрат (20 мл/кг при блюванні та діареї + 10 мл/кг на кожен градус підвищеної температури). Орієнтовно об’єм внутрішньовенно введеної рідини рідко перевищує 30 мл/кг за добу, його найчастіше розподіляють рівномірно протягом доби.
Режим регідратації проводять хворим, у яких явища токсикозу поєднуються з вираженими розладами периферичного кровообігу, але без серцевої недостатності.
Необхідно обов’язково обмежувати добову кількість рідини (при II ступені серцевої недостатності її об’єм не повинен перевищувати половини добової потреби, а при III ступені потрібне тимчасове повне обмеження до ліквідації ознак гіпосистолії) і призначати лазикс.
Із дезінтоксикаційною метою також використовується плазмаферез і гемосорбція.
Введення лужних розчинів без визначення кислотно-лужного стану допустиме лише як екстрений захід при ДВЗ-синдромі та розладах мікроциркуляції.
Гемотрансфузії показані лише за гострої крововтрати або вкрай низької концентрації гемоглобіну (< 30-40 г/л); введення плазми – за гіпопротеїнемії.
Імуноглобулін для внутрішньовенного введення показаний при зниженні концентрації імуноглобулінів, септичному стані.
Введення інгібіторів протеаз виправдане при загрозі деструкції легень.
Профілактика дисемінованого внутрішньосудинного згортання крові гепарином показана всім дітям, що перебувають на ШВЛ і на повному парентеральному харчуванні, при сепсисі, деструктивних пневмоніях. Із цією метою, а також для профілактики тромбозів регіонарних судин і катетера призначають гепарин у дозі 0,2 ОД на 1 мл будь-якого розчину, що переливається.
Розвиток ДВЗ-синдрому (І фаза – гіперкоагуляції) є показанням до гепаринотерапії. Найефективніша безперервна інфузія гепарину в дозі 15 ОД/кг/год із подальшою оцінкою часу згортання крові (подовження його в 2-3 рази в порівнянні з початковим свідчить про добрий результат). Якщо час згортання не збільшується, то дозу гепарину підвищують до 30-40 ОД/кг/год, а якщо перевищує 20 хвилин – зменшують до 5-10 ОД/кг/год. Інший варіант – із початковою дозою 100-150 ОД/кг і контролем часу згортання крові через 1 годину, який, якщо доза препарату адекватна, зростає в 1,5-2 рази. У підібраній дозі гепарин вводять 4-6 разів на добу протягом 5-7 днів до нормалізації показників гемостазу. Необхідним може бути переливання свіжозамороженої плазми (донатор антитромбіну ІІІ).
Відміняють гепарин поступово, протягом 2-3 діб, щоб не виникло гіперкоагуляції.
У ІІ фазі ДВЗ-синдрому (коагулопатія споживання) доза гепарину може бути зменшена до 50 ОД/кг; вводять антигемофільну плазму і свіжозаморожену плазму, 12,5% розчин етамзилату по 5 мг/кг 2-3 рази на добу.
У ІІІ фазі ДВЗ-синдрому (гострий фібриноліз) гепарин відміняють, переливають відмиті еритроцити або еритроцитарну масу в дозі 10-15 мл/кг. Вводять контрикал у дозі 500-1000 ОД/кг на добу, етамзилат по 5 мг/кг на добу, вікасол у вікових дозах. Показане введення антигемофільної плазми по 10-15 мл/кг. Позитивний ефект може бути після введення тромбоцитарної маси (5-10 мл/кг).
При метеоризмі роблять масаж живота, в/в вводять сорбітол (1 мл на 1 кг маси тіла у вигляді 10% розчину на 5% розчині глюкози або ізотонічному розчині хлориду натрію), 10% розчин альбуміну, 20% розчин вітаміну В5 (0,5-1 мл). При гіпокаліємії призначають препарати калію під контролем вмісту електролітів. Вводять в/м церукал (метоклопрамід) у дозі 0,1 мл 1% розчину на рік життя чи прозерин у дозі 0,1 мл 0,05% розчину на рік життя, вітамін В1 (0,3-0,5 мл 2,5% розчину). Систематичне блювання та зригування є показанням до промивання шлунка з метою вимивання слизу.
Список літератури
- Андреева И.В., Беденков А.В., Веселов А.В. и др. Справочник по антимикробной терапии / Справочник врача. – К.: Доктор Медиа, 2009. – 372 с.
- Антипкін Ю.Г., Лапшин В.Ф., Уманець Т.Р. Довідник із дитячої пульмонології та алергології / Науково-методичне видання – К.: Доктор-Медіа, 2012. – 328 с.
- Вельтищев Ю.Е., Шаробаро В.Е. Неотложные состояния у детей: Справочник. – М.: БИНОМ, 2013. – 512 с.
- Катилов А.В., Дмитриев Д.В., Мазулов А.В. Общие принципы диагностики и терапии внебольничных пневмоний у детей // Современная педиатрия. – 2012. – № 7 (47) – С. 93-97.
- Крамний І.О., Чурилін Р.Ю., Бортний М.О., Вороньжев І.О. Рентгенологічна характеристика пневмоній у дітей // «Радіологічний вісник», Інформаційно-аналітичний бюлетень 2 (35). – 2010. – С. 18-25.
- Марушко Ю.В., Шеф Г.Г., Марушко Є.Ю. Терапія захворювань органів дихання в практиці лікаря педіатра. Навчальний посібник. – Київ-Хмельницький: Приватна друкарня ФОП Сторожук О.В., 2015. – 154 с.
- Марушко Ю.В., Крамарьов С.О., Шеф Г.Г., Уманець Т.Р., Марушко Т.В. Захворювання органів дихання у дітей. Невідкладні стани в дитячій пульмонології: Навчальний посібник (Видання друге, доповнене). – Харків: Планета-Принт, 2013. – 212 с.
- Наказ Міністерства охорони здоров’я України № 18 від 13.01.2005 р. Протоколи надання медичної допомоги дітям за спеціальністю «Дитяча пульмонологія».
- Наказ МОЗ Украины № 128 від 19.03.2007 р. «Про затвердження клінічних протоколів надання медичної допомоги за спеціальністю «Пульмонологія»».
- Притула Л.Н., Винниченко Л.Б. Пульмонологія: Навчальний посібник. – Суми: Вид-во СумДУ, 2009. – 195 с.
Статтю вперше опубліковано в журналі «Дитячий лікар», № 2 2016