2 липня, 2018
Пищевая гиперчувствительность у детей: современные стандарты диагностики и особенности ведения
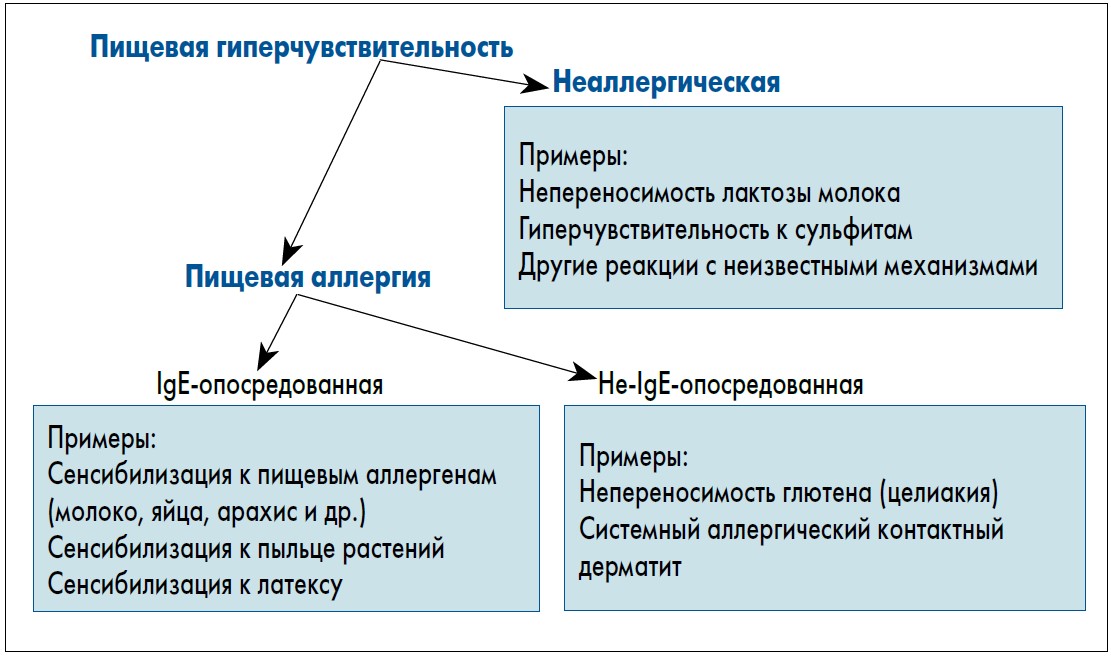
 Пищевая гиперчувствительность (ПГ) – клиническая проблема, с которой сталкивается в своей практике каждый педиатр и актуальность которой продолжает возрастать во всем мире. Наиболее типичными симптомами, свидетельствующими о ПГ, являются связанные с употреблением того или иного продукта разнообразные кожные проявления (особенно характерные для детей раннего возраста), а также гастроинтестинальные симптомы (тошнота и рвота, диарея, избыточное газообразование в кишечнике, боль в животе). Важно понимать, что по механизму своего развития ПГ может быть как иммунной, так и неиммунной (рис.).
Пищевая гиперчувствительность (ПГ) – клиническая проблема, с которой сталкивается в своей практике каждый педиатр и актуальность которой продолжает возрастать во всем мире. Наиболее типичными симптомами, свидетельствующими о ПГ, являются связанные с употреблением того или иного продукта разнообразные кожные проявления (особенно характерные для детей раннего возраста), а также гастроинтестинальные симптомы (тошнота и рвота, диарея, избыточное газообразование в кишечнике, боль в животе). Важно понимать, что по механизму своего развития ПГ может быть как иммунной, так и неиммунной (рис.).
Термин «пищевая аллергия» (ПА) правомерно употреблять только в отношении иммунной ПГ (ассоциированной либо не ассоциированной с IgE). При неиммунной ПГ патологический процесс по клиническим проявлениям похож на аллергию, но он не имеет иммунологической стадии развития. В то же время стадия высвобождения медиаторов (патохимическая) и стадия клинических симптомов (патофизиологическая) при неиммунной ПГ и истинной ПА совпадают.
К сожалению, в клинической практике ПА все еще ошибочно диагностируют у значительного количества детей, вследствие чего многие из них без реальной необходимости соблюдают элиминационные диеты, а врач не переоценивает степень тяжести состояния больного. В действительности частота истинной ПА, подтвержденной положительными результатами соответствующих провокационных проб, в детской популяции не превышает 3-5%. Как правило, отдельный пациент может иметь истинную ПА максимум к 3 пищевым продуктам (Т. Keil et al., 2009).
Рис. Классификация ПГ, предложенная экспертами Европейской академии аллергологии и клинической иммунологии
(EAACI; S.G. Johansson et al., 2004; последнее обновление – 2014)
Все остальные случаи патологических реакций в ответ на употребление пищи в действительности представляют собой неиммунную ПГ. Поэтому формулируя первоначальный клинический диагноз, корректно использовать именно термин «пищевая гиперчувствительность» с указанием того продукта, в ответ на прием которого предположительно появились симптомы. Цель дальнейшего обследования пациента с ПГ заключается в том, чтобы доказать или опровергнуть существование истинной ПА, а при ее наличии – выявить аллергенные для больного продукты.
Клиническое течение ПГ (и в частности – истинной ПА) у детей имеет свои характерные особенности. В первую очередь, для педиатрических пациентов характерно преобладание в клинической картине самых разнообразных кожных проявлений: различная по морфологии кожная сыпь, атопический дерматит, крапивница, отек Квинке. Следует отметить, что кожные проявления имеют место у 2/3 детей с ПГ (независимо от механизмов ее развития), и лишь у 1/3 педиатрических пациентов на первый план выходят гастроинтестинальные и другие симптомы.
При этом выбрать единственный информативный метод диагностики на практике сложно: наличие специфических антител не всегда имеет клиническую значимость, а клинические проявления не всегда сопровождаются положительными результатами исследований. Кроме того, далеко не все кожные клинические симптомы, возникающие у детей раннего возраста, связаны с ПГ или, в частности, с ПА.
Клиническая картина неиммунной ПГ имеет определенные особенности. Высыпания локализуются преимущественно на лице, сгибательной поверхности рук, латеральной поверхности бедер, голеней. Обширность высыпаний зависит от количества съеденного продукта. При употреблении продуктов, содержащих биологические амины, отмечается усиление симптомов. Кожные и гастроинтестинальные симптомы часто сочетаются. Причиной неиммунной ПГ является употребление продуктов, обладающих свойствами гистаминолиберации, продуктов с высоким содержанием гистамина и тирамина.
Что же касается истинной ПА, то, к сожалению, в настоящее время не существует унифицированных критериев установления этого диагноза. Это обусловливает значительные различия в эпидемиологических данных о ее распространенности в разных странах мира. Для того чтобы объективно доказать наличие патологической реакции на пищу, необходимо проводить провокационные пробы.
На сегодняшний день, как подчеркивается в рекомендациях EAACI (A. Muraro et al., 2014), золотым стандартом верификации диагноза ПА является проведение двойной слепой плацебо-контролируемой пищевой провокации. При этом ни врач, ни пациент не знают, какой именно продукт используется для пищевой провокации. Однако это исследование достаточно затратно по времени, требует наличия в лечебном учреждении соответствующих ресурсов и, к тому же, в ряде случае может индуцировать анафилаксию. Поэтому, как отмечается в вышеуказанных рекомендациях, существует потребность в поиске более безопасных и менее дорогостоящих диагностических альтернатив.
В связи с этим сегодня практический диагностический алгоритм при подозрении на наличие у ребенка ПА прежде всего предусматривает подробный сбор анамнеза (уровень доказательности рекомендаций – D): необходимо выяснить, когда и в связи с чем по мнению родителей появились симптомы, какие еще продукты были одновременно употреблены в пищу. Следующим этапом обследования является проведение таких дополнительных проб, как кожные прик-тесты (КПТ), и определение содержания в крови специфических IgE к пищевым продуктам (уровень доказательности рекомендации – С).
Положительные результаты КПТ и наличие специфических IgE свидетельствуют о наличии иммунологической сенсибилизации к определенным пищевым продуктам, однако сама по себе она не всегда ассоциирована с клинической реакцией на данную пищу.
В то же время при наличии соответствующих анамнестических сведений отрицательный результат КПТ следует интерпретировать с осторожностью, поскольку у пациента может иметь место не-IgE-опосредованная ПА. Важно понимать, что определение уровней специфических IgG к пищевым аллергенам вместо специфических IgE является недопустимой ошибкой в диагностике ПА. Несколько меньшая диагностическая значимость отводится определению компонентов специфических IgE и выполнению аппликационных кожных проб – так называемых патч-тестов. Последние могут быть положительными при некоторых не-IgE-опосредованных состояниях, таких как атопический дерматит, индуцированный пищевыми белками, энтероколит либо проктоколит.
Затем на основании анализа анемнестических данных и результатов вышеупомянутых обследований пациенту рекомендуется на протяжении 4-6 недель соблюдать диагностическую элиминационную диету (уровень доказательности рекомендации – D), после которой можно проводить открытые оральные провокационные пищевые пробы (ОППП) с предполагаемыми причинно значимыми пищевыми продуктами (уровень доказательности рекомендации – D). Открытый характер данного исследования подразумевает, что о том продукте, который вводится ребенку с целью провокации, осведомлены все участники диагностического процесса.
Первая провокационная пищевая проба проводится с теми продуктами, на употребление которых у пациента прогнозируется наименее тяжелая реакция. Оценка тяжести кожных симптомов, возникающих при проведении ОППП, проводится через 12, 24 и 72 ч. При четком положительном результате повторную ОППП с данным продуктом больше не проводят и исключают его из рациона. При получении отрицательного результата ОППП рекомендуется повторить через 1-2 дня.
! Лечение как ПА, так и неиммунной ПГ включает сфокусированную элиминационную диету, правильный подбор питания с учетом скрытых угроз, а также применение антигистаминных препаратов (АГП) для купирования гистаминового механизма в случае развития симптомов.
Зачастую родители предоставляют неадекватные сведения о связи пищевых продуктов с проявлениями ПГ, и их нужно регулярно информировать о питании и сочетаемости различных пищевых продуктов. Задача педиатра состоит в том, чтобы подобрать каждому ребенку с ПГ такой рацион питания, который бы решил задачу элиминации действительно причинно значимых продуктов питания и предотвращения появления клинических симптомов, в то же время обеспечивая гармоничное физическое развитие растущего детского организма.
Рекомендации по питанию должны основываться исключительно на результатах провокационных проб и индивидуальных особенностях пищеварительного тракта, а также учитывать возможное наличие сопутствующих заболеваний желудочно-кишечного тракта (в том числе целиакии, синдрома избыточного бактериального роста в тонкой кишке и лактазной недостаточности).
При проведении ОППП врач всегда должен быть готов к оказанию полного объема неотложной помощи, поскольку иногда они могут провоцировать реакции гиперчувствительности немедленного типа, в том числе – анафилактические. Наиболее часто реакции гиперчувствительности немедленного типа при проведении ОППП проявляются в виде кожных симптомов, возникающих уже в первые 15-20 мин после употребления продукта.
В случае тяжелой анафилактической реакции помощь оказывается в условиях отделения реанимации и интенсивной терапии; при среднетяжелых и легких реакциях гиперчувствительности немедленного типа на первый план выходит экстренное применение АГП.
Помимо высокой эффективности и безопасности, выбираемый для оказания неотложной помощи АГП не должен маскировать реакцию на провокацию и иметь значимые возрастные ограничения в использовании. Согласно международным протоколам, АГП I поколения не имеют преимуществ по эффективности перед более современными препаратами II поколения, которые сегодня широко применяются как в качестве средств неотложной терапии при острых аллергических реакциях, так и в комплексном базисном лечении различных аллергических заболеваний.
При этом ключевой характеристикой АГП II поколения, качественно отличающей их от представителей предыдущего поколения, является высокий профиль безопасности. АГП II поколения не оказывают седативного, холинолитического, кардио-, гепато- и нефротоксического действия, не вызывают тахифилаксии и не потенцируют нежелательные эффекты катехоламинов.
Наиболее современные АГП представляют собой активные метаболиты ранее синтезированных АГП II поколения. Именно таким лекарственным средством является оригинальный европейский препарат дезлоратадина – Эриус®, который селективно блокирует периферические Н1-гистаминовые рецепторы и не проникает через гематоэнцефалический барьер. При этом Эриус® действует сразу на трех уровнях реализации аллергического ответа, оказывая:
- собственно антигистаминное действие;
- противоаллергическое действие – ингибирует высвобождение из тучных клеток медиаторов острого аллергического воспаления (гистамина, лейкотриена С4, простагландина D2, триптазы);
- противовоспалительное действие – угнетает выделение целого ряда провоспалительных цитокинов и хемокинов, подавляет экспрессию молекул адгезии.
Эриус® выпускается в специально предназначенной для применения в педиатрической практике лекарственной форме сиропа и может назначаться детям с 6-месячного возраста. Возможность применения препарата Эриус® в качестве АГП для оказания неотложной помощи при острых аллергических реакциях (в том числе в случае развития реакций гиперчувствительности немедленного типа при проведении ОППП) определяют следующие его характеристики:
- быстрота действия (дезлоратадин определяется в плазме крови уже через 30 мин после перорального приема);
- широта диапазона доз – доказано, что даже при применении в суточной дозе 20 мг, в 4 раза превышающей стандартную терапевтическую дозу для взрослых (5 мг), не наблюдаются признаки клинически значимой кумуляции препарата.
В клинической практике последнее обстоятельство позволяет при необходимости применять препарат в дозе, превышающей стандартную, а также не опасаться последствий непреднамеренной передозировки сиропа. Наконец, назначая ребенку именно оригинальный препарат дезлоратадина Эриус®, педиатр может быть абсолютно уверен в его эталонной клинической эффективности и прогнозируемом высоком профиле безопасности.
***
Таким образом, ПГ у детей имеет разнообразные клинические проявления. При этом такая ее форма, как ПА, часто гипердиагностируется педиатрами. Важно помнить о том, что установление диагноза ПА требует персонализированного подхода и взвешенной оценки данных анамнеза, а также результатов клинико-лабораторного и иммунологического обследования.
Тематичний номер «Педіатрія» №2 (45), червень 2018 р.