5 липня, 2018
Боль в плече: мультидисциплинарный подход
Удивительно, но в наши дни в медицинскую практику все активнее внедряется древний гиппократовский принцип «Лечить больного, но не болезнь». С учетом необходимости использования в лечении принципов доказательной медицины задача по совмещению двух подходов не всегда оказывается простой. Практикующим врачам на помощь приходят научно-практические мероприятия, позволяющие рассматривать конкретные проблемы под разным углом, что достигается за счет участия специалистов различных профилей. Особенно полюбившимся практикующим врачам обучающим форматом сегодня является мастер-класс, позволяющий рассмотреть конкретное патологическое состояние «от и до».
 Именно по причине высокого интереса медицинского сообщества к практически ориентированным мероприятиям организаторы многих из них сегодня идут в ногу со временем, предлагая вниманию слушателей не только новейшую информацию из научного мира, но и предоставляя рекомендации, с успехом внедряемые в рутинную врачебную практику на различных этапах оказания медицинской помощи.
Именно по причине высокого интереса медицинского сообщества к практически ориентированным мероприятиям организаторы многих из них сегодня идут в ногу со временем, предлагая вниманию слушателей не только новейшую информацию из научного мира, но и предоставляя рекомендации, с успехом внедряемые в рутинную врачебную практику на различных этапах оказания медицинской помощи.
Примером таких событий, бесспорно, являются ставшие уже традиционными симпозиумы Украинской ассоциации остеопороза, идейным вдохновителем которых является ее президент, директор Украинского научно-медицинского центра проблем остеопороза, руководитель отдела клинической физиологии и патологии опорно-двигательного аппарата ГУ «Институт геронтологии НАМН Украины» (г. Киев), член правления Международной ассоциации остеопороза (IOF), президент Украинского подразделения EVIDAS, вице-председатель Научного медицинского общества геронтологов и гериатров Украины, заслуженный деятель науки и техники Украины, доктор медицинских наук, профессор Владислав Владимирович Поворознюк.
В этом году ІІІ международный симпозиум «Заболевания костно-мышечной системы и возраст», состоявшийся 12-14 марта во Львове, был посвящен 60-летию основания Института. В круг тем, обсуждаемых в ходе мероприятия, были включены остеопороз, подагра, остеоартрит, витамин D-дефицитные состояния, проблемы фармакологии нестероидных противовоспалительных препаратов (НПВП) и многие другие вопросы.
Своеобразной изюминкой симпозиума стали информативные мастер-классы, один из которых был сфокусирован на проблеме боли в плече. В начале выступления профессор В. В. Поворознюк, проводивший этот мастер-класс, подчеркнул, что боль в плече является мультидисциплинарной проблемой, ведь различные формы поражения плечелопаточной области встречаются в практике неврологов, ортопедов, ревматологов, семейных врачей и специалистов других областей медицины. По мнению американского хирурга Е. Кодмана, «боль в плече сложна для диагностики, лечения и определения локализации возникновения патологии». Это связано со значительными различиями в этиологии и механизмах поражения.
В настоящее время во всем мире боль в плече является в большей мере топическим, нежели этиопатогенетическим диагнозом. Термин periarthritis humeroscapularis впервые предложил С. Дюплей в далеком 1872 г. Он охарактеризовал данный синдром как «скованность и хроническая боль в области плечевого сустава, обусловленные поражением периартикулярных тканей». Термин «плечелопаточный периартрит» (ПЛП) быстро вошел в профессиональный лексикон многих поколений врачей и продолжает активно использоваться в отечественной клинической практике до сегодняшнего дня, несмотря на то что из Международной классификации болезней 10-го пересмотра (МКБ‑10) данный диагноз исключен.
Если во времена С. Дюплея ПЛП ассоциировался с так называемым замороженным плечом, то в дальнейшем это терминологическое словосочетание стало сборным для определения всех периартикулярных поражений плечевой области. Сегодня понятие ПЛП может включать в себя такие диагнозы и состояния, как адгезивный капсулит, сдавление ротаторов плеча, отрыв суставной губы (дефект Банкарта), ключично-акромиальный артроз, тендинозы надостной, двуглавой и других мышц плеча, цервикобрахиалгия, компрессионно-корешковый синдром С5-С6, нейропатии, постинсультная периартропатия, комплексный регионарный болевой синдром и др.
В настоящее время первично классифицировать боль в плече достаточно удобно по анатомическому принципу. Так, боль в плече может преимущественно возникать по боковым, задней, верхней поверхностям. В зависимости от локализации боли можно подозревать ту или иную патологию. Например, боль по боковой поверхности плеча может говорить о наличии таких патологических состояний, как тендинопатия ротаторной манжеты, энтезопатия дельтовидной мышцы, плечелопаточный артрит, радикулопатия, в том числе Herpes Zoster, болезнь Паркинсона или сирингомиелия; а боль по задней поверхности плеча может носить миофасциальнй характер, свидетельствовать о разрыве гленоидальной губы, наличии лопаточно-грудинной патологии и т. д.
Диагностика боли в плече как сложного мультисиндромного состояния должна осуществляться по определенному алгоритму, использование которого в рутинной практике позволит избежать множества ошибок. Вначале следует сопоставить симптомы с возрастом больного, выяснить род его занятий и виды нагрузок, которым он подвергается. Далее необходимо четко оценить локализацию боли, руководствуясь не только жалобами пациента, но и данными пальпации, а также специальных проб. Крайне важно определить факторы, усиливающие боль. Еще одним принципиальным моментом является оценка предшествующего лечения, а также выяснение перечня препаратов, которые пациент принимает часто, систематически, постоянно.
Профессор В. В. Поворознюк подчеркнул, что тщательное изучение анамнеза позволяет предположить тот или иной диагноз уже на этапе опроса и первичного осмотра больного. Так, возраст до 40 лет может указывать на высокую вероятность тендинопатии ротаторной манжеты, тогда как возраст старше 40 лет может ассоциироваться с разрывом ротаторной манжеты, адгезивным капсулитом, остеоартритом плечевого сустава.
Сахарный диабет или патология щитовидной железы в анамнезе может быть предрасполагающим фактором к развитию адгезивного капсулита. Посттравматические боли в плече также необходимо дифференцировать в зависимости от возраста, ведь до 40 лет чаще возникают вывихи/подвывихи в плечевом суставе, в то время как после 40 лет типичны разрывы ротаторной манжеты.
Оценивая объем движений в плечевом суставе, важно понимать, что наибольшее ограничение наблюдается при адгезивном капсулите и остеоартрите плечевого сустава. Ночные боли характерны для патологии ротаторной манжеты, адгезивного капсулита. Такие жалобы, как онемение, покалывание, иррадиация боли в область локтевого сустава, могут быть вызваны патологией шейного отдела позвоночника. Боль, возникающая при значительных движениях сустава, может быть ассоциирована с патологией ротаторной манжеты.
Спортивная травма также может обусловить ряд состояний. В частности, нестабильность плечевого сустава может быть связана с игрой в бейсбол, софтбол, теннис, хоккей и др.; патология акромиоклавикулярного сустава часто возникает при поднятии тяжестей (тяжелая атлетика, пауэрлифтинг, силовые тренировки и др.). Слабость в суставе, субъективно ощущаемая пациентом, может свидетельствовать о наличии патологии ротаторной манжеты, остеоартрита плечевого сустава. Для более детальной топической диагностики высокую ценность имеет проведение диагностических проб, которые были не только описаны, но и наглядно продемонстрированы в ходе мастер-класса.
Анализируя значение визуализационных методик в диагностике боли в плече, профессор В. В. Поворознюк отметил, что рентгенография остается методом выбора при остеоартрите и кальцифицирующем тендините. Магнитно-резонансная томография (МРТ) на сегодня является оптимальным диагностическим подходом в случае патологии ротаторной манжеты. Артрография незаменима при диагностике хронической нестабильности плечевого сустава. Компьютерная томография (КТ) считается методом выбора при патологии костных структур (артрит, опухоли, оскольчатые переломы и др.). Определенную ценность для дифференциальной диагностики может представлять метод ультрасонографии. В ходе мастер-класса слушателям были продемонстрированы полученные с помощью рентгенографии, МРТ и КТ показательные снимки, позволяющие визуализировать различные виды патологии костно-мышечной системы плеча.
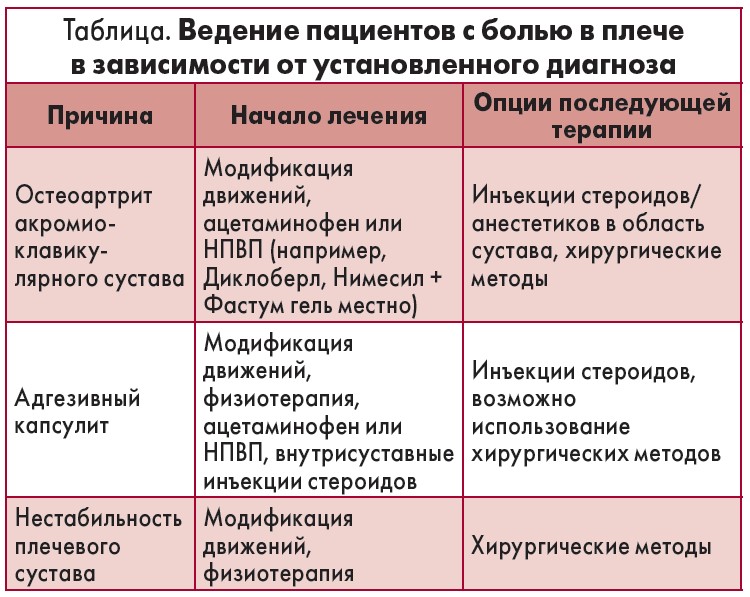 Выбор метода лечения боли в плече напрямую зависит от установленного диагноза (табл.). Профессор В. В. Поворознюк отметил, что в клинике Украинского научно-медицинского центра проблем остеопороза применяют все отмеченные консервативные методики – как медикаментозные, включающие системное и локальное использование НПВП, в первую очередь Диклоберла, Нимесила, Фастум геля, так и немедикаментозные (лечебная физкультура, физиотерапия).
Выбор метода лечения боли в плече напрямую зависит от установленного диагноза (табл.). Профессор В. В. Поворознюк отметил, что в клинике Украинского научно-медицинского центра проблем остеопороза применяют все отмеченные консервативные методики – как медикаментозные, включающие системное и локальное использование НПВП, в первую очередь Диклоберла, Нимесила, Фастум геля, так и немедикаментозные (лечебная физкультура, физиотерапия).
Диклофенак по-прежнему остается золотым стандартом НПВП-терапии, объединяющим мощное противовоспалительное действие и хорошую переносимость. Препараты диклофенака оптимально сочетаются с сопутствующей антиагрегантной терапией ацетилсалициловой кислотой (показатели гастроинтестинальной переносимости сопоставимы с таковыми для коксибов). Добавление ингибиторов протонной помпы дополнительно снижает относительный риск желудочно-кишечных кровотечений в 19 раз (с 5,7 до 0,3).
В 2016 г. в журнале Lancet (da Costa D.A. et al.) были опубликованы результаты сетевого метаанализа, в котором изучалась эффективность НПВП при лечении остеоартрита (остеоартроза) крупных суставов. Авторами метаанализа на основании собранных данных не выявлено моделирующего эффекта парацетамола на больной сустав, при этом отмечено, что диклофенак в суточной дозе 150 мг не только эффективно уменьшает боль, но и улучшает физическую функцию сустава.
Нимесил предпочтительнее, если помимо противовоспалительного и аналгетического действия необходимо также обеспечить хондропротекторный эффект, гастроинтестинальную или кардиоваскулярную безопасность, что определяется дополнительными не ЦОГ-зависимыми эффектами препарата.
В случае если противовоспалительный и аналгезирующий эффект системных НПВП оказался недостаточным, а повышение дозы нежелательно ввиду увеличения риска развития побочных реакций, наиболее рациональным выбором при боли в плече будет добавление топических НПВП, которые позволят повысить эффективность терапии без ухудшения показателей безопасности. Согласно данным прямых сравнительных исследований по противоболевой эффективности местные НПВП не уступали системным НПВП; при этом на фоне использования первых частота развития гастроинтестинальных побочных реакций была значительно ниже и не отличалась от таковой у пациентов, получавших плацебо.
В ходе мастер-класса были продемонстрированы инъекционные техники, позволяющие вводить стероидные или местноанестезирующие вещества в необходимую область. Также было отмечено, что комбинированные виды терапии зачастую тоже дают очень хорошие клинические результаты.
Помимо этого, профессор В. В. Поворознюк остановился на особенностях болевого синдрома и вегето-невротических нарушений у женщин в климактерическом периоде. Были представлены данные исследований, демонстрирующих эффективность ноотропного средства Ноофен в менеджменте остеохондроза шейно-грудного отдела позвоночника.
В целом мастер-класс получился насыщенным, интересным и, что самое главное, имел живой отклик аудитории. Можно с уверенностью говорить, что мастер-классы профессора В. В. Поворознюка – это важнейшие образовательные мероприятия, интерес к которым в ближайшие годы будет только расти.
Подготовила Александра Меркулова
Медична газета «Здоров’я України 21 сторіччя» № 11-12 (432-433), червень 2018 р.


