6 липня, 2018
Роль неалкогольной жировой болезни печени в повышении риска развития и прогрессирования сердечно-сосудистых заболеваний
 26-27 мая в Днепре состоялась научно-практическая конференция «От науки к практике», на которой рассматривались вопросы семейной медицины. В рамках мероприятия заведующая кафедрой пропедевтики внутренней медицины ГУ «Днепропетровская медицинская академия МЗ Украины», доктор медицинских наук, профессор Татьяна Владимировна Колесник представила доклад «Печеночный каскад» сердечно-сосудистого континуума», посвященный механизмам влияния неалкогольной жировой болезни печени (НАЖБП) на возникновение и течение сердечно-сосудистых заболеваний (ССЗ).
26-27 мая в Днепре состоялась научно-практическая конференция «От науки к практике», на которой рассматривались вопросы семейной медицины. В рамках мероприятия заведующая кафедрой пропедевтики внутренней медицины ГУ «Днепропетровская медицинская академия МЗ Украины», доктор медицинских наук, профессор Татьяна Владимировна Колесник представила доклад «Печеночный каскад» сердечно-сосудистого континуума», посвященный механизмам влияния неалкогольной жировой болезни печени (НАЖБП) на возникновение и течение сердечно-сосудистых заболеваний (ССЗ).
– По сравнению с прошлым столетием структура факторов сердечно-сосудистого риска существенно изменилась. К таким традиционным факторам риска, как курение, гиперхолестеринемия и артериальная гипертензия (АГ), добавились ожирение, метаболический синдром (МС) и сахарный диабет (СД) 2 типа.
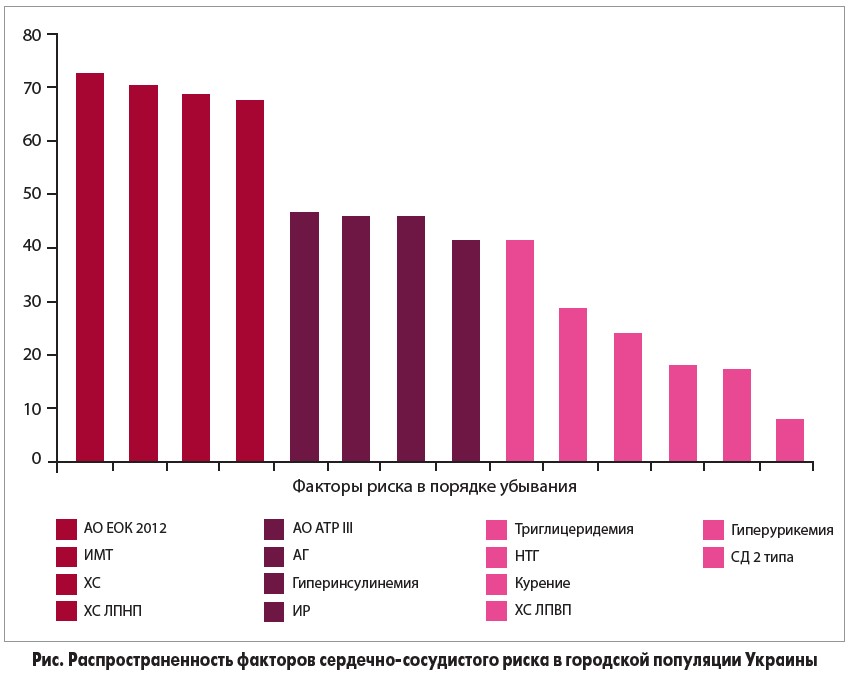
Показательны данные исследования, в котором изучалась распространенность различных факторов риска среди городской популяции Украины (рис.). Наиболее значимыми оказались абдоминальное ожирение (АО), индекс массы тела (ИМТ), уровни холестерина (ХС) и липопротеинов низкой плотности (ЛПНП), превысившие норму у более чем 70% респондентов (Митченко Е., Колесник Т., 2013).
Общепризнанная на сегодня концепция «сердечно-сосудистого континуума» (ССК) рассматривает воздействие факторов риска, возникновение и развитие кардиоваскулярных заболеваний как единую, непрерывную последовательность патофизиологических реакций. Данные приведенного выше исследования еще раз подтвердили значение МС, компоненты которого имеют наибольшее распространение среди городской популяции. В свою очередь, МС является одним из основных пусковых факторов формирования ССК.
 Отдельное место в представленной теории отведено НАЖБП. Основным предрасполагающим фактором для развития данной патологии является ожирение и, как следствие, развитие «печеночного каскада» реакций, включающих возникновение и течение НАЖБП. В 2012 г. Всемирная гастроэнтерологическая ассоциация (World Gastroenterology Organisation, WGO) опубликовала рекомендации, в которых указано, что распространенность НАЖБП в общей популяции составляет около 23%. В 2001 г. эксперты Национального института здоровья США признали НАЖБП отдельным компонентом в структуре МС.
Отдельное место в представленной теории отведено НАЖБП. Основным предрасполагающим фактором для развития данной патологии является ожирение и, как следствие, развитие «печеночного каскада» реакций, включающих возникновение и течение НАЖБП. В 2012 г. Всемирная гастроэнтерологическая ассоциация (World Gastroenterology Organisation, WGO) опубликовала рекомендации, в которых указано, что распространенность НАЖБП в общей популяции составляет около 23%. В 2001 г. эксперты Национального института здоровья США признали НАЖБП отдельным компонентом в структуре МС.
Значение НАЖБП в ССК становится понятным, если учитывать функции печени, которых на сегодня обнаружено более 500. Среди них важное место занимает синтез ХС. Следует отметить, что только 10% ХС поступает в организм с пищей, остальные 90% синтезируются в печени. У здорового человека в условиях нормально функционирующей печени баланс липидов поддерживается в физиологических границах. При развитии НАЖБП нарушается работа гепатоцитов, что закономерно приводит к нарушению метаболических процессов, возникновению дислипидемий и, как следствие, к развитию атеросклероза.
НАЖБП – состояние, зачастую протекающее без явных клинических проявлений. При этом лабораторные тесты нередко обнаруживают повышение уровня печеночных трансаминаз, а методы визуализации – гепатомегалию. В анамнезе у таких пациентов, как правило, отсутствуют данные о злоупотреблении алкоголем, хронических вирусных гепатитах В, С и других возможных причинах поражения печени.
Диагностика НАЖБП включает ультразвуковое исследование, магнитно-резонансную томографию, магнитно-резонансную спектроскопию, а также непрямую эластометрию, с помощью которых можно быстро и без инвазивного вмешательства оценить степень стеатоза и фиброза.
Выделяют такие факторы риска развития и прогрессирования НАЖБП:
- женский пол;
- возраст >50 лет;
- наличие АГ;
- повышение уровней щелочной фосфатазы и γ-глутамилтрансферазы (ГГТ);
- соотношение аланинаминотрансферазы (АЛТ) к аспартатаминотрансферазе (АСТ) >1;
- гипертриглицеридемия;
- выявленный низкий уровень тромбоцитов;
- полиморфизм гена PNPLA3/148M (его реализация зависит от сочетания с другими факторами).
Сегодня НАЖБП признана новым независимым предиктором ССЗ (Hamaguchi M., 2007). Наличие НАЖБП повышает риск развития каротидного атеросклероза. Исследование, проведенное S. Ramilli (2009), продемонстрировало, что из 154 обследованных пациентов с каротидными атеросклеротическими бляшками 57,8% имели НАЖБП. Данное патологическое состояние, независимо от наличия МС и СД, также обусловливает развитие тромбоза сосудов.
Установлена зависимость между увеличением уровня АЛТ и риском общей смертности, вероятностью развития и осложненного течения кардиальной патологии в когорте пациентов с НАЖБП (Adams L. A., Nakamara K., 2006). Повышение ГГТ на 1 ЕД/л является независимым предиктором развития ишемической болезни сердца и инсульта (Fraser et al., 2007). У пациентов с НАЖБП показатели общей смертности, в том числе и по причине кардиоваскулярных заболеваний, в течение 21-летнего наблюдения оказались выше, чем в общей популяции (Soderbeng et al., 2010). В свою очередь, кардиоваскулярные заболевания – главная причина смерти пациентов с НАЖБП (Adams L. A. et al., 2005; Ekstedt M. et al., 2006; Dunn W. et al., 2008; Ong J. P. et al., 2008).
Учитывая вышеприведенные данные, актуальным является вопрос о тактике ведения пациентов с НАЖБП в свете ССК. В период 2012-2016 гг. было опубликовано несколько руководств (рекомендации Американской ассоциации по изучению болезней печени, 2012; рекомендации Всемирной гастроэнтерологической организации, 2014; европейские рекомендации, изданные Европейской ассоциацией по изучению болезней печени,
Европейской ассоциацией по изучению диабета и ассоциацией по изучению ожирения, 2016), в которых предложены следующие направления терапии:
- постепенное уменьшение массы тела в среднем на 10% в течение 6 мес за счет снижения калорийности рациона до 1800 ккал/сут, повышения физической активности, применения орлистата;
- ограничение употребления алкоголя;
- введение в рацион кофе;
- коррекция гипергликемии;
- лечение дислипидемии статинами (можно применять при стеатогепатите);
- цитопротекторы (гепатопротекторы).
В настоящее время гепатопротекторы занимают ведущие позиции в терапии НАЖБП и широко востребованы в клинической практике. Применение данной группы препаратов способно не только оказывать положительное влияние на работу печени, но и обеспечивать ее восстановление в случаях поражения печеночной ткани.
Медикаментозная терапия НАЖБП гепатопротекторами позволяет не только улучшить состояние гепатоцитов, предупредить развитие морфологических изменений в печени, но и может повлиять на формирование и прогрессирование ССЗ и СД (Григорьева И. Н., 2011).
В этом плане особый интерес представляют препараты урсодезоксихолевой кислоты (УДХК). После приема внутрь всасывание препарата происходит в тощей и подвздошной кишках. Далее происходит связывание кислоты в печени с таурином, N-ацетилглюкозамином, глицином, сульфатом и глюкуроновой кислотой. После всасывания в терминальном отделе тонкой кишки конъюгированные вещества попадают в печень и вступают в новый цикл.
При условии стабильного систематичного приема препарата УДХК превалирует среди других желчных кислот в сыворотке крови и составляет около 48% от общего их количества. Необходимо отметить, что увеличение содержания УДХК в пуле желчных кислот до 50-70% является дозозависимым (Казюлин А. Н., 2017).
В отличие от большинства желчных кислот, синтезируемых в организме, УДХК не токсична и не повреждает гепатоциты. Встраиваясь в фосфолипидный слой клеточной мембраны, УДХК стабилизирует последнюю и повышает устойчивость к действию повреждающих факторов. Как результат – нормализация активности трансаминаз после года терапии. Кроме стабилизации мембраны гепатоцита, УДХК устраняет оксидативный стресс путем изменения метаболизма простагландинов и жирных кислот, что способствует улучшению антиоксидантной защиты при НАЖБП. Добавление УДХК к терапии позволяет достоверно чаще достигать целевых уровней липидов в сочетании со статинами. Обладая холеретическим эффектом и вытесняя гидрофобные желчные кислоты из гепатоцитов, УДХК способствует как уменьшению их токсического действия, так и снижению всасывания ХС в желудочно-кишечном тракте.
УДХК является гепатопротектором с обширной доказательной базой при терапии НАЖБП. Урсофальк® – оригинальный препарат компании «Доктор Фальк Фарма ГмбХ» (Германия), который является эталонным лекарственным средством на основе УДХК в Евросоюзе. При НАЖБП Урсофальк® может быть рекомендован к применению в дозе 13-15 мг/кг/сут. Урсофальк® обеспечивает достижение высокой концентрации УДХК в желчи – 64% (Stiechl et al., 1980). Поэтому, отдавая предпочтение препарату Урсофальк®, врач может рассчитывать на максимальный результат и долгосрочный клинический эффект.
Таким образом, понимание механизмов развития кардиоваскулярной патологии с расширением перечня факторов риска и включением в него МС позволило по-новому взглянуть на ССК. Перенесены акценты с экзогенных причин дислипидемий на эндогенные, в основе которых важное место занимает широко распространенная НАЖБП. В связи с этим особое значение в профилактике и лечении ССЗ приобретает тактика гепатопротекции. Среди гепатопротекторов оптимальным цитопротектором является немецкий препарат Урсофальк®, обладающий широким перечнем позитивных эффектов в терапии НАЖБП.
Подготовила Полина Кузьмина
Медична газета «Здоров’я України 21 сторіччя» № 11-12 (432-433), червень 2018 р.


