11 липня, 2018
От менеджмента субклинического гипотиреоза до лечения рака щитовидной железы: итоги образовательного курса Thyroidmeeting
13 апреля в Киеве состоялся образовательный курс Thyroidmeeting, организатором которого выступило представительство фармацевтической компании «Берлин-Хеми/А.Менарини Украина ГмбХ». Спикерами мероприятия стали известные отечественные и зарубежные специалисты в области диагностики и лечения патологии щитовидной железы (ЩЖ).
Акцент в обсуждении был сделан на гипотиреоз (ГТ) и менеджмент тиреоидного рака, что особенно актуально в свете значительных изменений, внесенных в международные руководства за последние годы, и в связи с повышенным риском развития этих состояний в Украине: последствия аварии на ЧАЭС и отсутствие государственной программы по коррекции дефицита йода среди населения.
 Именно этой проблеме посвятил свой доклад главный научный сотрудник отдела клинической тиреоидологии Украинского научно-практического центра эндокринной хирургии, трансплантации эндокринных органов и тканей (УНПЦЕХТЕОиТ) МЗ Украины (г. Киев), доктор медицинских наук, профессор В.И. Панькив.
Именно этой проблеме посвятил свой доклад главный научный сотрудник отдела клинической тиреоидологии Украинского научно-практического центра эндокринной хирургии, трансплантации эндокринных органов и тканей (УНПЦЕХТЕОиТ) МЗ Украины (г. Киев), доктор медицинских наук, профессор В.И. Панькив.
– К сожалению, Украина находится в числе 13 стран мира, в которых отсутствуют принятые на законодательном уровне документы с перечнем мер по борьбе с йододефицитом. Последствия нерешенности этой проблемы значительны, особенно в отношении влияния на здоровье подрастающего поколения и его интеллектуальный потенциал. Причем изменения, возникающие в пренатальном периоде и раннем детском возрасте, носят необратимый характер.
Медиана йодурии в Украине составляет 88 мкг/мл, что свидетельствует о легком и умеренном дефиците йода на всей территории страны. В среднем украинцы потребляют 50-70 мкг йода в сутки, что в 3-4 раза меньше суточной нормы. Так, по данным исследования, проведенного в Тернополе и Ужгороде, дефицит йода обнаруживался у 40% беременных, а в группе женщин с артериальной гипертензией этот показатель превышал 90%!
Основная причина дефицита йода – это низкая осведомленность населения о существующей проблеме и ее последствиях, а также недостаточное количество медицинских работников, занимающихся этими вопросами. Кроме этого существует миф о вреде избытка йода в организме, что на самом деле является заблуждением, так как лишний йод выводится из организма буквально за несколько часов. Безопасность высоких доз подтверждается на примере Японии, жители которой потребляют в среднем по 1 мг йода в сутки при суточной потребности 150 мкг. При этом японцы считаются самой здоровой нацией с наименьшей частотой онкологических заболеваний.
Основная группа риска относительно развития йододефицита – это беременные и лактирующие женщины, которые помимо необходимой суточной дозы в 150 мкг должны получать дополнительно 200 мкг (приказ МЗ Украины от 03.09.2017 № 1073). Следует отметить, что прием дополнительной дозы йода должен быть эффективным и безопасным, т.е. поступать в организм в виде йодированной соли и зарегистрированных лекарственных препаратов. Использование альтернативных йодсодержащих средств без доказанной эффективности недопустимо.
 О сложностях дифференциальной диагностики заболеваний ЩЖ и ряда генетических синдромов рассказала ведущий научный сотрудник отделения детской эндокринологии УНПЦЕХТЕОиТ, кандидат медицинских наук Е.В. Глоба. Она представила два клинических случая, которые объединяло наличие у пациентов синдрома резистентности к тиреоидным гормонам (RTH).
О сложностях дифференциальной диагностики заболеваний ЩЖ и ряда генетических синдромов рассказала ведущий научный сотрудник отделения детской эндокринологии УНПЦЕХТЕОиТ, кандидат медицинских наук Е.В. Глоба. Она представила два клинических случая, которые объединяло наличие у пациентов синдрома резистентности к тиреоидным гормонам (RTH).
Синдром RTH является наследственным и характеризуется пониженной чувствительностью тканей-мишеней к гормонам ЩЖ. Впервые он был описан в 1967 г. как часть семейного синдрома, который включает глухонемоту, зоб и аномально повышенный уровень тиреоидных гормонов на фоне нормальной концентрации тиреотропного гормона (ТТГ) в сыворотке крови. Клинические проявления RTH разнообразны и зависят от локализации и степени функциональной активности мутации в гене ТRНB.
Представлен клинический случай с ребенком, страдающим синдромом RTH. Во время обследования у эндокринолога с жалобами на повышенную эмоциональную лабильность были выявлены повышенные уровни свободного Т4 и Т3 на фоне нормального уровня ТТГ и антител к пероксидазе и рецептору ТТГ. В связи с тем что тип наследования RTH в большинстве семей аутосомно-доминантный, проведено гормональное обследование родителей, которое показало аналогичные изменения тиреоидных гормонов у отца. Е.В. Глобой был представлен алгоритм дифференциальной диагностики и перечислены современные подходы к лечению указанного синдрома.
В другом клиническом случае фигурировал ребенок с псевдогипопаратиреозом. Данная патология характеризуется нарушением фосфорно-кальциевого обмена, специфическим фенотипом, а также часто сопровождается задержкой физического и умственного развития. Как следует из истории болезни ребенка (девочки), родители обратились к эндокринологу с предварительным диагнозом «врожденный гипотиреоз».
Описаны клинические проявления заболевания у пациентки, последовательность их возникновения, ретроспективная динамика лабораторных показателей на фоне предварительного лечения, результаты генетического исследования (GNAS1, р.1107_1108del), что дало возможность подтвердить диагноз псевдогипопаратиреоза. Была отмечена важность дифференциальной диагностики нарушений фосфорно-кальциевого обмена у детей, в частности с признаками гормональной резистентности.
В своем выступлении Е.В. Глоба акцентировала также внимание на генетических синдромах, которые сопровождаются гипотиреозом и другой тяжелой экстратиреоидной патологией (например, глухотой, аномалиями урогенитального тракта, легочными заболеваниями и т. д.), и подчеркнула необходимость своевременной генетической диагностики таких пациентов и медико-генетического консультирования членов их семьи.
 Влиянию ГТ на течение беременности и здоровье детей, рожденных от матерей с СГТ, был посвящен доклад заведующего отделением Эндокринологической клиники Университетской клиники профессора Сент-Пьера Криса Поппа (г. Брюссель, Бельгия).
Влиянию ГТ на течение беременности и здоровье детей, рожденных от матерей с СГТ, был посвящен доклад заведующего отделением Эндокринологической клиники Университетской клиники профессора Сент-Пьера Криса Поппа (г. Брюссель, Бельгия).
– Согласно рекомендации Европейской тиреоидной ассоциации (ETA) популяционные референтные значения сывороточного ТТГ должны определяться локально по статистическим данным конкретного медицинского учреждения. Должны учитываться показатели женщин с достаточным потреблением йода, без заболеваний ЩЖ и с негативными антителами к ТПО. Если такие данные недоступны, верхней границей нормы считать 4,0 МЕ/л, а нижней – 0,5 МЕ/л.
Доказано, что аутоиммунные поражения ЩЖ негативно влияют на клинические исходы беременности, поэтому дополнительно необходимо определять АТ-ТПО (Американская тиреоидная ассоциация – АТА, 2017), а при их отрицательном значении, но повышенном ТТГ – АТ-ТГ (ETA, 2014).
Наличие ХАИТ и/или СГТ ассоциировано как с акушерскими, так и с перинатальными осложнениями. Кроме того, присутствуют отдаленные негативные последствия для интеллектуального развития детей. Чаще всего приходится сталкиваться с выкидышами и преждевременными родами. Их частота в 2-3 раза увеличивается в группе пациенток с ТТГ >4,0 МЕ/л и/или наличием положительных АТ к ТПО или ТГ. Прием LT4 значительно снижает частоту выкидышей и преждевременных родов в этой группе, но не влияет на IQ будущего потомства.
 Планирующие беременность должны получать дополнительно 150 мкг йода в сутки. У пациенток с ГТ, которые планируют беременность, верхняя граница нормы ТТГ не должна превышать 2,5 МЕ/л.
Планирующие беременность должны получать дополнительно 150 мкг йода в сутки. У пациенток с ГТ, которые планируют беременность, верхняя граница нормы ТТГ не должна превышать 2,5 МЕ/л.
Женщины, у которых ГТ (или СГТ) был обнаружен во время беременности, должны получать лечение LT4 в течение всего периода гестации: при ТТГ 4,2-10 МЕ/л – по 1,42 мкг/кг/сут, при ГТ – 2,33 мкг/кг/сут.
Пациентки с ГТ, получающие лечение, при наступлении беременности должны увеличить суточную дозу LT4 на 20-30%.
После родов доза LT4 снижается до той, которая была на прегравидарном этапе, а женщины, не принимавшие до беременности LT4, могут прекратить его прием. Функция ЩЖ оценивается через 6 нед в обоих случаях.
В случае развития в период беременности болезни Грейвса необходимо учитывать, что лечение I131 не применяется, показания к хирургическому лечению ограничены, тиреостатики могут стать причиной развития эмбриопатии. Поэтому подход к выбору терапии должен быть индивидуальным и максимально безопасным.
Хотя данные об эффективности и целесообразности организации универсального скрининга на ГТ у всех женщин отсутствуют, некоторые авторы настаивают на его проведении из-за выраженного положительного эффекта от лечения левотироксином, в первую очередь в группе женщин с недостаточным потреблением йода. Особенно с учетом того, что скрининг в популяции здоровых женщин выявил ГТ у трети из них.
 Основные постулаты по менеджменту пациентов с эндокринной офтальмопатией (ЭО) согласно рекомендациям 2016 года ETA/EUGOGO (Европейская группа по изучению офтальмопатии Грейвса) озвучил в своем выступлении директор аспирантуры эндокринологии и обмена веществ Университета Инсубрии профессор Луиджи Барталена (г. Варезе, Италия).
Основные постулаты по менеджменту пациентов с эндокринной офтальмопатией (ЭО) согласно рекомендациям 2016 года ETA/EUGOGO (Европейская группа по изучению офтальмопатии Грейвса) озвучил в своем выступлении директор аспирантуры эндокринологии и обмена веществ Университета Инсубрии профессор Луиджи Барталена (г. Варезе, Италия).
– Частота средней и тяжелой форм ЭО среди пациентов с болезнью Грейвса не превышает 5-6%, а прогрессирование до тяжелых форм происходит очень редко и в основном обусловлено влиянием факторов риска, главными из которых являются курение и дисфункция ЩЖ. Так, отказ от курения и восстановление эутиреоза значительно снижает риск развития ЭО.
Также в качестве профилактики у пациентов с высоким риском развития ЭО после лечения I131 могут быть использованы глюкокортикостероиды (ГКС), например преднизолон, в дозе 0,3-0,5 мкг/кг/сут.
Выбор терапии у пациентов с ЭО зависит от активности и тяжести заболевания. Согласно рекомендациям EUGOGO ЭО дифференцируют на легкую, умеренную и тяжелую. При легкой форме исключаются факторы риска и проводится местное лечение, кроме тех случаев, когда ЭО оказывает выраженное влияние на качество жизни пациента. Тогда иммуносупрессивная терапия или хирургия могут быть оправданными. Также при легкой форме ЭО рекомендуется прием в течение 6 мес селена, способного предотвратить прогрессирование до тяжелой формы.
Первой линией терапии умеренной и тяжелой ЭО является внутривенная пульс-терапия ГКС, поскольку ответ на фоне внутривенного введения намного более выраженный, чем при пероральном приеме. Используется метилпреднизолон в кумулятивной дозе 4,5 г: 0,5 г/нед в течение 6 нед, а затем еще 6 нед по 0,25 г/нед. Более высокая доза рекомендуется в качестве резервной в очень тяжелых случаях (кумулятивная – 7,5 г: стартовая – 0,75 г/нед/6 нед, далее – 0,5 г/нед/6 нед).
Вторая линия терапии умеренной и тяжелой ЭО – это повторный курс ГКС в высоких дозах, возможно, в сочетании с облучением орбитальной области, или сочетание пероральных ГКС с циклоспорином.
 В продолжение этой темы доктор медицинских наук, профессор А.В. Копчак (кафедра стоматологии Института последипломного образования Национального медицинского университета им. А.А. Богомольца МЗ Украины, г. Киев) представил доклад по мультидисциплинарному протоколу хирургического лечения орбитопатий.
В продолжение этой темы доктор медицинских наук, профессор А.В. Копчак (кафедра стоматологии Института последипломного образования Национального медицинского университета им. А.А. Богомольца МЗ Украины, г. Киев) представил доклад по мультидисциплинарному протоколу хирургического лечения орбитопатий.
– Существуют две формы ЭО, которые требуют разного подхода к лечению: с преимущественной пролиферацией ретробульбарного жира и с преимущественной гипертрофией глазодвигательных мышц.
Лечение пациента с ЭО всегда начинается у эндокринолога. Последовательность лечения: стероиды (внутривенно), облучение орбиты, хирургическое лечение. В подавляющем большинстве случаев внутривенная пульс-терапия стероидами, особенно в сочетании с облучением, позволяет добиться очень хороших результатов и отказаться от хирургического лечения. Но, к сожалению, не всегда.
Хирургическая декомпрессия проводится с частичным или полным удалением костных стенок орбиты и уменьшением объема орбитального содержимого путем резекции жира. Сегодня используются различные хирургические доступы, но их сравнительные исследования не проводились, поэтому ни одна из методик не может считаться лучшей, и в каждом конкретном случае выбор будет индивидуальным, зависящим от предпочтений хирурга и его опыта. Но определенные нюансы все же существуют. При различных доступах существует различная техническая возможность декомпрессии и частота тех или иных осложнений, для минимизации которых была разработана методика КТ-стимуляции, визуализации и моделирования интраоперационной компьютерной навигации. С ее помощью создаются индивидуальные навигационные шаблоны, позволяющие с высокой точностью практически вслепую удалять орбитальные стенки, проводить декомпрессию и при этом избегать различных осложнений.
Наиболее эффективным в лечении таких пациентов является междисциплинарный подход в рамках международных протоколов.
 Руководитель отделения тиреоидных и эндокринных новообразований Института рака E3M (Salpetriere, Pierre et Marie Curie University), профессор эндокринологии Лоуренс Леенгардт (Laurence Leenhardt) (г. Париж, Франция) подробно остановилась на основных изменениях в менеджменте рака ЩЖ (РЩЖ) согласно международным консенсусам. И прежде всего она отметила факт изменения гистологической классификации РЩЖ (2017), в которой изменился статус пограничных опухолей.
Руководитель отделения тиреоидных и эндокринных новообразований Института рака E3M (Salpetriere, Pierre et Marie Curie University), профессор эндокринологии Лоуренс Леенгардт (Laurence Leenhardt) (г. Париж, Франция) подробно остановилась на основных изменениях в менеджменте рака ЩЖ (РЩЖ) согласно международным консенсусам. И прежде всего она отметила факт изменения гистологической классификации РЩЖ (2017), в которой изменился статус пограничных опухолей.
– Отмечается рост частоты встречаемости случаев папиллярной микрокарциномы (ПМК). Так, проведенное в Южной Корее исследование показало, что при скрининге 25% населения частота ПМК составляет порядка 80%. Но при этом прогноз благоприятный, смертность на его фоне низкая, прогнозируемая продолжительность жизни превышает 20 лет, поэтому рекомендуется придерживаться концепции активного наблюдения с учетом факторов, определяющих группу риска: генетические дефекты, авария на ЧАЭС.
Сегодня считается, что лобэктомия является достаточной по объему операцией в случае объёма опухоли T1a при наличии единственного метастаза и без облучения в анамнезе.
 Тиреоидэктомия или лобэктомия могут быть использованы при интратиреоидном раке размером 1-4 см. Это не оказывает влияния на выживаемость, но снижает вероятность рецидива, однако в этом вопросе пока существуют противоречия. Тиреоидэктомия без центральной диссекции узла может быть проведена при наличии небольшого неинвазивного фолликулярного рака рТ1 или Т2.
Тиреоидэктомия или лобэктомия могут быть использованы при интратиреоидном раке размером 1-4 см. Это не оказывает влияния на выживаемость, но снижает вероятность рецидива, однако в этом вопросе пока существуют противоречия. Тиреоидэктомия без центральной диссекции узла может быть проведена при наличии небольшого неинвазивного фолликулярного рака рТ1 или Т2.
Центральная или латеральная диссекция лимфатических узлов рекомендуется при наличии метастазов в регионарные лимфоузлы.
Профилактическая центральная диссекция шеи (одно- или двухсторонняя) рекомендуется пациентам с папиллярным раком рТ3 или Т4 с сN1b.
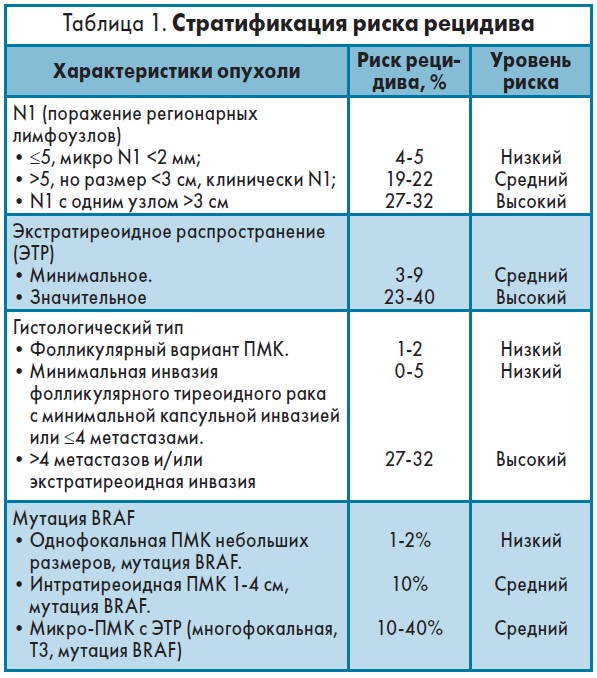
Вероятность рецидива заболевания зависит от факторов, определяющих группу риска. На сегодняшний день они претерпели некоторые изменения (табл. 1).
Целесообразность и безопасность терапии I131 обсуждаются (отмечен рост заболеваемости вторичными опухолями). А информативность ТТГ и Т4 в оценке эффективности аблации I131 сопоставима. Еще один информативный маркер эффективности лечения – это тиреоглобулин: его уровень <0,2 свидетельствует о ремиссии; 0,2-2 – требует проведения дополнительно теста ТТГ; >2 – персистенция.
Также были пересмотрены ультрасонографические гайдлайны (табл. 2).
Супрессивная терапия рака должна быть адаптирована в зависимости от ответа на лечение. У пациентов с радиойодрефрактерным РЩЗ перспективно применение ингибиторов тирозинкиназы.
 Тему хирургического лечения РЩЖ продолжил заведующий отделением эндокринной хирургии УНПЦЕХТЕОиТ МЗ Украины, доктор медицинских наук, профессор С.М. Черенько. Он поделился своим мнением относительно целесообразности этого подхода с учетом большого количества осложнений и высокой летальности.
Тему хирургического лечения РЩЖ продолжил заведующий отделением эндокринной хирургии УНПЦЕХТЕОиТ МЗ Украины, доктор медицинских наук, профессор С.М. Черенько. Он поделился своим мнением относительно целесообразности этого подхода с учетом большого количества осложнений и высокой летальности.
– ПМК – это наиболее распространенный вид папиллярного РЩЖ (90%), имеющий, тем не менее, благоприятное течение, а максимальная смертность вследствие этого заболевания не превышает 0,2%. В основном летальные исходы наступают у пациентов с терминальными стадиями из-за локальной прогрессии и метастазирования, а также у больных пожилого возраста.
Основной постулат ЕТА 2006 года в отношении РЩЖ – это тотальная тиреоидэктомия. Но в 2015 г. АТА опубликовала рекомендации, в которых предлагала проводить центральную диссекцию шеи при инвазивной опухоли больших размеров и доказанных метастазах, а латеральную диссекцию – при доказанных метастазах в латеральных коллекторах. Также было предложено активно наблюдать опухоли небольшого размера без метастазов, если пациент относится к группе низкого риска, представляет высокий хирургический риск и его ожидаемая продолжительность жизни меньше, чем таковая с карциномой.
Возраст благоприятного прогноза увеличился с 45 до 55 лет. Группа низкого риска была расширена: наличие интертиреоидной опухоли до 4 см в диаметре + менее 5 метастазов диаметром <2 мм. Пациенты высокого риска – грубая инвазия, невозможность удалить опухоль, макрометастазы (>3 см в диаметре) и отдаленные метастазы, т. е. определяющим фактором стали сама опухоль и ее инвазия.
Неинвазивная инкапсулированная ПМК переведена в группу доброкачественных патологий ЩЖ (17% всех раков ЩЖ).
Медуллярный рак отличается менее благоприятным прогнозом по сравнению с папиллярным и фолликулярным. 30% из этих видов рака генетически обусловлены. Излечение возможно только хирургическим путем на ранних стадиях.
 В докладе директор УНПЦЕХТЕОиТ МЗ Украины, доктор медицинских наук, профессор А.С. Ларин рассказал о показаниях к хирургическому лечению доброкачественных заболеваний.
В докладе директор УНПЦЕХТЕОиТ МЗ Украины, доктор медицинских наук, профессор А.С. Ларин рассказал о показаниях к хирургическому лечению доброкачественных заболеваний.
– В структуре всех заболеваний ЩЖ диффузный узловой зоб составляет порядка 60%. Его опасность заключается в автономизации узлов с развитием тиреотоксикоза, выраженной компрессии пищевода и трахеи, а также риске развития РЩЖ под маской зоба.
Нехирургическое лечение узлового зоба ограничено в эффективности. Поэтому рекомендуется оперативное вмешательство, показаниями к которому служат: онконастороженность; компрессия соседних органов и тканей при больших размерах опухоли; тиреотоксикоз средней и тяжелой степени; отсутствие возможности лечения I131; предшествующие облучения; прогрессивный рост узла >50% от объема; размеры узла >4 см; подозрительные сонографические признаки; косметические проблемы; выбор лечащего врача.
Рекомендуемый объем операции: гемитиреоидэктомия с истмусэктомией.
По данным УНПЦЕХТЕОиТ, различные резекции ЩЖ дают от 6 до 13% клинических и от 7 до 38% субклинических рецидивов уже через 5 лет после проведенного вмешательства.
При диффузно-токсическом зобе один из методов лечения – тиреоидэктомия. Показания: планирование беременности; симптомы компрессии >80 мл; относительно низкий захват I131; подозреваемый или подтвержденный рак; узлы >4 см; высокий уровень антител к рецепторам ТТГ; пациенты с ЭО средней и тяжелой степени.
Сдерживающие факторы хирургического лечения при болезни Грейвса: тяжелые сопутствующие заболевания, недоступность опытных тиреоидных хирургов и беременность (повышается риск преждевременных родов).
 Основным принципам ведения пациентов с ГТ посвятил свое выступление профессор Университетского медицинского центра Университета имени Иоганна Гуттенберга в Майнце (Германия) Джордж Дж. Кахали.
Основным принципам ведения пациентов с ГТ посвятил свое выступление профессор Университетского медицинского центра Университета имени Иоганна Гуттенберга в Майнце (Германия) Джордж Дж. Кахали.
– ГТ дифференцируют на первичный, вторичный, центральный и периферический. Этиология этих форм различна, и при поиске причины необходимо опираться на уровень не только ТТГ, но и Т4. При различном их сочетании (повышенный/нормальный ТТГ и повышенный/нормальный Т4) можно легко определить наиболее вероятную причину заболевания.
Клинические проявления и симптомы ГТ многочисленны. Отмечается выраженное влияние на общий метаболизм, электролитный обмен, гемостаз, нервную, эндокринную и сердечно-сосудистую системы, желудочно-кишечный тракт, костно-мышечную систему, кожу и волосы.
Клинические проявления ГТ со стороны сердечно-сосудистой системы: усталость, брадикардия, непереносимость жары, диастолическая гипертензия, одышка при нагрузке, сердечная недостаточность, перикардиальный и плевральный выпот, коронарная болезнь (утолщение интимы коронарных сосудов на фоне повышенного ТТГ).
Каков же менеджмент ГТ? При подозрении на ГТ определяются уровни ТТГ и Т4. Если диагноз был поставлен, назначается левотироксин в дозе 1,5-1,8 мкг/кг/сут. У пациентов с кардиологической симптоматикой и у пожилых больных с отягощенной коморбидностью терапия левотироксином стартует с дозы 12,5-25 мкг/сут. Женщин следует предупредить, что в случае наступления беременности доза должна быть увеличена на 30% незамедлительно и оставаться таковой в течение всей беременности. Повтор ТТГ – через 4-12 нед, а затем каждые 6 месяцев. После достижения целевых значений контроль ТТГ проводят ежегодно. Если лечение оказалось неэффективным, ищут возможную причину (например, прием некоторых лекарственных средств, ряд аутоиммунных заболеваний, нарушение всасывания в кишечнике и т. д.). Целесообразно проведение теста на поглощение тиреоидных гормонов с последующей коррекцией дозы.
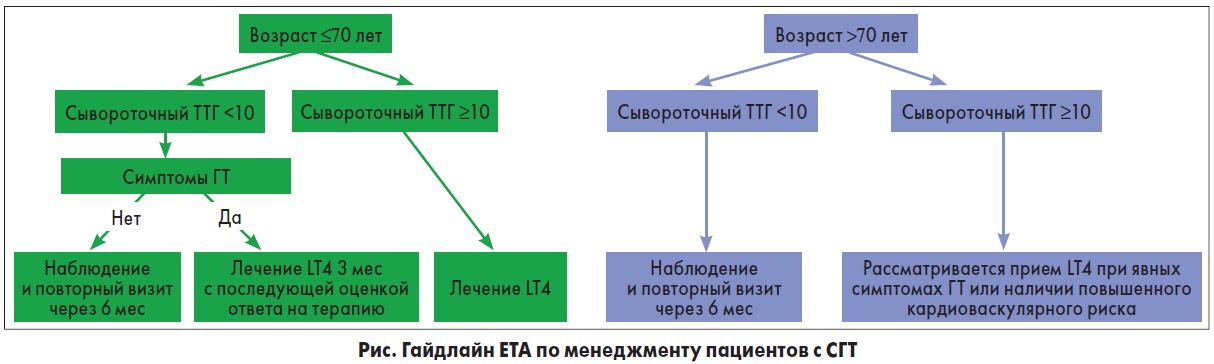
Ведение СГТ зависит от возраста пациента, присутствующей симптоматики и уровня ТТГ (рис.).
Заболевания ЩЖ – одна из важнейших медицинских проблем Украины вследствие высокой частоты их встречаемости. К сожалению, в нашей стране крайне редко проводятся образовательные мероприятия и различные конференции в данном направлении. Это объясняет повышенный интерес украинских специалистов к состоявшемуся курсу – инициативе компании «Берлин-Хеми/А.Менарини». А превосходная организация мероприятия и высокий уровень прозвучавших здесь докладов дают основания надеяться, что подобные конференции станут традиционными и помогут отечественным эндокринологам и врачам общей практики повысить уровень своих знаний и навыков в этой области.
Подготовила Ирина Чумак
Когда верстался номер, пришло известие о внезапной кончине профессора А.С. Ларина. Редакция газеты «Здоров’я України» приносит глубокие соболезнования родным и близким Александра Сергеевича.
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 2 (42) червень 2018 р.