27 серпня, 2018
Профилактика сердечно-сосудистых заболеваний в Украине: составляющие успешности
.jpg) Смертность от сердечно-сосудистых заболеваний в Украине в настоящее время продолжает составлять около 65% в структуре общей смертности и на 3/4 обусловлена осложнениями атеросклеротического процесса. В то же время госпитальная летальность, в частности от острого инфаркта миокарда с элевацией сегмента ST, благодаря развитию системы реперфузионных центров имеет достоверную тенденцию к снижению у пациентов, подвергшихся чрескожному коронарному вмешательству (ЧКВ) со стентированием (в среднем с 12 до 5,6%).
Смертность от сердечно-сосудистых заболеваний в Украине в настоящее время продолжает составлять около 65% в структуре общей смертности и на 3/4 обусловлена осложнениями атеросклеротического процесса. В то же время госпитальная летальность, в частности от острого инфаркта миокарда с элевацией сегмента ST, благодаря развитию системы реперфузионных центров имеет достоверную тенденцию к снижению у пациентов, подвергшихся чрескожному коронарному вмешательству (ЧКВ) со стентированием (в среднем с 12 до 5,6%).
Таким образом, улучшение исходов сердечно-сосудистых заболеваний в значительной степени продолжает оставаться задачей долговременной первичной и особенно вторичной профилактики осложнений ишемической болезни сердца (ИБС), тем более что число таких пациентов в Украине составляет около 8 млн человек.
Даже считая эту цифру завышенной, на что имеются основания ввиду нечеткости соблюдения критериев диагноза и подтверждения ишемии миокарда кардиологами в амбулаторной практике и особенно семейными врачами, нельзя не признать, что данная цифра особо не изменится, если учесть необходимость аналогичной профилактики у больных с артериальной гипертензией и дислипидемией, а также с сахарным диабетом (СД) и метаболическим синдромом. Следовательно, позитивные изменения в виде стойкого снижения сердечно-сосудистой смертности лежат в области как высоких технологий, так и эффективной, а главное – постоянной профилактики возникновения осложнений.
Из всех групп препаратов, доказательно применяемых для этой цели, наибольший прогностический эффект имеют статины. Каковы же составляющие эффективной статинотерапии сегодня? К ним следует отнести наличие и доступность мощных препаратов комбинированного действия (на уровни холестерина липопротеинов низкой плотности – ХС ЛПНП и триглицеридов – ТГ) наряду с доказанной безопасностью долговременного применения их высоких доз (аторвастатин, розувастатин); наличие и хорошая изученность, прежде всего терапевтической эффективности, ряда их генериков (Аторис, Роксера); появление первого статина, который может применяться и для первичной, и для вторичной профилактики, в перечне Государственной программы «Доступні ліки» – симвастатина.
Тем не менее остаются вопросы, требующие настойчивого и постоянного внедрения ответов в умы практикующих врачей и через них – их пациентов, без чего невозможно широкое внедрение данной стратегии в повседневную практику.
Какие же это вопросы? К ним следует отнести практическую разобщенность в определении уровня сердечно-сосудистого риска по SCORE врачами и неназначение постоянной статинотерапии для больных крайне высокого риска. Ограничиваясь общими советами по изменению образа жизни, которые хоть и абсолютно правильны, но недостаточны, можно в лучшем случае снизить ХС ЛПНП не более чем на 15%..
В основном статины назначаются во вторичной профилактике, особенно пациентам с сохранением симптомов ишемии. Но и здесь лишь в 15% случаев терапия контролируется по уровню ХС ЛПНП. Так, в нашем проспективном исследовании частоты и эффективности статинотерапии в общей фармакопрофилактике у лиц, перенесших ЧКВ, из 133 больных статины более 3 мес постоянно принимали 58,1% пациентов, причем в основном (56%) – неевропейские генерики, что закономерно привело к сохранению у них атерогенной дислипидемии в 60,4% случаев.
Аналогичные результаты были нами ранее получены в ретроспективном исследовании [1] уже 198 пациентов после ЧКВ, обследованных в среднем через 5,2 года после индексного вмешательства.
Это исследование выявило прежде всего тот факт, что, несмотря на ведение больных с ИБС крайне высокого риска, врачи ограничивались определением только уровня общего холестерина (ОХС) и лишь в 32% случаев определяли основные показатели липидограммы с расчетом ХС ЛПНП.
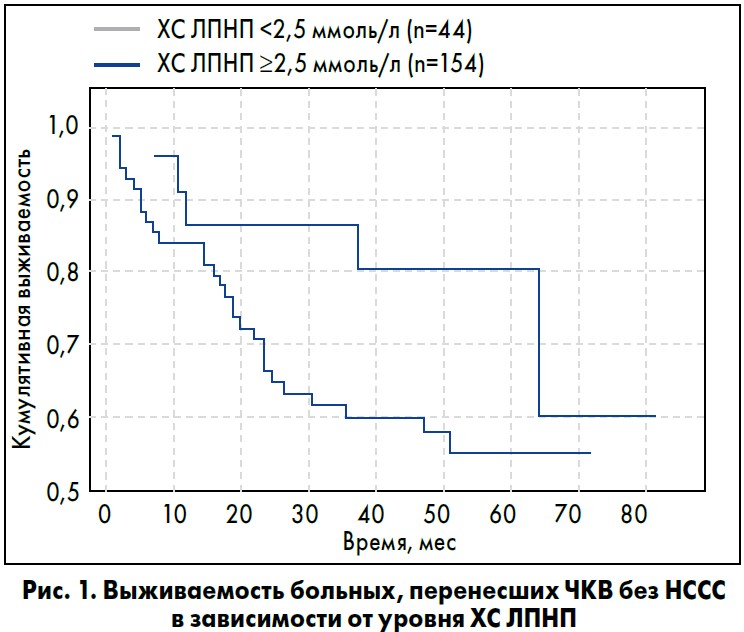 Сопоставив доступные нам данные об уровнях ОХС и частоте клинически значимых неблагоприятных сердечно-сосудистых событий (НССС) у больных, принимавших и не принимавших статины на протяжении 5 лет, мы пришли, на первый взгляд, к парадоксальному выводу об отсутствии влияния долговременного приема статинов на число НССС.
Сопоставив доступные нам данные об уровнях ОХС и частоте клинически значимых неблагоприятных сердечно-сосудистых событий (НССС) у больных, принимавших и не принимавших статины на протяжении 5 лет, мы пришли, на первый взгляд, к парадоксальному выводу об отсутствии влияния долговременного приема статинов на число НССС.
Однако, взяв за точку сравнения лишь уровень ХС ЛПНП <2,5 ммоль/л (в связи с очень малым достижением целевого уровня в 1,8 ммоль/л для этого контингента), мы получили (рис. 1) ожидаемый и подтвержденный метаанализами (CТТ, 2005, 2009) и рекомендациями (АСС/АНА, 2013; ESC, 2012-2016) уровень снижения НССС в 42% в зависимости от уровня снижения ХС ЛПНП (р=0,014).
Возможно, с таким абсолютно неправильным методическим подходом врачей связан тот факт, что в прошедшем 2017 году в Украине статины регулярно принимали не более 400 тыс. пациентов (о чем можно судить лишь приблизительно по количеству проданных упаковок).
Подтвердив в очередной раз необходимость постоянной и интенсивной терапии c обязательным контролем уровня достигнутого ХС ЛПНП в профилактике НССС при всех формах атеросклероза, вернемся к возможности реального осуществления этого подхода в повседневной клинической практике в Украине.
Вторым не менее важным камнем преткновения для практики в Украине является цена препарата для постоянного многолетнего приема, какового требует статинотерапия. Поэтому поиск безопасного генерика с высокой терапевтической эффективностью актуален не только для Украины, но и для значительно более богатых стран с социально защищенным населением. В нашей стране также имеются подобные препараты.
Что касается аторвастатина и розувастатина, то наша клиника имеет многолетний опыт применения таких генериков, как Аторис (аторвастатин) и Роксера (розувастатин), в том числе в международных клинических исследованиях их терапевтической эффективности, а также в специально спланированном нашим центром исследовании эффективности и безопасности препарата Роксера у больных, перенесших острый коронарный синдром (ОКС).
Так, в небольшом (117 пациентов) двойном слепом рандомизированном сравнительном исследовании Аториса и оригинального аторвастатина (2004) [2] у больных с ИБС среднего возраста и уровнем ХС ЛПНП >3 ммоль/л после 4 нед плацебо в параллельных группах применяли 10/20 мг аторвастатина разных формуляций, титруя при необходимости до 20/40 мг с последующей стабильной терапией в течение 12 нед.
При исходно сопоставимом уровне ХС ЛПНП (4,46 vs 4,24 ммоль/л) в конце периода лечения процент его снижения в обеих группах был сопоставим, и показатель достиг 2,75 vs 2,65 ммоль/л, снизившись соответственно на 37,8 и 38,4% при сравнимом снижении уровня ТГ в среднем на 20% и улучшении соотношения апоВ/апоА1. Также ни один больной не выбыл из исследования по причине тяжелых побочных эффектов.
Что касается препарата Роксера, то его эффекты изучали в большом многоцентровом международном рандомизированном клиническом исследовании ROSU-PATH [3], включившем больных из семи стран. У 472 пациентов сравнивали эффективность и безопасность двух схем титрования розувастатина (Роксера): стандартной (10 – 20 – 40 мг) и альтернативной (15 – 30 – 40 мг).
Первичной конечной точкой было достижение целевого уровня ХС ЛПНП. Вторичные конечные точки включали изучение зависимости между дозами и снижением уровня ХС ЛПНП, оценку процента изменения уровней ХС липопротеинов высокой плотности (ЛПВП), ОХС и ТГ в сравнении с исходным в разных временных точках (4, 8 и 12 нед), оценку процента пациентов, достигших целевых уровней ХС ЛПНП в разных временных точках (4, 8 и 12 нед), оценку количества побочных реакций, связанных с обеими схемами титрования препарата. Альтернативная схема продемонстрировала более высокую эффективность по влиянию на весь липидный профиль.
Уровень ХС ЛПНП в группе альтернативной схемы титрования снизился на 42,6% (vs 37,5%; р<0,01) уже через 4 нед лечения и на 47,4% (vs 42,4%; р<0,05) через 12 нед. Достоверные позитивные изменения при использовании альтернативной схемы титрования были выявлены и при оценке динамики уровня ТГ (-21%).
Среднее снижение ХС ЛПНП в исследовании составило 2,06 ммоль/л, что следует считать отличным результатом для генерического препарата. Помимо достижения и удержания липидных целей терапии альтернативная схема титрования Роксеры привела к достоверному (р<0,001) снижению артериального давления (АД) на 2,3 мм рт. ст. (или на 3,3%).
Эта разница может показаться незначительной, но в исследовании ASCOT одной из причин снижения общей и сердечно-сосудистой смертности в группах различной антигипертензивной терапии ведущие эксперты назвали незначительную разницу в уровне снижения АД, составившую всего около 2,1 мм рт. ст. Также в исследовании ROSU-PATH была продемонстрирована высокая безопасность препарата Роксера.
Число всех отмеченных негативных явлений составило всего 9,4%. Не было зафиксировано ни единого случая трехкратного повышения уровня АЛТ, и лишь у одного пациента повысилась АСТ, которая нормализовалась к концу исследования без какой-либо терапии.
В исследовании не было зафиксировано достоверной разницы в частоте возникновения любых побочных реакций между стандартной и альтернативной схемами назначения розувастатина.
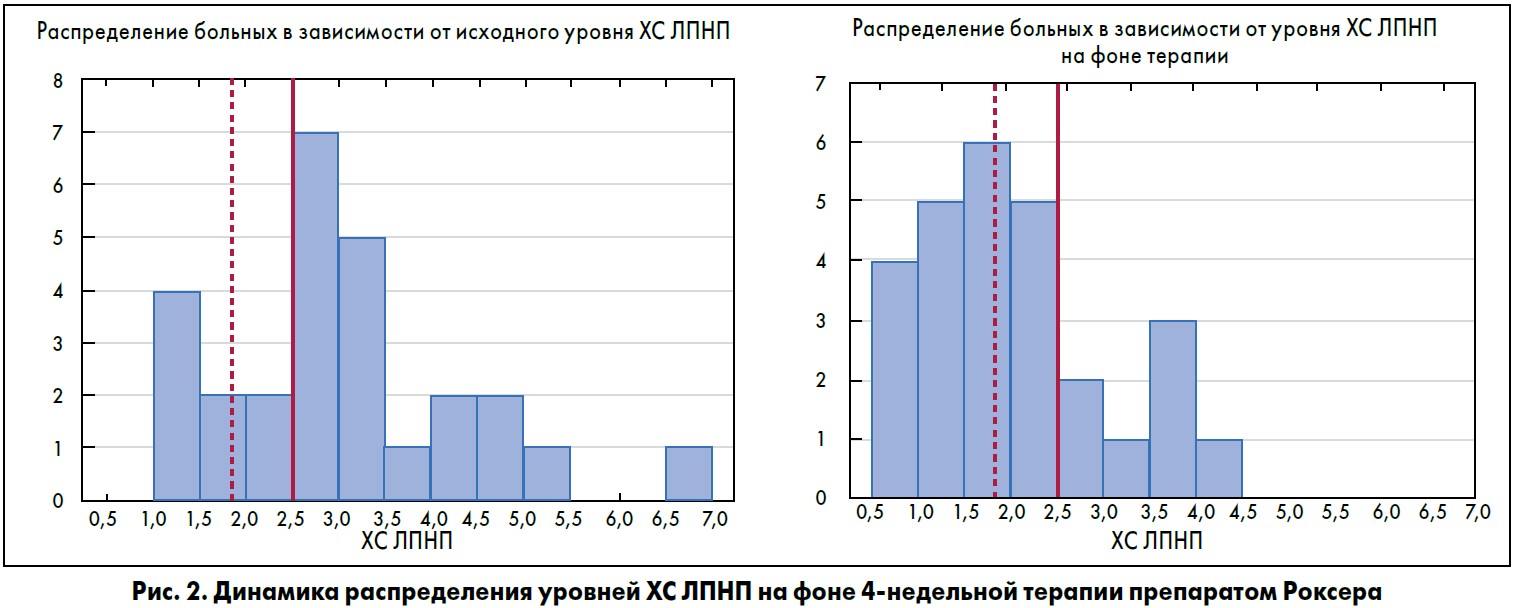
Нами также было проведено открытое одноцентровое исследование эффективности и безопасности применения Роксеры у 115 больных, перенесших ОКС. Всем больным после инициального анализа липидограммы и показателей трансаминаз и креатинфосфокиназы (КФК) по решению врача назначалась Роксера в дозировке 10/20 мг. Через 4 нед проводилась повторная оценка липидограммы, субъективной переносимости препарата, повторно анализировались показатели безопасности. За время терапии уровень ХС ЛПНП снизился на 36% (р=0,0005), достигнув целевого в 45% случаев (рис. 2), уровень ТГ снизился на 11%, достигнув целевого в 60% случаев, и высокодостоверно снизился уровень всех атерогенных фракций ХС не-ЛПВП на 30% (р=0,0006), достигнув целевого уровня в 50% случаев.
В исследовании не было зафиксировано ни одного случая трехкратного повышения уровней трансаминаз или пятикратного повышения уровня КФК. Переносимость препарата оценена больными как отличная в 94% случаев и как хорошая – в 6%. Средняя доза препарата составила 11,5±3,5 мг.
Исходя из вышеизложенного, закономерно возникает вопрос о целесообразности включения симвастатина, менее мощного гиполипидемического препарата, а не аторвастатина или розувастатина в программу реимбурсации в Украине и возможной обусловленности этого выбора только ценой давно известного препарата и наличием на рынке множества его генерических форм.
Однако, если более пристально взглянуть на итоги многолетней общемировой практики статинотерапии, ответ, как ни странно, с точки зрения науки не представляется и сегодня столь очевидным. Известно, что эффективность статинотерапии повышается с возрастом, особенно во вторичной профилактике, так как подгруппа пациентов, дожившая до 65 лет, – а их число в популяции неуклонно растет, – не имеет выраженных генетических нарушений липидного обмена, и уровень сердечно-сосудистого риска, даже высокий, в большей мере определяется фенотипическими моментами.
Однако целесообразность терапии симвастатином в профилактике для этой категории лиц доказана давно и прочно результатами мегапроекта HPS study [4]. 20 536 пациентов (от 40 до 80 лет; средний возраст – около 65 лет) с ИБС, заболеванием периферических артерий или СД рандомизированно получали 40 мг симвастатина в сутки.
Наблюдавшееся в течение 5 лет терапии снижение ХС ЛПНП в среднем на 1 ммоль/л было достоверно связано со снижением общей смертности (12,9 vs 14,7%; р=0,0003) совместно с высокодостоверным снижением частоты коронарной смерти (6,9 vs 5,7%; р=0,0005) наряду со снижением иных сосудистых смертей (1,9 vs 2,2%; р=0,07) и тенденцией к снижению несосудистой смертности. При этом наблюдалось снижение частоты нефатальных инфарктов миокарда на 25% (8,7 vs 11,8%; р<0,0001), фатального и нефатального инсульта (4,3 vs 5,7%; р<0,0001).
Однако эти существенные снижения в частоте НССС начинались только после года постоянной терапии симвастатином, о чем врачи должны постоянно помнить и разъяснять своим пациентам.
Также впервые было установлено, что позитивный эффект терапии симвастатином значимо не зависел от возраста, пола, СД и, главное, начального уровня ОХС и ХС ЛПНП. Частота миопатии при дозовом режиме 40 мг/сут составила 0,01% без влияния на частоту заболеваемости раком, что еще раз свидетельствует о необоснованности боязни постоянной статинотерапии.
В более наглядном измерении такой режим терапии позволяет предупредить 70-100 НССС на 1000 постоянно лечащихся симвастатином лиц. Среди генериков симвастатина, присутствующих в Украине, одним из наиболее применяемых и хорошо изученных является Вазилип.
Мы приняли участие в международном исследовании терапевтической эффективности препарата Вазилип у 1637 пациентов из 10 стран Восточной Европы [5]. Средняя длительность терапии составила 3,5 мес и привела к снижению уровня ХС ЛПНП на 35%, уровня ТГ – на 12%, повышению концентрации ХС ЛПВП – на 10%. Значительных побочных явлений при проведении терапии не отмечено: расстройства сна наблюдались в 6,3% случаев; усталость, общая слабость – в 5,2%; запоры, диспепсии, метеоризм – в 8,4%. Данные явления не сопровождались трехкратным ростом трансаминаз, миопатиями, носили мягкий и умеренный характер и не привели к отмене терапии.
Вторым аргументом в пользу рациональности продолжения активного использования социально доступной терапии симвастатином в украинской популяции, особенно у лиц с метаболическим синдромом, нарушением толерантности к глюкозе, является доказанное отсутствие влияния подобной терапии на риск последующего возникновения СД.
Третьим аргументом является стабилизация и снижение уровня прогрессирования процессов кальцинации сосудов и клапанов сердца, особенно у лиц с высоким уровнем апопротеина lp(a) [6]. Хотя данная ситуация встречается нечасто, она является основанием для предпочтения у данных лиц терапии симвастатином.
В проведенном нами исследовании (NCT02015988) применение Вазилипа в дозе 40 мг/сут у больных СД, перенесших ОКС, не вызывало значительных изменений уровня апопротеина lp(a) в течение 1 года терапии: 15,5 (7,0-54,0) нмоль/л – исходный уровень и 18,4 (7,4-104,0) нмоль/л – после 12 мес лечения; р>0,05 в сравнении с началом терапии [6].
Вышеизложенные данные неопровержимо доказывают жизненную необходимость в проведении постоянной статинотерапии у больных высокого и очень высокого сердечно-сосудистого риска и особенно у лиц, перенесших сердечно-сосудистые катастрофы, с целью предотвращения последующих НССС.
Имеющиеся в Украине хорошо изученные генерические препараты аторвастатина (Аторис) и розувастатина (Роксера), доказавшие свою терапевтическую эффективность в международных клинических исследованиях, делают такую терапию эффективной и безопасной.
А применение Вазилипа, несмотря на менее мощный гиполипидемический эффект, абсолютно оправдано ввиду его доступности для каждого украинского пациента благодаря включению в программу «Доступні ліки» и проверенной в клинических исследованиях эффективности у широкого круга пациентов, особенно зрелого и пожилого возраста.
Список литературы находится в редакции.
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 3 (58) червень 2018 р.