28 серпня, 2018
Новые европейские рекомендации по лечению артериальной гипертензии (ESH/ESC, 2018)
 9 июня в рамках Конгресса Европейского общества по изучению артериальной гипертензии (ESH) был представлен проект новых Рекомендаций ESH/ESC по лечению артериальной гипертензии (АГ) [1], которые внесут существенные изменения в подходы к лечению больных АГ.
9 июня в рамках Конгресса Европейского общества по изучению артериальной гипертензии (ESH) был представлен проект новых Рекомендаций ESH/ESC по лечению артериальной гипертензии (АГ) [1], которые внесут существенные изменения в подходы к лечению больных АГ.
Определение и классификация АГ
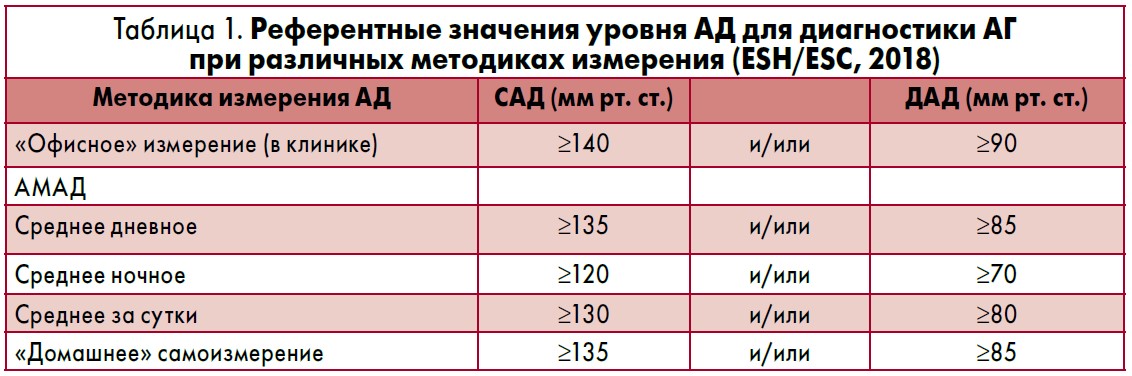
Экспертами ESH/ESC было принято решение оставить без изменений предыдущие рекомендации и классифицировать артериальное давление (АД) в зависимости от уровня, зафиксированного при «офисном» измерении (т. е. измерении врачом на приеме в клинике), на «оптимальное», «нормальное», «высокое нормальное» и 3 степени АГ (класс рекомендации I, уровень доказательств С). При этом АГ определяется как повышение «офисного» систолического АД (САД) ≥140 мм рт. ст. и/или диастолического АД (ДАД) ≥90 мм рт. ст.
Однако, учитывая важность «внеофисного» измерения АД и различия в уровнях АД у больных при разных методах измерения в Рекомендации ESH/ESC по лечению АГ (2018) [1] включена классификация референтных уровней АД для классификации АГ при использовании «домашнего» самоизмерения и амбулаторного мониторирования АД (АМАД) (табл. 1).
Введение данной классификации дает возможность диагностики АГ на основании внеофисного измерения уровня АД, а также различных клинических форм АГ, прежде всего «замаскированной гипертензии» и «замаскированной нормотензии» (гипертензии белого халата).
Диагностика
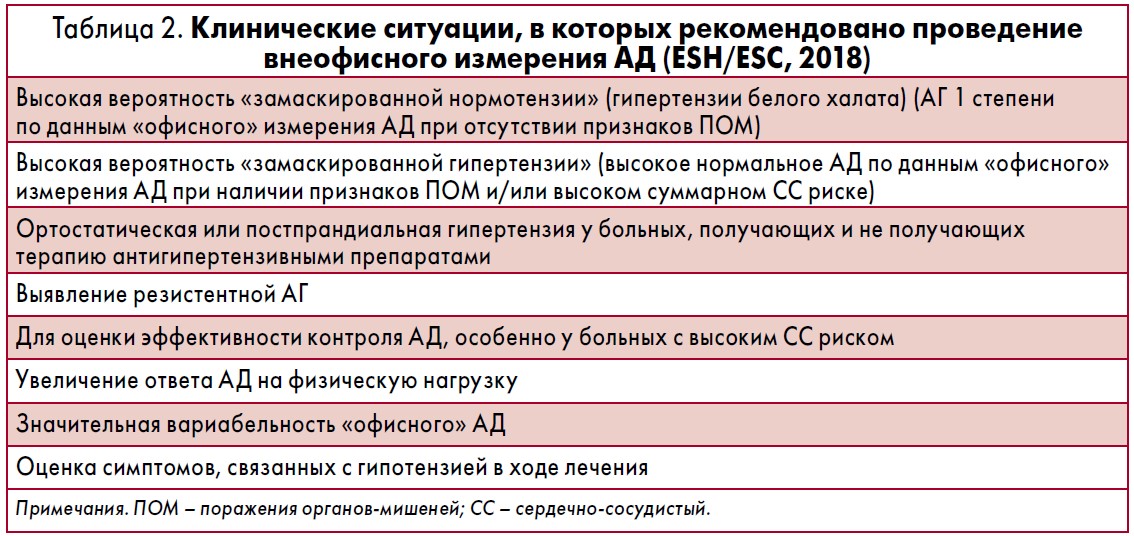
Для постановки диагноза АГ врачу рекомендуется повторно «офисно» измерить АД [1] по методике, которая не претерпела изменений, или оценить «внеофисное» измерение АД (домашнее самоизмерение или АМАД) в том случае, если это организационно и экономически целесообразно. Таким образом, хотя «офисное» измерение рекомендовано для скринингового выявления АГ, для постановки диагноза могут быть использованы методы внеофисного измерения АД. Рекомендовано проводить в определенных клинических ситуациях внеофисное измерение АД (домашнее самоизмерение и/или АМАД) (табл. 2).
Кроме того, проведение АМАД рекомендовано для оценки уровня АД ночью и степени его снижения (у больных с ночным апноэ, сахарным диабетом (СД), хронической болезнью почек (ХБП), эндокринными формами гипертензии, нарушениями автономной регуляции и др.).
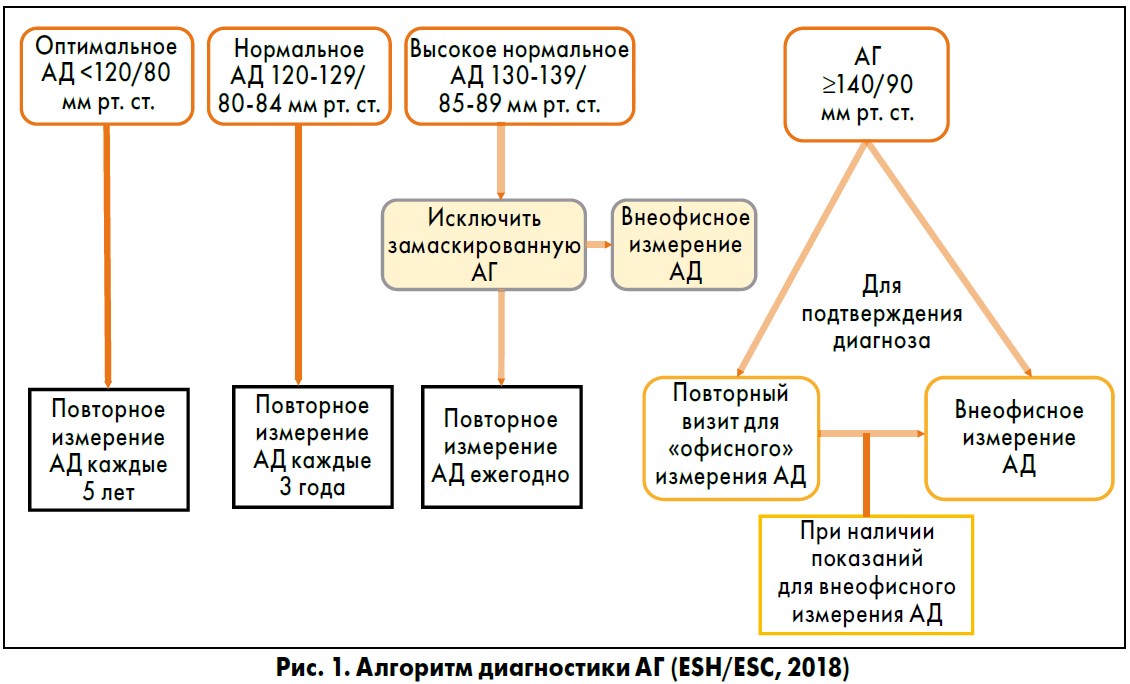
При проведении скринингового повторного измерения «офисного» АД в зависимости от полученного результата в Рекомендациях ESH/ESC по лечению АГ (2018) [1] предложен алгоритм диагностики с использованием других методов измерения АД (рис. 1).
Нерешенным, с точки зрения экспертов ESH/ESC, остается вопрос о том, какой из методов измерения АД использовать у больных с постоянной формой фибрилляции предсердий. Также отсутствуют данные крупных сравнительных исследований, свидетельствующие о том, что какой-либо из методов внеофисного измерения АД имеет преимущества в отношении прогнозирования больших кардиоваскулярных событий по сравнению с «офисным» измерением при контроле АД в ходе терапии.
Оценка кардиоваскулярного риска и его снижение
Методология оценки суммарного СС риска не претерпела изменений и более полно представлена в Рекомендациях ESC по предотвращению кардиоваскулярных заболеваний (2016) [2]. Предлагается для оценки риска у больных АГ 1 степени использовать европейскую шкалу оценки риска SCORE. Однако указывается, что наличие факторов риска, не учитываемых шкалой SCORE, может существенно влиять на суммарный СС риск у больного АГ.
В число факторов риска внесены новые, такие как уровень мочевой кислоты, раннее наступление менопаузы у женщин, психосоциальные и социально-экономические факторы, частота сердечных сокращений (ЧСС) в покое >80 уд./мин (табл. 3).
Также на оценку СС риска у больных АГ влияет наличие поражений органов-мишеней (ПОМ) и диагностированных СС заболеваний, СД или болезней почек. Значительных изменений в отношении выявления ПОМ у больных АГ в рекомендации ESH/ESC (2018) [1] не было внесено.
Как и раньше предлагаются базисные тесты: электрокардиографическое (ЭКГ) исследование в 12 стандартных отведениях, определение соотношения альбумин/креатинин в моче, расчет скорости клубочковой фильтрации по уровню креатинина плазмы, фундоскопия и ряд дополнительных методов для более детального выявления ПОМ, в частности эхокардиография для оценки гипертрофии левого желудочка (ГЛЖ), ультрасонография для оценки толщины комплекса интима-медиа сонных артерий и др.
Следует помнить о крайне низкой чувствительности метода ЭКГ для выявления ГЛЖ. Так, при использовании индекса Соколова – Лайона чувствительность составляет всего 11%. Это означает большое количество ложно-негативных результатов в выявлении ГЛЖ, если при отрицательном результате ЭКГ исследования не проводится эхокардиография с расчетом индекса массы миокарда.
Предложена классификация стадий АГ с учетом уровня АД, наличия ПОМ, сопутствующих заболеваний и суммарного СС риска (табл. 4).
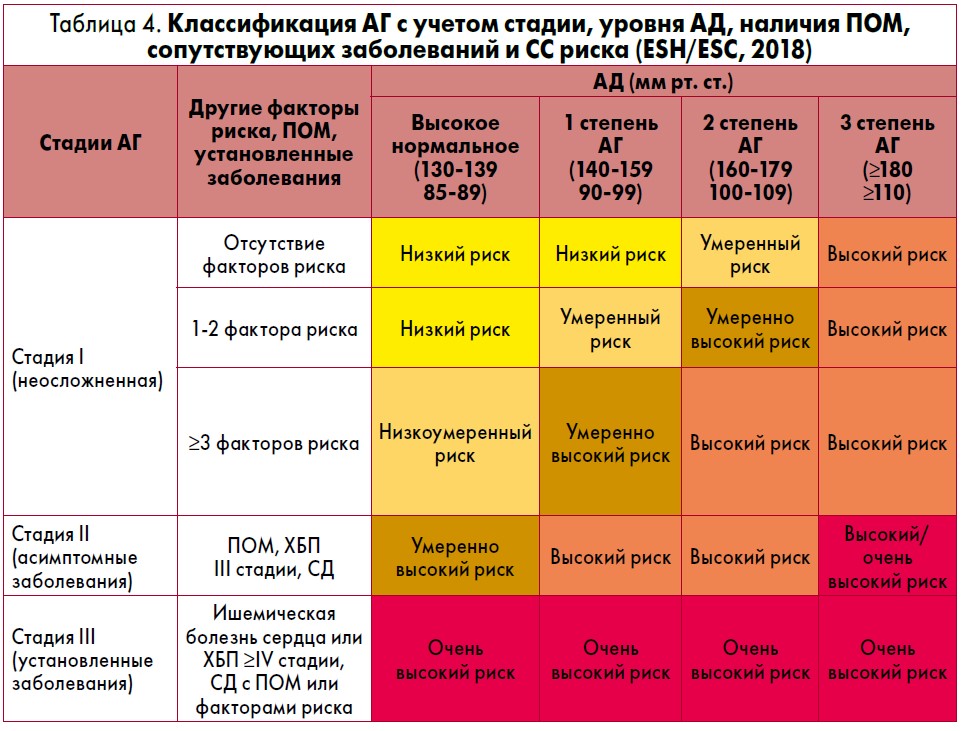 Данная классификация позволяет оценивать больного не только по уровню АД, но прежде всего по его суммарному СС риску.
Данная классификация позволяет оценивать больного не только по уровню АД, но прежде всего по его суммарному СС риску.
Подчеркивается, что у больных с умеренным и более высоким уровнем риска недостаточно только снижения АД. Обязательным для них является назначение статинов, которые дополнительно снижают на треть риск инфаркта миокарда и на четверть – риск инсульта при достигнутом контроле АД. Отмечается также, что аналогичная польза была достигнута при применении статинов у больных и с более низким риском. Данные рекомендации значительно расширяют показания к применению статинов у больных АГ.
В противоположность этому, показания для применения антитромбоцитарных препаратов (прежде всего низких доз ацетилсалициловой кислоты) ограничены вторичной профилактикой. Их применение рекомендовано только больным с диагностированными СС заболеваниями и не рекомендовано больным АГ без СС заболеваний независимо от суммарного риска.
Инициация терапии
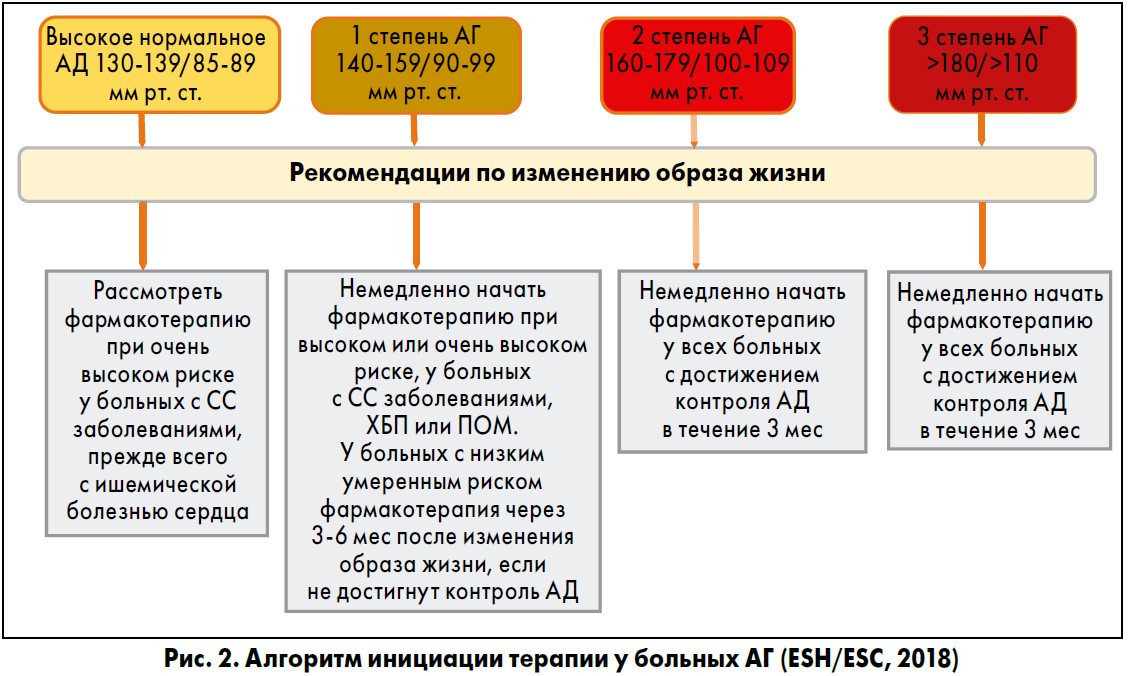
Подходы к инициации терапии у больных АГ претерпели существенные изменения [1]. Наличие у больного очень высокого СС риска требует немедленного начала фармакотерапии даже при высоком нормальном АД (рис. 2).
Инициация фармакотерапии рекомендована также пожилым больным старше 65 лет, но не старше 90. Однако отмена фармакотерапии антигипертензивными препаратами не рекомендована по достижении больными возраста 90 лет, если они ее хорошо переносят.
Целевой уровень АД
Изменение целевых уровней АД активно обсуждалось на протяжении последних 5 лет и фактически было инициированно при подготовке Рекомендаций Объединенного комитета США по профилактике, диагностике и лечению повышенного АД (JNC 8), которые были опубликованы в 2014 году. Эксперты, готовившие Рекомендации JNC 8, пришли к выводу, что обсервационные исследования показали повышение кардиоваскулярного риска уже при уровне САД ≥115 мм рт. ст., а в рандомизированных исследованиях с использованием антигипертензивных препаратов фактически была доказана польза только от снижения САД до значений ≤150 мм рт. ст. [3].
Для решения данного вопроса инициировали исследование SPRINT, в которое были включены путем рандомизации 9361 больной высокого СС риска с САД ≥130 мм рт. ст. без СД. Больных разделили на две группы, в одной их которых САД снижали до значений <120 мм рт. ст. (интенсивная терапия), а во второй – <140 мм рт. ст. (стандартная терапия).
В результате количество больших СС событий было на 25% меньше в группе интенсивной терапии [4]. Результаты исследования SPRINT стали доказательной базой для опубликованных в 2017 году обновленных американских рекомендаций [5], установивших целевые уровни снижения САД <130 мм рт. ст. для всех больных АГ с установленным СС заболеванием или расчетным риском СС событий >10% в ближайшие 10 лет.
 Эксперты ESH/ESC подчеркивают, что в исследовании SPRINT измерение АД проводилось по методике, которая отличается от традиционных методов измерения, а именно: измерение проводилось на приеме в клинике, однако больной сам измерял АД автоматическим прибором.
Эксперты ESH/ESC подчеркивают, что в исследовании SPRINT измерение АД проводилось по методике, которая отличается от традиционных методов измерения, а именно: измерение проводилось на приеме в клинике, однако больной сам измерял АД автоматическим прибором.
При таком методе измерения уровень АД ниже, чем при «офисном» измерении АД врачом приблизительно на 5-15 мм рт. ст., что следует учитывать при интерпретации данных исследования SPRINT. Фактически уровню АД, достигнутому в группе интенсивной терапии в исследовании SPRINT, соответствует приблизительно уровень САД 130-140 мм рт. ст. при «офисном» измерении АД у врача.
Кроме того, авторы Рекомендаций ESH/ ESC по лечению АГ (2018) ссылаются на крупный качественно проведенный метаанализ [6], показавший значительную пользу от снижения САД на 10 мм рт. ст. при исходном САД 130-139 мм рт. ст. (табл. 5).
Аналогичные результаты были получены еще в одном метаанализе, который, кроме того, показал значительную пользу от снижения ДАД <80 мм рт. ст. [7].
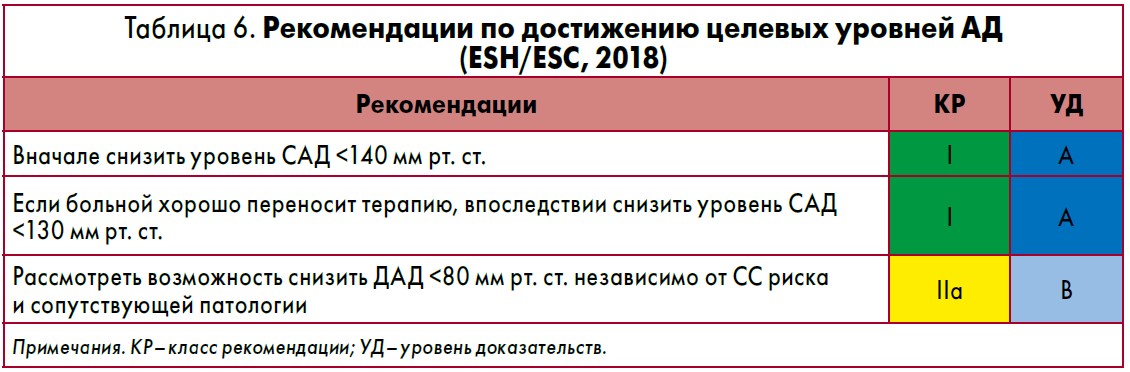
На основе этих исследований в Рекомендациях ESH/ESC по лечению АГ (2018) для всех больных АГ установлен целевой уровень снижения САД <140 мм рт. ст., что несколько отличает на первый взгляд новые европейские рекомендации от рекомендаций, принятых в 2017 году в США [5], которые определили для всех больных АГ целевой уровень САД <130 мм рт. ст.
Однако далее европейские эксперты предлагают алгоритм достижения целевых уровней АД, в соответствии с которым в случае достижения уровня САД <140 мм рт. ст. и хорошей переносимости терапии следует снизить уровень САД <130 мм рт. ст. (табл. 6). Таким образом, этот алгоритм фактически устанавливает целевой уровень САД <130 мм рт. ст., однако разбивает на два этапа процесс его достижения.
Кроме того, устанавливается и целевой уровень ДАД <80 мм рт. ст. независимо от СС риска и сопутствующей патологии. Следует помнить, что чрезмерное снижение уровня ДАД (критическим является уровень ДАД <60 мм рт. ст.) приводит к увеличению риска СС катастроф, что подтвердилось также и в исследовании SPRINT, и необходимо его избегать. Рекомендации ESH/ESC по лечению АГ (2018) [1] устанавливают также целевые уровни САД для отдельных категорий больных АГ (табл. 7).
Разделение больных на группы вносит некоторые уточнения в целевые уровни САД. Так, у больных 65 лет и старше рекомендовано достижение целевых уровней САД от 130 до <140 мм рт. ст., а у больных до 65 лет рекомендуется более жесткий контроль АД и достижение целевого САД от 120 до <130 мм рт. ст.
Также рекомендован жесткий контроль с достижением целевого САД <130 мм рт. ст. у больных с сопутствующим СД или ишемической болезнью сердца. Достижение целевого уровня САД от 120 до <130 мм рт. ст. также рекомендовано больным после перенесенного инсульта или транзиторной ишемической атаки, однако класс рекомендации более низкий, как и уровень доказательств.
У больных с ХБП рекомендован менее жесткий контроль АД с достижением целевого САД от 130 до <140 мм рт. ст. Таким образом, для большинства больных АГ рекомендован целевой уровень САД <130 мм рт. ст. при офисном измерении АД за исключением пациентов от 65 лет и старше и больных с сопутствующей ХБП, что фактически максимально приближает новые Рекомендации ESH/ESC по лечению АГ (2018) к опубликованным в 2017 году американским рекомендациям [5].
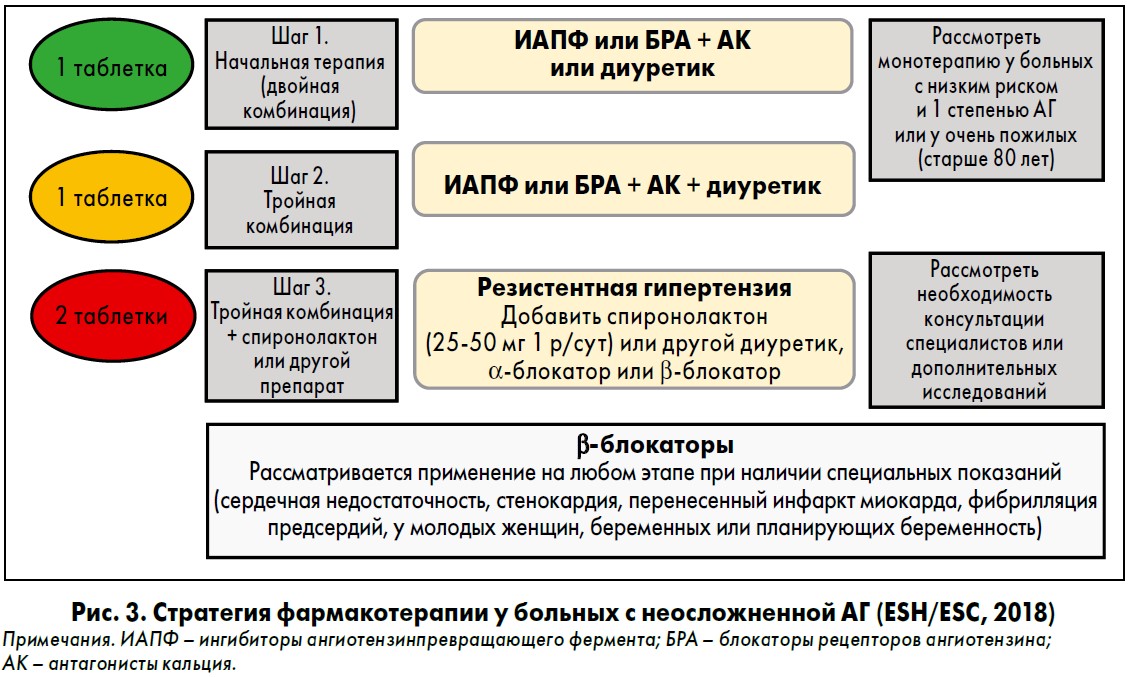
Достижение контроля АД у больных остается сложной задачей. В большинстве случаев в странах Европы АД контролируется менее чем у 50% больных. Учитывая новые целевые уровни АД, неэффективность монотерапии в большинстве случаев и снижение приверженности больных к лечению пропорционально количеству принимаемых таблеток, предложен следующий алгоритм достижения контроля АД (рис. 3).
Таким образом, Рекомендации ESH/ESC по лечению АГ (2018) внесли следующие изменения в подходы к диагностике и лечению АГ:
- АГ может быть диагностирована на основании не только «офисного», но и «внеофисного» измерения АД.
- Инициация фармакотерапии при высоком нормальном АД у больных с очень высоким СС риском, а также у больных с 1 степенью АГ и низким СС риском, если изменения образа жизни не приводят к контролю АД. Начало фармакотерапии у пожилых больных, если они ее хорошо переносят.
- Установление целевого уровня САД <130 мм рт. ст. у большинства больных, достигаемого в два этапа, после снижения САД <140 мм рт. ст. и хорошей переносимости терапии.
- Новый алгоритм достижения контроля АД у больных.
Литература
1. Williams, Mancia, et al. 2018 ESH/ESC Guidelines for the management of arterial hypertension. European Heart Journal. 2018, in press.
2. Piepoli M. F., Hoes A. W., Agewall S., Albus C., Brotons C., Catapano A. L., Cooney M. T., Corrа U., Cosyns B., Deaton C., Graham I., Hall M. S., Hobbs F. D.R., Lоchen M. L., Lоllgen H., Marques-Vidal P., Perk J., Prescott E., Redon J., Richter D. J., Sattar N., Smulders Y., Tiberi M., van der Worp H. B., van Dis I., Verschuren W. M.M., Binno S. ESC Scientific Document Group. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts). Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). European Heart Journal. 2016. Aug 1; 37 (29): 2315-2381.
3. 2014 Evidence-Based Guideline for the Management of High Blood Pressure in Adults Report From the Panel Members Appointed to the Eighth Joint National Committee (JNC 8) JAMA. 2014; 311 (5): 507-520.
4. The SPRINT Research Group. N. Engl. J. Med. 2015; 373: 2103-2116.
5. Whelton P. K., Carey R. M., Aronow W. S., Casey D. E. Jr., Collins K. J., Dennison Himmelfarb C., DePalma S.M., Gidding S., Jamerson K. A., Jones D. W., MacLaughlin E.J., Muntner P., Ovbiagele B., Smith S. C. Jr., Spencer C. C., Stafford R. S., Taler S. J., Thomas R. J., Williams K. A. Sr., Williamson J. D., Wright J. T. Jr. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/ NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Hypertension. 2018 Jun;
71 (6): e13-e115.
6. Ettehad D., Emdin C. A., Kiran A., Anderson S. G., Callender T., Emberson J., Chalmers J., Rodgers A., Rahimi K. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet. 2016. Mar 5; 387 (10022): 957-967.
7. Thomopoulos C., Parati G., Zanchetti A. Effects of blood pressure lowering on outcome incidence in hypertension: 7. Effects of more vs. less intensive blood pressure lowering and different achieved blood pressure levels – updated overview and meta-analyses of randomized trials. J. Hypertens. 2016. Apr; 34 (4): 613-22.
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 3 (58) червень 2018 р.