17 вересня, 2018
Нарушения сердечного ритма у беременных
 Сердечно-сосудистые заболевания являются основной причиной материнской и перинатальной заболеваемости и смертности [1], требующей специализированного мультидисциплинарного подхода к ведению женщин в период беременности [2]. Результаты ряда клинических исследований свидетельствуют о том, что распространенность нарушений сердечного ритма в период беременности превышает таковую у небеременных [3]. Продемонстрировано, что пациентки с нарушениями сердечного ритма имеют более высокий риск кардиальных осложнений в период беременности [4].
Сердечно-сосудистые заболевания являются основной причиной материнской и перинатальной заболеваемости и смертности [1], требующей специализированного мультидисциплинарного подхода к ведению женщин в период беременности [2]. Результаты ряда клинических исследований свидетельствуют о том, что распространенность нарушений сердечного ритма в период беременности превышает таковую у небеременных [3]. Продемонстрировано, что пациентки с нарушениями сердечного ритма имеют более высокий риск кардиальных осложнений в период беременности [4].
Нарушения сердечного ритма, возникающие в период гестации или уже имеющиеся до беременности, могут способствовать развитию летальных осложнений у матери, приводить к задержке внутриутробного развития плода и различным осложнениям у новорожденного [5]. В представленной статье рассмотрены вопросы распространенности, типы нарушений сердечного ритма, некоторые особенности патогенеза и диагностика указанных нарушений у женщин в период беременности.
Распространенность
Нарушения сердечного ритма у беременных достаточно распространены и отмечаются у 5,16-20% случаев, причем более чем в половине случаев они являются идиопатическими и развиваются на фоне полного соматического здоровья [6, 7]. Особо следует обратить внимание на то обстоятельство, что развитие нарушений сердечного ритма не зависит от срока гестации [8, 9].
У женщин без органической патологии сердца и с заболеваниями сердца в анамнезе нарушения сердечного ритма, обнаруженные до беременности, как правило, прогрессируют с первых месяцев беременности, отличаются стойким характером и резистентностью к медикаментозной терапии [10].
В исследовании K. Gałczynski и соавт. [11] отмечено, что частота нарушений сердечного ритма составляет 1,2 на 1000 беременностей, их выявляют обычно в III триместре, а в 50% случаев такие нарушения являются бессимптомными. Согласно исследованию О.Е. Коломацкой [12], нарушения сердечного ритма обнаруживают у 7,1% беременных. В структуре сердечно-сосудистой патологии аритмии составили 27,8%. Нарушения сердечного ритма в период беременности могут как участиться, так и появляться впервые [13].
Установлено, что повышение частоты аритмий во время беременности определяется и у женщин с органическими заболеваниями сердца, и без патологии сердечно-сосудистой системы. Как правило, нарушения сердечного ритма протекают с невыраженной симптоматикой, не требующей лечения, но в некоторых случаях необходима фармакотерапия. Выявлено, что важным фактором риска, ассоциированным с развитием нарушений сердечного ритма, является наличие в анамнезе структурной патологии сердца, приводящей к осложнениям менее чем у 1% беременных [11].
Типы аритмий
Согласно данным клинических наблюдений, чаще всего у беременных обнаруживают синусовую аритмию, синусовую тахикардию, наджелудочковую и желудочковую экстрасистолию, а также сочетанные нарушения сердечного ритма [14].
Атриовентрикулярная узловая реципрокная тахикардия. Наиболее распространенной суправентрикулярной тахикардией у беременных является атриовентрикулярная узловая реципрокная тахикардия [15]. Как правило, этот тип тахикардии не вызывает серьезных проблем у беременных без органической патологии сердца или плода. Однако быстрая узловая реципрокная тахикардия у женщин с заболеванием сердца может обусловить гемодинамическую нестабильность [16].
Атриовентрикулярная тахикардия. Второй наиболее распространенной формой суправентрикулярной тахикардии является атриовентрикулярная реципрокная (re-entry) тахикардия. Данный тип тахикардии у женщин в период беременности регистрируют с синдромом предвозбуждения желудочков. Развитие атриовентрикулярной реципрокной тахикардии может быть обусловлено наличием дополнительных путей атриовентрикулярного проведения, иногда ассоциированным с определенными формами врожденного порока сердца. Атриовентрикулярная реципрокная (re-entry) тахикардия может существенно ухудшать гемодинамику у женщин с сердечной недостаточностью, обусловленной систолической или диастолической дисфункцией, врожденным пороком сердца или антеградное проведение через быстрый проводящий путь атриовентрикулярного узла [17].
Фибрилляция предсердий редко развивается в отсутствие врожденного или приобретенного порока сердца. Фибрилляция предсердий у беременных без органической патологии сердца развивается спонтанно и относительно хорошо переносится. Однако фибрилляция предсердий часто отмечается у беременных с заболеванием сердца или тиреотоксикозом.
Желудочковые тахикардии. Устойчивая желудочковая тахикардия (длительностью более 30 с) у беременных встречается редко.
Установлено, что в период беременности у пациенток без органической патологии сердца регистрируется устойчивая желудочковая тахикардия, главным образом из выходного отдела правого желудочка [14]. В другом исследовании показано, что идиопатическая левожелудочковая тахикардия также обнаруживается в основном у беременных без органической патологии сердца, однако у женщин с желудочковой тахикардией, ассоциированной с сердечно-сосудистыми заболеваниями, прогноз хуже [5].
Чаще всего в период гестации выявляют суправентрикулярную экстрасистолию, реже – пароксизмальную суправентрикулярную тахикардию: 33 и 24 на 100 тыс. беременных соответственно [18]. Среди суправентрикулярных тахикардий у беременных без органической патологии сердца чаще регистрируют пароксизмальную атриовентрикулярную узловую реципрокную тахикардию и атриовентрикулярные тахикардии, которые обычно не вызывают гемодинамических нарушений [19].
В исследовании М. Tawam и соавт. [20] установлено, что у беременных частота пароксизмов суправентрикулярной тахикардии (как впервые возникшей, так и регистрировавшейся ранее) увеличивается на 34%. Среди механизмов развития указанных нарушений ритма в период беременности предполагаются гемодинамические, гормональные изменения, а также сдвиги вегетативного тонуса.
В другом исследовании [19] пароксизмы суправентрикулярной тахикардии у беременных регистрировали с частотой 4%. Отмечено, что у женщин с подтвержденными рецидивами пароксизмов суправентрикулярной тахикардии в анамнезе зафиксировано их учащение в период беременности [19, 21]. Основной механизм развития суправентрикулярной тахикардии включает re-entry (в 60% случаев). Среди других механизмов следует отметить micro-re-entry и очаговые тахикардии.
В исследование под руководством Р.И. Стрюк [10] включили 133 пациентки (средний возраст 27,1±5,7 года) во II-III триместре беременности, из них 62 женщины имели нарушения сердечного ритма и органические изменения сердечно-сосудистой системы (1-я группа), а 51 пациентка – идиопатические аритмии (2-я группа). Контрольную группу составили 20 практически здоровых женщин с нормальным синусовым ритмом.
При суточном мониторировании электрокардиограммы (ЭКГ) у беременных обеих групп с нарушениями сердечного ритма с одинаковой частотой регистрировали нарушения ритма, соответствующие III-IV классу по классификации Лауна – Вольфа (1971). При этом желудочковые экстрасистолы преобладали в группе с идиопатическими нарушениями сердечного ритма, тогда как наджелудочковую экстрасистолию чаще обнаруживали у беременных с органической патологией сердца.
В то же время сложные нарушения сердечного ритма (III и IV класса по классификации Лауна – Вольфа) выявляли преимущественно у беременных с органической патологией сердечно-сосудистой системы.
А. Shotan и соавт. [22] проанализировали взаимосвязь между клинической симптоматикой и наличием нарушений сердечного ритма у 110 беременных без признаков органических заболеваний сердца, обратившихся к врачу по поводу наличия сердцебиения, головокружения или обмороков (1-я группа). В группу сравнения включили 52 беременных с функциональными шумами в прекардиальной области (2-я группа). По данным суточного мониторирования ЭКГ, синусовая тахикардия (частота сердечных сокращений >100 уд./мин) регистрировалась редко – в 9 и 10% участниц 1 и 2-й групп (p=ns).
В то же время у пациенток 1 и 2-й групп отмечена высокая частота синусовой аритмии – у 61 и 69% соответственно, единичные предсердные экстрасистолы – у 56 и 58%; реже наблюдались множественные предсердные экстрасистолы – у 5 и 0% и суправентрикулярная тахикардия – у 1 и 6% женщин (все p=ns).
Единичные желудочковые экстрасистолы регистрировали у 49 и 40% женщин 1 и 2-й групп соответственно (p=ns), тогда как частота множественных желудочковых экстрасистол была выше в 1-й группе – 12 и 2% (p<0,05). Желудочковая тахикардия или фибрилляция желудочков не зарегистрированы ни в одном случае [22].
И.В. Воробьев и соавт. [8] обследовали 53 женщины с заболеваниями сердца, у 19 из них были выявлены нарушения сердечного ритма: синдром преждевременного возбуждения – у 52,63%, наджелудочковая тахикардия – у 36,84%, преждевременная деполяризация желудочков – у 31,58% и пароксизмальная тахикардия – у 26,32%. Отмечено, что 18,6% пациенток с нарушениями сердечного ритма употребляли алкогольные напитки (легкой и средней крепости) в период беременности, в том числе на ранних сроках. Кроме того, 25% женщин с нарушениями сердечного ритма ранее курили, 15% из них прекратили курить только в период беременности, а 10% женщин сохранили вредную привычку, оправдывая это нерегулярным (не ежедневным) выкуриванием 1-2 сигарет.
В нашем исследовании [23], включавшем 117 женщин (средний возраст 25,9±3,6 года) во II-III триместре беременности, различные нарушения сердечного ритма зарегистрированы у 97 пациенток, в том числе у 55 – на фоне сердечно-сосудистой патологии (1-я группа) и у 42 – идиопатические аритмии (2-я группа). Контрольную группу составили 20 женщин с нормальным синусовым ритмом.
Установлено, что 40 женщин (34,1%) на момент обследования курили. Сердечно-сосудистые заболевания в семейном анамнезе зафиксированы у 65 (55,6%) женщин. Следует отметить, что до беременности жалоб на перебои в работе сердца или сердцебиение у обследованных не было. У пациенток с нарушениями сердечного ритма во II триместре беременности появились слабость, повышенная утомляемость, периодически возникали перебои в работе сердца, сердцебиение, что было причиной дополнительного обследования.
При дополнительном обследовании в 1-й группе у 38 женщин было установлено пролапс митрального клапана (митральная регургитация I степени – у 6 и II степени – у 32 пациенток), недостаточность митрального клапана ревматического генеза – у 5 пациенток, постмиокардитический кардиосклероз – у 11 беременных и открытое овальное окно – у 1. По данным суточного мониторирования ЭКГ, в 1-й группе количество желудочковых экстрасистол составило на 26% (р<0,001) больше, чем во 2-й группе, и в 7,6 раза больше, чем в контрольной группе; наджелудочковых экстрасистол – в 2,8 и 7 раз больше, чем во 2-й и контрольной группах (все р<0,001) соответственно.
Установлено, что наджелудочковые и желудочковые экстрасистолы регистрировались у пациенток с нарушениями сердечного ритма обеих групп. При этом у пациенток с пролапсом митрального клапана отмечено меньшее количество наджелудочковых экстрасистол (р<0,001) и большее – желудочковых экстрасистол (р<0,05) по сравнению с лицами с другими сердечно-сосудистыми заболеваниями. У женщин с пролапсом митрального клапана было значительно меньше наджелудочковых экстрасистол (р<0,05) по сравнению с пациентками с идиопатическими аритмиями, а число желудочковых экстрасистол значительно не отличалось от такового у больных 2-й группы.
Таким образом, нарушения сердечного ритма у беременных отмечено как на фоне сердечно-сосудистой патологии (врожденные и приобретенные пороки сердца, постмиокардитический кардиосклероз, пролапс митрального клапана с незначительной митральной регургитацией), так и без нее и нарушений метаболических процессов.
Ретроспективный анализ 5650 историй родов, проведенный с 2011 по 2014 г., показал, что сердечно-сосудистая патология встречалась в 25,58% случаев [24]. Наиболее часто в период беременности выявляли нарушения сердечного ритма (31,7%) и артериальную гипертензию (23,8%). Нарушения сердечного ритма были представлены синусовой тахикардией, нечастой наджелудочковой и желудочковой экстрасистолией и крайне редко – пароксизмальными тахикардиями.
Механизмы развития нарушений сердечного ритма у беременных
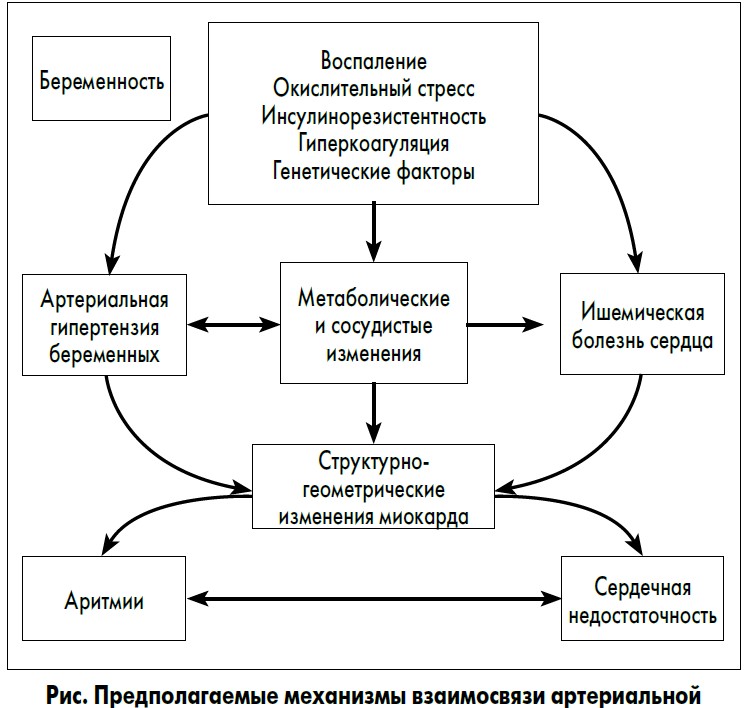 Несмотря на накопленный опыт ведения беременных с сердечно-сосудистыми заболеваниями, механизмы развития нарушений сердечного ритма изучены недостаточно. Однако установлено, что электрофизиологические процессы в миокарде и характер аритмий различаются в зависимости от пола [25, 26].
Несмотря на накопленный опыт ведения беременных с сердечно-сосудистыми заболеваниями, механизмы развития нарушений сердечного ритма изучены недостаточно. Однако установлено, что электрофизиологические процессы в миокарде и характер аритмий различаются в зависимости от пола [25, 26].
Во время беременности у женщины наблюдаются физиологические гемодинамические, метаболические и гормональные изменения, повышающие риск развития нарушений сердечного ритма. Так, нормально протекающая беременность характеризуется увеличением частоты сердечных сокращений на 30-50% вследствие увеличенной адренергической активности. Повышается преднагрузка в связи с увеличением объема циркулирующей крови, что, в свою очередь, способно увеличить возбудимость миокарда [27].
Отмечается снижение постнагрузки на сердце вследствие снижения системного сосудистого сопротивления, увеличение сердечного выброса. Гормональные изменения включают повышение уровня эстрогенов, хорионического гонадотропина и адренергической активности. Следует отметить, что эстрогены способны повышать чувствительность миокарда к катехоламинам посредством увеличения количества альфа-адренергических рецепторов [28]. Активность вегетативной нервной системы смещается в сторону повышения активности симпатической нервной системы [29, 30].
Потенциальные механизмы ассоциации артериальной гипертензии беременных, нарушений сердечного ритма и сердечной недостаточности представлены на рисунке.
На развитие нарушений сердечного ритма у женщин в период беременности влияют [32, 33]:
- Функциональные факторы, связанные с дисбалансом вегетативной нервной системы: физические и психоэмоциональные нагрузки, дисгормональная перестройка организма в связи с гестацией, употребление продуктов, вызывающих гиперкатехоламинемию (крепкий чай, кофе).
- Органические поражения миокарда, сопровождающиеся его гипертрофией, ишемией, кардиосклерозом, дилатацией предсердий или желудочков, развившиеся вследствие:
- заболеваний сердечно-сосудистой системы (врожденные и приобретенные пороки, миокардиты, перикардиты, кардиомиопатии, ишемическая болезнь сердца и др.);
- заболеваний органов дыхания с признаками дыхательной недостаточности;
- системных заболеваний соединительной ткани (системная красная волчанка, ревматоидный артрит, системная склеродермия, дерматомиозит, системные васкулиты).
- Заболевания центральной нервной системы и психогенные аритмии.
- Заболевания органов пищеварения (язвенная болезнь, дискинезии желчевыводящих путей, гепатиты).
- Патология эндокринной системы (тиреотоксикоз, гиперпаратиреоз).
- Наследственные заболевания и синдромы (болезнь Фабри, синдромы преждевременного возбуждения желудочков, синдром удлиненного интервала QT и др.).
- Дисэлектролитные нарушения (гипокалиемия, гипомагниемия, гиперкальциемия, гиперкалиемия).
- Интоксикация (алкоголь, никотин, бытовые и промышленные химические средства, ксенобиотики, лекарственные препараты).
У беременных со сложными нарушениями сердечного ритма этиологическими факторами их развития могут быть как органические изменения сердечно-сосудистой системы, так и выраженная гиперсимпатикотония, выступающая в роли проаритмогенного фактора [34].
В исследовании Д.У. Шоикиемовой [35] установлено, что нарушения сердечного ритма при беременности могут возникать не только у женщин с кардиоваскулярными заболеваниями, но и у практически здоровых беременных с высокими показателями β-адренорецепции мембран эритроцитов, свидетельствующими о сниженной адренореактивности в условиях гиперсимпатикотонии.
Продемонстрировано, что в регуляции адаптационных процессов, направленных на поддержание гомеостаза на протяжении всего периода гестации, существенную роль играет вегетативная нервная система [36]. В исследовании Е.А. Припачкиной и соавт. [37], включавшем 40 беременных с идиопатической желудочковой экстрасистолией, изучены особенности вегетативного статуса.
Установлено, что для беременных характерно снижение основных временных и спектральных показателей вариабельности сердечного ритма. Наблюдалось снижение показателей вариабельности сердечного ритма, отвечающих за общую мощность спектра (SDNN, TP), а также параметров, характеризующих влияние симпатического отдела вегетативной нервной системы на регуляцию сердечного ритма (SDNNi, LF, VLF) и парасимпатической иннервации (RMSSD, pNN50, HF). Кроме того, у данной категории пациенток отмечена большая активность центральных нейрогуморальных влияний (VLF %) и, напротив, меньшая – периферических вагусных влияний (HF %).
Значительно влияют на развитие аритмий дисэлектролитные нарушения, в частности – дефицит магния. Магний участвует во многих физиологических реакциях и биохимических процессах, включая клеточный метаболизм, энергетические и пластические процессы, окисление жирных кислот, гликолиз и биосинтез белка, синтез оксида азота в эндотелии сосудов, стабилизирует уровень аденозинтрифосфата и др. [38].
Магний является физиологическим антагонистом ионов кальция, конкурирующим с ним, в отличие от блокаторов быстрых и медленных кальциевых каналов, не только в структуре клеточной мембраны, но и на всех уровнях внутриклеточной системы. Ионы магния способствуют фиксации калия в клетках, обеспечивая поляризацию клеточных мембран, контролируют спонтанную электрическую активность нервной ткани и проводящей системы сердца, нормальное функционирование кардиомиоцитов на всех уровнях клеточных и субклеточных структур, являясь универсальным кардиопротектором [39].
Недостаток магния в организме – весьма распространенное явление в современной популяции [40, 41]. Чаще всего возникает алиментарный дефицит магния из-за его недостаточного содержания в пище, воде или недоедания, а также избытка поступающих с пищей кальция, натрия, белка или жира, которые существенно снижают поступление магния в организм [42].
Усугубляют дефицит магния факторы, связанные с его недостаточным всасыванием, увеличением выведения или повышенным расходованием, такие как стресс, физическое перенапряжение, злоупотребление алкоголем [43, 44].
Содержание магния в организме составляет 17 ммоль/кг. Суточная потребность в магнии для мужчин – 350 мг, для женщин – 280 мг. При этом у лиц молодого возраста, а также занимающихся физическим трудом, у спортсменов, беременных и кормящих грудным молоком женщин потребность в магнии может возрастать на 150 мг в сутки [41].
Дефицит магния непросто диагностировать как по клиническим признакам, так и по анализу крови. В случае дефицита магний может высвобождаться из депо в костях. Хотя при обнаружении гипомагниемии (содержание магния сыворотки <0,8 ммоль/л) диагноз дефицита магния неопровержим, данный критерий является чрезвычайно узким.
Самые распространенные ошибки диагностирования дефицита магния состоят в пренебрежении клиническими проявлениями этого нарушения, в неправильном толковании содержания магния в сыворотке крови, а также в пренебрежении измерением внутриклеточного уровня магния [45].
Диагностика нарушений сердечного ритма в период беременности (по рекомендациям European Society of Cardiology, 2011)
Жалобы. У многих женщин нарушения ритма могут клинически не проявляться и обнаруживаться только при плановой регистрации ЭКГ или при суточном мониторировании ЭКГ. Вместе с тем в ряде случаев нарушения ритма могут проявляться ощущениями перебоев в работе сердца, дискомфортом в грудной клетке, тревогой и беспокойством.
Изучение анамнеза включает опрос относительно наличия у пациентки нарушений сердечного ритма (давность, частота, характерные проявления, эффективность лечения), отягощенный наследственный анамнез по нарушениям сердечного ритма и ранней (до 40 лет) смерти у родственников.
Обязательной является оценка возможных факторов риска развития нарушений сердечного ритма (вредные привычки, вредные факторы труда и быта). Особое внимание следует обращать на выявление у беременных факторов, способствующих развитию нарушений сердечного ритма: употребление алкоголя, кофеина, курение, психоэмоциональные перегрузки (беспокойство, тревога, страх и т.д.).
Необходимо уточнить наличие в анамнезе хронических заболеваний (болезней эндокринной, нервной систем, органов дыхания, систем кровообращения, крови и кроветворения), которые могли бы стать причиной нарушений сердечного ритма. Следует расспросить пациентку о принимаемых лекарственных препаратах (поливитамины, препараты железа, магния, кальция).
Физикальное обследование включает осмотр, пальпацию сонной и лучевой артерий (определение ритмичности пульса, наличие нарушений сердечного ритма), измерение артериального давления. Кроме того, проводится аускультация сердца и магистральных сосудов.
Дополнительные методы исследования:
- Регистрация ЭКГ в 12 стандартных отведениях с определением QT, JT, T. Возможна регистрация ЭКГ высокого разрешения с оценкой поздних желудочковых потенциалов. Изменения на ЭКГ в период беременности включают увеличение частоты сердечных сокращений примерно на 10 уд./мин и сдвиг электрической оси влево, вторичные по отношению к увеличению матки [47].
- Суточное мониторирование ЭКГ позволяет определить нарушения сердечного ритма, их морфологию и продолжительность (желательно в условиях, максимально приближенных к повседневным). Проводится анализ показателей вариабельности сердечного ритма.
- Эхокардиография трансторакальная с использованием М-, В-режима и доплерографии позволяет оценить морфофункциональные показатели внутрисердечной гемодинамики. С диагностической целью возможно выполнение чрезпищеводной эхокардиографии.
- При необходимости проводятся электрофизиологическое исследование (чрезпищеводное и внутрисердечное), а также тесты на переносимость физической нагрузки (тест с 6-минутной ходьбой, велоэргометрия).
- Лабораторные исследования, кроме стандартного пакета, включают:
- определение содержания в крови электролитов, калия, магния, кальция;
- определение уровня гормонов щитовидной железы (тиреотропный гормон, свободный тироксин, антитела к тиреопероксидазе).
Основными направлениями в ведении беременных с нарушениями сердечного ритма являются диагностика и лечение заболеваний сердечно-сосудистой системы, органов дыхания, дисфункции щитовидной железы, а также коррекция электролитных нарушений и других патологических состояний, способствующих развитию аритмий сердца [48].
Выводы
В период беременности у женщины происходит ряд физиологических гемодинамических, метаболических и гормональных изменений, она становится более уязвимой к появлению нарушений сердечного ритма. В то же время официальных статистических данных по распространенности указанных нарушений при беременности нет. Сложные нарушения сердечного ритма возникают у беременных как на фоне кардиоваскулярной патологии, так и при отсутствии органических изменений, что требует тщательного динамического наблюдения за такими пациентками. Беременные со структурной или функциональной патологией сердца должны находиться под наблюдением междисциплинарной команды специалистов (акушера-гинеколога, кардиолога, неонатолога, педиатра), поскольку нарушения сердечного ритма могут оказывать отрицательное влияние не только на течение беременности и здоровье будущей матери, но и на перинатальные исходы.
Литература
1. Huisman C.M., Zwart J.J., Roos-Hesselink J.W. et al. Incidence and Predictors of Maternal Cardiovascular Mortality and Severe Morbidity in the Netherlands: A Prospective Cohort Study // PLoS ONE. 2. 2013; Vol. 8. Feb 14, p. e56494.
2. Медведь В.И. Экстрагенитальная патология беременных как мультидисциплинарная проблема // Медичні аспекти здоров’я жінки. – 2016. – Спец. номер.
3. Маркевич В.В. Особливості гестаційної динаміки вмісту токсичних мікроелементів у сироватці крові та еритроцитах жінок різного репродуктивного віку, що народжують уперше // Здоровье женщины. – 2016. – № 9 (115). – С. 52-58.
4. Веропотвелян П.Н., Соломкина А.Ю., Веропотвелян Н.П. и др. Беременность у пациенток с нарушением ритма сердца // Здоровье женщины. – 2015. – № 6 (102). – С. 66.
5. Chow T., Galvin J., McGovern B. Antiarrhythmic drug therapy in pregnancy and lactation // Am J Cardiol. – 1998. – Vol. 82 (4A). – P. 581-621.
…
48. World Health Organization. WHO Recommendations for Prevention and Treatment of PreEclampsia and Eclampsia. – Geneva: World Health Organization, 2011.
Полный список литературы находится в редакции.
Тематичний номер «Гінекологія, Акушерство, Репродуктологія» № 2 (30), червень 2018 р.


