26 вересня, 2018
Європейські рекомендації з ведення хворих на артеріальну гіпертензію 2018: фокус на ішемічну хворобу серця
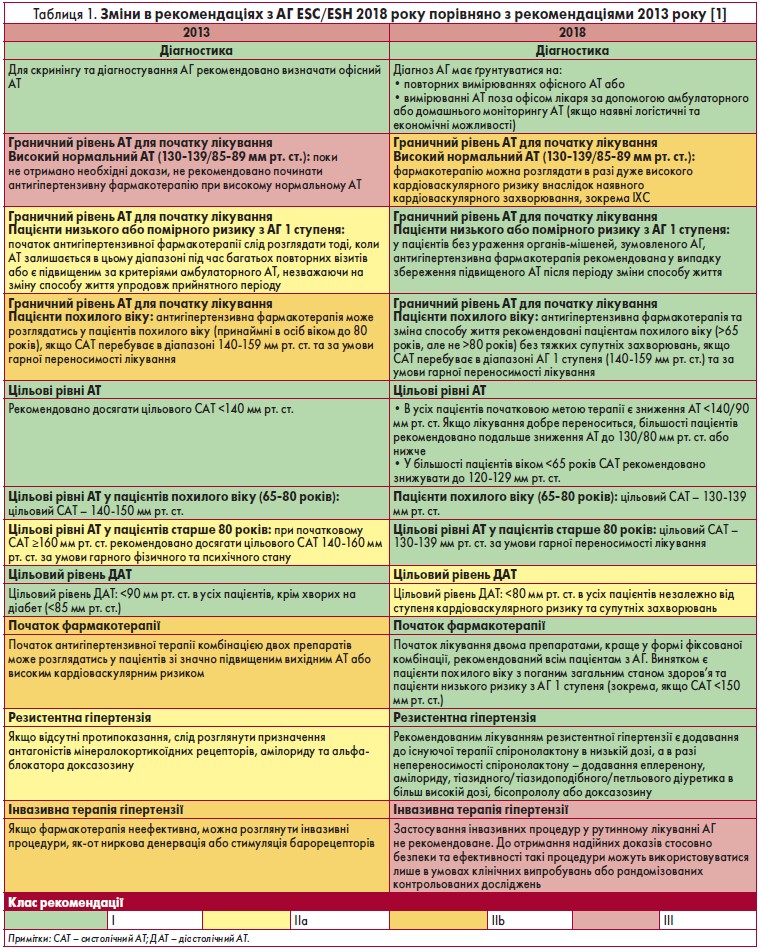
 Враховуючи певні зміни в підході до діагностики та лікування пацієнтів з артеріальною гіпертензією (АГ), назріла необхідність в оновленні практикуючими лікарями методичних рекомендацій щодо ведення таких хворих, особливо з коморбідними станами. Зазначені рекомендації були представлені у червні 2018 року на конгресі ESH, а в серпні – на конгресі ESC (табл. 1).
Враховуючи певні зміни в підході до діагностики та лікування пацієнтів з артеріальною гіпертензією (АГ), назріла необхідність в оновленні практикуючими лікарями методичних рекомендацій щодо ведення таких хворих, особливо з коморбідними станами. Зазначені рекомендації були представлені у червні 2018 року на конгресі ESH, а в серпні – на конгресі ESC (табл. 1).
Поширеність АГ серед хвороб системи кровообігу (ХСК) у дорослих (≥18 років) в Україні становить 46,8%, тобто майже половина пацієнтів із ХСК має підвищений рівень артеріального тиску (АТ). З практичної точки зору найбільше значення має поєднання АГ з ішемічною хворобою серця (ІХС) та цереброваскулярною хворобою. Отже, рівень АТ – це провідний фактор ризику розвитку кардіальної та цереброваскулярної патології, який суттєво впливає на тривалість життя в Україні.
Стратифікація серцево-судинного ризику у хворих на АГ
Ступені АГ, як і раніше, встановлюються залежно від рівня АТ. До вже існуючих факторів кардіоваскулярного ризику додано частоту серцевих скорочень >80 уд./хв у спокої. До демографічних характеристик і лабораторних параметрів, які впливають на кардіоваскулярний ризик у пацієнтів з АГ, належать:
- стать (чоловіки > жінки);
- вік;
- куріння: курить чи курив у минулому;
- рівні загального холестерину та холестерину ліпопротеїнів низької щільності;
- підвищений рівень сечової кислоти;
- цукровий діабет (ЦД);
- надмірна вага чи ожиріння;
- передчасні серцево-судинні захворювання у родичів (чоловіки віком до 55 років і жінки віком до 65 років);
- рання гіпертензія в батьків або інших близьких родичів;
- ранній початок менопаузи;
- малорухливий спосіб життя;
- психосоціальні та соціально-економічні фактори;
- частота серцевих скорочень (значення в спокої >80 уд./хв).
 У зазначених рекомендаціях також зауважено, що збільшення рівня сечової кислоти в сироватці крові навіть до рівня, який нижчий, ніж зазвичай виявляється у хворих на подагру, є незалежним асоційованим фактором кардіоваскулярного ризику як в загальній популяції, так і в пацієнтів з АГ. Тому визначення рівня сечової кислоти в сироватці крові рекомендується як частина скринінгу хворих на АГ.
У зазначених рекомендаціях також зауважено, що збільшення рівня сечової кислоти в сироватці крові навіть до рівня, який нижчий, ніж зазвичай виявляється у хворих на подагру, є незалежним асоційованим фактором кардіоваскулярного ризику як в загальній популяції, так і в пацієнтів з АГ. Тому визначення рівня сечової кислоти в сироватці крові рекомендується як частина скринінгу хворих на АГ.
Відповідно до системи SCORE виділяють підгрупи з дуже високим 10-річним кардіоваскулярним ризиком, високим ризиком, помірним і низьким.
Тактика ведення пацієнтів з АГ
Ведення пацієнтів з АГ передбачає нормалізацію АТ, попередження ускладнень або зменшення негативного впливу на органи-мішені, лікування супутньої патології. Завдання фармакотерапії – продовжити життя індивідуума при збереженні його якості – стає особливо важкодосяжним у разі коморбідності.
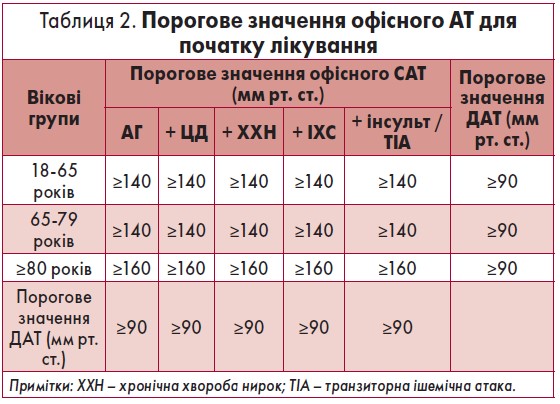
Подальша стратегія ведення пацієнтів залежить від виявленого рівня АТ, наявності факторів кардіоваскулярного ризику та супутніх захворювань, а також від віку хворого. Європейські рекомендації з ведення пацієнтів з АГ 2018 передбачають необхідність початку лікування АГ при офісному значенні АТ >140/90 мм рт. ст., крім хворих віком >80 років (табл. 2).
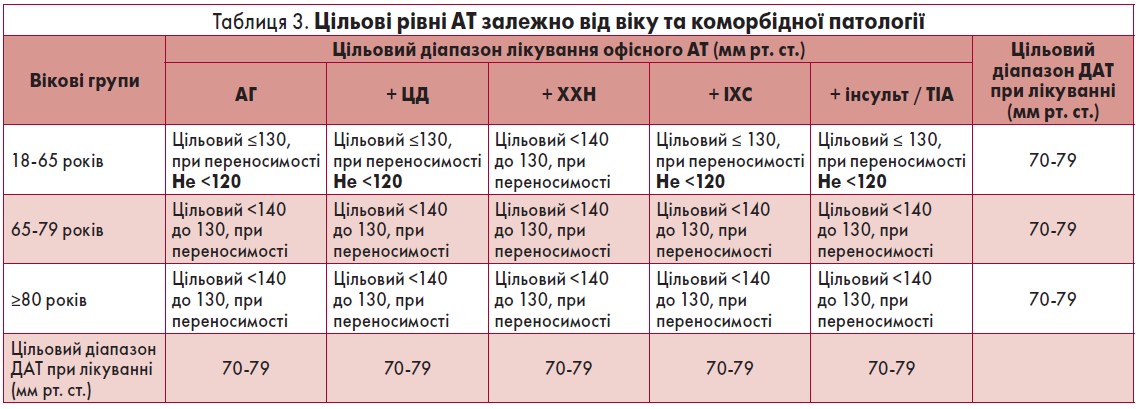
Особливостями зазначених рекомендацій є також нові цільові діапазони АТ при лікуванні пацієнтів (табл. 3).
Ґрунтуючись на цих завданнях, можна зробити висновок, що важливим моментом є правильний вибір препарату, який буде основою антигіпертензивної терапії.
Призначення антигіпертензивних препаратів залежить від початкових значень АТ, наявності факторів кардіоваскулярного ризику та супутніх захворювань (табл. 4).
В Європейських рекомендаціях з ведення пацієнтів з АГ 2018 року перевага надається поєднанню кількох лікарських засобів (ЛЗ) в одній таблетці. Комбінована терапія та лікування комбінованими антигіпертензивними ЛЗ показані більшості пацієнтів, оскільки це покращує прихильність до лікування, є більш спрощеним і зручнішим алгоритмом, що підтверджується більш широким застосуванням. Однак не слід розпочинати комбіновану антигіпертензивну терапію у випадках, якщо початковий АТ знаходиться у високому нормальному діапазоні та в пацієнтів старших вікових груп через можливість різкого зниження АТ.
Як зазначалося вище, при лікуванні АГ в арсеналі лікаря залишаються всі попередні класи ЛЗ, оскільки вони довели в плацебо-контрольованих дослідженнях свою здатність не лише знижувати АТ, але й кількість кардіоваскулярних подій. Їм притаманна достатня еквівалентність зі зниження кардіоваскулярної та загальної захворюваності/смертності; доведено також, що позитивні зміни пов’язані переважно з безпосереднім зниженням АТ. Ці висновки були зроблені в попередніх рекомендаціях і останнім часом знову підтверджені проведеними метааналізами.
Це 5 основних класів: блокатори РАС (інгібітори АПФ та БРА), дигідропіридинові антагоністи кальцію; тіазидні та тіазидоподібні діуретики, бета-адреноблокатори. При цьому зазначається, що бета-адреноблокатори повинні призначатися при певних клінічних ситуаціях, а комбінація двох блокаторів РАС (інгібітора АПФ та БРА) шкідлива.
При недостатньому контролі або недосягненні цільового рівня АТ можуть додатково рекомендуватися інші антигіпертензивні ЛЗ, зокрема антагоністи мінералокортикоїдних рецепторів (спіронолактон, еплеренон), альфа-адреноблокатори (доксазозин), препарати центральної дії (моксонідин) та з комбінованим механізмом дії (урапідил).
Отже, в Європейських рекомендаціях з ведення пацієнтів з АГ 2018 можна виділити нові положення:
- вимірювання АТ: підвищення ролі неофісних методів вимірювання АТ;
- менш консервативне лікування дуже літніх людей: САТ <140-130 мм рт. ст.;
- стратегія однієї таблетки, спрощення терапії;
- нові цільові значення АТ;
- виявлення низької прихильності до лікування;
- підвищення ролі медсестер, фармацевтів у довгостроковому лікуванні АГ. Слід відзначити, що у Великій Британії розпочато навчання медичних сестер на 3-місячних курсах для призначення антигіпертензивної терапії.
Стратегія лікування АГ у хворих на ІХС
У повсякденній клінічній практиці дуже часто трапляється саме таке поєднання. Обидві ці патології за поширенням, наслідками для серцево-судинної системи і ризиком розвитку ускладнень є найбільш значущою соціальною проблемою.
Епізоди ішемії міокарда, розвиток дифузного та вогнищевого міокардіофіброзу можуть призводити до діастолічного варіанту хронічної серцевої недостатності (ХСН). У разі істотної втрати скорочувальної зони міокарда, патологічного ремоделювання тканини з переважною дилатацією порожнини серця розвивається ХСН зі зниженою систолічною функцією лівого шлуночка.
Контроль АТ у хворих на ІХС має важливе значення, оскільки ризик розвитку повторних коронарних подій значною мірою залежить від його показників. Слід особливо зауважити, що існуючі схеми медикаментозної терапії цього коморбідного стану базуються здебільшого на даних доказової медицини.
Залежно від віку хворого потрібно досягати цільового рівня офісного АТ. Так, у віці 18-65 років САТ повинен сягати рівня 130 мм рт. ст. або нижче при хорошій переносимості, але не менше 120 мм рт. ст. (IA). Якщо вік пацієнта >65 років, то цільовий рівень офісного САТ буде <140 до 130 мм рт. ст. при хорошій переносимості (IA). Цільовий рівень ДАТ для хворих будь-якого віку з АГ та ІХС повинен перебувати в діапазоні від 80 до 70 мм рт. ст. (IС).
У пацієнтів з ІМ в анамнезі в складі терапії рекомендуються ББ та блокатори ренін-ангіотензин-альдостеронової системи (РААС; IA).
Хворим на симптомну стенокардію радять ББ і/або АК.
Наявність двох взаємно обтяжуючих захворювань диктує необхідність особливих підходів до вибору адекватної терапії.
Крок 1. Починати лікування з подвійної комбінації в 1 таблетці. Інгібітор АПФ або БРА + ББ чи АК; або АК + діуретик; або ББ + діуретик.
Розглянути монотерапію в групі низького ризику з АГ 1 ступеня або в літніх пацієнтів (≥80 років) чи ослаблених хворих.
Крок 2. Потрійна комбінація ЛЗ з вищезгаданих в 1 таблетці.
Почати терапію, якщо САТ ≥130 мм рт. ст. у пацієнтів з високим ризиком виникнення серцево-судинних захворювань.
Крок 3 (резистентна АГ). До потрійної комбінації ЛЗ додати спіронолактон (25-50 мг), інший діуретик, альфа-блокатор чи ББ. Розглянути направлення до спеціалізованого центру для подальшого обстеження.
Докази сприятливого впливу ББ на серцево-судинний прогноз, протиішемічна, антигіпертензивна й антиаритмічна дія, досить хороша переносимість визначили ББ препаратами вибору в лікуванні хворих на АГ та ІХС. Після перенесеного ІМ раннє призначення ББ, інгібіторів ангіотензинперетворювального ферменту (ІАПФ), а при їх непереносимості – БРА знижує ризик смерті.
Активація РААС відіграє важливу роль у виникненні та прогресуванні АГ, формуванні атерогенезу, розвитку гіпертрофії лівого шлуночка, ІХС, ремоделюванні серця та судин, порушенні ритму, аж до розвитку термінальної ХСН та МІ.
Саме тому у хворих з високим і дуже високим ризиком препаратами вибору слід вважати ІАПФ або БРА, які є блокаторами РААС.
Широко відомим представником ІАПФ є периндоприл, який характеризується значною доказовою базою ефективності при АГ та ІХС.
Як зазначено в огляді ефективності ІАПФ, периндоприл знижує ризик смерті та тяжких серцево-судинних ускладнень у пацієнтів із ЦД на 18%, з ІХС – на 20%, із серцевою недостатністю – на 20%, після ІМ – на 23%, після інсульту – на 27% [2].
У дослідженні PREAMI доведено ефективність периндоприлу в запобіганні ускладненням після ІМ [3].
У дослідженні EUROPA продемонстровано зниження відносного кардіоваскулярного ризику на 20% у хворих на ІХС та ІМ, які отримували периндоприл [4].
За даними клінічних досліджень АК не лише допомагають контролювати рівень АТ, але й поліпшують прогноз у пацієнтів з ІХС на тлі АГ. Одночасно були доведені судинно-протекторні ефекти цього класу препаратів. У дослідженні INVEST виявлено, що АК і ББ мають однакову клінічну ефективність щодо зниження ризику ускладнень у хворих на АГ у комбінації з ІХС, однак АК метаболічно більш вигідні.
У дослідженні ASCOT відносний ризик розвитку ІМ при застосуванні комбінації амлодипіну, периндоприлу з додаванням аторвастатину знизився на 48%, а інсульту – на 44% [5, 6].
Проте фіксовані комбінації препаратів, як наголошено в нових Європейських рекомендаціях з лікування хворих на АГ, мають хороший комплаєнс. Як відомо, на 24% покращується прихильність до лікування у хворих при застосуванні фіксованих комбінацій препаратів [7].
У дослідженні STRONG при використанні фіксованої комбінації амлодипіну/периндоприлу цільовий рівень АТ був досягнутий у 66,1% від загальної кількості хворих, які брали участь у дослідженні, 68,3% нелікованих пацієнтів, 68,4% учасників недостатньо лікованих монотерапією і навіть 59,9% пацієнтів недостатньо лікованих комбінованою терапією. При цьому 94% учасників завершили дослідження [8].
В іншому дослідженні через 4 міс лікування фіксованою комбінацією амлодипін/периндоприл – препаратом Амлесса – цільового значення АТ досягли 76% хворих [9].
Отже, в Україні зареєстровані сучасні комбінації антигіпертензивних препаратів для лікування хворих на АГ з ІХС з доказовою базою міжнародних досліджень, які відповідають рекомендаціям з ведення хворих на АГ ESC/ESH 2018 року.
Препарат Амлесса варто рекомендувати передусім пацієнтам з високими цифрами АТ (та/або тим, хто не досяг цільових цифр при попередньому лікуванні), а також хворим, які приймають вільну комбінацію з амлодипіном, пацієнтів з АГ та/або ІХС.
Амлесса має широкий спектр дозувань і представлена в зручній блістерній упаковці, що забезпечує низку вагомих переваг. Для лікарів це спрощення підбору необхідної дози і корекції терапії, для пацієнтів – можливість легко здійснювати візуальний контроль дотримання режиму прийому препарату, що сприяє мінімізації кількості пропусків і покращенню прихильності до терапії. Високий комплаєнс дозволяє досягти кращих результатів лікування АГ у кожного конкретного хворого і гнучко змінювати дозування залежно від клінічної ситуації.
Важливо, що доступна ціна Амлесси надає можливість здійснювати тривалу антигіпертензивну терапію препаратом європейської якості і таким чином максимізувати позитивний вплив на прогноз.
Список літератури знаходиться в редакції.
До уваги лікарів!
Нещодавно в Україні з’явилися препарати Пренеса та Ко-Пренеса у зручній упаковці по 90 таблеток. Завдяки новій упаковці 1 день лікування якісними європейськими препаратами стає ще більш доступним для пацієнтів.
Медична газета «Здоров’я України 21 сторіччя» № 15-16 (436-437), серпень 2018 р.