2 листопада, 2018
Конгрес анестезіологів України: акцент на сучасні принципи знеболення з точки зору доказової медицини
13-15 вересня в Українському домі (Київ) відбувся Конгрес анестезіологів України. Подія, яка на перший погляд здається вузькоспеціалізованою, охопила тематику, актуальну для лікарів усіх спеціальностей. У переповненому слухачами конференц-залі відомі спікери знайомили усіх присутніх із новітніми українськими розробками та досягненнями в галузі анестезіології.
Доповідачі конгресу висвітлили широке коло тем: інтенсивна терапія критичних станів; анестезіологічне забезпечення та інтенсивна терапія передопераційного періоду; антибактеріальна терапія й проблеми антибіотикорезистентності; інтенсивна терапія сепсису й септичного шоку; інфузійна терапія; нутрітивне забезпечення в клінічній практиці; сучасні проблеми інтенсивної терапії та анестезіологічного забезпечення в акушерстві, гінекології та педіатрії.
Особливий інтерес викликала секція, присвячена лікуванню гострого й хронічного болю, адже саме цей симптом найбільше впливає на якість життя пацієнтів і є причиною звернення до лікарів різних спеціальностей.
 Першу доповідь, яка стосувалася безпеки периопераційного знеболення, увазі усіх присутніх представив доктор медичних наук, професор Ю.Л. Кучин.
Першу доповідь, яка стосувалася безпеки периопераційного знеболення, увазі усіх присутніх представив доктор медичних наук, професор Ю.Л. Кучин.
– «Primum non nocere» – основний принцип медицини, і про його актуальність під час вибору знеболювального засобу має пам’ятати кожен практикуючий лікар, адже нестероїдні протизапальні препарати (НПЗП), які в більшості випадків є препаратами першої лінії для зняття болю, мають низку негативних властивостей, зумовлених пригніченням активності протективної циклооксигенази‑1 (ЦОГ‑1). Одним із найчастіших побічних ефектів НПЗП є гастродуоденальна токсичність, яка виникає внаслідок пригнічення основних факторів захисту: простагландинів (ПГ) та оксиду азоту.
Згідно з рекомендаціями, що базуються на даних доказової медицини, первинна профілактика гастроінтестинальної токсичності НПЗП має включати:
- вибір НПЗП із меншою гостротоксичністю або специфічних інгібіторів ЦОГ‑2;
- застосування інгібіторів протонної помпи (ІПП).
Перевагу слід віддавати пантопразолу, який втричі зменшує ризик повторної кровотечі порівняно з омепразолом і має кращий профіль безпеки за рахунок мінімального впливу на цитохром Р450 та відсутність необхідності в корекції дози у пацієнтів похилого віку з порушеною функцією нирок.
- застосування Н2-блокаторів гістаміну;
- застосування мізопростолу.
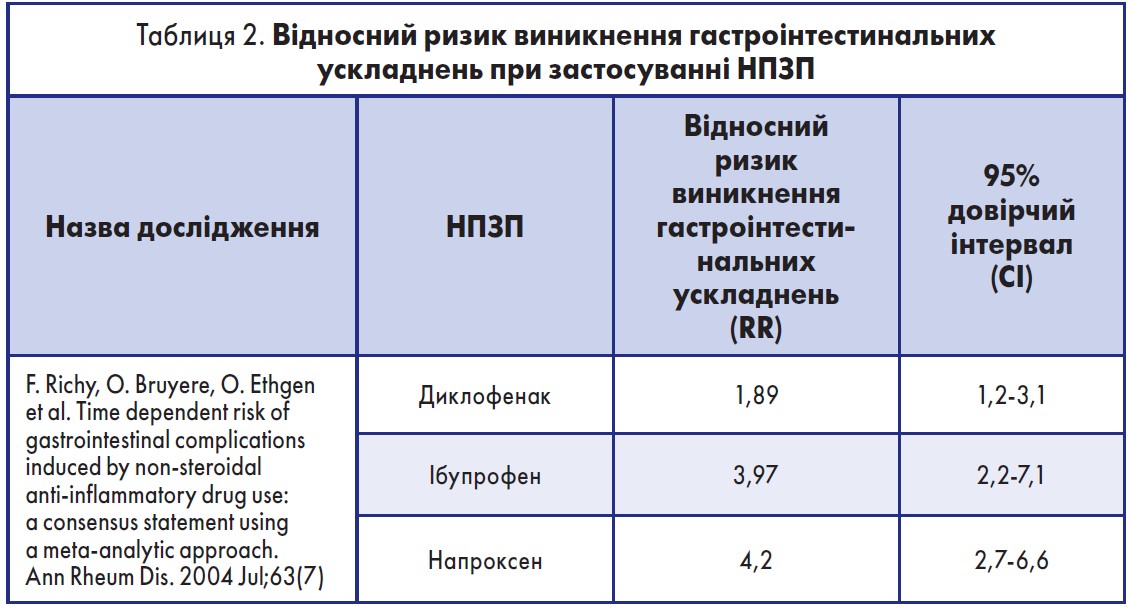
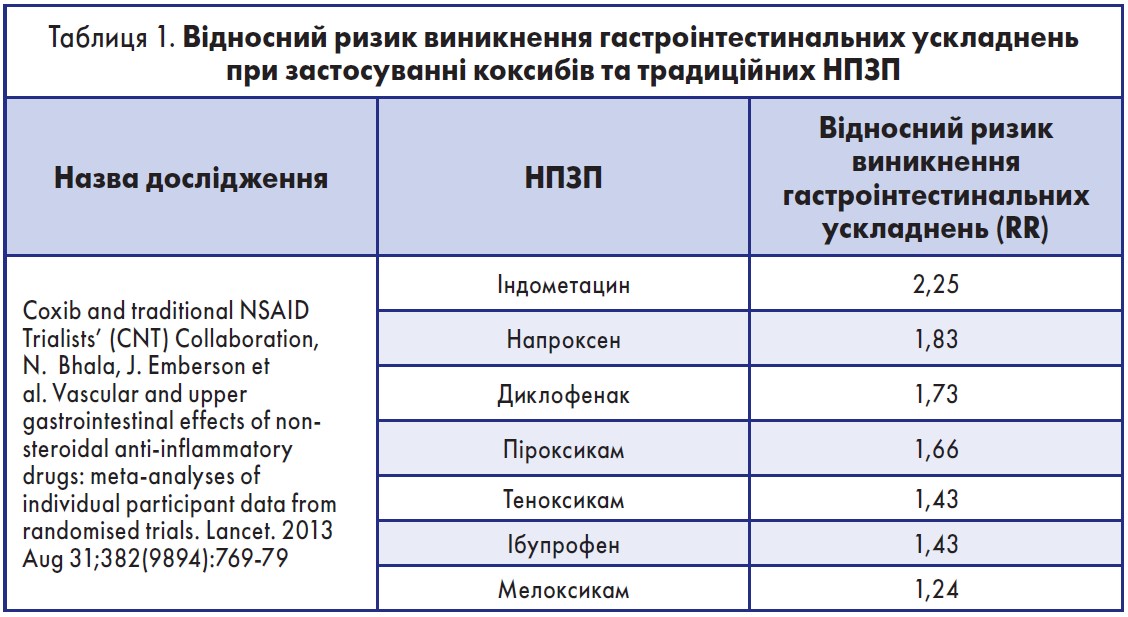 Специфічні інгібітори ЦОГ‑2, хоч і мають переваги перед рештою НПЗП, будучи ефективними знеболювальними й викликаючи менше несприятливих гастроінтестинальних подій, однак вони також здатні негативно впливати на пацієнтів із високим кардіоваскулярним ризиком, а комбінація неселективних НПЗП із ІПП є більш ефективною у профілактиці ускладнень з боку шлунково-кишкового тракту (ШКТ), ніж коксиби у вигляді монотерапії. Результати сучасних міжнародних досліджень стосовно впливу неселективних НПЗП на ризик гастроінтестинальних ускладнень представлені в таблицях 1, 2.
Специфічні інгібітори ЦОГ‑2, хоч і мають переваги перед рештою НПЗП, будучи ефективними знеболювальними й викликаючи менше несприятливих гастроінтестинальних подій, однак вони також здатні негативно впливати на пацієнтів із високим кардіоваскулярним ризиком, а комбінація неселективних НПЗП із ІПП є більш ефективною у профілактиці ускладнень з боку шлунково-кишкового тракту (ШКТ), ніж коксиби у вигляді монотерапії. Результати сучасних міжнародних досліджень стосовно впливу неселективних НПЗП на ризик гастроінтестинальних ускладнень представлені в таблицях 1, 2.
З точки зору співвідношення профілю «ефективність/безпека» до себе привертає увагу ацетомінофен (парацетамол), ін’єкційна форма якого представлена на ринку України компанією «Юрія Фарм» під торговельною назвою Інфулган. Дуже важливо, що доведеною є безпечність використання Інфулгану в добовій дозі 4000 мг.
 Як показали дослідження високого ступеня доказовості, ацетомінофен у дозі 1000 мг зіставний за аналгетичним ефектом із кеторолаком (30 мг), диклофенаком (75 мг), метамізолом (2500 мг) та морфіном (10 мг). У випадку Інфулгану внутрішньовенне введення 1000 мг препарату можна призначати 4 рази на добу.
Як показали дослідження високого ступеня доказовості, ацетомінофен у дозі 1000 мг зіставний за аналгетичним ефектом із кеторолаком (30 мг), диклофенаком (75 мг), метамізолом (2500 мг) та морфіном (10 мг). У випадку Інфулгану внутрішньовенне введення 1000 мг препарату можна призначати 4 рази на добу.
Дослідження G. Amo та співавт., яке полягало у вивченні генів, що впливають на метаболізм гістаміну, виявило, що серед 314 пацієнтів із проявами побічних реакцій ацетомінофен викликав у 5 разів менше реакцій гіперчутливості, ніж анальгін.
Згідно з результатами Кокранівського систематичного огляду, парацетамол є ефективним аналгетиком для лікування гострого болю, а частоту випадків побічних реакцій можна порівняти з такою у плацебо. Внутрішньовенне його введення перед- та інтраопераційно зменшує частоту виникнення епізодів нудоти та блювання в післяопераційному періоді (клас рекомендацій І).
У випадку якщо необхідний знеболювальний ефект не досягнутий, слід розглянути можливість застосування опіоїдних аналгетиків. Одним із представників цієї групи є препарат Налбуфін, який відноситься до агоністів-антагоністів опіатних рецепторів (є агоністом κ-рецепторів і антагоністом μ-рецепторів), що, у свою чергу, порушує міжнейронну передачу больових імпульсів на різних рівнях центральної нервової системи, впливаючи на вищі відділи головного мозку. Препарат гальмує умовні рефлекси, чинить седативну дію, спричиняє дисфорію, міоз, збуджує блювальний центр.
Привабливим, з точки зору безпеки, є те, що Налбуфін меншою мірою, ніж морфін, промедол та фентаніл, порушує функції дихального центру й впливає на моторику ШКТ та гемодинаміку. Ризик розвитку звикання та опіоїдної залежності при контрольованому застосуванні значно нижчий, ніж для опіоїдних антагоністів. Позитивним також є те, що система обліку та виписки Налбуфіну є спрощеною, що економить час та зусилля медичного персоналу.
 Наступні виступи були присвячені мультимодальній аналгезії (ММА). Член-кореспондент НАМН України, доктор медичних наук, професор В.І. Черній прочитав доповідь на тему «Периопераційна мультимодальна аналгезія як частина прискореної реабілітації пацієнтів, які перенесли лапароскопічні втручання».
Наступні виступи були присвячені мультимодальній аналгезії (ММА). Член-кореспондент НАМН України, доктор медичних наук, професор В.І. Черній прочитав доповідь на тему «Периопераційна мультимодальна аналгезія як частина прискореної реабілітації пацієнтів, які перенесли лапароскопічні втручання».
На сьогодні найновіший підхід у проведенні малоінвазивних оперативних втручань полягає у використанні методики Fast-Track Surgery («хірургія швидкого шляху», прискорення різних етапів лікувального процесу), або Enhanced Recovery After Surgery – ERAS (прискорення відновлення після хірургічних операцій), піонером якої в Європі став проф. H. Kehlet. ERАS дозволяє зменшити тривалість лікування більш ніж на 30%, а кількість післяопераційних ускладнень – більш ніж на 50%. Fast-Track Surgery, яка являє собою систему поглибленої підготовки пацієнта в передопераційному періоді в поєднанні із системою активної післяопераційної реабілітації, включає наступне:
- створення комп’ютерних операційних;
- відмову від традиційних методів відновлення цілісності тканин, таких як зшивання із заміною на степлерну технологію;
- відмова від рутинного використання дренажів та зондів;
- раннє видалення сечового катетера;
- застосування прокінетиків;
- відмова від передопераційної підготовки кишечника;
- ранній початок прийому їжі;
- рання мобілізація, профілактика венозної тромбоемболії;
- оптимальний контроль болю, оскільки мінімальна травма передньої черевної стінки не звільняє пацієнтів від післяопераційного болю, через подразнення очеревини вугільною кислотою.
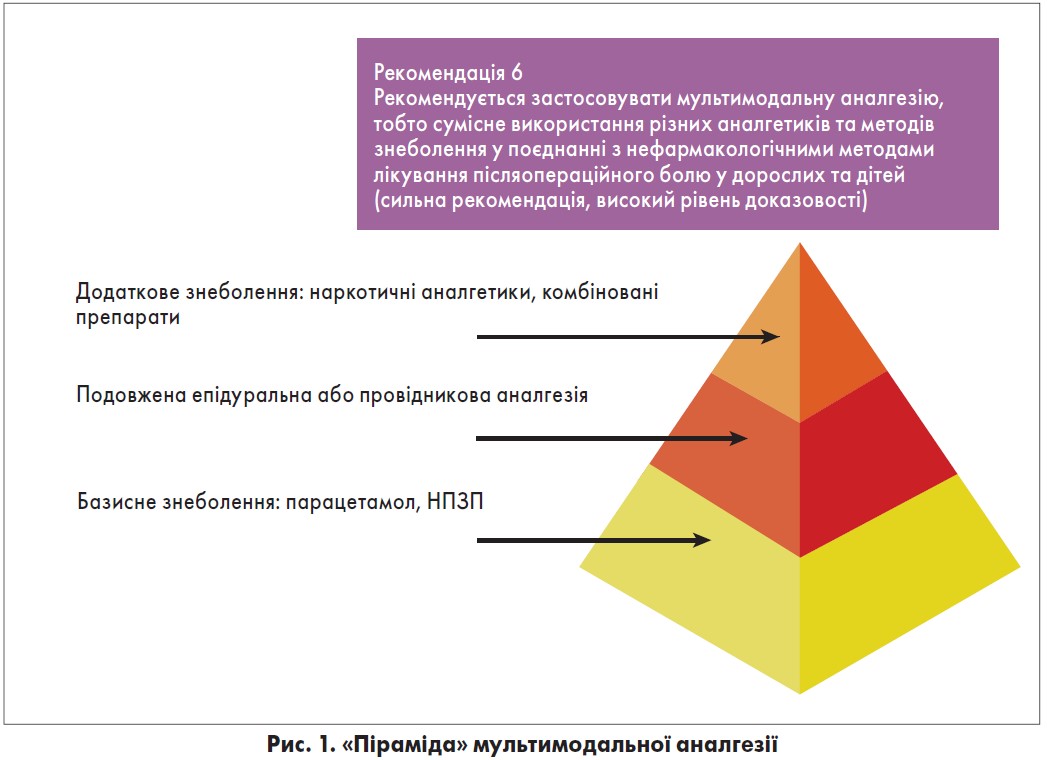
Анестезія має забезпечувати безпеку пацієнта та швидке відновлення в післяопераційному періоді. Для цього застосовується збалансована мультимодальна аналгезія (рис. 1), яка передбачає одночасне застосування двох і більше аналгетиків, що дозволяє досягнути адекватного знеболення при мінімумі побічних ефектів, характерних при призначенні великих доз одного аналгетика в режимі монотерапії.
Основні принципи інтраопераційної стратегії при Fast-Track-хірургії включають наступне:
- відмова від проведення премедикації;
- індукція анестезії 1% розчином пропофола;
- на етапі підтримання анестезії використовується інгаляційний анестетик севофлуран (поток свіжої газової суміші 1 л/хв);
- аналгезія 0,005% розчином фентаніла в дозі 1-2 мкг/кг/год;
- після індукції анестезії вводиться 50 мг декскетопрофену;
- перед екстубацією вводиться Інфулган 1000 мг внутрішньовенно;
- інфільтрація хірургом шкіри в місцях розрізу розчином місцевого анестетика.
Препаратом вибору для базисного знеболення є парацетамол (Інфулган), механізм дії якого відкритий у 1971 р. англійським фармакологом J.R. Vane.
Для його розуміння необхідно розглянути основні властивості різних типів ЦОГ (табл. 3).
Інфулган блокує ЦОГ‑2 та ЦОГ‑3 тільки у центральній нервовій системі, проявляючи тим самим знеболювальний та антипіретичний ефект, але не викликає побічних реакцій, пов’язаних із блокадою ЦОГ‑1. За необхідності безпечним є використання Інфулгану в дозі 4000 г на добу (1000 мг препарату 4 рази на добу).
 Доповідь доктора медичних наук, професора Ю.Ю. Кобеляцького була присвячена причинам, які можуть сприяти неефективності багатокомпонентної аналгезії.
Доповідь доктора медичних наук, професора Ю.Ю. Кобеляцького була присвячена причинам, які можуть сприяти неефективності багатокомпонентної аналгезії.
Слід пам’ятати, що екзогенне введення опіатів здатне викликат и опіоїд-індуковану гіпералгезію за рахунок активації центральної глутаматергічної системи (переважно через NMDA-рецептори), вивільнення спінального динорфіна та низхідне спінальне полегшення, опосередковане опіоїд-чутливими нейронами ростральної вентромедіальної частини довгастого мозку. Введення опіоїдів зумовлює трансформацію гострого болю в хронічний, тому вони не повинні бути препаратами першого вибору для аналгезії.
Беручи до уваги велике різноманіття патофізіологічних механізмів гострого болю з наступним переносом наукових даних у клінічну практику, правильним підходом до знеболення є рутинне використання диференційованих, заснованих на принципах доказової медицини, протоколів у периопераційному періоді.
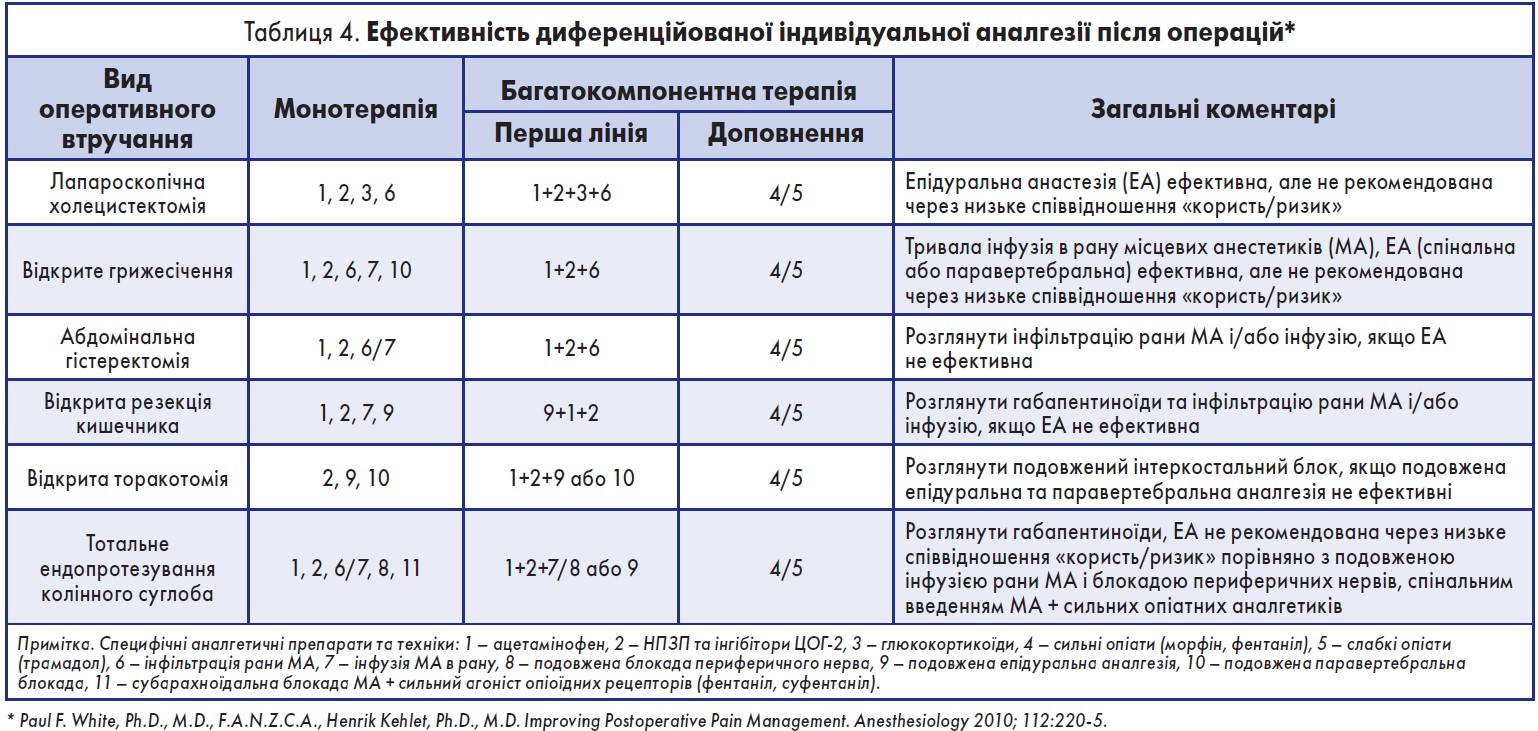
Складові багатокомпонентного знеболення залежать від типу оперативного втручання, деякі з них представлені в табл. 4.
Основні рекомендації щодо постопераційного багатокомпонентного знеболення при інших оперативних втручаннях із достатньою доказовою базою можна знайти за посиланням www.postoppain.org.
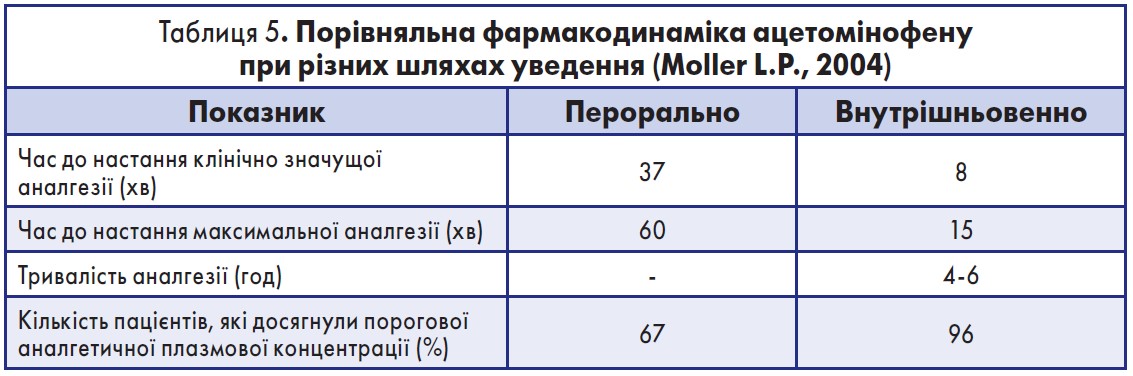
Проаналізувавши дані табл. 4, прослідковуємо, що препаратом, який може використовуватися у післяопераційному періоді як у вигляді монотерапії, так і у складі багатокомпонентного знеболення, є ацетомінофен (Інфулган). Його порівняльна фармакодинаміка при різних шляхах уведення представлена в таблиці 5.
Ефективність внутрішньовенного парацетамолу (Інфулгану) підтверджується низкою досліджень, які відповідають принципам доказової медицини. Згідно з висновками Hugo van Aken, парацетамол є препаратом вибору в післяопераційному періоді для всіх пацієнтів, які не отримують місцеві анестетики. G. Brodner та співавт. вважають, що в внутрішньовенний ацетомінофен має стати основним препаратом для лікування післяопераційного болю в Німеччині, оскільки жоден з інших доступних аналгетиків не має такої великої кількості переваг:
- не підвищує ризик виникнення кровотеч;
- не впливає на слизову шлунка, не викликає диспепсію;
- не викликає пошкодження нирок;
- не викликає пригнічення дихання, нудоту, блювання, закреп, затримку сечі та седацію (на відміну від опіоїдів).
Доведена ефективність знайшла відображення у клінічних протоколах країн зі строгою регуляторною політикою: у листопаді 2010 р. FDA (Управління із контроля якості харчових продуктів та лікарських засобів США) підтвердило безпеку внутрішньовенного парацетамолу в полімодальних протоколах із опіатами для лікування помірного й сильного болю, а також гарячки і як монопрепарату для лікування слабкого й помірного болю.
 Розкривати тему мультимодальної аналгезії продовжив у своїй доповіді доктор медичних наук І.І. Лісний. Він наголосив на тому, що ММА має починатися в передопераційному періоді й включати комбінацію парацетамолу з НПЗП/селективними інгібіторами ЦОГ‑2. Такий режим має продовжуватися на постійній основі, а не бути терапією «на вимогу».
Розкривати тему мультимодальної аналгезії продовжив у своїй доповіді доктор медичних наук І.І. Лісний. Він наголосив на тому, що ММА має починатися в передопераційному періоді й включати комбінацію парацетамолу з НПЗП/селективними інгібіторами ЦОГ‑2. Такий режим має продовжуватися на постійній основі, а не бути терапією «на вимогу».
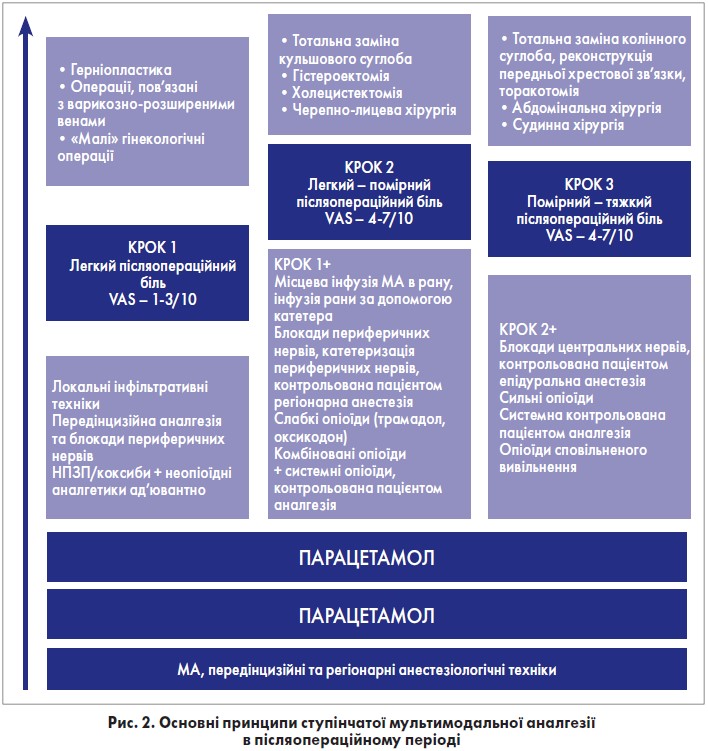
Основні принципи ступінчатої ММА в післяопераційному періоді відображені на рисунку 2.
Відповідно до настанови Американської асоціації з лікування післяопераційного болю рекомендується призначення парацетамолу й/або НПЗП у дорослих та дітей у якості складової ММА (клас рекомендацій І, рівень доказовості високий). Комбіноване використання парацетамолу та НПЗП забезпечує краще знеболення, ніж кожен препарат окремо.
На базі Національного інституту раку було проведено порівняльне дослідження ефективності двох варіантів превентивної анестезії/аналгезії. Пацієнти було поділені на 2 групи по 20 осіб у кожній. Пацієнти першої групи отримали декскетопрофен 50 мг + Інфулган 1000 мг внутрішньовенно за 30 хв до операції, а пацієнти другої групи – ту саму комбінацію перед ушиванням рани.
 Проводився моніторинг артеріального тиску, частоти серцевих скорочень, рівня глюкози до, відразу після і через 24 год після операції, інтенсивність болю (ANI-монітор під час операції, рівень седації BIS, VAS в післяопераційному періоді), інтраопераційна потреба у фентанілі й потреба в опіоїдах протягом 24 год після операції, використання севофлюрану під час операції, кортизол плазми перед і по закінченні операції.
Проводився моніторинг артеріального тиску, частоти серцевих скорочень, рівня глюкози до, відразу після і через 24 год після операції, інтенсивність болю (ANI-монітор під час операції, рівень седації BIS, VAS в післяопераційному періоді), інтраопераційна потреба у фентанілі й потреба в опіоїдах протягом 24 год після операції, використання севофлюрану під час операції, кортизол плазми перед і по закінченні операції.
Мультимодальна анастезія декскетопрофену з Інфулганом за 30 хв до операції порівняно з післяопераційним введенням цих препаратів сприяє:
- більш стабільному рівню знеболення (за показниками ANI-монітора);
- зниженню загальної дози фентанілу під час операції;
- менш вираженій стрес-реакції (за рівнями кортизолу та глюкози під час операції);
- меншій інтенсивності болю в ранньому післяопераційному періоді;
- зниженню дози опіоїдів в 1-шу добу після операції – Інфулган знижує потребу в морфіні на 46%, що дозволяє зменшити дозозалежні побічні ефекти опіоїдів.
Таким чином, із точки зору доказової медицини, ефективність та безпека Інфулгану є беззаперечною. Примітно, що використання високих добових доз Інфулгану (до 4000 мг/добу, розподілених на 4 введення) є безпечним для хворого.
 Завершувала секцію доповідь на тему «Мультимодальна аналгезія в периопераційному періоді: як це працює?» кандидата медичних наук Д.В. Дмитрієва. Особливу увагу він приділив тому, що, незважаючи на наявні сьогодні протоколи, які стосуються мультимодальної аналгезії, рівень знеболення в післяопераційному періоді є недостатнім серед пацієнтів практично всіх країн світу.
Завершувала секцію доповідь на тему «Мультимодальна аналгезія в периопераційному періоді: як це працює?» кандидата медичних наук Д.В. Дмитрієва. Особливу увагу він приділив тому, що, незважаючи на наявні сьогодні протоколи, які стосуються мультимодальної аналгезії, рівень знеболення в післяопераційному періоді є недостатнім серед пацієнтів практично всіх країн світу.
Згідно з результатами проспективного перехресного дослідження з вивчення частоти виникнення та інтенсивності болю у дітей, проведеного в Канаді, 77% пацієнтів відмічали біль у післяопераційному періоді, 44% – виражений біль у перші 24 год після операції. Ці дані корелюють зі статистикою, отриманою в мультицентровому дослідженні в Індії, в якому 67% пацієнтів відмічали виражений біль у післяопераційному періоді, а 38% – виражений біль у перші 24 год після операції.
Відповідно, для покращення якості післяопераційного знеболення необхідно:
- запровадження освітніх програм;
- зміна політики держави та клініки стосовно лікування постопераційного болю;
- забезпечення відповідним обладнанням;
- покращення доступності опіоїдів;
- організація служби гострого болю;
- розробка локальних протоколів із післяопераційного лікування больового синдрому.
Увага присутніх була прикута до доповідачів протягом усієї сесії, адже вони не тільки познайомили слухачів зі світовими трендами в галузі сучасної анестезії, а й дали чіткий, практично орієнтований алгоритм периопераційного знеболення, вказали на можливі помилки при його застосуванні та запропонували шляхи для їх уникнення.
Підготувала Ганна Кирпач
Тематичний номер «Хірургія, Ортопедія, Травматологія, Інтенсивна терапія» № 3 (33), вересень 2018 р.