29 листопада, 2018
Лікування хворих на саркоїдоз легень: практичні рекомендації

У більшості країн світу, в тому числі й в Україні, саркоїдоз посідає перше місце в структурі інтерстиціальних захворювань легень. Саркоїдоз належить до достатньо поширених захворювань – у Франції, Німеччині та Великій Британії захворюваність на саркоїдоз досягла, а в країнах Північної Європи значно перевищила рівень захворюваності на туберкульоз. З 70-х років минулого століття спостерігається неухильне зростання захворюваності на саркоїдоз і смертності хворих.
За останні роки значно підвищився рівень діагностики саркоїдозу легень, що пов’язано з удосконаленням методу комп’ютерної томографії (КТ). Разом із тим не відзначається істотних досягнень у фармакотерапії хворих на саркоїдоз, у зв’язку з чим проблема підвищення ефективності лікування хворих є досить актуальною в пульмонології.
У даний час найбільш гострою є проблема саркоїдозу, резистентного до традиційної глюкокортикостероїдної (ГКС) терапії, що зумовлює необхідність розробки і впровадження методів, заснованих на застосуванні препаратів другої лінії – імуносупресантів.
Cлід зазначити, що в процесі терапії можуть спостерігатися різні варіанти перебігу захворювання, при цьому не існує критеріїв прогнозу регресії, стабілізації та прогресування саркоїдозу. У зв’язку з цим єдино правильним принципом ведення хворих є персоніфікований підхід до терапії.
Все це потребувало перегляду терапевтичних методик і виявилось однією з передумов створення нових рекомендацій щодо лікування хворих на саркоїдоз легень.
У рекомендаціях представлений алгоритм персоніфікованої терапії хворих на саркоїдоз легень, заснований на врахуванні протипоказань, переносимості та резистентності до ГКС-терапії, а також характеру відповіді на лікування в кожному окремому випадку.
1. Визначення, епідеміологія, патогенез та основні напрямки терапії
Саркоїдоз – мультисистемне захворювання невідомої природи, що характеризується утворенням в уражених органах неказеозних епітеліоїдноклітинних гранульом. Зазвичай він вражає людей молодого та середнього віку і часто проявляється у двосторонній лімфаденопатії коренів легень, легеневій інфільтрації, ураженні очей і шкіри. Також можуть бути уражені печінка, селезінка, лімфатичні вузли, слинні залози, серце, нервова система, м’язи, кістки та інші органи.
Коди за Міжнародною класифікацією хвороб 10 перегляду (МКХ‑10): D86.0–D86.2.
Захворюваність на саркоїдоз у різних країнах світу коливається в межах від 0,125 до 24,0 нових випадків на 100 тис населення на рік, поширеність становить від 1 до 64 на 100 тис населення. Безперечний вплив на захворюваність здійснює кліматичний фактор – у країнах Африки, Азії та Центральної Америки показники захворюваності на саркоїдоз найнижчі, а в країнах із помірним та холодним кліматом – найвищі. Захворюваність, яка перевищує 10 випадків на 100 тис населення на рік, спостерігається в північноєвропейських країнах – Данії (10,1), Фінляндії (11,4), Норвегії (15,0) та Швеції (24,0). Отримано статистичне підтвердження прямої залежності захворюваності на саркоїдоз у різних країнах від їх географічної широти.
Максимальний рівень захворюваності на саркоїдоз спостерігається у віці від 35 до 55 років, особи у віці до 25 та старші за 75 років хворіють рідко. У жінок спостерігаються два вікових піки – 35-40 років і приблизно 55 років.
Практично в усіх епідеміологічних дослідженнях відзначено, що серед хворих на саркоїдоз переважають жінки (приблизно 65%).
В Україні захворюваність на саркоїдоз легень становить у середньому від 1,1 до 2,6 на 100 тис дорослого населення, а поширеність – від 4,6 до 7,9 на 100 тис, що відповідає рівню південноєвропейських країн. Щорічно в Україні реєструється близько 700 нових випадків саркоїдозу, а загальна кількість зареєстрованих хворих з активним саркоїдозом становить приблизно 2,5 тисячі.
Саркоїдоз належить до групи імунозалежних захворювань. Саркоїдні гранульоми являють собою скупчення активованих клітин моноцитарно-макрофагального ряду, а також розвиваються в умовах запалення гігантських багатоядерних клітин, епітеліоїдних клітин і лімфоцитів.
Оскільки гранульоми при саркоїдозі містять велику кількість лімфоцитів, їх іще називають «імунними», оскільки в них відбуваються імунні реакції, спрямовані на елімінацію не встановлених поки антигенів. На відміну від «неімунних» гранульом, що утворюються у відповідь на вплив неорганічних агентів (кремній, берилій та ін.), утворення «імунних» гранульом супроводжується специфічною Т-клітинною відповіддю. Можна вважати, що в разі саркоїдозу ініціюючий агент має властивості антигенів, знаходиться в нижніх відділах респіраторного тракту, поглинається альвеолярними макрофагами і надається в імуногенній формі Т-лімфоцитам. Недостатньо переварений антигенний подразник представляється макрофагом лімфоциту-хелперу (CD4+) з наступним утворенням комплексу цитокінів (інтерлейкіну‑1 (ІЛ), ІЛ‑4, інтерферону-γ (ІФН)), що стимулюють трансформацію моноцитів і макрофагів в епітеліоїдні та багатоядерні гігантські клітини. У міру трансформації макрофагів підвищується утворення ІЛ‑1, ІЛ‑6, фактору некрозу пухлини-α (ФНП-α), що стимулює появу у вогнищі запалення нових моноцитів.
Продукти секреції активованих лімфоцитів і макрофагів впливають на синтетичну активність фібробластів, що має значення для результату запалення (обмеження вогнища запалення, фібротизація).
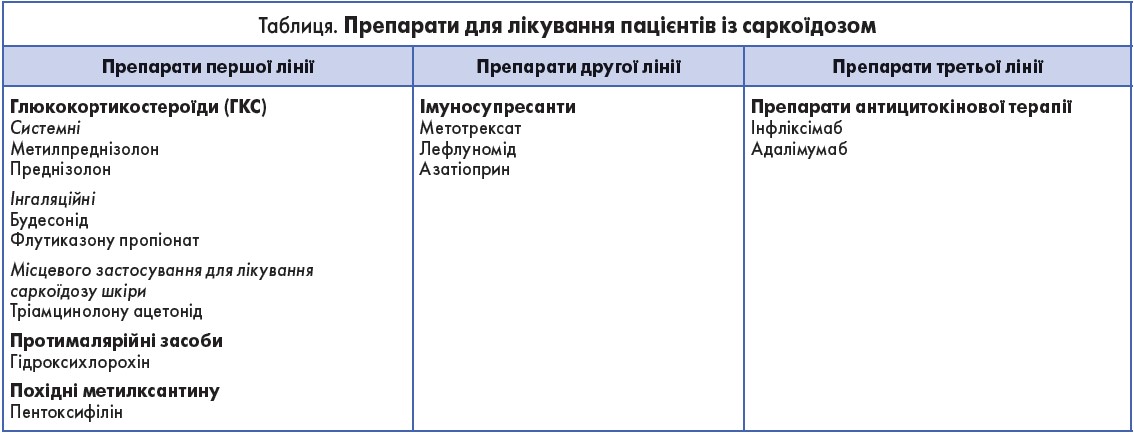
У таблиці представлений перелік препаратів, які використовуються в лікуванні хворих на саркоїдоз.
Основними препаратами в лікуванні саркоїдозу є системні ГКС. Їх ефективність доведена в рандомізованих дослідженнях. Однак у пацієнтів трьох категорій проведення ГКС-терапії є неможливим. До першої з них відносяться хворі з наявністю протипоказань до лікування ГКС, до другої – пацієнти з серйозними побічними ефектами ГКС, які вимагають відміни препарату, до третьої – хворі з резистентністю до ГКС-терапії.
У випадках резистентності, наявності протипоказань до ГКС-терапії або серйозних побічних ефектів призначаються препарати другої лінії, основне місце серед яких займають імуносупресанти – азатіоприн, лефлуномід, метотрексат.
2. Глюкокортикостероїдна терапія
2.1. Показання для призначення системних ГКС
ГКС не показані в наступних випадках:
- При первинному обстеженні у хворого діагностовано саркоїдоз I або II стадії за відсутності клінічних проявів і екстраторакальних уражень.
Хворому призначається візит через 3 міс, при поліпшенні рекомендується контрольне обстеження ще через 3 міс. За відсутності динаміки рентгенологічних змін або за недостатніх темпів регресії призначається гідроксихлорохін.
У разі прогресування (збільшення лімфовузлів, перехід у II стадію, збільшення ділянок паренхіматозного ураження) призначається ГКС-терапія.
- При гострому дебюті хвороби за типом синдрому Лефгрена призначаються симптоматичні засоби (нестероїдні протизапальні засоби (НПЗЗ)).
За відсутності регресії таких проявів синдрому Лефгрена, як вузлувата еритема та артрит, протягом 2 тиж лікування НПЗЗ призначаються ГКС у середніх дозах (зазвичай 0,3 мг/кг на добу в перерахунку на преднізолон перорально) на 1 міс із подальшим поступовим зниженням дози аж до відміни.
КС-терапія призначається:
- При всіх стадіях саркоїдозу з екстраторакальними проявами – ураженнями серця, центральної нервової системи (ЦНС), очей.
- При ІІ стадії саркоїдозу з клінічними проявами (кашель, задишка, біль у грудях, зниження фізичної активності) та/або з помірно вираженими порушеннями функції зовнішнього дихання.
- При III стадії захворювання, оскільки у цієї категорії хворих спонтанні ремісії спостерігаються відносно рідко (10-20% випадків). Крім того, у більшості хворих на саркоїдоз III стадії відзначаються виражені клінічні прояви (задишка, кашель), порушення вентиляційної та дифузійної здатності легень.
У хворих на саркоїдоз IV стадії основними проявами є легенева недостатність і хронічне легеневе серце, що потребують відповідної специфічної терапії.
2.2. Дози та режими ГКС-терапії
У лікуванні саркоїдозу без ураження серця, ЦНС та очей ГКС застосовуються в середніх дозах (зазвичай 0,5 мг/кг маси тіла на добу в розрахунку на преднізолон).
Найбільш придатною є схема лікування, яка передбачає призначення препарату в дозі 0,5 мг/кг маси тіла в розрахунку на преднізолон, протягом 4 тиж (для хворого масою 60 кг доза препарату складе 30 мг на добу). Потім дозу знижують протягом 8 тиж такими темпами, щоб до кінця 3-го міс вона склала 0,25 мг/кг. Через 3 міс від початку лікування проводиться оцінка його ефективності. За позитивної динаміки клінічних та рентгенологічних даних дозу препарату поступово знижують до 0,125 мг/кг до кінця 6-го міс протягом наступних 6 міс дозу зберігають незмінною.
За відсутності ознак регресії через 3 міс лікування необхідний аналіз можливих причин відсутності ефекту з прийняттям рішення щодо проведення додаткових диференціально-діагностичних досліджень або призначення препаратів другої лінії.
Найкращим препаратом із групи ГКС є метилпреднізолон (МП), що має значно меншу, порівняно з преднізолоном, мінералокортикоїдну активність. Початкова доза МП становить 0,4 мг/кг маси тіла, до кінця 3-го міс – 0,2 мг/кг, до кінця 6-го міс – 0,1 мг/кг.
При саркоїдозі з ураженням серця, ЦНС та очей ГКС застосовуються у високих дозах (зазвичай 1,0 мг/кг ваги тіла на добу в перерахунку на преднізолон). Початкова доза МП становить 0,8 мг/кг щоденно протягом 4 тиж, потім дозу поступово знижують до 0,4 мг/кг – до кінця 3-го міс, до 0,2 мг/кг – до кінця 6-го міс та до 0,1 мг/кг (підтримуюча доза) – до кінця 9-го місяця.
Добову дозу препарату розділяють на 2 прийоми – 2/3 добової дози вранці, 1/3 добової дози до полудня у відповідності із циркадними ритмами синтезу ендогенного кортизолу.
ГКС-терапію комбінують із призначенням препаратів калію, а за відсутності гіперкальціємії – препаратів кальцію.
За позитивної відповіді на проведену терапію в перебігу захворювання настає фаза клінічного вилікування, яка характеризується відсутністю клінічних симптомів і морфологічних ознак саркоїдозу за даними КТ органів грудної порожнини. Разом із тим встановлення факту клінічного вилікування не є приводом для припинення лікування, оскільки відсутність ознак легеневої дисемінації означає тільки зникнення конгломератів гранульом, ідентифікованих оком радіолога. При цьому дрібні скупчення і поодинокі гранульоми ще зберігаються в легенях. Отже, короткі й незавершені курси ГКС-терапії несприятливо впливають на подальший перебіг саркоїдозу і сприяють рецидивам.
Після досягнення фази клінічного вилікування ГКС-терапія МП у дозі 0,1 мг/кг/добу має тривати не менше 6 місяців. З огляду на те що у більшості пацієнтів нормалізація клінічного стану і КТ-даних настає зазвичай на 3-му візиті (через 6 міс лікування), загальна тривалість ГКС-терапії має становити не менше 1 року.
З метою своєчасного виявлення рецидивів протягом першого року після закінчення лікування пацієнт має бути обстежений із використанням КТ органів грудної порожнини двічі з інтервалом у 6 міс, протягом другого року – 1 раз через 12 міс.
2.3. Протипоказання до призначення ГКС
Протипоказаннями до призначення ГКС є: алергія до синтетичних стероїдів, цукровий діабет, остеопороз, переломи, асептичний некроз кісток, тяжка артеріальна гіпертензія, глаукома, виразкова хвороба шлунка та дванадцятипалої кишки, тромбофлебіти, системні мікози, хронічна гнійна інфекція, туберкульоз, вірусні інфекції, системний мікоз, психічні захворювання, синдром Кушинга, тромбоемболічний синдром.
2.4. Серйозні побічні ефекти ГКС
До серйозних побічних дій, що вимагають відміни ГКС, відносяться: алергія до синтетичних стероїдів, остеопороз, переломи, асептичний некроз кісток, стероїдний діабет, стероїдні виразки шлунка і кишечника, шлунково-кишкові кровотечі, психози, симптоми менінгізму, ейфорія, депресія, безсоння, стероїдний васкуліт, загострення хронічних інфекцій, у тому числі туберкульозу, приєднання вторинної інфекції, задня субкапсулярна катаракта, глаукома.
2.5. Резистентність до ГКС-терапії
Резистентність до ГКС-терапії підрозділяється на абсолютну й відносну.
Абсолютна резистентність означає відсутність будь-якого позитивного ефекту при використанні адекватних доз препаратів і режимів терапії. Відносна резистентність до ГКС-терапії констатується у випадках прогресування або стабілізації процесу при зниженні дози МП до підтримуючої (0,1 мг/кг/добу) за наявності ознак регресії на етапах стартової терапії при використанні спочатку більш високих доз МП.
2.6. Можливості ГКС у лікуванні хворих на саркоїдоз легень
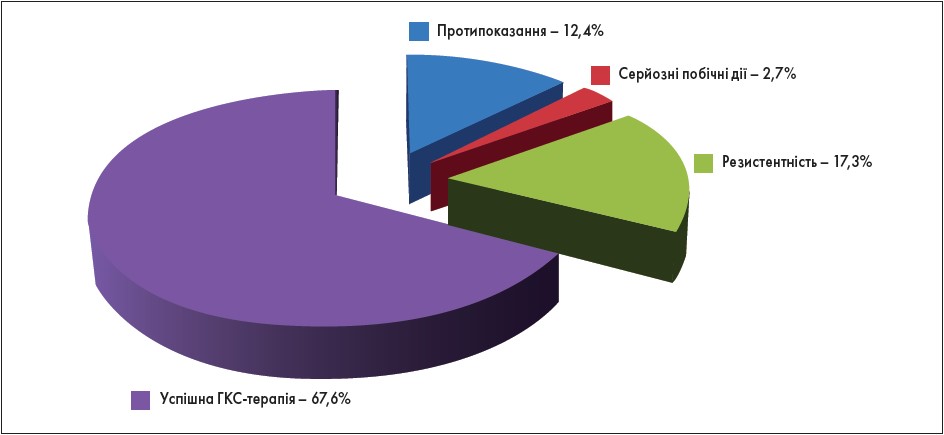
На рис. 1 представлено розподіл хворих на вперше виявлений саркоїдоз легень залежно від частоти протипоказань до призначення ГКС, серйозних побічних дій препаратів і випадків резистентності до ГКС-терапії.
Рис. 1. Частота протипоказань, серйозних побічних ефектів та резистентності до ГКС-терапії у хворих на вперше виявлений саркоїдоз легень (n=185)
У середньому в кожного восьмого хворого на вперше виявлений саркоїдоз II-III стадії (12,4%) потрібно призначення альтернативної імуносупресивної терапії в якості стартової, що зумовлено наявністю протипоказань до застосування ГКС. У ході ГКС-терапії потреба в лікуванні імуносупресантами зростає в зв’язку із серйозними побічними діями препарату, а також внаслідок резистентності до ГКС-терапії в середньому до 32,4%. Тобто кожному третьому пацієнту на різних етапах лікування необхідно призначення імуносупресантів.
Таким чином, ГКС-терапія, проведена протягом не менше ніж 12 міс із досягненням клінічного вилікування, підтвердженого даними КТ, може бути успішно завершена в середньому тільки у 68% хворих.
3. Імуносупресивна терапія
3.1. Цитотоксичні препарати для лікування саркоїдозу
Імуносупресивна терапія – це лікування, спрямоване на зменшення небажаних імунних реакцій організму, в результаті якого на певний термін досягається зворотне пригнічення імунної відповіді.
Відомі сьогодні імуносупресивні препарати характеризуються різною активністю: м’який імуносупресивний ефект здійснюють НПЗЗ, гепарин, препарати золота, пеніциліни, похідні 4-амінохіноліну тощо, у зв’язку з чим їх називають «малими» імуносупресантами. Помірний імуносупресивний ефект надають глюкокортикостероїди в середніх дозах. Найбільш потужні імуносупресивні властивості мають цитотоксичні препарати, що застосовуються як протипухлинні, зокрема антиметаболіти та алкілуючі з’єднання, які називають «великими» імуносупресантами.
У лікуванні хворих на саркоїдоз застосовують такі цитотоксичні препарати: азатіоприн, лефлуномід та метотрексат.
Показаннями для призначення імуносупресивної терапії хворих на саркоїдоз є протипоказання, серйозні побічні ефекти і випадки резистентності до ГКС-терапії.
Азатіоприн
Азатіоприн є структурним аналогом (антиметаболітом) пуринових речовин (аденіну, гіпоксантину й гуаніну), що входять до складу нуклеїнових кислот. Він блокує їх сульфгідрильні групи й порушує біосинтез нуклеотидів, у результаті пригнічуючи проліферацію клітин, що беруть участь в імунній відповіді.
Імуносупресивна дія включає гіпоплазію лімфоїдної тканини, зниження кількості Т-лімфоцитів, порушення синтезу імуноглобулінів, появу в крові атипових фагоцитів, що в кінцевому результаті призводить до пригнічення клітинно-опосередкованих реакцій гіперчутливості. Передбачається, що протизапальна дія зумовлена пригніченням медіаторів, що в нормі виділяються гранулоцитами.
При саркоїдозі азатіоприн призначають в дозі 50 мг/добу, поступово підвищуючи її до лікувальної (2 мг/кг маси тіла).
Побічні реакції виникають у середньому в 19% пацієнтів, що приймають азатіоприн. Найбільш частими є побічні реакції з боку системи кровотворення: мієлодепресія (лейкопенія, тромбоцитопенія, анемія), мегалобластний еритропоез і макроцитоз.
При лікуванні азатіоприном можливі також: нудота, зниження апетиту, діарея, біль у животі, порушення функції печінки (гіпербілірубінемія, підвищення активності печінкових трансаміназ і лужної фосфатази), холестатичний гепатит, ерозивно-виразкові ураження порожнини рота і губ; артралгія, алопеція, запаморочення, алергія, опортуністичні інфекції та панкреатит, підвищений ризик розвитку злоякісних новоутворень, особливо лімфоми.
При призначенні азатіоприну необхідно проводити загальний аналіз крові й тестування функції печінки кожні 2 тиж протягом першого місяця, потім кожні 4 тиж протягом усього лікування.
Лефлуномід
Лефлуномід – імуносупресивний засіб ізоксазолового ряду. Він блокує синтез піримідину шляхом зворотного блокування ферменту дигідрооротатдегідрогенази, за рахунок чого виявляє антипроліферативну дію на активовані лімфоцити, які відіграють важливу роль у патогенезі ревматичних захворювань, таких як ревматоїдний артрит, псоріатичний артрит, а також при шкірних проявах псоріазу, який є аутоімунним Т-клітинно-опосередкованим захворюванням.
Абсорбція не залежить від прийому їжі й становить 82-95%. Період досягнення стабільної концентрації препарату в плазмі крові становить приблизно 2 міс при щоденному прийомі.
При саркоїдозі лефлуномід застосовують у дозі 20 мг на добу.
Найбільш поширеним побічним ефектом лефлуноміду є гепатотоксичність, яка зазвичай проявляється протягом 6 міс після початку терапії. За підвищення рівня вмісту в крові аланінамінотрансферази (АлАТ) у 2-3 рази вище верхньої межі норми слід розглядати можливість зниження дози з 20 до 10 мг і щотижня здійснювати моніторинг. Якщо підвищення рівня АлАТ більше ніж у 2 рази вище верхньої межі норми триває або якщо відбувається підвищення рівня АлАТ більше ніж у 3 рази вище верхньої межі норми, то прийом лефлуноміду слід припинити.
Поряд із іншими імуносупресантами, лефлуномід може підвищувати чутливість хворих до різного роду інфекцій, включаючи опортуністичні. Таким чином, може зрости ризик розвитку, зокрема, риніту, бронхіту й пневмонії.
Існує кілька побічних ефектів, які, ймовірно, пов’язані з дозою і зазвичай зникають із її зменшенням. Ці побічні ефекти включають висипання, нудоту, гіпертонію, алопецію і діарею.
Перед початком лікування лефлуномідом рекомендується проводити розгорнутий аналіз крові, визначати рівень аспартатамінотрансферази (АсАТ), АлАТ і креатинін крові. Після початку лікування ці лабораторні тести слід повторювати кожні 4-6 тиж протягом перших 6 міс, і якщо вони стабільні, надалі можуть проводитися кожні 6-12 тижнів.
Метотрексат
Метотрексат відноситься до антиметаболітів. Препарат є антагоністом фолієвої кислоти, інгібітором ферменту дигідрофолатредуктази, необхідного для синтезу ДНК. Він є фазоспецифічною речовиною, основна дія якої направлена на S-фазу мітозу клітин. Тому найбільш ефективно він діє на активно проліферуючі тканини, такі як злоякісні клітини, кістковий мозок, клітини плоду, епітелій шкіри, слизової оболонки ротової порожнини і кишечника, а також клітини сечового міхура. Оскільки проліферація злоякісних клітин вища, ніж у більшості нормальних клітин, метотрексат може сповільнювати проліферацію злоякісних клітин, не викликаючи при цьому незворотних уражень нормальної тканини.
Метотрексат також вирізняється імуносупресивною властивістю, яка зумовлена його здатністю пригнічувати поділ лімфоцитів. Низькі дози метотрексату пригнічують синтез цитокінів альвеолярними макрофагами і пригнічують проліферацію фібробластів, справляючи тим самим протизапальну дію.
При саркоїдозі легень оптимальна тижнева доза метотрексату становить 7,5-15 мг. Не слід перевищувати максимальну дозу 20 мг. Якщо після 8 тиж лікування максимальною дозою ефекту не досягнуто, метотрексат слід відмінити. У разі досягнення терапевтичного ефекту слід продовжувати лікування в мінімальних ефективних дозах.
Найпоширеніші побічні ефекти метотрексату – лейкопенія і тромбоцитопенія, а також пошкодження слизової оболонки рота (виразковий стоматит), нудота й інші шлунково-кишкові розлади. Ці побічні реакції зазвичай зворотні й зникають приблизно через 2 тиж після зниження дози метотрексату або збільшення інтервалу між прийомами та/або застосування фолінату кальцію. До інших часто виникаючих побічних реакцій відносяться нездужання, підвищена стомлюваність, напади холоду та жару, запаморочення і зниження імунітету.
Найбільш серйозними побічними ефектами метотрексату є пригнічення функції кісткового мозку, гепатотоксичність і пневмоніт.
Помірне підвищення активності АлАТ і АсАТ зустрічається у 30% хворих, які приймають метотрексат. Ці показники можуть нормалізуватися без припинення лікування. Для зменшення гепатотоксичної дії рекомендується знизити дозу препарату. Метотрексат протипоказаний при рівні білірубіну >85 мкмоль/л. Під час лікування кожні 6-8 тиж слід вимірювати активність трансаміназ.
Cерйoзна цитопенія у хворих, які отримують низькі дози метотрексату, спостерігається рідко. Цитотоксичний ефект на кістковий мозок більш виражений у хворих із супутньою нирковою недостатністю, анемією, у пацієнтів, які приймають нестероїдні протизапальні засоби, при низькому рівні фолатів у крові, неадекватному резерві кісткового мозку.
Аналіз крові з лейкоцитарною формулою і підрахунком тромбоцитів слід проводити протягом перших 2 тиж від початку лікування метотрексатом, кожні 4-8 тиж протягом перших 6 міс терапії і, як мінімум, кожні 2-3 міс при продовженні лікування.
Метотрексат викликає побічні реакції найчастіше при високих і часто повторюваних дозах. Додавання фолієвої кислоти (5 мг/добу) запобігає розвитку багатьох побічних ефектів, пов’язаних із метотрексатом, зокрема таких, як стоматит, діарея і нудота.
3.2. Імуносупресивна терапія хворих із протипоказаннями до призначення або серйозними побічними ефектами ГКС
Результати порівняльного вивчення ефективності та переносимості азатіоприну, лефлуноміду і метотрексату у хворих на саркоїдоз легень із протипоказаннями до призначення або серйозними побічними ефектами ГКС показали, що використання азатіоприну (50 мг/добу з подальшим підвищенням дози на 25 мг/добу кожні 2 тиж до досягнення максимальної дози) є малоефективним. Лефлуномід (20 мг/добу), порівняно з азатіоприном, більш ефективний – частота регресії саркоїдозу через 3 міс терапії спостерігалася в половині випадків. Утім, на відміну від азатіоприну і лефлуноміду, метотрексат (10 мг/тиж) був ефективним у більшості пацієнтів (74%).
Метотрексат відрізняється і більш сприятливим профілем безпеки – на відміну від азатіоприну і лефлуноміду, в групі хворих, які приймали метотрексат, серйозних побічних ефектів не спостерігалося.
Отримані результати дають підстави вважати метотрексат препаратом вибору в лікуванні хворих на саркоїдоз легень із протипоказаннями до призначення або серйозними побічними діями ГКС.
Ґрунтуючись на прийнятному профілі безпеки, метотрексат можна призначати для довготривалого застосування. Після досягнення фази клінічного вилікування терапія метотрексатом у дозі 10 мг/ тиж має тривати не менше 6 міс. З огляду на те що в більшості пацієнтів нормалізація клінічного стану і КТ-даних настає зазвичай через 6 міс лікування, загальна тривалість терапії метотрексатом має становити не менше 1 року.
У разі метотрексат-індукованих шлунково-кишкових побічних ефектів, у тому числі запалення слизової оболонки, слід розглянути можливість розділення пероральної дози на декілька прийомів за умови, що загальна доза препарату вводиться протягом 12 годин. У разі стійкої непереносимості слід розглянути можливість парентерального введення або заміни його на альтернативний імуносупресант.
3.3. Комбіноване застосування метотрексату і метилпреднізолону у хворих із резистентністю до ГКС-терапії
У пацієнтів із саркоїдозом, резистентним до ГКС, монотерапія метотрексатом у більшості випадків (71%) є неефективною, що зумовлює необхідність пошуку можливостей комбінованого застосування метотрексату та інших препаратів першої лінії.
Рекомендації Всесвітньої асоціації саркоїдозу та інших гранулематозних уражень (WASOG) щодо застосування метотрексату у хворих на саркоїдоз містять відомості про успішне застосування цього препарату в поєднанні з ГКС у низьких дозах. Частково це пояснюється взаємопотенціюючим ефектом препаратів. Це стало передумовою для вивчення можливостей комбінованої терапії метотрексатом і метилпреднізолоном хворих на саркоїдоз із відносною резистентністю до ГКС-терапії, тобто у випадках прогресування або стабілізації процесу при зниженні дози метилпреднізолону з 0,2 мг/кг/добу до підтримуючої (0,1 мг/кг/добу) за наявності ознак регресії на етапах стартової терапії при використанні спочатку більш високих доз.
Проведено вивчення ефективності комбінованої терапії у хворих із відносною резистентністю до попереднього лікування ГКС, у яких прогресування або стабілізація процесу настала при зниженні лікувальної дози метилпреднізолону до 6-8 мг/добу. Метотрексат застосовували в дозі 10 мг/тиж, метилпреднізолон – у дозі 0,2 мг/кг/добу, що становить 50% стартової дози при традиційній ГКС-терапії.
Після досягнення клінічного вилікування з нормалізацією КТ-даних (зазвичай у період від 6 до 12 міс лікування) терапію метотрексатом продовжували протягом 6 міс у дозі 10 мг/тиж, а лікування метилпреднізолоном – у режимі зниження дози на 2 мг кожні 10 днів до повної відміни.
Результати показали досить високу ефективність комбінованого лікування – у 67% пацієнтів було досягнуто клінічне вилікування з нормалізацією КТ-даних. Разом із тим у 33% хворих ефекту від проведеного лікування не спостерігалося, тобто у цих пацієнтів, поряд із відносною резистентністю до ГКС-терапії, відзначалася й резистентність до метотрексату, що є показанням для проведення антицитокінової терапії інфліксімабом.
Інфліксімаб
За розробку технології отримання моноклональних антитіл Нільс Йерне (Niels Jerne), Георг Келер (Georges Köhler) і Сезар Мільштейн (Cesar Milstein) у 1984 році отримали Нобелівську премію. Це відкриття поклало початок новій ері у створенні діагностичних і лікувальних препаратів.
Зазвичай в організмі ссавців при введенні антигену продукуються поліклональні антитіла, тобто в сироватці імунізованих тварин містяться антитіла не проти однієї антигенної детермінанти (епітопи), а проти безлічі антигенних детермінант конкретного антигена. Більш того, ці антитіла належать не до одного класу (або навіть підкласу), а є сукупністю антитіл різних класів.
Моноклональні антитіла відрізняються від поліклональних тим, що вони належать до одного класу імуноглобулінів (як правило, IgG) і за своєю специфічністю спрямовані проти однієї єдиної детермінанти конкретного складного антигена.
Фармакологічні препарати на основі моноклональних антитіл називають препаратами майбутнього. Уже в 2005 році в США були дозволені до використання в клініці 36 препаратів на основі моноклональних антитіл. Ще більша їх кількість проходить клінічні випробування.
Інфліксімаб – один із перших препаратів, створених для антицитокінової терапії. Являє собою моноклональні антитіла, спрямовані проти ФНП-α. При введенні в організм зв’язується з ФНП-α і блокує його здатність з’єднуватися зі своїм рецептором. Таким чином нейтралізує прозапальний потенціал ФНП-α, бере активну участь у процесах патогенезу саркоїдозу.
Інфліксімаб застосовують у випадках неефективного лікування ГКС і цитотоксичними засобами.
Препарат уводять внутрішньовенно зі швидкістю не більше 2 мл/хв упродовж не менш ніж 2 годин. Разова доза – 3-5 мг/кг. Потім препарат уводять у тій самій дозі через 2 та 6 тиж після першого введення (фаза індукції) і в подальшому кожні 8 тиж (підтримуюча фаза лікування). Загальна тривалість лікування інфліксімабом визначається темпами регресії захворювання.
У зв’язку з ризиком реактивації латентних інфекцій перед призначенням терапії інфліксімабом необхідно виключити не тільки туберкульоз, а й іншу інфекційну патологію, в тому числі грибкову й вірусну (передусім герпес).
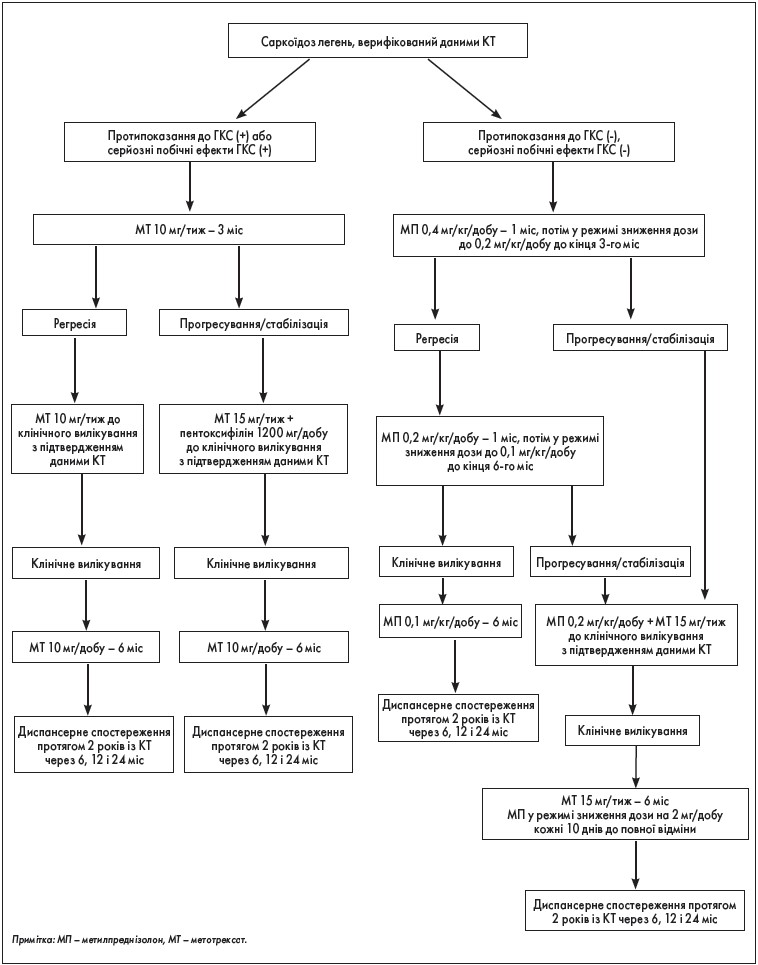
4. Алгоритм персоніфікованої терапії хворих на саркоїдоз легень
На основі досвіду застосування ГКС та імуносупресивних препаратів розроблений представлений нижче алгоритм персоніфікованої терапії хворих на саркоїдоз легень (рис. 2), заснований на врахуванні протипоказань до призначення, серйозних побічних ефектів ГКС і резистентності до ГКС-терапії. Застосування цього алгоритму терапії дозволяє досягти клінічного лікування в абсолютної більшості хворих на саркоїдоз легень.
Рис. 2. Алгоритм персоніфікованої терапії хворих на саркоїдоз легень
5. Комп’ютерна томографічна денситометрія легень в алгоритмі лікування хворих на саркоїдоз
В оцінці стану регресії, стабілізації та прогресування перебігу захворювання клінічні й функціональні критерії є досить ненадійними, оскільки саркоїдоз зазвичай протікає малосимптомно, в більшості випадків без істотних порушень легеневої вентиляції й дифузії. У зв’язку з цим першорядне значення в оцінці перебігу захворювання має КТ органів дихання. При цьому важливу роль відіграє методика аналізу комп’ютерних томограм.
Точна оцінка динаміки процесу в ході лікування вимагає одночасного аналізу двох серій зображень, отриманих у початковому стані й після проведеної терапії. При цьому об’єктом порівняльного аналізу мають бути ідентичні зрізи. На жаль, радіолог часто проводить аналіз у послідовному режимі – спочатку переглядає вихідне зображення на диску, а потім зображення, отримане після проведеного лікування. Все це, безумовно, ускладнює достовірну оцінку динаміки процесу.
Сучасні програми дозволяють легко й зручно виводити на екран монітора комп’ютера два дослідження одного хворого в динаміці лікування з підбором абсолютно ідентичних зрізів для аналізу. Однією з них є програма K-Pacs. Крім того, K-Pacs автоматично створює базу даних, у якій містяться комп’ютерні томограми, отримані під час усіх попередніх візитів пацієнта, має функцію визначення щільності паренхіми легень, а також різних структур і утворень.
Методика визначення щільності паренхіми проста: необхідно вибрати відповідну опцію в меню на нижній панелі, виділити досліджувану ділянку, й поруч із нею миттєво з’являться цифри щільності в одиницях Хаунсфілда (HU) – середня щільність у виділеній ділянці, діапазон від мінімального до максимального значення і стандартне відхилення. Така проста дія, що триває кілька секунд, в літературі має назву методу комп’ютерної томографічної денситометрії легень, який був успішно апробований при хронічному обструктивному захворюванні легень, різних варіантах емфіземи, округлих утвореннях легень.
Щільність тканин визначається у відносних одиницях HU за шкалою, запропонованою Г. Хаунсфілдом. Шкала дозволяє зіставляти коефіцієнти поглинання рентгенівського випромінювання тканин із поглинанням води, коефіцієнт якої прийнятий за «0». Нижня межа шкали відповідає ослабленню рентгенівських променів при проходженні їх у повітрі (-1000 HU), верхня – ослабленню в кістках (+1000 HU). Таким чином, щільність паренхіми зменшується, якщо показник денситометрії прямує до -1000 HU.
Однією з можливих причин ранніх рецидивів саркоїдозу легень є неповне вилікування.
З метою підвищення об’єктивності оцінки повноти клінічного вилікування рекомендується проводити порівняльний аналіз щільності паренхіми в період до і після лікування за наступною методикою.
У серії зображень, отриманих під час першого візиту хворого і розташованих у лівій частині екрана, підбирають зріз із максимальним ураженням паренхіми (як правило, у прикореневій зоні правої легені). Потім у правій половині екрана в серії зображень, отриманих під час візиту після проведеної терапії, підбирають ідентичний зріз. Після цього виділяють ідентичні за локалізацією ділянки паренхіми розміром 5×5 см із максимальним ураженням у вигляді вузликової дисемінації і визначають їхню щільність (D) в HU.
Щільність паренхіми прикореневої зони правої легені в нормі знаходиться в діапазоні від -950 до -860 HU. Стан клінічного вилікування можна вважати повним, якщо показник D відновився принаймні до нижньої межі норми (-860 HU).
Підсумовуючи вищевикладене, можна зробити висновок, що денситометрія паренхіми легень є додатковим об’єктивним методом оцінки даних КТ, що дозволяє більш точно визначити такі варіанти перебігу саркоїдозу, як регресія, стабілізація і прогресування, що має важливе значення для правильного вибору тактики подальшого лікування хворих. Крім того, денситометрія дозволяє об’єктивно оцінити стан клінічного вилікування хворих.
Література
- American Thoracic Society (ATS), European Respiratory Society (ERS), World Association of Sarcoidosis and Other Granulomatous Disoders (WASOG). Statement on Sarcoidosis // Am. J. Respir. Crit. Care Med. – 1999. – Vol. 160. – P. 736-755.
- Наказ МОЗ України № 634 від 08.09.2014. Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Саркоїдоз».
- Наказ МОЗ України № 634 від 08.09.2014. Адаптована клінічна настанова, заснована на доказах, «Саркоїдоз».
- Wells A.U. et al. Interstitial lung disease guideline: the British Thoracic Society in collaboration with the Thoracic Society of Australia and New Zealand and the Irish Thoracic Society // Thorax. – 2008. – Vol. 63. – P. 1-58.
- Гаврисюк В.К. Саркоидоз органов дыхания. – Киев, 2015. – 192 с.
- Judson M.A. Pulmonary sarcoidosis: A Guide for the practicing clinician. Humana Press, brand of Springer, 2014. – 222 p.
- Линник Н.И, Мусиенко Н.Н. Многосрезовая компьютерная томография в фтизиопульмонологии: стандартизация исследования и программное обеспечение // Укр. пульмонол. журнал. – 2012. – № 3. – С. 65-69.