30 листопада, 2018
Рекомендации по питанию для пациентов с воспалительными заболеваниями кишечника
 Воспалительные заболевания кишечника (ВЗК) являются группой патологических состояний пищеварительной системы воспалительной природы, которые клинически проявляются разнообразной симптоматикой, включающей абдоминальную боль, дискомфорт и диарею. ВЗК могут приводить к серьезным нарушениям нутритивного статуса больного. Рекомендации по питанию для пациентов с ВЗК имеют целью предупреждение или компенсацию нарушений всасывания, переваривания и метаболизма ключевых пищевых веществ.
Воспалительные заболевания кишечника (ВЗК) являются группой патологических состояний пищеварительной системы воспалительной природы, которые клинически проявляются разнообразной симптоматикой, включающей абдоминальную боль, дискомфорт и диарею. ВЗК могут приводить к серьезным нарушениям нутритивного статуса больного. Рекомендации по питанию для пациентов с ВЗК имеют целью предупреждение или компенсацию нарушений всасывания, переваривания и метаболизма ключевых пищевых веществ.
Своевременная и эффективная коррекция питания у таких больных предотвращает клинически значимые нарушения нутритивного статуса – мальнутрицию. Наличие данных нарушений часто обусловливает необходимость интенсивных интервенций, включая энтеральное и реже – парентеральное питание, для устранения последствий мальнутриции (рис. 1).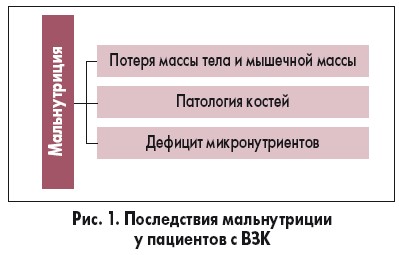
Пациенты, которые потеряли от 5 до 10% мышечной массы, как правило, не имеют серьезных клинических последствий. В то же время потеря более 10% массы тела ассоциирована с увеличением заболеваемости, в том числе ухудшением заживления повреждений, высоким риском инфекционных осложнений после операций и др. [1].
Основными причинами снижения мышечной массы являются воспаление (усиливает катаболизм и расщепление белков), снижение физической активности, а также лечение глюкокортикоидами [2]. Неадекватное поступление белка с пищей может приводить к уменьшению мышечной массы, однако это более характерно для длительного и значительного ограничения питания или голодания.
Уменьшение плотности костной ткани является распространенной проблемой среди пациентов с ВЗК и может быть вызвано разнообразными причинами. Данный риск повышается при лечении кортикостероидами, на фоне высокой активности воспалительного процесса, выраженной мальабсорбции и гипогонадизма.
Пациенты с ВЗК, в частности с болезнью Крона, имеют высокий риск дефицита различных нутриентов вследствие ограничения объема употребляемой пищи, абсорбции пищевых веществ и увеличения их катаболических потерь. У взрослых пациентов наиболее часто наблюдается дефицит микронутриентов – водо- и жирорастворимых витаминов, а также таких минералов, как кальций и железо.
Распространенность мальнутриции среди пациентов с ВЗК
Вместе со значительными успехами в лечении язвенного колита (ЯК) и болезни Крона (БК) в течение последних 30 лет наблюдается снижение распространенности белково-калорийного дефицита у данного контингента пациентов [3]. В исследовании при участии 102 взрослых пациентов с ВЗК у 7 (14%) из 50 больных БК был дефицит массы тела [4]. В то же время только у 3 (6%) из 52 больных с ЯК наблюдалось снижение ИМТ <18,5 кг/м2.
Среди пациентов с БК мальнутриция является более распространенным осложнением в активной фазе заболевания в сравнении с ремиссией (12 против 2%). При ЯК не наблюдается достоверного различия распространенности нутритивных дефицитов во время обострения и вне его (4 против 2%).
В таблице 1 приведены данные по частоте дефицита отдельных нутриентов у пациентов с ЯК и БК [5].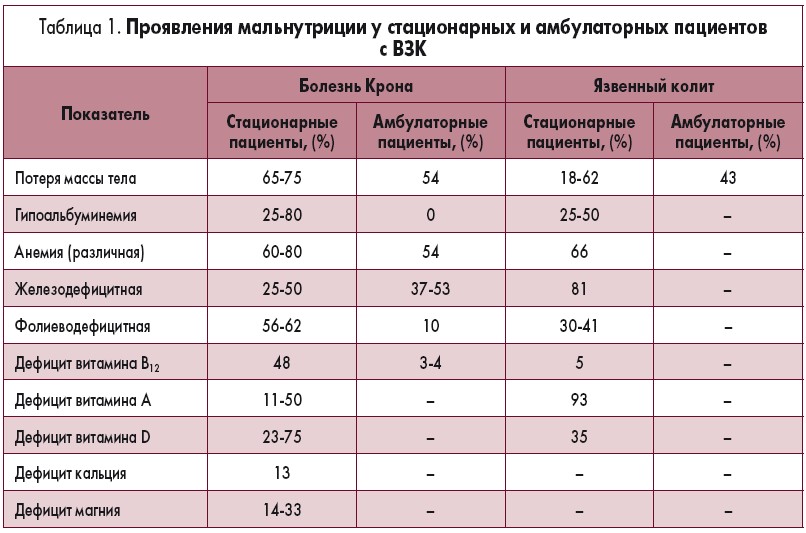
Риск развития мальнутриции, которая имеет разнообразные клинические последствия, часто повышается при элиминации (исключении) одной или нескольких групп пищевых продуктов из диеты пациента с ВЗК. Подобная элиминация может быть рекомендована лечащим врачом или введена пациентом самостоятельно на основании информации об эффективности данного подхода, полученной из разных источников.
Одной из наиболее часто исключаемых групп пищевых продуктов являются молочные и кисломолочные продукты. Jowett и соавт. в своем исследовании не обнаружили ассоциации между повышением потребления молочных продуктов и риском рецидива ВЗК [6]. В то же время в исследовании, проведенном в Италии, было установлено, что диета пациентов с ЯК и БК содержит меньше кальция в сравнении со здоровыми людьми, что может быть ассоциировано со снижением количества молочных продуктов в их рационе [7].
Интересные данные получены в исследовании, проведенном в Новой Зеландии. Согласно его результатам, симптомы ВЗК больше ассоциированы с количеством жира в молочных продуктах, чем с наличием лактозы [8]. Снижение употребления молочных и кисломолочных продуктов часто ассоциируется с дефицитом витамина D, который, в свою очередь, коррелирует с активностью заболевания [9].
Патофизиологические механизмы дефицита пищевых веществ при ВЗК включают следующие:
- уменьшение их потребления при исключении определенных продуктов;
- снижение абсорбции вследствие нарушения функций кишечника;
- ускорение транзита при диарее;
- взаимодействие между лекарственными средствами и нутриентами;
- повышение потребности в пищевых веществах при активном воспалении.
Питание как этиологический фактор ВЗК
Пищевые антигены являются мощными триггерами иммунного ответа, который может приводить к развитию ВЗК. Однако специфические алиментарные антигены до сих пор не установлены. Модель питания, известная под названием «западная диета» (с преобладанием технологически обработанной пищи с высоким содержанием соли, сахара и жира), ассоциирована с повышением риска развития БК и, возможно, ЯК.
Гиперчувствительность к протеинам коровьего молока в раннем детском возрасте считается предиктором развития ВЗК, в частности ЯК. По результатам исследования при участии пациентов с ВЗК и здоровых добровольцев установлено большую распространенность гиперчувствительности к протеинам молока у больных с ЯК и БК в сравнении с группой контроля – 21, 9 и 3% соответственно [10].
 Употребление продуктов, содержащих большое количество простых углеводов, повышает риск развития ВЗК (рис. 2), особенно БК [11], и других хронических заболеваний. Напротив, постоянное употребление в пищу значительного количества растительных пищевых волокон (особенно тех, которые содержатся в разнообразных фруктах) снижает риск развития БК. В то же время уровень употребления пищевых волокон не влияет на частоту ЯК [12].
Употребление продуктов, содержащих большое количество простых углеводов, повышает риск развития ВЗК (рис. 2), особенно БК [11], и других хронических заболеваний. Напротив, постоянное употребление в пищу значительного количества растительных пищевых волокон (особенно тех, которые содержатся в разнообразных фруктах) снижает риск развития БК. В то же время уровень употребления пищевых волокон не влияет на частоту ЯК [12].
Высокий уровень употребления жира, включая животный жир, полиненасыщенные жирные кислоты, молочный жир, а также белка молока ассоциирован с увеличением заболеваемости ВЗК [11]. При этом также повышается риск рецидива ЯК [13]. Увеличение употребления ω‑3 полиненасыщенных жирных кислот (ПНЖК) с одновременным уменьшением употребления ω‑6 ПНЖК снижает риск развития БК [14].
Значение питания в развитии и течении ВЗК с точки зрения пациентов
Большинство больных БК и ЯК считает определенные пищевые продукты триггерами ухудшения их состояния. Пациенты ищут понятные и реально применимые рекомендации по питанию и отмечают проблемы с их доступностью. Самостоятельные ограничения в диете часто приводят к социальной изоляции, депрессии, ухудшению течения заболевания и снижению качества жизни.
Результаты недавнего опроса 400 пациентов с ВЗК [15] дают серьезную пищу для размышлений в отношении предоставления рекомендаций по питанию. Половина респондентов сообщили о том, что вообще не получали таких рекомендаций. В то же время более 2/3 больных остро в них нуждаются.
Пациенты, которые все-таки получили такие рекомендации, сообщают, что в 31% случаев их консультировал диетолог, в 17% – гастроэнтеролог, в 12% – медсестра и в 10% случаев – врач общей практики. И, наконец, 13% респондентов в качестве источника информации назвали интернет и еще 8% – различные информационные брошюры. В таблице 2 приведена статистика ответов опрошенных пациентов.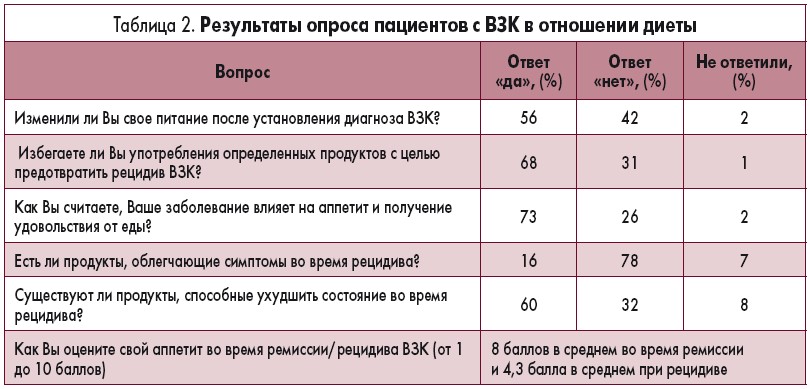
Принципы подготовки индивидуальных диетических рекомендаций для пациента с ВЗК
Неудовлетворенность пациентов с разнообразной хронической патологией желудочно-кишечного тракта (ЖКТ), включая ВЗК, содержанием и качеством рекомендаций по питанию связана с рядом их типичных недостатков:
- назначение шаблонных групповых диет (диета № 4 по Певзнеру и др.);
- недостаточное внимание к вопросам диеты и питания во время консультаций;
- заявления врачей о второстепенной важности питания и низкой эффективности диетотерапии.
Следствием низкого качества диетических рекомендаций являются потеря доверия пациента к своему врачу, самостоятельный поиск доступной информации об эффективной диете, что зачастую приводит к необоснованным ограничениям питания и исключению определенных продуктов, которые могут стать причиной дефицита пищевых веществ.
В ходе подготовки рекомендаций по питанию необходимо ответить на ряд клинических вопросов, имеющих непосредственное отношение к способности пациента с ВЗК переваривать и усваивать адекватное количество пищевых веществ:
- Какое ВЗК присутствует у больного: ЯК или БК?
- Какая фаза заболевания наблюдается в настоящее время: обострение или ремиссия?
- Какой сегмент пищеварительного канала поражен?
- Насколько существенными являются нарушения основных функций пищеварения?
- Какие препараты принимает пациент?
- Жалуется ли больной на непереносимость некоторых пищевых продуктов?
- Есть ли у пациента осложнения ВЗК?
Диетические рекомендации должны быть не только понятны пациенту, но и легко осуществимы. При составлении рекомендаций по питанию не стоит оперировать категориями, которые не могут быть использованы при формировании ежедневного меню. Вместо количества калорий, белков, жиров и углеводов следует предложить перечень обычных продуктов, которые пациент регулярно покупает и употребляет (овощи, фрукты, крупы, мясо, рыба и т.п.). Необходимо избегать необоснованных ограничений питания и исключения определенных продуктов, которые оказывают негативное влияние на получение удовольствия от употребления пищи и снижают комплайенс.
Рациональные индивидуальные рекомендации по питанию для пациента с ВЗК должны учитывать следующее:
- статус питания пациента (ИМТ, окружность талии и плеча, результаты лабораторных тестов) на текущий момент;
- обычный рацион больного (воспроизводимость за 24 и 72 ч);
- особенности течения заболевания (локализация процесса, ремиссия/обострение, осложнения);
- наличие пищевой непереносимости;
- эффективность рекомендованных интервенций;
- взаимодействие пищевых веществ и принимаемых лекарств.
Нутритивную поддержку у пациентов с ВЗК следует проводить с использованием предложенного алгоритма (рис. 3).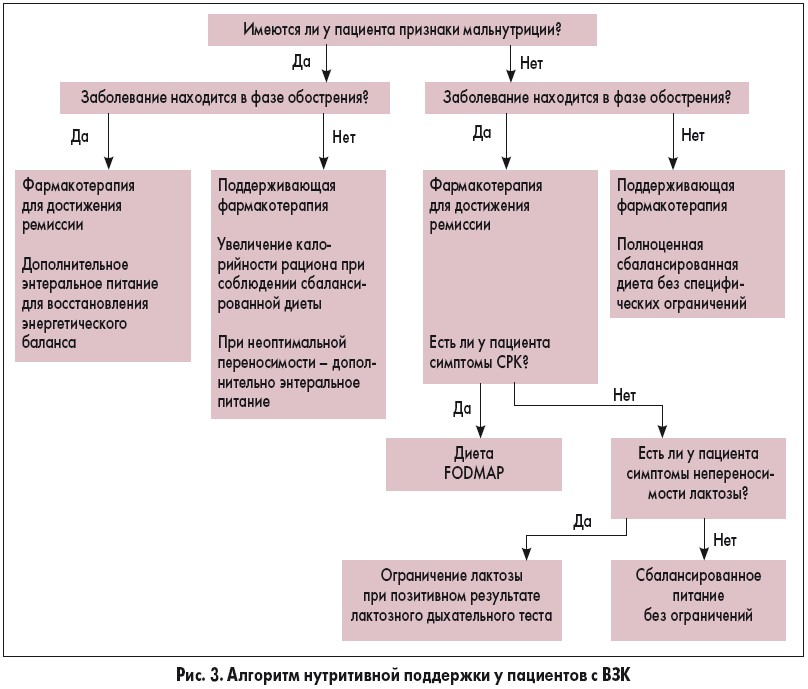
Диета для пациента с обострением ВЗК
Основная цель диетических интервенций при первой манифестации БК и ЯК или при последующих обострениях – предотвращение мальдигестии/мальнутриции. При умеренной активности воспаления во время обострения адекватной может быть Легкая полноценная диета.
При недостаточном обеспечении нутриентами за счет Легкой полноценной диеты может быть назначена высококалорийная жидкая диета. Возможно дополнение Легкой полноценной диеты высококалорийными смесями для энтерального питания, т.е. комбинация с высококалорийной жидкой диетой. Наличие у пациента мальнутриции обусловливает обязательное добавление к диете смесей для энтерального питания (≥500 ккал/день за счет таких смесей).
При выраженной диарее наряду с назначением эффективных антидиарейных препаратов должна обеспечиваться регидратация.
Парентеральное питание назначается при высокой активности воспаления и непереносимости энтерального питания.
Легкая полноценная диета является обоснованным выбором во время обострения БК и ЯК. При ее составлении необходимо придерживаться следующих принципов:
- предпочтение следует отдавать нежирной пище и способам приготовления блюд без добавления жира;
- начинать с ограничения пищевых волокон с постепенным увеличением их количества при хорошей переносимости за счет овощей, фруктов, картофеля, измельченных цельных злаков;
- избегать бобовых и продуктов, провоцирующих газообразование (например, капуста);
- фрукты и овощи лучше употреблять приготовленными на пару, чем сырыми;
- избегать продуктов и блюд, к которым есть пищевая непереносимость;
- пить много жидкости (2-3 л в день), исключить или максимально ограничить употребление газированных напитков;
- избегать употребления в пищу слишком горячих или холодных блюд, а также острой пищи;
- есть медленно, тщательно пережевывать пищу, не переедать;
- часто включать в меню блюда в протертом виде (пюре), которые обычно лучше переносятся.
Используя вышеперечисленные принципы, пациент может самостоятельно следовать Легкой полноценной диете, которая будет удовлетворять потребности организма в энергии и пищевых веществах. В таблице 3 приведена сравнительная информация о переносимости пищевых продуктов.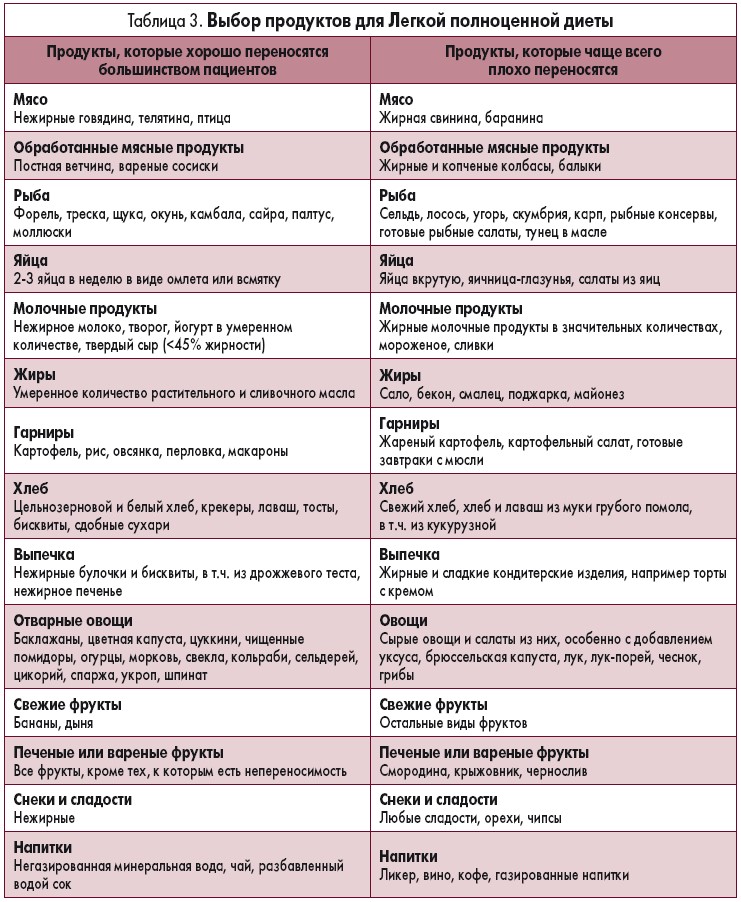
Данные, приведенные в таблице, основаны на результатах опроса пациентов. Пациенты с высокой чувствительностью или наличием пищевой непереносимости также могут плохо переносить продукты, указанные в левой колонке.
Диета для пациента во время ремиссии ВЗК
Результаты исследований и наблюдений дают основания усомниться в том, что определенная диета и конкретные пищевые продукты способны вызывать рецидив ВЗК. Соблюдение правил здорового сбалансированного питания снижает вероятность негативных последствий употребления нежелательных продуктов и блюд.
После купирования обострения ВЗК рекомендуется постепенное расширение диеты до сбалансированного и адекватного по калорийности набора пищевых продуктов. Необходимо стремиться к оптимальному уровню потребления пищевых волокон, за исключением случаев стенозирования кишечника при БК, когда их количество следует ограничить до 5 г в день.
Нижеперечисленные десять правил помогут пациенту с ВЗК организовать полноценное питание во время ремиссии заболевания:
- Употреблять разнообразную пищу.
- Есть пять овощей и фруктов в день.
- Увеличить употребление цельных злаков.
- Ежедневно употреблять нежирные молочные продукты, регулярно – умеренное количество мяса и яиц, несколько раз в неделю – рыбу.
- Уменьшить употребление жира и жирных продуктов и блюд.
- Ограничить употребление сахара (<25 г/день) и соли (<5 г/день).
- Есть медленно.
- Употреблять достаточное количество жидкости.
- Использовать щадящие способы кулинарной обработки пищевых продуктов.
- Следить за массой тела, вести физически активный образ жизни.
Контроль за выполнением диетических рекомендаций при ВЗК
Вопросы питания врачу следует обсуждать с пациентом во время каждого визита. В промежутках между визитами пациент должен обладать возможностью получить диетические рекомендации по телефону или электронной почте.
Во время ремиссии заболевания целесообразно один раз в год проводить исследования для оценки статуса питания пациента, которая включает антропометрические параметры (ИМТ, окружность талии и плеча) и лабораторные показатели (перечень которых устанавливается индивидуально в зависимости от клинической ситуации).
При обострении заболевания необходимо контролировать основные параметры нутритивного статуса пациента во время каждого визита. Пациенту следует рекомендовать ведение дневника питания для оценки связи употребления определенных продуктов со степенью выраженности симптомов ВЗК. Анализ записей в дневнике питания помогает лучше адаптировать диетические рекомендации к индивидуальным особенностям пациента.
Список литературы находится в редакции.
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 3 (49), жовтень 2018 р.


