18 грудня, 2018
Функціональна діагностика: звертаємося до підручника
 Ми продовжуємо публікувати окремі розділи підручника «Функціональна діагностика» за редакцією О.Й. Жарінова, Ю.А. Іваніва, В.О. Куця. У цьому випуску пропонуємо вашій увазі фрагмент частини І «Електрокардіографія», підрозділ 5 «Екстрасистолія, парасистолія та інші передчасні комплекси».
Ми продовжуємо публікувати окремі розділи підручника «Функціональна діагностика» за редакцією О.Й. Жарінова, Ю.А. Іваніва, В.О. Куця. У цьому випуску пропонуємо вашій увазі фрагмент частини І «Електрокардіографія», підрозділ 5 «Екстрасистолія, парасистолія та інші передчасні комплекси».
Екстрасистола – передчасне щодо основного ритму збудження всього серця чи окремих його частин. Це найпоширеніше порушення серцевого ритму, що може істотно впливати на якість життя хворих, бути маркером структурно-функціональних змін міокарда та свідчити про можливість виникнення небезпечних для життя аритмій серця. Вдосконалення стратегії ведення хворих з екстрасистолією насамперед пов’язане з розвитком концепції «стратифікації ризику» (В.О. Бобров, О.Й. Жарiнов, 1995), тобто поділу пацієнтів на групи залежно від ступеня ризику смерті від усіх причин і, зокрема, раптової серцевої смерті.
Поява екстрасистолiї може бути зумовлена будь-якою структурною хворобою серця. Особливо часто її виявляють у пацієнтів із гострим інфарктом міокарда (ІМ) та хронiчною ішемічною хворобою серця (IХС). Утім, екстрасистолія може виникати також при інших ураженнях міокарда, в тому числі субклінічних. У багатьох хворих з екстрасистолiєю доступними інструментальними методами дослідження не знаходять будь-яких ознак ураження серця.
Основні електрофiзiологiчні механiзми екстрасистолії – ріентрі (повторний вхід збудження) та післядеполяризацiї. В основi виникнення екстрасистол може лежати також механiзм патологічного автоматизму (М.С. Кушаковский, 2004). Для формування механiзму ріентрі необхідні такі передумови: а) наявнiсть стiйкої замкнутої петлi, довжина якої залежить вiд периметра незбудливої анатомiчної перешкоди, навколо якої рухається iмпульс; б) односпрямована блокада проведення в одному із сегментiв петлi ріентрі; в) ретроградне повернення збудження ранiше заблокованим сегментом до точки вихiдної деполяризацiї, що вийшла до цього часу зі стану рефрактерностi.
Раннi післядеполяризацiї виникають при вповiльненнi реполяризацiї. Iснують два види раннiх післядеполяризацiй. При першому вони формуються при затримцi реполяризацiї у фазi II потенціалу дії (ПД), тобто на рiвнi мембранних потенцiалiв вiд -3 до -30 мВ; при другому реполяризацiя затримується у фазi III ПД, тобто на рiвнi мембранних потенцiалiв вiд -50 до -70 мВ. Змiна ПД може відбуватися пiд впливом таких чинників, як гiперкатехоламiнемiя, гiпокалiємiя, ацидоз, гiпокальцiємiя, iшемiя, дiя аконiтину, N-ацетилпрокаїнамiду, соталолу тощо. Пiд впливом цих чинників пiдсилюється деполяризуючий потiк iонiв, що входять у клiтину (так званий потік Nа+-вiкна) у фазi плато з подовженням ПД i одночасним гальмуванням реполяризацiї у фазі III. Встановлено також зв’язок раннiх післядеполяризацiй з електрогенним кальцій-iонообмiнним механiзмом i, можливо, з пiдсиленням входу іонів кальцію, що пiдтверджується можливiстю пригнiчення коливань потенцiалу у фазах II та III ПД верапамiлом. Із механізмом ранніх післядеполяризацій пов’язують також виникнення шлуночкових порушень ритму на тлі синдрому подовженого інтервалу QT.
Пiзнi післядеполяризацiї – електричні осциляцiї у фазi IV ПД, яким зазвичай передує гiперполяризацiя клiтинної мембрани. Якщо амплiтуда цих осциляцiй збiльшується й досягає порогу збудження, виникає наведений iмпульс – новий передчасний ПД. Збiльшення амплiтуди затриманих післядеполяризацiй виникає при пiдвищеннi концентрацiї іонів кальцію в клiтинах. Затриманi післядеполяризацiї стимулюються прискоренням серцевого ритму. Такий феномен можна спостерiгати при синусовiй тахiкардiї в пацієнтів з ІХС, гiпертрофiєю лівого шлуночка (ЛШ), кардiомiопатiями (М.С. Кушаковский, 2004). Механізмом пізніх післядеполяризацій пояснюють формування шлуночкової ектопічної активності на тлі глікозидної інтоксикації.
За джерелом розрізняють суправентрикулярнi (синусовi, передсерднi, з атріовентрикулярного (АВ) з’єднання) та шлуночковi екстрасистоли (ШЕ). Виділяють також монотопні (одне вогнище) й політопні (декілька вогнищ) екстрасистоли (як передсердні, так і шлуночкові); за розташуванням щодо попереднього шлуночкового комплексу – ранні (коли зубець R ШЕ потрапляє на зубець Т), середньовіддалені та пізні (ШЕ збігається з черговим синусовим зубцем Р, що може бути ознакою парасистолії); за кількістю та градацією – поодинокі, парні та групові; за формою – мономорфні й поліморфні (О.Й. Жарінов, В.О. Куць, 2007). Для монотопних екстрасистол характерний постійний інтервал зчеплення – відстань від попереднього комплексу до екстрасистоли. Відстань від екстрасистоли до наступного комплексу називають післяекстрасистолічним інтервалом. У більшості випадків він характеризується наявністю компенсаторної паузи: повної чи неповної. Коли наявна повна компенсаторна пауза (котра характерніша для ШЕ), сума інтервалу зчеплення й післяекстрасистолічного інтервалу відповідає тривалості двох базових інтервалів RR. Повна компенсаторна пауза зумовлена тим, що черговий імпульс із синусового вузла застає провідну систему серця в рефрактерному стані, що призводить до «випадіння» чергового скорочення. Якщо ж імпульс екстрасистоли проводиться в синусовий вузол (що частіше спостерігається при передсердних екстрасистолах), він «розряджає» синусовий вузол і перезапускає черговість формування імпульсів у ньому. У цьому випадку час до виникнення наступного комплексу помірно подовжується, що зумовлено деяким пригніченням автоматизму синусового вузла. Така компенсаторна пауза називається неповною – сума інтервалу зчеплення та післяекстрасистолічного інтервалу в цьому випадку менша за два інтервали РР. Поява екстрасистолії з певною закономiрнiстю визначається як алоритмiя (при бiгемiнiї, тригемiнiї та квадригемiнiї екстрасистолічними є, відповідно, кожен другий, третій або четвертий комплекс). Двi екстрасистоли пiдряд називаються парними, а три-п’ять – груповими чи пробіжками шлуночкової тахікардії (ШТ) (рис. 1). Видiляють також раннi та дуже раннi ШЕ (типу «R на Т») (рис. 11).
Синусовi екстрасистоли й екстрасистоли з АВ-з’єднання трапляються рідко. Значно частiше реєструються передсерднi та шлуночковi екстрасистоли. Синусовi екстрасистоли характеризуються незмiнною формою зубця Р та вiдсутнiстю компенсаторної паузи. Точно діагностувати синусову екстрасистолію можна лише з допомогою інвазивного електрофізіологічного дослідження.
Передсерднi екстрасистоли iдентифiкують за двома основними ознаками: передчасним (щодо основного ритму), змiненим за формою та/або полярнiстю зубцем Р, а також дещо збiльшеною, порiвняно зі звичайним серцевим циклом, післяекстрасистолічною паузою (рис. 1, 2, 4, 10) (В. Surawicz, T.K. Knilans, 2001). Частіше трапляються нижньопередсерднi екстрасистоли з негативним зубцем Р перед комплексом QRS у вiдведеннях II, III, aVF (рис. 1). При лiвонижньопередсердних екстрасистолах негативний зубець Р реєструється також у вiдведеннях I, aVL, V5-V6, а у вiдведеннi V1 iнколи екстрасистолiчний зубець Р двогорбий («щит i меч», або «купол i шпиль»). Iнтервал PQ передсердних екстрасистол може бути укороченим до 0,09 с, нормальної тривалостi чи подовженим (бiльш як 0,20 с), що залежить вiд мiсця виникнення й умов АВ-проведення ектопiчного iмпульсу.
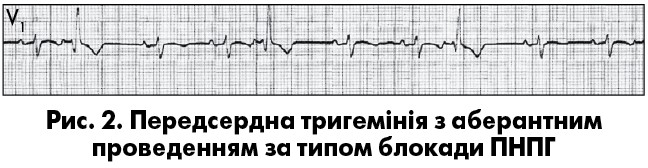 Комплекс QRS передсердної екстрасистоли iнколи має аберантну (змiнену) форму внаслiдок функцiональної внутрiшньошлуночкової блокади, що виникла при проведеннi передчасного iмпульсу. Такi екстрасистоли слiд диференцiювати з ШЕ, особливо коли ектопiчний зубець Р нашаровується на зубець Т попереднього комплексу, який при цьому дещо деформується. Аберантнi комплекси QRS суправентрикулярних екстрасистол найчастiше мають графіку неповної чи повної блокади правої ніжки пучка Гіса (ПНПГ) i трифазну морфологію у вiдведеннях V1 (rSr’ або rSR’; рис. 2) та V6 (qRS). Інколи вони можуть нагадувати інші порушення внутрішньошлуночкової провідності (рис. 1). Iмовiрнiсть появи аберантного шлуночкового комплексу зростає при раннiх передсердних екстрасистолах (при iнтервалi зчеплення менш як 44% від попереднього РР) i в екстрасистолах, що виникають при низькiй частотi базисного ритму чи коли передектопічному інтервалу передує подовжений RR («феномен Ашмана») (рис. 1).
Комплекс QRS передсердної екстрасистоли iнколи має аберантну (змiнену) форму внаслiдок функцiональної внутрiшньошлуночкової блокади, що виникла при проведеннi передчасного iмпульсу. Такi екстрасистоли слiд диференцiювати з ШЕ, особливо коли ектопiчний зубець Р нашаровується на зубець Т попереднього комплексу, який при цьому дещо деформується. Аберантнi комплекси QRS суправентрикулярних екстрасистол найчастiше мають графіку неповної чи повної блокади правої ніжки пучка Гіса (ПНПГ) i трифазну морфологію у вiдведеннях V1 (rSr’ або rSR’; рис. 2) та V6 (qRS). Інколи вони можуть нагадувати інші порушення внутрішньошлуночкової провідності (рис. 1). Iмовiрнiсть появи аберантного шлуночкового комплексу зростає при раннiх передсердних екстрасистолах (при iнтервалi зчеплення менш як 44% від попереднього РР) i в екстрасистолах, що виникають при низькiй частотi базисного ритму чи коли передектопічному інтервалу передує подовжений RR («феномен Ашмана») (рис. 1).
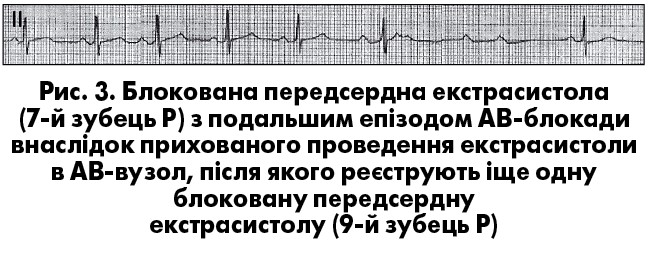 Якщо передсердна екстрасистола виникне ще раніше, вона може виявитися блокованою (передчасне збудження передсердь без наступного збудження шлуночків), оскільки АВ-з’єднання в цей момент перебуває в стані абсолютної рефрактерностi. Глибоке проникнення екстрасистолiчного iмпульсу в ділянку АВ-з’єднання може призводити до подовження iнтервалу PQ в наступних комплексах, появи перiодики Венкебаха й навiть виникнення короткочасної АВ-блокади (рис. 3). Блокована передсердна екстрасистолiя може iмiтувати синоатріальну (СА) блокаду чи синусову брадикардiю (блокована передсердна бiгемiнiя) в тих випадках, коли екстрасистолiчний зубець Р нашаровується на зубець Т попереднього комплексу.
Якщо передсердна екстрасистола виникне ще раніше, вона може виявитися блокованою (передчасне збудження передсердь без наступного збудження шлуночків), оскільки АВ-з’єднання в цей момент перебуває в стані абсолютної рефрактерностi. Глибоке проникнення екстрасистолiчного iмпульсу в ділянку АВ-з’єднання може призводити до подовження iнтервалу PQ в наступних комплексах, появи перiодики Венкебаха й навiть виникнення короткочасної АВ-блокади (рис. 3). Блокована передсердна екстрасистолiя може iмiтувати синоатріальну (СА) блокаду чи синусову брадикардiю (блокована передсердна бiгемiнiя) в тих випадках, коли екстрасистолiчний зубець Р нашаровується на зубець Т попереднього комплексу.
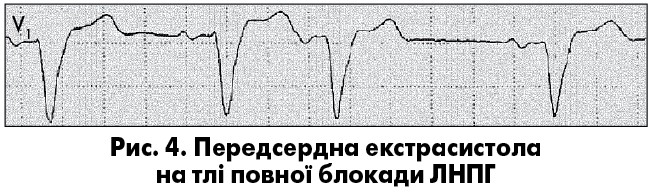 У пацієнтів із фоновою блокадою ніжки пучка Гіса комплекси QRS суправентрикулярних екстрасистол мають морфологію фонового порушення внутрішньошлуночкової провідності, що дає змогу диференціювати ці екстрасистоли від шлуночкових (рис. 4).
У пацієнтів із фоновою блокадою ніжки пучка Гіса комплекси QRS суправентрикулярних екстрасистол мають морфологію фонового порушення внутрішньошлуночкової провідності, що дає змогу диференціювати ці екстрасистоли від шлуночкових (рис. 4).
Екстрасистоли з АВ-з’єднання подiляють на такі електрокардiографiчнi (ЕКГ) варiанти:
- з одночасним збудженням передсердь i шлуночкiв;
- з передуванням збудження шлуночкiв;
- з ретроградною блокадою 1-3 ступенів;
- з передуванням збудження передсердь (рідко);
- прихованi екстрасистоли.
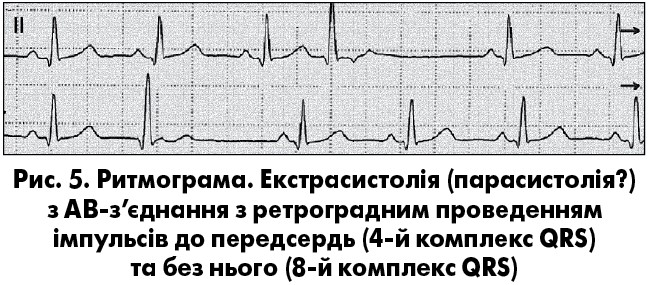 При екстрасистолiї з АВ-з’єднання iмпульс одночасно поширюється уверх до передсердь (ретроградно) й униз (антероградно) до шлуночкiв. Спiввiдношення швидкостей ретроградного й антероградного проведення визначає ЕКГ-особливості АВ-екстрасистолії (В. Surawicz, T.K. Knilans, 2001). При АВ-екстрасистолiї з одночасним збудженням передсердь i шлуночків на ЕКГ звичайно реєструється передчасний комплекс QRS суправентрикулярної форми; зубець Р’ на поверхневій ЕКГ непомiтний, але його можна iдентифiкувати iншими методами (пiдсилена, черезстравохiдна чи внутрiшньопередсердна електрограми). Для екстрасистол з АВ-з’єднання з передуванням збудження шлуночкiв характерна реєстрація на ЕКГ передчасного комплексу QRS, частiше суправентрикулярної форми, на сегментi ST або зубцi Т якого розташований негативний (у вiдведеннях II, III, aVF) зубець Р’ (рис. 5).
При екстрасистолiї з АВ-з’єднання iмпульс одночасно поширюється уверх до передсердь (ретроградно) й униз (антероградно) до шлуночкiв. Спiввiдношення швидкостей ретроградного й антероградного проведення визначає ЕКГ-особливості АВ-екстрасистолії (В. Surawicz, T.K. Knilans, 2001). При АВ-екстрасистолiї з одночасним збудженням передсердь i шлуночків на ЕКГ звичайно реєструється передчасний комплекс QRS суправентрикулярної форми; зубець Р’ на поверхневій ЕКГ непомiтний, але його можна iдентифiкувати iншими методами (пiдсилена, черезстравохiдна чи внутрiшньопередсердна електрограми). Для екстрасистол з АВ-з’єднання з передуванням збудження шлуночкiв характерна реєстрація на ЕКГ передчасного комплексу QRS, частiше суправентрикулярної форми, на сегментi ST або зубцi Т якого розташований негативний (у вiдведеннях II, III, aVF) зубець Р’ (рис. 5).
Якщо в АВ-екстрасистолi iнтервал RР’ подовжується бiльш як 0,20 с, то говорять про уповiльнення ретроградного проведення, що може бути провiсником виникнення реципрокних iмпульсiв та ритмiв.
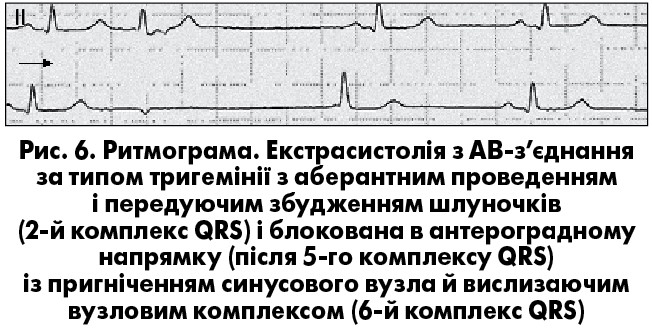 У разі повної ретроградної блокади екстрасистолiчного iмпульсу можлива поява вставної екстрасистоли з АВ-з’єднання чи реєстрацiя екстрасистоли з повною компенсаторною паузою («стовбуровi» екстрасистоли). Для екстрасистол з АВ-з’єднання вважається типовою суправентрикулярна форма комплексу QRS, але вiн може мати також аберантну графіку, частiше за типом блокади ПНПГ (повної чи неповної), що ускладнює диференцiйну дiагностику аберантних АВ-екстрасистол зі шлуночковими (А. Bayes de Luna, 2011). Якщо імпульс АВ-екстрасистоли блокується лише в антероградному напрямку, на ЕКГ реєструються передчасні негативні зубці Р у відведеннях ІІ, ІІІ та aVF, що імітує блоковану нижньопередсердну екстрасистолію (рис. 6). Iмпульс АВ-екстрасистоли може блокуватися одночасно в антеро- й ретроградному напрямках – прихованi АВ-екстрасистоли. Цi екстрасистоли не реєструються на ЕКГ, але iмiтують рiзнi форми порушення АВ-провiдностi: АВ-блокаду 1 ступеня, що з’являється перiодично; чергування нормальних i подовжених iнтервалiв PQ при прихованiй АВ-тригемiнiї; АВ-блокаду 2 ступеня 1 типу, 2 ступеня 2 типу (блокада псевдо-Мобiтц 2) або 2 ступеня з проведенням 2:1, що може помилково розглядатись як показання для імплантації електрокардіостимулятора. Приховану АВ-екстрасистолiю необхiдно запiдозрити в разі одночасної реєстрації на ЕКГ порушень АВ-провiдностi та реалiзованих в антероградному напрямку АВ-екстрасистол (рис. 7). У цих ситуаціях внутрiшньосерцеве електрофізіологічне дослідження дає змогу виявити прихованi АВ-екстрасистоли чи встановити iншу причину порушення провiдностi.
У разі повної ретроградної блокади екстрасистолiчного iмпульсу можлива поява вставної екстрасистоли з АВ-з’єднання чи реєстрацiя екстрасистоли з повною компенсаторною паузою («стовбуровi» екстрасистоли). Для екстрасистол з АВ-з’єднання вважається типовою суправентрикулярна форма комплексу QRS, але вiн може мати також аберантну графіку, частiше за типом блокади ПНПГ (повної чи неповної), що ускладнює диференцiйну дiагностику аберантних АВ-екстрасистол зі шлуночковими (А. Bayes de Luna, 2011). Якщо імпульс АВ-екстрасистоли блокується лише в антероградному напрямку, на ЕКГ реєструються передчасні негативні зубці Р у відведеннях ІІ, ІІІ та aVF, що імітує блоковану нижньопередсердну екстрасистолію (рис. 6). Iмпульс АВ-екстрасистоли може блокуватися одночасно в антеро- й ретроградному напрямках – прихованi АВ-екстрасистоли. Цi екстрасистоли не реєструються на ЕКГ, але iмiтують рiзнi форми порушення АВ-провiдностi: АВ-блокаду 1 ступеня, що з’являється перiодично; чергування нормальних i подовжених iнтервалiв PQ при прихованiй АВ-тригемiнiї; АВ-блокаду 2 ступеня 1 типу, 2 ступеня 2 типу (блокада псевдо-Мобiтц 2) або 2 ступеня з проведенням 2:1, що може помилково розглядатись як показання для імплантації електрокардіостимулятора. Приховану АВ-екстрасистолiю необхiдно запiдозрити в разі одночасної реєстрації на ЕКГ порушень АВ-провiдностi та реалiзованих в антероградному напрямку АВ-екстрасистол (рис. 7). У цих ситуаціях внутрiшньосерцеве електрофізіологічне дослідження дає змогу виявити прихованi АВ-екстрасистоли чи встановити iншу причину порушення провiдностi.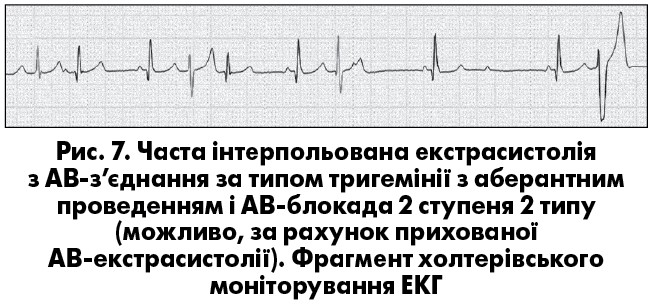
ШЕ характеризуються передчасною появою розширеного та деформованого комплексу QRSТ без передуючого йому зубця Р та наявнiстю, як правило, повної компенсаторної паузи. При цьому тривалість комплексу QRS перевищує 0,12 с, а зубець Т дискордантний до найбільшого зубця шлуночкового комплексу (рис. 8). Форма ШЕ залежить не лише вiд локалізації джерела екстрасистолiї, а й вiд швидкостi та шляху поширення iмпульсу в шлуночках. Аналіз ЕКГ дає змогу орієнтовно встановити розташування ектопiчного вогнища за морфологією екстрасистолiчного комплексу. Коли ШЕ має морфологію блокади правої нiжки й передньої гiлки лівої ніжки пучка Гіса (ЛНПГ), джерело її розташоване в системi задньої гiлки ЛНПГ, тобто в заднiй стiнцi ЛШ; якщо ШЕ має вигляд блокади ПНПГ i задньої гiлки ЛНПГ, джерело її розташоване в переднiй стінці ЛШ (рис. 9), а якщо ШЕ має вигляд повної блокади ЛНПГ, джерело її міститься в правiй нiжцi пучка Гіса (рис. 12). Комплекс QRS лівошлуночкової екстрасистоли в правих грудних відведеннях має моно- або біфазну форму: R, qR, RR’, RS, Rs, а в лівих – rS або QS.
Комплекс QRS правошлуночкової екстрасистоли в правих грудних відведеннях має форму rS або QS, а в лівих – R (табл. 1). Якщо ШЕ виникає в ділянці мiжшлуночкової перегородки, зазвичай тривалiсть i морфологія її незначно вiдрiзняються вiд таких комплексу QRS основного ритму.
Графіка QRS типу rSR’ у вiдведеннi V1 характерна для екстрасистоли з лівого боку мiжшлуночкової перегородки, а тип R або qR у вiдведеннi V6 – для екстрасистол із правого боку перегородки. Спрямованість комплексу QRS екстрасистолічного комплексу в усiх грудних вiдведеннях уверх (позитивна конкордантність) дає змогу припускати локалізацію джерела ШЕ в базальних вiддiлах серця, а спрямованість комплексу QRS униз (негативна конкордантність) – у ділянці верхівки (табл. 1). У складних для топічної діагностики випадках точне джерело екстрасистоли не вказують, обмежившись висновком про наявність ШЕ.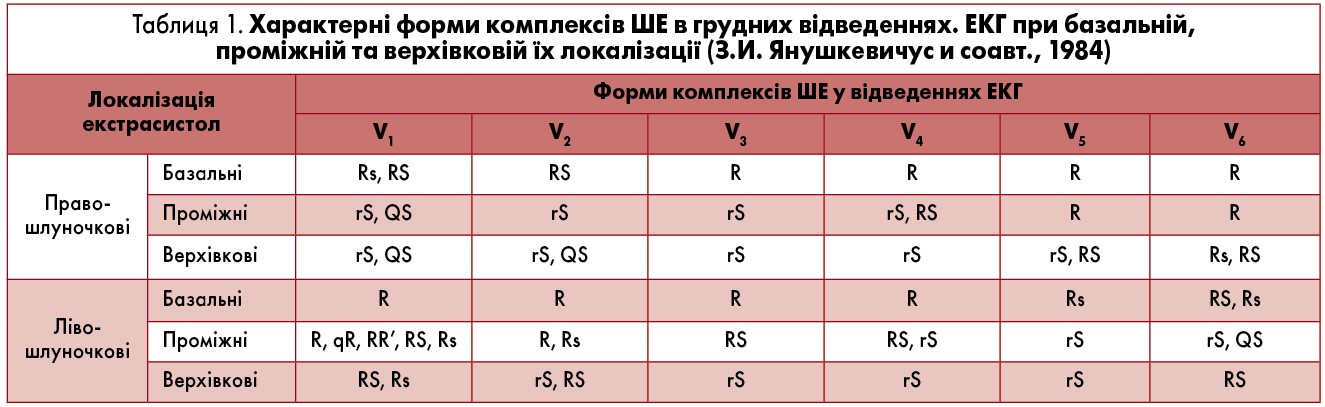
Шлуночкову екстрасистолію на тлі фібриляції передсердь необхідно диференціювати з аберантними шлуночковими комплексами. Укорочений кардіоцикл при фібриляції передсердь, який закінчується аберантним шлуночковим комплексом, на відміну від передекстрасистолічного інтервалу, не супроводжується компенсаторною паузою, і йому передує подовжений інтервал RR. Аберантні комплекси QRS, як правило, у відведенні V1 мають графіку блокади ПНПГ різного ступеня вираження (rSR’, rSr’), а лівошлуночкові екстрасистоли – форму R, RS, Rs, qR, RR’ або Rr’ (табл. 2).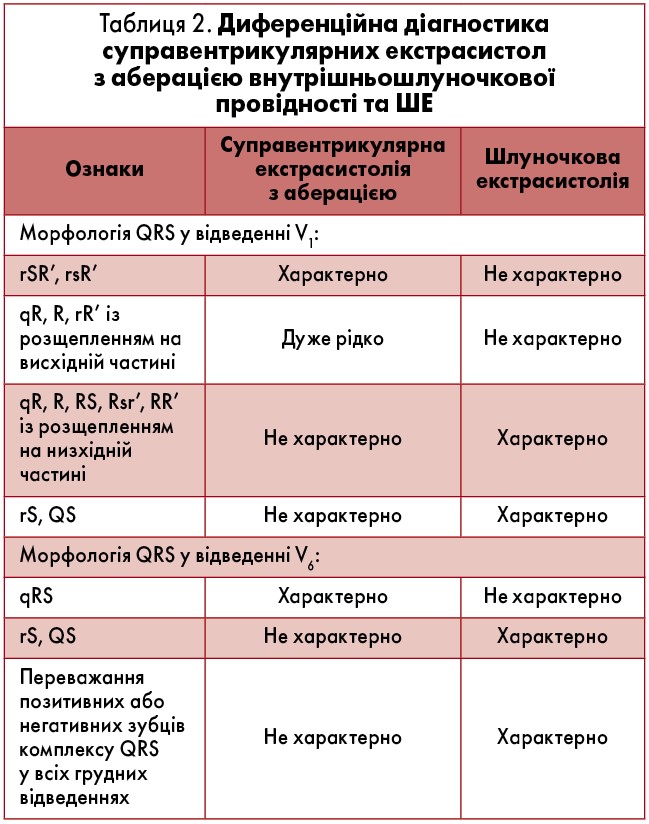
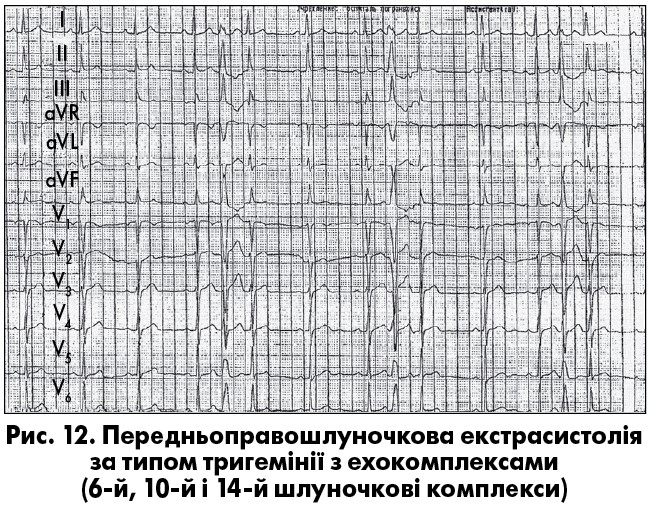
Розрізняють також зворотні екстрасистоли (реципрокні комплекси, або ехокомплекси) (рис. 12). Умовою для їх виникнення є поздовжня дисоціація (розщеплення) АВ-з’єднання (на рівні АВ-вузла чи загального стовбура пучка Гіса) на анатомічно й функціонально відмінні α- та β-канали. Альфа-канал характеризується більш уповільненим, порівняно з β-каналом, проведенням, але меншим рефрактерним періодом. Якщо в АВ-з’єднанні виникне екстрасистола (чи АВ-ритм), імпульс поширюється як на шлуночки, так і ретроградно на передсердя. За наявності поздовжньої дисоціації АВ-з’єднання та ретроградної блокади одного з каналів (частіше β) такий імпульс поширюватиметься α-каналом на передсердя повільніше, ніж на шлуночки, й, викликавши збудження передсердь, другим каналом (β) знову повернеться до шлуночків. Таким чином виникне друга екстрасистола, що є «відлунням» першої («ехокомплекс»).
Аналогічно після шлуночкових передчасних комплексів можуть виникати шлуночкові (частіше), а після передсердних – передсердні зворотні екстрасистоли (В. Surawicz, T.K. Knilans, 2001).
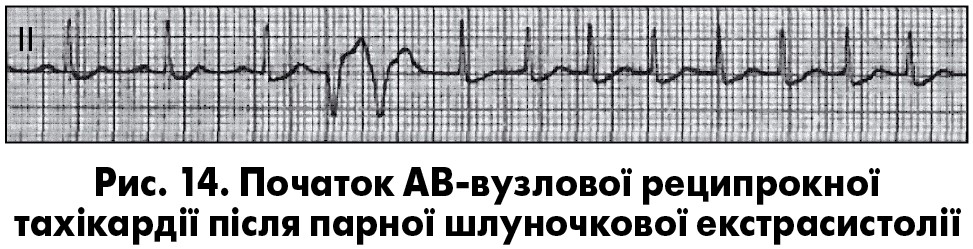
Екстрасистолія нерідко супроводжується різними змінами хроно- та дромотропної функцій серця – післяекстрасистолічними феноменами. Серед них найчастіше трапляються неспецифічні зміни зубця Т, зворотні (реципрокні) імпульси, збільшення тривалості серцевого циклу більш як на 0,3 с, а також АВ-блокада 1 ступеня. Не частіше ніж в 1% випадків трапляються постекстрасистолічні АВ-дисоціація, АВ-блокада 2 ступеня, активація передсердного чи АВ-ритмів, зникнення блокади ніжки пучка Гіса, зникнення чи поява феномену преекзитації, зникнення чи поява пароксизмальної АВ-вузлової чи АВ-реципрокної тахікардії (рис. 13, 14), зміни сегмента ST.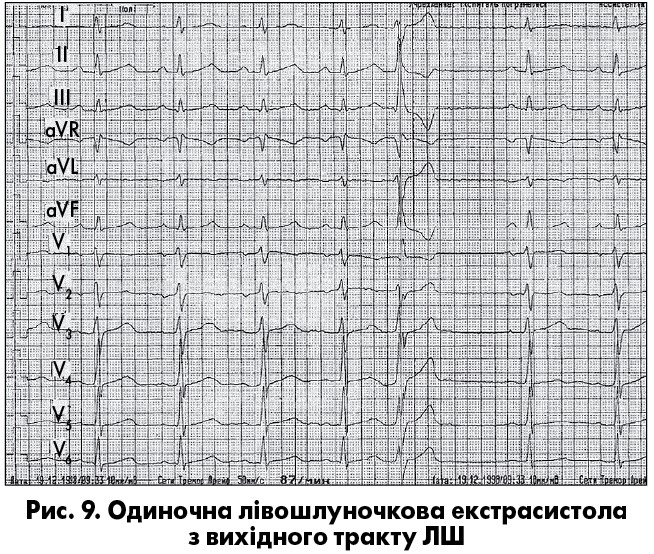
В Україні при інтерпретації даних холтерівського моніторування ЕКГ у хворих зі шлуночковими порушеннями ритму традиційно використовують класифікацію B. Lown і M. Wolf (1971). Згідно з цією класифікацією розрізняють 5 класів ШЕ: 1) мономорфна, <30 за годину; 2) мономорфна, >30 за годину; 3) поліморфна; 4) парна (4а) та пробіжки ШТ (4b); 5) рання («R на T»). Вказана класифікація була розроблена для систематизації шлуночкових порушень серцевого ритму у хворих на гострий ІМ, але вона не відповідає сучасним потребам стратифікації ризику та вибору тактики диференційованого лікування в пацієнтів, які перенесли ІМ (А. Дабровски и соавт., 2000). Докладніше варіанти шлуночкових порушень серцевого ритму відображені в класифікації R. Myerburg (1984) (табл. 3). Наголосимо, що при стратифікації ризику в післяінфарктних хворих вагомою є навіть кількість ШЕ понад 10 за годину. До аритмій «високих градацій» відносять парні ШЕ та пароксизми ШТ будь-якої тривалості. Причому стійка ШТ, незалежно від клінічних симптомів і характеру структурної хвороби серця, розглядається як злоякісне порушення ритму, тоді як прогностичне значення нестійкої ШТ значною мірою залежить від основної хвороби серця й функціонального стану міокарда. Морфологічний тип ШТ також визначає суттєві відмінності механізмів виникнення й тактики ведення хворих, зокрема застосування антиаритмічних препаратів і катетерних методів лікування.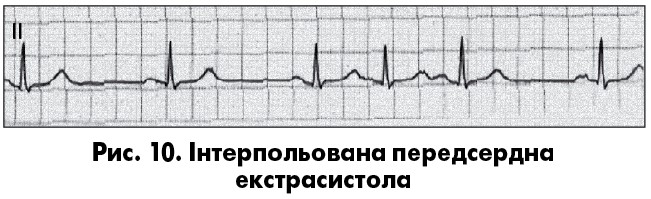
Добре відома прогностична класифiкацiя шлуночкових аритмій, запропонована J.T. Bigger (1993), що подiляє шлуночковi аритмiї на безпечнi (доброякiснi), небезпечнi для життя (злоякiснi, летальнi) та потенцiйно небезпечнi (потенцiйно летальнi).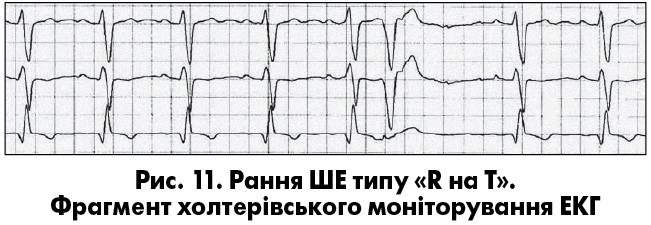
- Безпечнi (доброякісні) аритмiї – будь-якi ШЕ (рiдкiсні, частi, полiтопнi, парнi), а також короткi епiзоди ШТ за вiдсутностi кардiальної патологiї, що не викликають порушення гемодинамiки. Прогноз при цих шлуночкових аритміях такий самий, як у здорової популяцiї.
- Небезпечнi для життя (злоякісні) шлуночкові аритмії – епiзоди ШТ, що призводять до порушення гемодинамiки чи фібриляції шлуночків (ФШ). Цi аритмiї, як правило, спостерiгаються у хворих із вираженим структурним ураженням серця (IХС, застiйна серцева недостатність, кардiомiопатiї, вади серця) та порушеннями насосної функції ЛШ.
 У цих хворих ШЕ є лише частиною спектра шлуночкових порушень ритму. Досить часто в них також виявляють нестiйкi та стiйкi ШТ.
У цих хворих ШЕ є лише частиною спектра шлуночкових порушень ритму. Досить часто в них також виявляють нестiйкi та стiйкi ШТ.
- Потенцiйно небезпечнi (потенційно злоякісні) шлуночкові аритмії – частi, полiтопнi, парнi ШЕ, короткi епiзоди ШТ у хворих зі структурним ураженням серця (IХС, серцева недостатність, кардiомiопатiї, вади серця), що не призводять пiд час порушення ритму до виражених змiн гемодинамiки. Маркером більшої ймовірності виникнення життєво небезпечних аритмій серця в цих хворих є систолічна дисфункцiя ЛШ (фракція викиду ЛШ <45%).
Клiнiчне значення екстрасистолiї переважно визначається її типом і градацією, наявністю симптомів, характером основної хвороби, ступенем ураження серця й функцiональним станом мiокарда. Часта, полiтопна суправентрикулярна екстрасистолiя на тлі синусової тахiкардiї, як правило, зумовлена структурним ураженням серця та здатна провокувати тахіаритмії. Часта передсердна екстрасистолія є провісником виникнення надалі фібриляції передсердь. В осiб без хвороби серця наявнiсть нечастої надшлуночкової екстрасистолiї вважається варiантом норми, за винятком тих випадкiв, коли вона провокує суправентрикулярнi тахiаритмiї.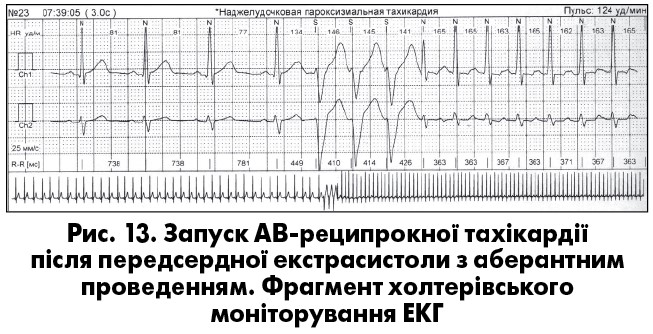
ШЕ в осiб без структурного ураження серця не є загрозливими для життя. Їх виявляють при холтерівському моніторуванні ЕКГ у більшості практично здорових осiб усiх вiкових груп, причому в 10% вони полiтопнi й рiдко – груповi. Загалом ШЕ не обов’язково вказує на супутню кардiальну патологiю, а за відсутності хвороби серця не є провісником підвищення захворюваностi та смертностi. З iншого боку, у хворих із вираженим структурним ураженням серця та дисфункцією мiокарда, особливо на тлі післяінфарктного кардiосклерозу чи серцевої недостатності, виявлення частої ШЕ є додатковим прогностично несприятливим чинником.
 Про ступінь небезпеки, пов’язаної з ШЕ, можуть свідчити деякi особливості ЕКГ. Зазвичай не є загрозливими екстрасистоли з конфігурацією блокади ЛНПГ і вертикальним положенням електричної осi передчасного комплексу QRS (тип Розенбаума) чи коли комплекс QRS екстрасистоли в усiх грудних вiдведеннях спрямований уверх i нагадує графiку синдрому Вольфа – Паркінсона – Уайта типу А (тип Вольфа). Комплекс QRS таких екстрасистол не має додаткових розщеплень, його амплiтуда становить 20 мм i бiльше, тривалiсть може бути до 0,12 с, а сегмент ST i асиметричний зубець Т спрямованi дискордантно до основного зубця шлуночкового комплексу. Перегородковi ШЕ з вузькими комплексами QRS частiше спостерiгаються в молодих людей за вiдсутностi структурного ураження серця й рiдко є симптомними. Потенційно загрозливі ШЕ здебільшого виникають на тлі структурного ураження серця, частіше мають форму блокади ПНПГ, незначну амплiтуду комплексу QRS (часто до 10 мм) із додатковими розщепленнями, а тривалiсть його бiльш як 0,12-0,14 с. Можуть спостерiгатися аномалiї реполяризацiї: горизонтальна депресія сегмента ST i конкордантне спрямування симетричного, загостреного зубця Т.
Про ступінь небезпеки, пов’язаної з ШЕ, можуть свідчити деякi особливості ЕКГ. Зазвичай не є загрозливими екстрасистоли з конфігурацією блокади ЛНПГ і вертикальним положенням електричної осi передчасного комплексу QRS (тип Розенбаума) чи коли комплекс QRS екстрасистоли в усiх грудних вiдведеннях спрямований уверх i нагадує графiку синдрому Вольфа – Паркінсона – Уайта типу А (тип Вольфа). Комплекс QRS таких екстрасистол не має додаткових розщеплень, його амплiтуда становить 20 мм i бiльше, тривалiсть може бути до 0,12 с, а сегмент ST i асиметричний зубець Т спрямованi дискордантно до основного зубця шлуночкового комплексу. Перегородковi ШЕ з вузькими комплексами QRS частiше спостерiгаються в молодих людей за вiдсутностi структурного ураження серця й рiдко є симптомними. Потенційно загрозливі ШЕ здебільшого виникають на тлі структурного ураження серця, частіше мають форму блокади ПНПГ, незначну амплiтуду комплексу QRS (часто до 10 мм) із додатковими розщепленнями, а тривалiсть його бiльш як 0,12-0,14 с. Можуть спостерiгатися аномалiї реполяризацiї: горизонтальна депресія сегмента ST i конкордантне спрямування симетричного, загостреного зубця Т.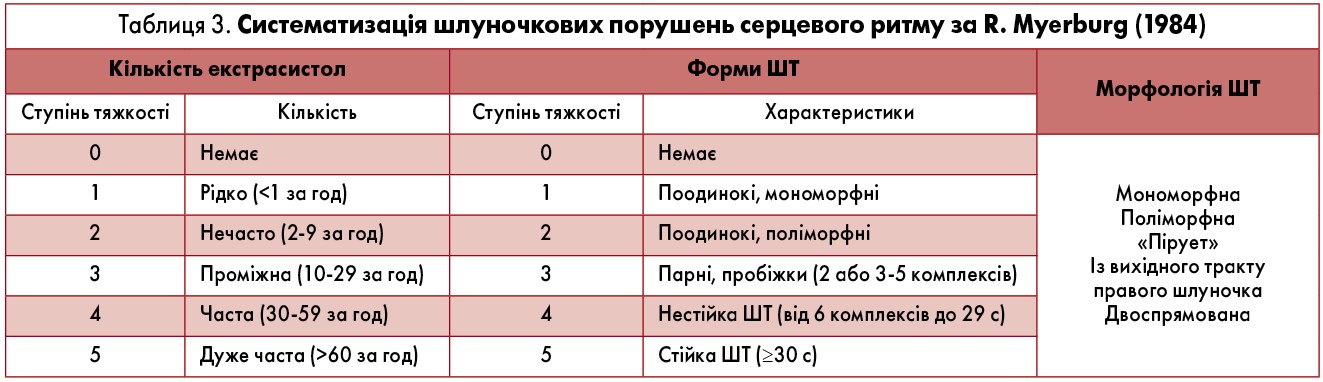
Тактика ведення хворих з екстрасистолiєю залежить від: а) структурної хвороби серця; б) частоти виникнення екстрасистол, наявності групових екстрасистол або супутніх пароксизмів тахіаритмії; в) клінічних симптомів, пов’язаних з аритмiєю. Антиаритмічна терапія в пацієнтів з екстрасистолічною аритмією може бути доцільною при таких клінічних ситуаціях:
- прогресивний перебіг хвороби серця з істотним збільшенням кількості екстрасистол;
- часті, політопні, парні, групові та ранні («R на T») ШЕ, загрозливі щодо подальшого виникнення пароксизмальної ШТ і ФШ;
- алоритмія (бі-, три-, квадригемінія), короткі пробіжки передсердної тахікардії, що супроводжуються ознаками серцевої недостатності;
- екстрасистолічна аритмія на тлі хвороб, які супроводжуються збільшенням ризику життєво небезпечних аритмій (пролапс мітрального клапана, синдром подовженого інтервалу QT тощо);
- виникнення чи збільшення частоти екстрасистол під час нападів стенокардії чи гострого ІМ;
- збереження ШЕ після припинення нападу ШТ і ФШ;
- екстрасистоли на тлі аномальних шляхів проведення (синдромів Вольфа – Паркінсона – Уайта та вкороченого інтервалу РQ).
Хворі з доброякісною ШЕ спеціальної антиаритмічної терапії не потребують, але необхідне динамічне спостереження. Стриманий пiдхiд до призначення антиаритмічних препаратів зумовлений тим, що ризик побічних ефектів при медикаментозному лiкуванні «доброякiсних» аритмiй більший, аніж позитивні наслідки лiкування. Передусім ведення таких хворих полягає в лiкуваннi основної хвороби, а також використаннi седативних засобiв і методів психотерапії при суб’єктивнiй непереносностi аритмiї.
Хворi з прогностично несприятливими аритмiями, рефрактерними до антиаритмiчної терапiї, з вираженими порушеннями гемодинамiки, коронарного кровотоку чи в поєднаннi з пароксизмами ШТ i ФШ потребують хiрургiчного лiкування (деструкцiя ектопiчного вогнища, iмплантацiя протитахікардичних пристроїв, кардіовертерів-дефібриляторів або використання iнших пiдходiв).
Парасистолiя – автономна активнiсть ектопiчного центру, що не залежить від основного серцевого ритму та спiвiснує з ним.
Парацентр – це група уражених клiтин, здатних до спонтанної дiастолiчної деполяризацiї. Клiтини, розмiщенi навколо ядра парацентру, настiльки гiпополяризованi, що створюють умови для виникнення одно- чи двоспрямованої блокади. Подвiйне ритмоутворення стає можливим завдяки захисту парацентру вiд розрядки частішими iмпульсами основного ритму, звичайно СА-вузла (так звана блокада входу, або захисна блокада). Проте при появі блокади виходу не всi iмпульси парацентру викликають збудження мiокарда.
За локалiзацiєю парацентру розрiзняють парасистоли: шлуночковi, з АВ-з’єднання, передсерднi, синусовi, з додаткових передсердно-шлуночкових шляхiв. Окрім того, парасистоли поділяють на поєднанi – ті, що формуються в рiзних відділах провідної системи серця, та дубльованi, або множиннi, – з тiєї самої камери серця. Видiляють також такi ЕКГ-варiанти парасистолiчних ритмiв: брадикардійна парасистолiя з блокадою входу, тахiкардійна парасистолiя з блокадою виходу, iнтермiтивна парасистолiя, перехiдна мiж екстра- й парасистолiєю (атипова) форма, множиннi парасистолiї (з кiлькох камер серця), «штучна» парасистолiя (на тлі штучного водiя ритму).
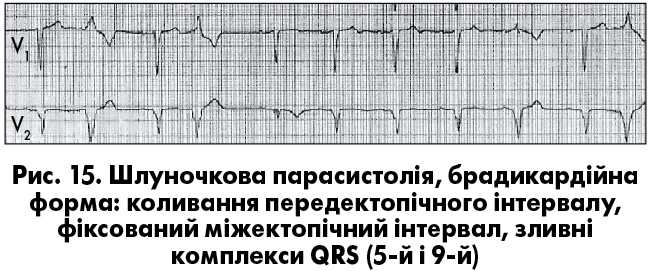 Для класичної парасистолії характернi такі ознаки (рис. 15): а) коливання передектопiчних iнтервалiв, що перевищують у спокої 100 мс при мономорфній графіці передчасних комплексів; б) правило «загального дільника»: довжина найкоротшого iнтервалу мiж двома послiдовними парасистолами (можливий автоматизм парацентру) перебуває в простому математичному співвідношенні з іншими більш тривалими міжектопічними інтервалами. Утім, нерiдко спостерiгаються вiдхилення вiд цього правила, зумовленi помiрними коливаннями автоматизму парацентру та порушеннями провiдностi в мiокардi, що оточує парацентр; в) зливнi комплекси, котрi вказують на те, що частина мiокарда збуджується синусовим, а iнша його частина – парасистолiчним iмпульсом. При шлуночковiй парасистолiї реєструються зливнi комплекси QRS, а при суправентрикулярнiй – зливнi зубцi Р. Зливних комплексів зазвичай немає при АВ-вузловій парасистолії (М.С. Кушаковский, 2004; А. Bayes de Luna, 2011).
Для класичної парасистолії характернi такі ознаки (рис. 15): а) коливання передектопiчних iнтервалiв, що перевищують у спокої 100 мс при мономорфній графіці передчасних комплексів; б) правило «загального дільника»: довжина найкоротшого iнтервалу мiж двома послiдовними парасистолами (можливий автоматизм парацентру) перебуває в простому математичному співвідношенні з іншими більш тривалими міжектопічними інтервалами. Утім, нерiдко спостерiгаються вiдхилення вiд цього правила, зумовленi помiрними коливаннями автоматизму парацентру та порушеннями провiдностi в мiокардi, що оточує парацентр; в) зливнi комплекси, котрi вказують на те, що частина мiокарда збуджується синусовим, а iнша його частина – парасистолiчним iмпульсом. При шлуночковiй парасистолiї реєструються зливнi комплекси QRS, а при суправентрикулярнiй – зливнi зубцi Р. Зливних комплексів зазвичай немає при АВ-вузловій парасистолії (М.С. Кушаковский, 2004; А. Bayes de Luna, 2011).
Найчастіше трапляється безперервна брадикардійна (менш як 60 імпульсів на хвилину) шлуночкова парасистолiя. Звичайно автоматизм парацентру нижчий від автоматизму СА-вузла. Iмпульси з парацентру викликають збудження мiокарда шлуночкiв у тому випадку, якщо вони попадають у позарефрактерну фазу. За вiдсутностi розрядки СА-вузла пiсля шлуночкової парасистоли зазвичай спостерiгається компенсаторна пауза чи парасистола є інтерпольованою між двома черговими синусовими комплексами. Якщо імпульс парасистоли проводиться ретроградно на передсердя, то за парасистолiчним комплексом QRS спостерігаються негативний зубець Р у нижніх вiдведеннях i неповна компенсаторна пауза. Безперервна тахiкардійна шлуночкова парасистолiя з блокадою виходу – рiдкісніший варiант парасистолiї, при якому парацентр генерує iмпульси частіше, нiж основний водiй ритму. Блокада виходу 2 ступеня 1 типу виявляється перiодикою Венкебаха мiжектопiчних iнтервалiв. Вони прогресивно вкорочуються й закiнчуються тривалою паузою, що менша від подвоєного найкоротшого iнтервалу між парасистолами. Для блокади виходу 2 ступеня 2 типу характерна вiдсутнiсть чергової парасистоли чи декiлькох пiдряд, причому інтервал між парасистолами кратний до найкоротшого інтервалу між ними. При зникненні блокади виходу виникає парасистолiчна тахікардія (з частотою бiльш як 100 iмпульсiв за хвилину) чи прискорений парасистолiчний ритм (із частотою до 100 iмпульсiв на хвилину). Iнтермiтивна шлуночкова парасистолiя спостерiгається при непостiйнiй активностi парацентру. В основi цiєї форми парасистолiї лежить бiльш або менш тривала зупинка парацентру з подальшим вiдновленням його активностi. Iнтермiтування виникає при тимчасовому зникненнi блокади входу й розрядцi парацентру.
АВ-вузлова парасистолія характеризується змінним передектопічним інтервалом передчасних вузлових комплексів щодо основного ритму й однаковими міжектопічними інтервалами. Її частота майже завжди перевищує 40 і в середньому становить 60 за хвилину. Імпульси парацентру можуть проводитися лише до шлуночків, і при цьому зберігається регулярний ритм синусового вузла. В інших варіантах можлива АВ-вузлова парасистолія з одночасним збудженням передсердь i шлуночкiв або з передуванням збудження шлуночкiв. В останньому випадку зубцi Р’ iнвертованi у вiдведеннях II, III, aVF i можуть формуватися зливнi зубцi Р.
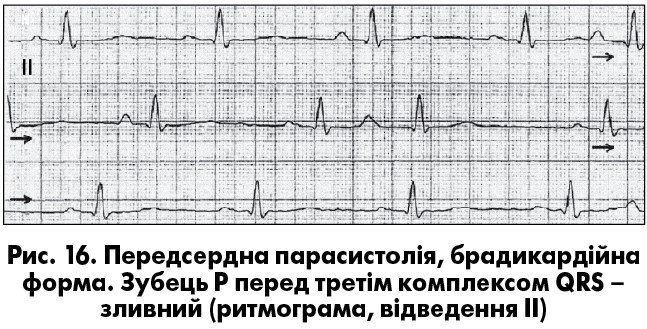 Передсердна парасистолiя найчастiше є брадикардійною. Ектопiчнi зубцi Р вiдрiзняються вiд синусових за формою, а iнколи – полярнiстю. При передсерднiй парасистолiї також можуть формуватися зливнi зубцi Р (рис. 16). Однією з атипових форм є парасистолiя з фiксованими передектопiчними iнтервалами. Ця ситуація виникає за наявності кратного співвідношення між автоматизмом двох незалежних водіїв ритму чи внаслідок барорецепторного рефлексу із синокаротидних зон. При виконаннi хворим фiзичного навантаження чи пiсля атропiнової проби вiдновлюється змiнність передектопiчного iнтервалу.
Передсердна парасистолiя найчастiше є брадикардійною. Ектопiчнi зубцi Р вiдрiзняються вiд синусових за формою, а iнколи – полярнiстю. При передсерднiй парасистолiї також можуть формуватися зливнi зубцi Р (рис. 16). Однією з атипових форм є парасистолiя з фiксованими передектопiчними iнтервалами. Ця ситуація виникає за наявності кратного співвідношення між автоматизмом двох незалежних водіїв ритму чи внаслідок барорецепторного рефлексу із синокаротидних зон. При виконаннi хворим фiзичного навантаження чи пiсля атропiнової проби вiдновлюється змiнність передектопiчного iнтервалу.
Клiнiчне значення парасистолiї, як i екстрасистолiї, переважно визначається перебiгом фонової хвороби серця. Парасистолiя може виявлятися в пацієнтів зі структурним ураженням серця та в практично здорових осiб, а її поява не завжди погiршує перебiг основної хвороби й загальний прогноз. При тахiкардійній формі парасистолiї, як і при частій ШЕ (10% і більше екстрасистол за добу), можливе формування аритмогенної кардіоміопатії. Залишається нез’ясованим питання, чи можуть шлуночковi парасистоли провокувати ФШ у хворих на гострий IМ.
Принципи лiкування парасистолiї такi самі, як i екстрасистолiї. Проте частiше спостерiгається рефрактернiсть до медикаментозної терапiї. Антиаритмічні препарати й катетерні методи лікування показані при шлуночковiй парасистолiчнiй тахiкардiї, а також у разі симптомної парасистолiї.
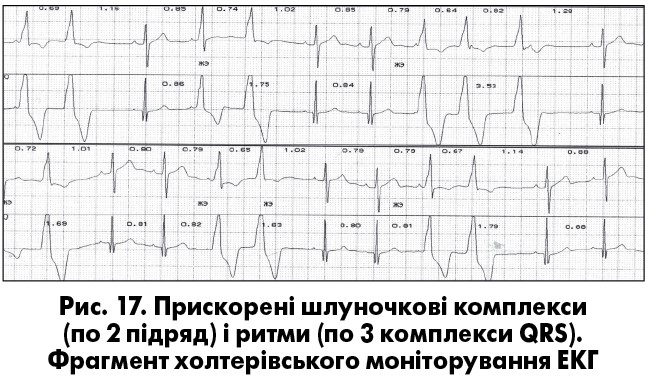 До передчасних комплексів можна віднести також прискорені комплекси та комплекси «захоплення» шлуночків при неповній АВ-дисоціації. Прискорені комплекси (1 або 2 підряд) і ритми (3 та більше) формуються за механізмом підвищеного автоматизму центрів ІІ-ІІІ порядку чи їх тригерної активності при інтоксикації серцевими глікозидами, при гіперкатехоламінемії, гострому міокардиті, в перші дві доби гострого ІМ, при хронічних хворобах легень, після кардіохірургічних втручань, інколи – в практично здорових осiб. Прискорені вислизаючі комплекси та ритми з’являються раніше очікуваного синусового імпульсу, а їх інтервали вислизання коротші, ніж фізіологічні (менш як 1000 мс) (рис. 17). Прискорені комплекси та ритми мають доброякісний перебіг і не погіршують прогноз. При без- і малосимптомних прискорених ритмах антиаритмічна терапія не показана, а при симптомних – можливе застосування антиаритмічних препаратів Іс та ІІІ класу чи виконання катетерної абляції вогнища патологічного автоматизму.
До передчасних комплексів можна віднести також прискорені комплекси та комплекси «захоплення» шлуночків при неповній АВ-дисоціації. Прискорені комплекси (1 або 2 підряд) і ритми (3 та більше) формуються за механізмом підвищеного автоматизму центрів ІІ-ІІІ порядку чи їх тригерної активності при інтоксикації серцевими глікозидами, при гіперкатехоламінемії, гострому міокардиті, в перші дві доби гострого ІМ, при хронічних хворобах легень, після кардіохірургічних втручань, інколи – в практично здорових осiб. Прискорені вислизаючі комплекси та ритми з’являються раніше очікуваного синусового імпульсу, а їх інтервали вислизання коротші, ніж фізіологічні (менш як 1000 мс) (рис. 17). Прискорені комплекси та ритми мають доброякісний перебіг і не погіршують прогноз. При без- і малосимптомних прискорених ритмах антиаритмічна терапія не показана, а при симптомних – можливе застосування антиаритмічних препаратів Іс та ІІІ класу чи виконання катетерної абляції вогнища патологічного автоматизму.
Комплекси «захоплення» шлуночків при неповній АВ-дисоціації з’являються передчасно, порушуючи регулярність ритму шлуночків, та інколи неправильно оцінюються як екстрасистоли. Проте, на відміну від екстрасистолії, при неповній АВ-дисоціації після передчасного комплексу «захоплення» шлуночків немає компенсаторної паузи, й перед ним завжди реєструється черговий синусовий/передсердний зубець Р. Інтервал PQ у комплексах «захоплення» шлуночків може бути нормальної тривалості чи подовжений, а комплекс QRS – суправентрикулярної чи ідіовентрикулярної форми. Наголосимо, що АВ-дисоціація не є самостійним порушенням серцевого ритму, й тому лікувальна тактика визначається формою неповної АВ-дисоціації: при пасивній формі – як при дисфункції синусового вузла, а при активній – як при прискорених ектопічних ритмах.
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 4 (59) вересень-жовтень 2018 р.


