23 грудня, 2018
Поддержание синусового ритма при фибрилляции предсердий: когда «борьба» обоснована?
По материалам научно-практической конференции «Сердечная недостаточность и коморбидные состояния: мультидисциплинарная проблема и пути ее преодоления» (19 апреля, г. Киев)
 Выбор тактики ведения пациентов с фибрилляцией предсердий (ФП) – задача не из легких, учитывая, что большинство таких больных имеют коморбидные состояния и заболевания, влияющие на терапию ФП. Какую стратегию выбрать – контроль ритма или контроль частоты сердечных сокращений (ЧСС)? Какие препараты предпочтительны для осуществления выбранной стратегии? Как сохранить достигнутый эффект? Эти и другие вопросы рассмотрел в своем докладе сопредседатель Ассоциации аритмологов Украины, руководитель отдела нарушений ритма сердца ГУ «ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины» (г. Киев), доктор медицинских наук, профессор Олег Сергеевич Сычев.
Выбор тактики ведения пациентов с фибрилляцией предсердий (ФП) – задача не из легких, учитывая, что большинство таких больных имеют коморбидные состояния и заболевания, влияющие на терапию ФП. Какую стратегию выбрать – контроль ритма или контроль частоты сердечных сокращений (ЧСС)? Какие препараты предпочтительны для осуществления выбранной стратегии? Как сохранить достигнутый эффект? Эти и другие вопросы рассмотрел в своем докладе сопредседатель Ассоциации аритмологов Украины, руководитель отдела нарушений ритма сердца ГУ «ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины» (г. Киев), доктор медицинских наук, профессор Олег Сергеевич Сычев.
Профессор О.С. Сычев отметил, что одним из наиболее частых сопутствующих заболеваний у пациентов с ФП является хроническая сердечная недостаточность (ХСН). Наличие ХСН во многом определяет выбор терапии ФП, но первый вопрос, который должен задать себе врач, столкнувшийся с такой ситуацией, – это выбор между стратегией удержания ритма и стратегией контроля ЧСС.
В современных рекомендациях по ведению пациентов с ФП отсутствует четкий ответ на данный вопрос, и главными критериями при принятии решения являются форма ФП, длительность пароксизмов, степень влияния симптомов на качество жизни пациента и то, как он переносит ФП. В целом электрическая или фармакологическая кардиоверсия рекомендована пациентам с персистирующей или длительно персистирующей ФП, с выраженными симптомами, которые сохраняются, несмотря на осуществление стратегии контроля ЧСС. Однозначно можно говорить о том, что синусовый ритм следует удерживать, если существует такая возможность, и это подтверждают результаты регистра GARFIELD (2013), которые продемонстрировали, что у пациентов с контролем ритма уровень смертности снижается на 28% по сравнению с теми, у кого отказались от данной стратегии.
При выборе между двумя способами восстановления синусового ритма – электрической и медикаментозной кардиоверсией – рекомендуется учитывать мнение пациента, который должен быть осведомлен о преимуществах каждого метода. Электрическая кардиоверсия может применяться у всех пациентов с показаниями к ее проведению как наиболее безопасный метод. Однако возможность ее проведения существует далеко не всегда: процедуру осуществляют только в клиниках, где есть обученный высококвалифицированный персонал, системы мониторного наблюдения, возможность проведения кардиостимуляции и т.д. В этом отношении более доступным методом является медикаментозная кардиоверсия, и если мы обсуждаем особенности ведения пациентов с ФП и ХСН, то альтернативы амиодарону в этих ситуациях не существует. Амиодарон (Кордарон®) обладает убедительной доказательной базой эффективности и безопасности применения для восстановления и долгосрочного контроля синусового ритма у симптомных пациентов с ФП при наличии СН. В рекомендациях Европейского общества кардиологов (ЕОК) по ведению пациентов с ФП (2016) место амиодарона определено совершенно четко (табл.).
Кроме того, в этих рекомендациях приведены электрокардиографические (ЭКГ) признаки, при которых следует прекращать терапию антиаритмическими препаратами (ААП), в том числе амиодароном, и даны рекомендации относительно частоты мониторирования ЭКГ-параметров. Так, терапию амиодароном следует прекратить при удлинении интервала QT >500 мс, а мониторинг ЭКГ рекомендовано проводить исходно, в первую и четвертую недели от начала применения.
Амиодарон (Кордарон®) – препарат, который применятся в клинической практике более 50 лет и на сегодня остается препаратом выбора при определенных ситуациях, в частности у пациентов со структурными изменениями в сердце. В Украине накоплен значительный опыт применения амиодарона, в том числе и у пациентов с ФП и СН. Докладчик подробно рассказал о результатах многоцентрового исследования с участием таких пациентов, в котором амиодарон (Кордарон®) назначали для восстановления, а впоследствии – для контроля ритма (О.С. Сычев и соавт., 2002).
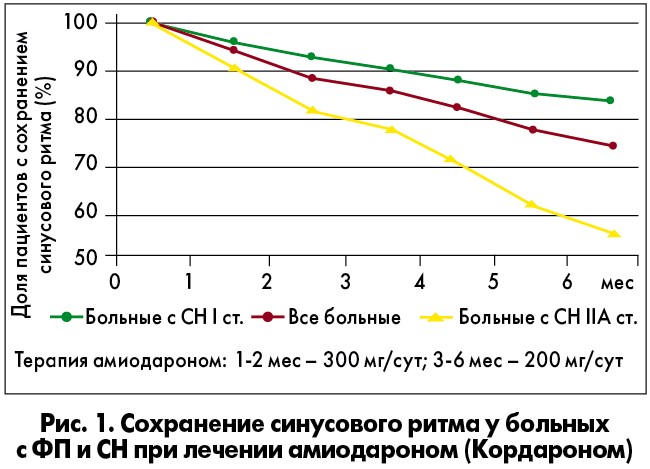
Согласно полученным результатам в среднем контроль синусового ритма удалось обеспечить у 76% пациентов (рис. 1). Через 24 мес было проведено ретроспективное обследование больных, участвовавших в исследовании, в ходе которого выяснилось, что продолжили прием рекомендованной терапии для контроля ритма только 44% пациентов. В остальных случаях произошла либо коррекция терапии (в основном на основании советов друзей или родственников), либо ее отмена. Ретроспективный анализ показал, что на протяжении 24 мес после исследования наиболее редко пароксизмы ФП возникали у пациентов, которые продолжали прием амиодарона. У пациентов, отменивших препарат или заменивших терапию, частота развития пароксизмов отличалась незначительно (рис. 2). Более того, у всех больных, отказавшихся от антиаритмической терапии, развилась постоянная форма ФП. Таким образом, пренебрежение врачебными рекомендациями и отсутствие эффективной терапии ФП делают невозможным достижение одной из главных целей ведения таких больных – предотвращение перехода пароксизмальной и персистирующей ФП в постоянную форму.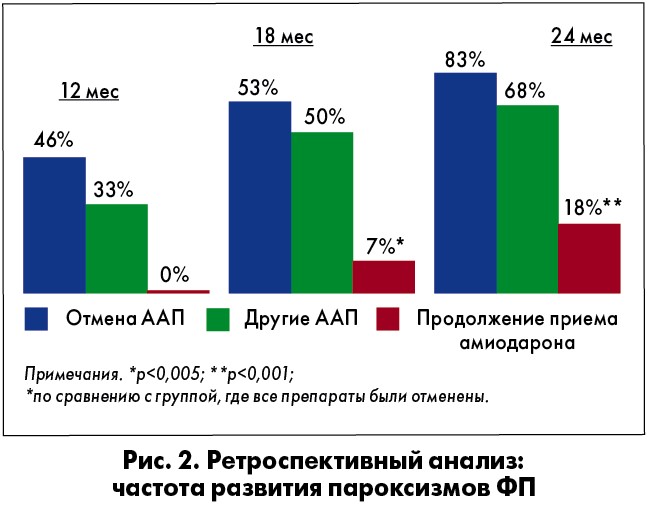
По мнению профессора О.С. Сычева, исправить ситуацию возможно только при условии обеспечения преемственности ведения пациентов с ФП и формирования более ответственного отношения к проблеме приверженности пациентов к терапии со стороны врачей первичного звена здравоохранения.
Таким образом, действующие рекомендации, данные доказательной медицины и клинический опыт позволяют сделать следующие выводы:
- контроль ритма является важным аспектом ведения пациентов с ФП, и во всех случаях, когда это возможно, следует восстанавливать и удерживать синусовый ритм с помощью того метода, который является доступным;
- у пациентов с ФП при наличии органического поражения сердца, в том числе при ХСН, и повторении рецидивов амиодарон (Кордарон®) является препаратом выбора для проведения медикаментозной кардиоверсии и для долгосрочного контроля ритма;
- неукоснительное следование врачебным назначениям и постоянный прием антиаритмической терапии – важные условия профилактики пароксизмов ФП и перехода ее в постоянную форму.
Подготовила Наталья Очеретяная
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 4 (59) вересень-жовтень 2018 р.


