7 березня, 2019
Фармакотерапія хронічного панкреатиту з позицій сучасних клінічних рекомендацій
Хронічний панкреатит (ХП) – це прогресуюче запальне захворювання, що призводить до структурних і фіброзних змін підшлункової залози (ПЗ), порушення її ендокринної та екзокринної функцій.Об’єктивна епідеміологічна структура ХП невизначена внаслідок складності ранньої діагностики та особливостей клінічного перебігу цього захворювання. Однак у сучасній літературі вказується на зростання захворюваності та поширеності ХП. Так, у ході дослідження, проведеного клінікою Мейо, було виявлено збільшення захворюваності з 2,94 на 100 тис. населення в 1977-1986 рр. до 4,35 на 100 тис. в 1997-2006 рр. Вважається, що ця тенденція пов’язана зі збільшенням споживання алкоголю, часто низької якості, зниженням якості харчування і рівня життя.
Зазвичай ХП розвивається у пацієнтів середнього віку; у розвинених країнах відмічено зниження віку моменту встановлення діагнозу з 50 до 39 років, серед тих, хто захворів, на 30% збільшилася частка жінок.
Смертність при ХП становить майже 50% протягом 20-25 років після постановки діагнозу через інфекційні ускладнення, нутритивну недостатність, ускладнення рецидивів панкреатиту. Крім того, вважається, що саме ХП детермінує розвиток раку ПЗ і збільшує ризик його появи як мінімум у 13,3 раза. У пацієнтів із ХП і діабетом ризик розвитку раку ПЗ підвищений у 33 рази.
До основних ускладнень ХП відносять екзокринну і ендокринну недостатність. Екзокринна недостатність може супроводжуватися прогресуванням захворювання, клінічно проявляється втратою маси тіла, мальабсорбцією, стеатореєю. Ендокринна недостатність виникає вторинно і пов’язана з руйнуванням клітин острівців Лангерганса; зрештою, вона може призвести до розвитку цукрового діабету. Іще одним ускладненням ХП є псевдокісти, 39% яких у хворих можуть спонтанно резорбуватися. Досить великі псевдокісти можуть бути причиною інтенсивного болю, компресії судин, кровотечі, екстракорпорального стенозу дванадцятипалої кишки або холедоха.
Особливостям лікування пацієнтів із ХП було присвячено велику кількість клінічних досліджень різного дизайну, проведених за останні кілька років. Основні результати цих робіт були проаналізовані та систематизовані профільними медичними асоціаціями, що займаються проблемою ХП. Ці дані лягли в основу розробки й оновлення практичних рекомендацій щодо ведення пацієнтів із ХП. У цій статті відображені основні положення, що стосуються фармакотерапії ХП, з позицій останніх російських і пан’європейських клінічних рекомендацій.
Фармакотерапія
Цілями лікування ХП є купірування болю, корекція ендокринної та екзокринної панкреатичної недостатності, корекція трофічного статусу, поліпшення якості життя, попередження розвитку ускладнень захворювання. При цьому головними завданнями фармакотерапії ХП можна назвати зменшення або купірування абдомінального болю і запобігання або компенсацію функціональної панкреатичної недостатності.
Купірування болю
Біль у животі є найбільш частим і стійким симптомом у пацієнтів із ХП, тому більшість методів лікування спрямовані на полегшення абдомінального болю. Результати останніх досліджень показують, що виникненню рецидивуючого болю сприяють прогресуючий розвиток фіброзу і втрата функціонуючої тканини ПЗ, а також порушення протокової секреції поряд з хронічним запаленням із залученням внутрішньопанкреатичних нервових закінчень і розвитком болю нейропатичного типу.
Традиційне знеболювання починається зі зміни способу життя. У більшості випадків припинення зловживання алкоголем і куріння може запобігти прогресуванню захворювання та забезпечити полегшення болю.
Згідно з рекомендаціями при інтенсивному болю показано періодичне або курсове призначення ненаркотичних аналгетиків (парацетамолу або нестероїдних протизапальних засобів – НПЗЗ), при неефективності слід віддавати перевагу трамадолу. Препарати слід приймати за 30 хв до їди для мінімізації посилення болю після прийому їжі. Трициклічні антидепресанти, такі як амітриптилін, також можуть бути використані для зменшення нейропатичного болю. Останнім часом для зменшення болю часто застосовується прегабалін.
Відомо, що у пацієнтів із ХП зниження секреції панкреатичних ферментів при зовнішньосекреторній недостатності може призводити до гіперстимуляції ПЗ високими дозами холецистокініну в плазмі крові, а отже, до абдомінального болю. Таким чином, застосування поліферментних препаратів із високою протеолітичною здатністю може бути виправданим для зменшення панкреатичного болю. При цьому використання некапсульованих ензимів вважається малоефективним і реєстрований ефект від їх застосування може бути віднесений до плацебо. Хоча метааналіз, проведений у 1997 році, не виявив значної переваги замісної ферментної терапії (ЗФТ) щодо полегшення болю, проте ЗФТ показана пацієнтам із зовнішньосекреторною недостатністю підшлункової залози (ЗНПЗ) і стеатореєю.
Іще один метод пригнічення секреції ПЗ – застосування соматостатину і його синтетичного пролонгованого аналога, октреотиду. Незважаючи на оптимістичні результати застосування октреотиду у хворих на больові форми ХП, на цей час його не рекомендують для лікування хронічного болю через істотне збільшення кількості побічних ефектів при тривалому його застосуванні, а також можливого посилення мальдигестії за рахунок різкого зниження виділення панкреатичних ферментів, розвитку парезу кишечнику і підвищення ризику каменеутворення в жовчному міхурі.
Антиоксидантна терапія вважається ще одним потенційним методом лікування болю у пацієнтів із ХП.
J.M. Braganza припустив, що одним із механізмів розвитку ХП і персистування абдомінального болю є оксидативний стрес, який призводить до пошкодження ацинарних клітин ПЗ. Сучасні дані свідчать про те, що зниження рівня антиоксидантів у пацієнтів із ХП може бути пов’язане з дефіцитом харчування, ситофобією та мальабсорбцією відповідно. Нещодавній метааналіз показав зменшення вираженості абдомінального болю на тлі прийому антиоксидантів, що складаються з органічного селену, аскорбінової кислоти, бета-каротину, альфа-токоферолу і метіоніну.
Як раніше було зазначено, абдомінальний біль може бути зумовлений секреторною напругою в ПЗ, збільшенням у ній обсягу панкреатичного соку і високою концентрацією ферментів. У зв’язку з цим представляється логічним, що зниження екзокринної секреції ПЗ може призвести до зменшення протокового і тканинного тиску і редукції больового синдрому. Цього можна досягти опосередковано через інгібування синтезу соляної кислоти, що може знизити утворення секретину і холецистокініну, а також своєчасну активацію поліферментних препаратів безпосередньо в дванадцятипалій кишці за рахунок стійкого підвищення гастродуоденального рН.
Компенсація зовнішньосекреторної недостатності ПЗ
Відповідно до європейських рекомендацій з діагностики та лікування ХП, ЗФТ показана пацієнтам із ХП і ЗНПЗ при наявності клінічних симптомів або лабораторних ознак мальабсорбції.
Ферментні препарати при екскреторній недостатності зазвичай призначаються довічно, проте їх доза може варіювати залежно від тяжкості стану, вираженості екзокринної недостатності, дотримання хворими дієти і багатьох інших факторів.
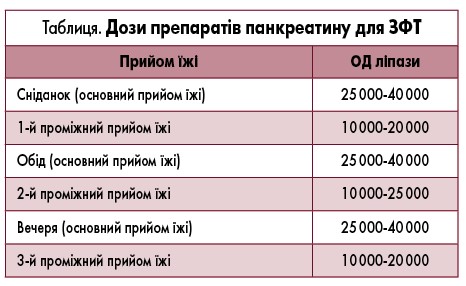 Міні-таблетки і міні-мікросфери, вкриті кишковорозчинною оболонкою, є ефективнішими за таблетовані препарати при лікуванні стеатореї, оскільки запобігають інактивації ліпази під дією кислоти в шлунку і мають покращену фармакокінетику, що забезпечує більш ймовірний контакт ферментів із хімусом і велику площу контакту. Важливо відзначити, що активність ферментних препаратів визначається вмістом у них ліпази. Це зумовлено тим, що при патології ПЗ секреція ліпази порушується раніше, ніж амілази і протеолітичних ферментів. Ліпаза в порівнянні з амілазою і протеазами більшою мірою піддається протеолітичному гідролізу. Таким чином, дози препаратів панкреатину підбираються за кількістю ліпази (табл.).
Міні-таблетки і міні-мікросфери, вкриті кишковорозчинною оболонкою, є ефективнішими за таблетовані препарати при лікуванні стеатореї, оскільки запобігають інактивації ліпази під дією кислоти в шлунку і мають покращену фармакокінетику, що забезпечує більш ймовірний контакт ферментів із хімусом і велику площу контакту. Важливо відзначити, що активність ферментних препаратів визначається вмістом у них ліпази. Це зумовлено тим, що при патології ПЗ секреція ліпази порушується раніше, ніж амілази і протеолітичних ферментів. Ліпаза в порівнянні з амілазою і протеазами більшою мірою піддається протеолітичному гідролізу. Таким чином, дози препаратів панкреатину підбираються за кількістю ліпази (табл.).
Згідно з російськими рекомендаціями пацієнт повинен отримувати не менше 25-40 тис. ОД ліпази на основний прийом їжі і 10-25 тис. одиниць на проміжний прийом. У положеннях пан’європейського консенсусу з ХП рекомендована мінімальна доза ліпази для початкової терапії становить 40-50 тис. ОД з основними прийомами їжі і половина цієї дози – у проміжний прийом їжі. Ефективність ЗФТ залежить від адекватності перемішування мікрочастинок панкреатину з хімусом, що визначає необхідність приймати препарат під час їди. Якщо за один прийом їжі потрібно приймати більше однієї капсули, доцільно розділити прийом всієї дози – дрібно протягом усього прийому їжі. Про ефективність ЗФТ можна об’єктивно судити з полегшення симптомів, пов’язаних із мальдигестією (стеаторея, зниження маси тіла, метеоризм), і нормалізації нутритивного статусу пацієнтів. У пацієнтів, які недостатньо відповіли на лікування, можна проводити функціональні дослідження ПЗ (аналіз на коефіцієнт абсорбції жиру або дихальний тест із використанням 13C-змішаних тригліцеридів) на тлі ЗФТ. Нещодавній огляд підтверджує, що оптимальним способом оцінки ефективності ЗФТ є нормалізація параметрів нутритивного статусу – як антропометричних, так і біохімічних.
Відсутність повноцінного ефекту ЗФТ може зумовлюватися вторинними механізмами. Успішність ЗФТ не можна оцінити за концентрацією фекальної еластази‑1, оскільки в цьому випадку вимірюється тільки концентрація натурального людського ферменту, а не терапевтично введеного ферменту, що міститься в панкреатині. Аналіз на екскрецію хімотрипсину з калом не дає інформації про вплив ЗФТ на травлення і всмоктування поживних речовин, проте його можна використовувати для перевірки комплайєнтності (низькі значення відповідають неправильному прийому препаратів). Тільки дихальний тест із використанням 13C-змішаних тригліцеридів дозволяє ефективно оцінити засвоєння жиру і є придатним для моніторингу ефективності ЗФТ.
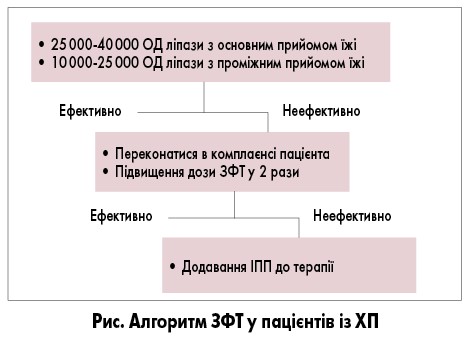 У разі незадовільної клінічної відповіді на ЗФТ слід збільшити дозу ферментів (подвоїти чи потроїти) або додати до терапії інгібітори протонної помпи (ІПП; рис.). Хоча переконливих наукових даних, що підтверджують це, недостатньо, клінічний досвід показує що в деяких пацієнтів подвоєння або потроєння дози є ефективним. Пригнічення секреції шлункового соку за допомогою ІПП компенсує недостатню відповідь на початкову дозу ферменту. Поки залишається незрозумілим, що більш ефективно у цих пацієнтів – підвищення дози ферментів або додавання ІПП, тому обидві стратегії слід розглядати як прийнятні.
У разі незадовільної клінічної відповіді на ЗФТ слід збільшити дозу ферментів (подвоїти чи потроїти) або додати до терапії інгібітори протонної помпи (ІПП; рис.). Хоча переконливих наукових даних, що підтверджують це, недостатньо, клінічний досвід показує що в деяких пацієнтів подвоєння або потроєння дози є ефективним. Пригнічення секреції шлункового соку за допомогою ІПП компенсує недостатню відповідь на початкову дозу ферменту. Поки залишається незрозумілим, що більш ефективно у цих пацієнтів – підвищення дози ферментів або додавання ІПП, тому обидві стратегії слід розглядати як прийнятні.
Адекватна замісна терапія ферментами ПЗ значно покращує якість життя у пацієнтів з нещодавно діагностованим і ніколи не лікованим ХП і у хворих, які отримували ЗФТ у недостатніх дозах; встановлений достовірний взаємозв’язок між поліпшенням показників якості життя і масою тіла або зменшенням виділення жиру з калом.
Список літератури знаходиться в редакції.
Стаття друкується у скороченні.
Терапевтический архив, № 8, 2018 г.
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 1 (51), лютий 2019 р.


