9 березня, 2019
Гепатоцелюлярне пошкодження: сучасне поняття, лабораторні маркери та їх клінічне значення
 Захворювання печінки можуть провокувати багато інфекційних та неінфекційних факторів. Увага до цієї групи хвороб зумовлена їх значною поширеністю, схильністю до хронічного перебігу, формування цирозу печінки і високою смертністю унаслідок його ускладнень або трансформації в гепатоцелюлярну карциному. Вважалося, що серед етіологічних чинників хронічних захворювань печінки домінують гепатотропні віруси. Однак останнім часом у цих поглядах намітилися істотні зміни. Зокрема, виявлено, що в економічно розвинених країнах смертність при алкогольному ураженні печінки перевершує таку при ураженнях вірусного генезу [1, 2], а найпоширенішим захворюванням цього органа, принаймні в західноєвропейській популяції, зараз є неалкогольна жирова хвороба печінки (НАЖХП).
Захворювання печінки можуть провокувати багато інфекційних та неінфекційних факторів. Увага до цієї групи хвороб зумовлена їх значною поширеністю, схильністю до хронічного перебігу, формування цирозу печінки і високою смертністю унаслідок його ускладнень або трансформації в гепатоцелюлярну карциному. Вважалося, що серед етіологічних чинників хронічних захворювань печінки домінують гепатотропні віруси. Однак останнім часом у цих поглядах намітилися істотні зміни. Зокрема, виявлено, що в економічно розвинених країнах смертність при алкогольному ураженні печінки перевершує таку при ураженнях вірусного генезу [1, 2], а найпоширенішим захворюванням цього органа, принаймні в західноєвропейській популяції, зараз є неалкогольна жирова хвороба печінки (НАЖХП).
Запізніла та нераціональна діагностика зумовлює значні труднощі для пацієнтів і є істотним тягарем для системи охорони здоров’я. Такі ситуації часто виникають через тривалу наявність стертої клінічної картини, особливо на ранній стадії ураження печінки, та подібну розгорнуту симптоматику при етіологічно різних захворюваннях. На думку фахівців, кількість пацієнтів із хронічними захворюваннями печінки можна значно зменшити за рахунок ефективної реалізації вже відомих економічно доцільних профілактичних і терапевтичних заходів. У зв’язку з цим особливого значення набуває своєчасне розпізнавання патологічних змін, що виникли в печінці. Така діагностика здійснюється на комплексній основі. Відповідно до вимог доказової медицини будь-яке медичне рішення – від вибору методу діагностики й терапії до визначення прогнозу для пацієнта – має ґрунтуватися на результатах клініко-лабораторних досліджень.
Лікарі майже щодня стикаються з оцінюванням показників печінкового комплексу, що допомагає в класифікації пошкоджень печінки, сприяє проведенню диференційної діагностики, а також дозволяє визначити ступінь тяжкості та прогноз захворювання.
При оцінюванні печінкових проб першим етапом діагностичного пошуку є визначення гепатоцелюлярного (паренхіматозного) пошкодження, біохімічним відображенням якого визнано рівень ферментів аланінамінотрансферази (АЛТ), аспартатамінотрансферази (АСТ) та глутаматдегідрогенази (ГДГ). Останній показник широко використовується за кордоном, а в Україні – переважно науковцями.
Хотілось би звернути увагу, що термін «гепатоцелюлярне пошкодження» прийшов на зміну більш звичному «цитолітичний синдром», який вживали тривалий час. Таке нововведення пов’язане з тим, що підвищення рівня печінкових амінотрансфераз не рівнозначне некрозу гепатоцитів [3], а частіше асоційоване з порушенням стану клітинної стінки.
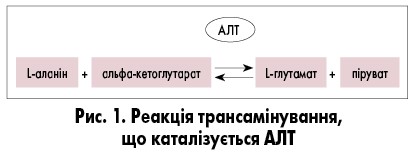 Що стосується характеристики АЛТ, то дослідження концентрації цього ферменту є доступним і недорогим рутинним біохімічним аналізом, який широко використовується в клінічній практиці. AЛT належить до внутрішньоклітинних ферментів, який насамперед депонується в цитоплазмі гепатоцитів [4]. AЛT складається з 496 амінокислот, має період напіввиведення 47±10 год і кодується геном AЛT, що міститься на довгому плечі хромосоми 8 (8q24,3) [5]. За хімічними властивостями АЛТ – фермент, що каталізує перенесення аміногрупи аланіну на альфа-кетоглутарову кислоту з утворенням піровиноградної та глутамінової кислот. Переамінування відбувається в присутності коферменту – піридоксальфосфату (похідного вітаміну В6 в печінці) та є основним процесом у циклі трикарбонових кислот (рис. 1).
Що стосується характеристики АЛТ, то дослідження концентрації цього ферменту є доступним і недорогим рутинним біохімічним аналізом, який широко використовується в клінічній практиці. AЛT належить до внутрішньоклітинних ферментів, який насамперед депонується в цитоплазмі гепатоцитів [4]. AЛT складається з 496 амінокислот, має період напіввиведення 47±10 год і кодується геном AЛT, що міститься на довгому плечі хромосоми 8 (8q24,3) [5]. За хімічними властивостями АЛТ – фермент, що каталізує перенесення аміногрупи аланіну на альфа-кетоглутарову кислоту з утворенням піровиноградної та глутамінової кислот. Переамінування відбувається в присутності коферменту – піридоксальфосфату (похідного вітаміну В6 в печінці) та є основним процесом у циклі трикарбонових кислот (рис. 1).
Найвища активність АЛТ проявляється в печінці та нирках, нижча – у підшлунковій залозі, серці, скелетних м’язах, жирових тканинах, кишечнику, передміхуровій залозі та головному мозку. Гендерна різниця активності ферменту полягає у трохи нижчому його рівні у жінок, ніж у чоловіків.
Оскільки АЛТ є внутрішньоклітинним ферментом, його вміст у сироватці крові здорових людей невисокий. Активність AЛT у клітинах печінки приблизно у 3 тис. разів вища, ніж активність AЛT у сироватці крові [4]. При пошкодженні або руйнуванні клітин, що містять велику кількість АЛТ (печінка, міокард, скелетні м’язи, нирки), відбувається викид цього ферменту у кров, що призводить до підвищення у ній кількості АЛТ.
Сьогодні вимірювання рівня АЛТ стало основою скринінгу загального стану здоров’я [6]. Так, навіть при захворюваннях, що зустрічаються в загальній популяції порівняно рідко (такі як вірусний і токсичний гепатити, м’язова дистрофія та інші захворювання м’язової системи), може спостерігатися істотне збільшення рівня АЛТ [7]. Саме відхилення вмісту АЛТ від норми набуває клінічного значення при достатньо рідкісних захворюваннях. Занепокоєння дослідників у всьому світі викликає швидке зростання поширеності ожиріння, гіперліпідемії та цукрового діабету (ЦД), при яких спостерігається збільшення вмісту AЛT від легкого до помірного [8]. Низка метаболічних порушень, таких як резистентність до інсуліну, ЦД, гіперліпідемія та ожиріння, асоційована з метаболічним синдромом (MетС) [9], підвищення AЛT при цьому синдромі має клінічне значення.
На рівень АЛТ у загальній популяції населення можуть впливати демографічні фактори (стать і вік [10]), антропометричні особливості (окружність талії та індекс маси тіла), фактори навколишнього середовища та споживання алкоголю [11]. Цей показник також залежить від лабораторних методів визначення та добових коливань [12]. Багатофакторність змін рівня АЛТ потребує від клініциста ретельного оцінювання, всебічного аналізу багатьох хвороботворних процесів, супутніх захворювань, пояснень клінічних наслідків аномального рівня АЛТ у конкретного пацієнта. Тому існує потреба в узагальненні відомостей про клінічні фактори, які впливають на рівень АЛТ, та більш детальному вивченні цього ферменту як інструмента клінічної оцінки.
Згідно з сучасними спостереженнями наявність підвищеного рівня AЛT пов’язана зі збільшенням смертності від захворювань печінки [13]. Тому було переглянуто нормальні межі концентрації АЛТ. За рекомендаціями Американської колегії гастроентерологів (American College of Gastroenterology, ACG), нормальний рівень АЛТ коливається від 29 до 33 МО/л у чоловіків і від 19 до 25 МО/л у жінок. У випадках перевищення норми слід виключити патологію печінки [14].
! Характеристика АЛТ як маркера пошкодження паренхіми печінки:
- період напіввиведення 47 год;
- діапазон норми: ♂29-33 МО/л; ♀19-25 МО/л;
- специфічний для печінки, якщо рівень помітно підвищений;
- локалізація тільки в цитоплазмі;
- підвищений рівень свідчить про пошкодження паренхіми печінки.
Ступінь підвищення рівня АЛТ, як правило, пропорційний тяжкості захворювання та дозволяє робити висновки про етіологію захворювання печінки. Наприклад, значне підвищення рівня трансаміназ (>10-50 разів перевищує норму) вказує на наявність блискавичних форм вірусного або індукованого хімічними речовинами токсичного гепатиту, рідше може свідчити про ішемічне пошкодження або бути наслідком злоякісної гіпертермії. Помірне збільшення рівня АЛТ (у 5 разів вище за норму) характерне для вірусних, алкогольно-токсичного або хімічно індукованого (кокаїн, екстазі та ін.) гепатитів. Незначно збільшується вміст АЛТ при холестатичних захворюваннях печінки та декомпенсованому цирозі печінки («вигорання» цирозу), при якому рівень АЛТ може перебувати й у межах норми (табл. 1). Мінімальне підвищення рівня трансаміназ часто вказує на наявність НАЖХП. Слід також мати на увазі, що нормальні рівні трансаміназ не виключають захворювання печінки. За наявності у пацієнта ознак і/або симптомів захворювання печінки навіть при нормальних показниках біохімічних проб необхідно провести діагностичний пошук для виявлення патології.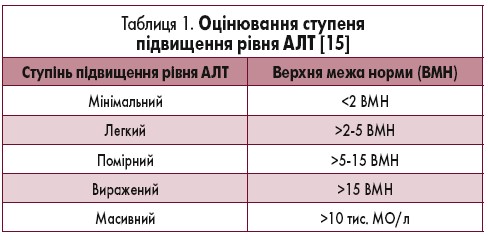
Виявлення підвищеного рівня АЛТ потребує подальшої диференціації гострого та хронічного захворювань печінки. Це уточнення здійснюють на основі даних історії хвороби та клінічного обстеження. Хронічним вважають захворювання печінки, якщо клініко-лабораторні зміни зберігаються більше ніж 6 міс, а також якщо при первинному зверненні пацієнта наявні інші зміни стану органа за результатами клініко-лабораторних досліджень або типових сонографічних даних.
Протягом не одного десятиліття ще одним маркером ураження печінки (з широким спектром етіології від вірусного гепатиту до НАЖХП) вважається АСТ [16]. Перше повідомлення про роль трансаміназ у прогнозі пошкодження клітин печінки опубліковано у 1955 р. Molander і співавт., які вказали, що рівень AСT був підвищений при гострому інфаркті міокарда [17]. Слід зазначити, що висока активність АСТ у сироватці крові пацієнтів з інфарктом міокарда та гострою серцевою недостатністю спостерігається у зв’язку з гострим некрозом гепатоцитів у центрі печінкової часточки, який виникає внаслідок зміни кровообігу, про що повідомлено в роботах Killip та співавт.
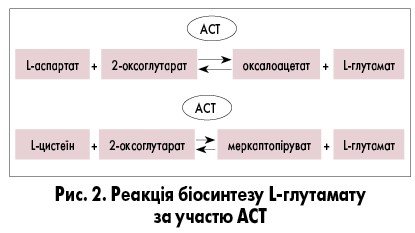 АСТ є піридоксальфосфатзалежним ферментом, що існує в цитоплазматичній і мітохондріальній формах (АСТ 1 і АСТ 2 відповідно). Ці два ферменти належать до сімейства амінотрансфераз класу I – піридоксальфосфатзалежної амінотрансферази. Ген, що кодує розчинну цитоплазматичну АСТ 1 (АСТ 1), розташований у хромосомі 10 (10q24,2), а той, що кодує мітохондріальну АСТ 2 (АСТ 2) – у хромосомі 16 (16q21). АСТ 1 є важливим регулятором рівня глутамату, оскільки він бере участь у біосинтезі L-глутамату з L-аспартату чи L-цистеїну. Каталітична АСТ 1 відповідає за реакції, схематично представлені на рисунку 2.
АСТ є піридоксальфосфатзалежним ферментом, що існує в цитоплазматичній і мітохондріальній формах (АСТ 1 і АСТ 2 відповідно). Ці два ферменти належать до сімейства амінотрансфераз класу I – піридоксальфосфатзалежної амінотрансферази. Ген, що кодує розчинну цитоплазматичну АСТ 1 (АСТ 1), розташований у хромосомі 10 (10q24,2), а той, що кодує мітохондріальну АСТ 2 (АСТ 2) – у хромосомі 16 (16q21). АСТ 1 є важливим регулятором рівня глутамату, оскільки він бере участь у біосинтезі L-глутамату з L-аспартату чи L-цистеїну. Каталітична АСТ 1 відповідає за реакції, схематично представлені на рисунку 2.
Крім того, АСТ бере участь у синтезі глюкози в печінці та у гліцерогенезі адипоцитів.
Рівень АСТ є високочутливим індикатором гепатоцелюлярного пошкодження, але визначення цього показника характеризується низьким ступенем специфічності. Проте через переважну локалізацію АСТ у мітохондріях цей маркер використовують для прогнозування тяжкості некрозу клітин.
! Характеристика АСТ як маркера пошкодження паренхіми печінки:
- період напіввиведення 17 год;
- діапазон норми: ♂<50 МО/л; ♀<35 МО/л;
- високочутливий;
- неспецифічний маркер, рівень підвищений при інфаркті міокарда, скелетно-м’язових захворюваннях, гемолізі;
- локалізація в цитоплазмі та мітохондріях;
- рівень значно підвищений при гострих вірусних, алкогольних і токсичних гепатитах.
Результати сучасних біохімічних досліджень дають змогу по-новому визначити роль АЛТ й АСТ в обміні жирних кислот і метаболізмі гліцероліпідів. Встановлено, що ці амінотрансферази беруть участь у глюконеогенезі та синтезі амінокислот, регулюють інші функції метаболізму печінки, такі як обмін жирних кислот, гліцероліпідів і жовчних кислот. Крім того, визначено зв’язок між запасами заліза, активністю АЛТ і ризиком розвитку метаболічних порушень у підлітків [18]. Такі дані заслуговують подальшого вивчення. Викликають інтерес результати дослідження in vitro, автори якого стверджують, що навіть етанол може підвищувати рівень трансаміназ, зокрема мітохондріальної АСТ, шляхом експресії з регулятором, що підвищує її вміст, а не шляхом індукування вивільнення АСТ через пошкодження гепатоцитів [19]. Показано, що визначена в сироватці крові ферментативна активність AЛT і AСT фактично відображає відповідні аспекти патофізіології печінки поза межами руйнування мембрани гепатоцитів.
Отже, результати низки досліджень змінили класичне уявлення про те, що концентрації AЛT й AСT в сироватці крові є просто індикаторами руйнування мембрани гепатоцитів. Традиційний погляд поступився місцем більш обґрунтованому щодо важливості трансаміназ печінки у регуляції системної метаболічної функції. Нові наукові напрями (метаболоміка, ліпідоміка) в поєднанні з традиційними знаннями у галузі біохімії (так звана кількісна біологія) допомагають пояснити біологічне значення підвищення рівнів АЛТ й АСТ у клінічних умовах.
Епідеміологічні дослідження свідчать про збільшення у всьому світі поширеності МетС і серцево-судинних захворювань. Стверджується, що рівні трансаміназ є надійними предикторами окремих компонентів МетС, а саме – ЦД 2 типу, зниження чутливості до інсуліну, ішемічної хвороби серця, а також профілю атеротромботичного ризику, загального ризику розвитку серцево-судинних і метаболічних захворювань [20]. У численних дослідженнях продемонстровано кореляційний зв’язок між рівнями АЛТ й АСТ і захворюваністю та смертністю. Німецькі дослідники встановили, що у пацієнтів із рівнем AСT >18 МО/л ризик смерті від усіх причин зростав у 3 рази [21]. У дослідженні, проведеному в Кореї, показано, що порівняно з групою пацієнтів з рівнем АЛТ або АСТ <20 МО/л, в осіб із показниками 30-39 МО/л відносний ризик (ВР) смерті, пов’язаної з патологією печінки, становив 9,5 (95% довірчий інтервал – ДІ – 7,9-11,5) для AЛT або 8 (95% ДІ 6,6-9,8) для AСT у пацієнтів чоловічої статі і 6,6 (95% ДІ 1,5-25,6) або 8,2 (95% ДІ 8,1-40,4) – жіночої [13]. Аналогічні результати отримано в американському дослідженні, зокрема показано, що підвищені рівні АСТ й AЛT корелюють із вищою смертністю. Так, стандартизований коефіцієнт смертності становив 1,32 у пацієнтів з показниками АСТ в 1-2 рази вищими від ВМН (при ВМН 31 МО/л у чоловіків і жінок) і 1,75 – у більше ніж 2 рази вищими від ВМН, 1,21 – у пацієнтів з показниками АЛТ в 1-2 рази вищими від ВМН (при ВМН 45 МО/л у чоловіків і 29 МО/л у жінок) і 1,51 – у більше ніж 2 рази вищими від ВМН. Для порівняння: стандартизований коефіцієнт смертності при нормальних рівнях АСТ й АЛТ становив 0,95 та 0,61 відповідно [22].
Для оцінювання ризику захворюваності та смертності у зв’язку з аномальними показниками печінкових проб використовували результати досліджень бази даних NHANES (The National Health and Nutrition Examination Survey). В одному з досліджень продемонстровано зростання ризику смертності, пов’язаної із захворюваннями печінки (ВР 8,2; 95% ДІ 2,1-31,9), при підвищеному рівні AЛT (у разі ВМН 30 МО/л у чоловіків і 19 МО/л у жінок) [14]. У ще одному аналізі встановлено зв’язок між ризиком розвитку ішемічної хвороби серця та рівнем AЛT. Показники ризику розвитку цього захворювання були вищими у чоловіків з ВМН для АЛТ >43 МО/л, ніж у жінок з ВМН для АЛТ >30 МО/л. Слід зазначити, що у дослідженні брали участь пацієнти з підвищеним рівнем АЛТ, не асоційованим із наявністю хронічного вірусного гепатиту чи надмірним вживанням алкоголю [23]. У зв’язку з цим регулярне визначення рівня амінотрансфераз (AЛT й AСT) все частіше розглядається як показник метаболічної функції печінки [24].
При виявленні змін рівня АЛТ і/або АСТ клініцисту необхідно провести диференційну діагностику гострого та хронічного захворювання печінки та встановити його етіологію. Наводимо алгоритм дій при підвищенні цих показників (рис. 3).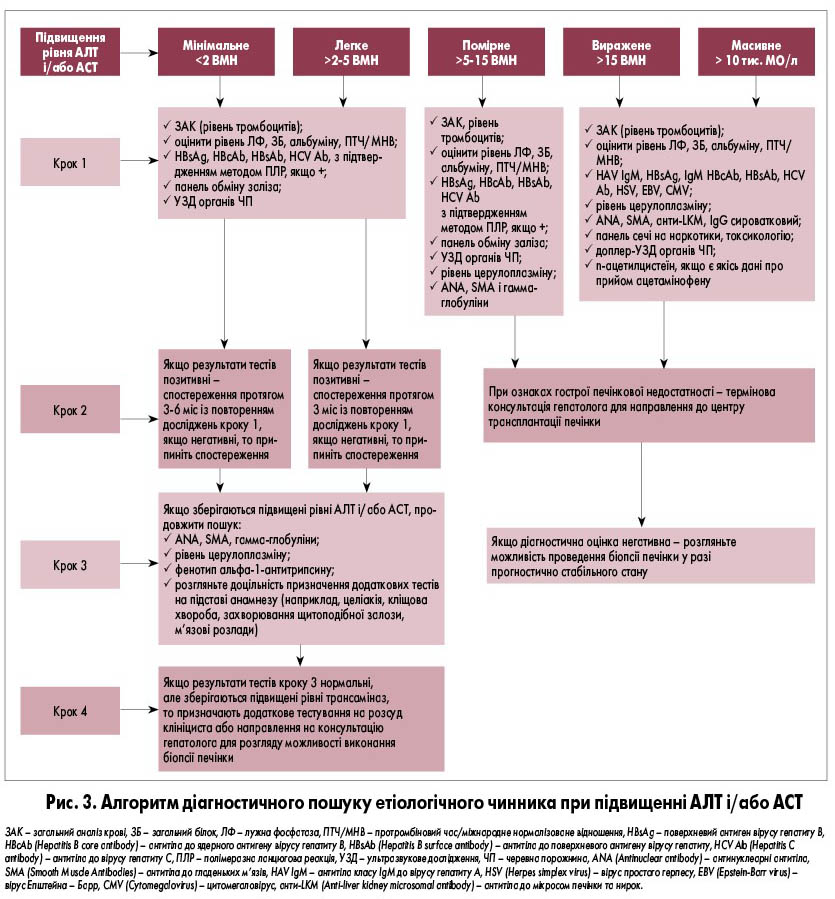
При гострому захворюванні печінки з помірно підвищеними значеннями АЛТ і/або АСТ і відсутності ознак печінкової недостатності рівень трансаміназ слід перевіряти протягом 3 міс. Якщо рівні трансаміназ залишаються підвищеними або виявляють тенденцію до їх зростання, необхідна подальша діагностика. Слід обов’язково виключити наявність вірусного гепатиту (A, B/D, C або E). Якщо результати серологічних досліджень негативні, пацієнту слід призначити тести, спрямовані на виявлення обмінних та спадкових хвороб, пов’язаних із патологією печінки (гемохроматоз, хвороба Вільсона, ЦД, целіакія, хвороба Гоше, дефіцит лізосомальної кислої ліпази тощо). Крім того, необхідно визначити наявність аутоантитіл (ANA, антимітохондріальних антитіл – AMA, SMA, антинейтрофільних цитоплазматичних – pANCA, антитіл до розчинного антигену печінки – SLA) і рівень гамма-глобулінів як маркерів аутоімунного гепатиту. Якщо результати все ще не дають змогу визначити причину патології, наступним кроком має бути дослідження з метою виявлення менш поширених причин, таких як інфікування іншими вірусами, бактеріями, грибами або паразитами. Крім того, навіть якщо це не вказано в історії хвороби, слід мати на увазі, що пацієнт міг приховати інформацію про вживання наркотиків або алкоголю. У такому разі доцільним буде дослідження сечі на наркотики, визначення вуглеводдефіцитного трансферину (Carbohydrate-Deficient Trancferrin, CDT) чи рівня етилглюкуроніду в сечі або дослідження проби волосся. Коли не вдається уточнити причину змін рівнів АЛТ та АСТ, основним методом діагностики стає біопсія печінки.
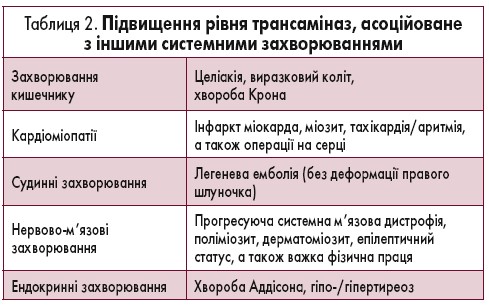 Підвищення рівня трансаміназ можливе також у зв’язку з іншими системними захворюваннями, що слід враховувати при диференційній діагностиці (табл. 2). Хибнопозитивне підвищення вмісту трансаміназ може виникати при гемолізі, інтенсивній фізичній активності, збільшенні споживання білка або тривалому голодуванні, а також після вживання їжі.
Підвищення рівня трансаміназ можливе також у зв’язку з іншими системними захворюваннями, що слід враховувати при диференційній діагностиці (табл. 2). Хибнопозитивне підвищення вмісту трансаміназ може виникати при гемолізі, інтенсивній фізичній активності, збільшенні споживання білка або тривалому голодуванні, а також після вживання їжі.
Значення ГДГ як маркера пошкодження печінки недооцінене українськими лікарями. ГДГ міститься в мітохондріях нервових клітин, клітин міокарда, скелетних м’язів, але найбільше – у гепатоцитах. Цей фермент каталізує перетворення глумату в альфа-кетоглутарову кислоту. Підвищення його рівня вказує на значне центроацинарне ураження, що виникає при гострій інтоксикації (наприклад, при отруєнні грибами) та порушеннях перфузії печінки. Дослідження концентрації ГДГ також відіграє важливу роль у диференційній діагностиці захворювань печінки. Це пояснюється тим, що ГДГ міститься в мітохондріях і майже не виділяється в кров при запальних захворюваннях печінки. Виняток становить перша доба жовтяничного періоду гепатитів, коли активність ГДГ дещо підвищується. При холестатичних захворюваннях печінки рівень ГДГ може бути помірно підвищений на відміну від гамма-глутамілтрансферази (ГГT), рівень якої є раннім діагностичним маркером холестазу.
! Характеристика ГДГ як маркера пошкодження паренхіми печінки:
- період напіввиведення <18 год;
- діапазон норми ♂<7 МО/л; ♀<5 МО/л;
- специфічний маркер ураження печінки, якщо значення помітно підвищені;
- винятково мітохондріальна локалізація;
- підвищені значення у разі наявності центроацинарних пошкоджень: гіпоксія, гострий (токсичний) гепатит, обструктивна жовтяниця.
Нерідко у клінічній практиці для диференційної діагностики гепатоцелюлярного пошкодження використовують співвідношення рівнів печінкових ферментів. Так, коефіцієнт АCТ/АЛТ, який був запропонований De Ritis як додатковий до абсолютних значень активності амінотрансфераз, певною мірою свідчить про тяжкість ураження печінки (в нормі коефіцієнт дорівнює 1,33±0,42, або 0,91-1,75). Співвідношення De Ritis (AСT/AЛT) дає змогу диференціювати досить незначне (коефіцієнт De Ritis <1) і тяжке ушкодження (коефіцієнт De Ritis >1), яке має місце при цирозі печінки. Переважне підвищення рівня АСТ спостерігається при гострому алкогольного гепатиті та пухлинах печінки і пов’язане з локалізацією ферментів у мітохондріях. При гострому вірусному гепатиті коефіцієнт De Ritis дорівнює <1, оскільки переважає підвищення активності АЛТ. Низькі рівні амінотрансфераз не мають істотного значення для прогнозу захворювання. Відомо про розвиток фульмінантного некрозу при гострому гепатиті, коли рівень ферментів сироватки крові підвищується незначно, а швидке одужання можливе при різко підвищеній активності. Крім того, у більшості пацієнтів із цирозом печінки активність амінотрансфераз нижча за 300-200 МО/л і різко знижується у термінальній стадії печінкової недостатності.
Для оцінювання ступеня цитолізу клітин і диференційної діагностики жовтяниці визначають коефіцієнт (АСТ+АЛТ)/ГГТ (коефіцієнт Шмідта). У разі запальних захворювань печінки та некрозу клітин активність ГГТ вища, ніж трансаміназ, внаслідок чого коефіцієнт знижується. При дифузних ураженнях печінки активність трансаміназ зростає у 20-25 разів, внаслідок чого коефіцієнт різко збільшується. Завдяки використанню цього коефіцієнта значно полегшується диференційна діагностика паренхіматозної та обтураційної жовтяниці. При гострому гепатиті, внутрішньопечінковому холестазі цей коефіцієнт становить близько 50 (через різке підвищення активності амінотрансфераз і незначне – ГГТ). У разі механічної жовтяниці, метастазів раку у печінці коефіцієнт Шмідта становить 5-15 (значне зростання активності ГГТ та невелике – амінотрансфераз). Співвідношення (АСТ+АЛТ)/ГГТ дає змогу більш достовірно, ніж АЛТ/ЛФ, диференціювати обтураційну та вірусну жовтяницю.
Отже, в усіх випадках виявлення гепатоцелюлярного пошкодження необхідно виконувати покроковий діагностичний пошук етіологічного чинника, що дозволить визначити тактику ведення пацієнта, забезпечити ефективне лікування та поліпшити прогноз.
Література
- Silva M.J., Rosa M.V., Nogueira P.J., Calinas F. Ten years of hospital admissions for liver cirrhosis in Portugal. Eur. J. Gastroenterol. Hepatol. 2015 Nov; 27(11): 1320-6.
- Nilsson E., Anderson H., Sargenti K., Lindgren S., Prytz H. Incidence, clinical presentation and mortality of liver cirrhosis in Southern Sweden: a 10-year populationbased study. Aliment. Pharmacol. Ther. 2016 Jun; 43(12): 1330-9.
- Pariente A. Hepatic cytolysis (aminotranferases increase) in adults Article in Hepato-Gastro. 2013 Oct; 20(8): 629-38. doi: 10.1684/hpg.2013.0916.
- Sherman K.E. Alanine aminotransferase in clinical practice: a review. Archives of internal medicine. 1991; 151(2): 260.
- Sohocki M.M., Sullivan L.S, Harrison W.R., Sodergren E.J., Elder F.F., Weinstock G., Tanase S., Daiger S.P. Human glutamate pyruvate transaminase (GPT): localization to 8q24.3, cDNA and genomic sequences, and polymorphic sites. 1997 Mar 1; 40(2): 247-52.
- Kim W., Flamm S.L., Di Bisceglie A.M., Bodenheimer H.C. Serum activity of alanine aminotransferase (ALT) as an indicator of health and disease. Hepatology. 2008; 47(4): 1363-70.
- Giannini E.G., Testa R., Savarino V. Liver enzyme alteration: a guide for clinicians. Canadian medical association journal. 2005; 172(3): 367-79.
- James P.T. Obesity: the worldwide epidemic. Clinics in dermatology. 2004; 22(4): 276-80.
- Eckel R.H., Grundy S.M., Zimmet P.Z. The metabolic syndrome. The Lancet. 2005; 365(9468): 1415-28.
- Dong M.H., Bettencourt R., Brenner D.A., Barrett-Connor E., Loomba R. Serum levels of alanine aminotransferase decrease with age in longitudinal analysis. Clinical Gastroenterology and Hepatology. 2012; 10(3): 285-90.
- Yang R.Z., Park S., Reagan W.J., Goldstein R., Zhong S., Lawton M., Rajamohan F., Qian K., Liu L., Gong D.W. Alanine aminotransferase isoenzymes: molecular cloning and quantitative analysis of tissue expression in rats and serum elevation in liver toxicity. Hepatology. 2009; 49(2): 598-607.
- Ruhl C.E., Everhart J.E. Diurnal Variation in Serum Alanine Aminotransferase Activity in the United States Population. Journal of Clinical Gastroenterology. 2013; 47(2): 165.
- Kim H.C. Nam C.M., Jee S.H. et al. Normal serum aminotransferase concentration and risk of mortality from liver diseases: prospective cohort study. Br. Med. J. 2004; 328: 983.
- Lee T.H. Kim W.R., Benson J.T. et al. Serum aminotransferase activity and mortality risk in a United States community. Hepatology. 2008; 47: 880-7.
- Kwo P.Y., Cohen S.M., Lim J.K. ACG Practice Guideline: Evaluation of Abnormal Liver Chemistries. Am. J. Gastroenterol. advance online publication. 2016; 2016: 1-18.
- Giannini E.G., Testa R., Savarino V. Liver enzyme alteration: a guide for clinicians. Canadian medical association journal. 2005; 172(3): 367-79.
- Schwartz M.K. Clinical aspects of aspartate and alanine aminotransferases. Methods in enzymology. 1971; 17: 866-75.
- Matteoni C.A., Younossi Z.M., Gramlich T., Boparai N., Liu Y.C., McCullough A.J. Nonalcoholic fatty liver disease: a spectrum of clinical and pathological severity. Gastroenterology. 1999; 116(6): 1413-19.
- Ruhl C.E., Everhart J.E. Coffee and caffeine consumption reduce the risk of elevated serum alanine aminotransferase activity in the United States. Gastroenterology. 2005; 128(1): 24-32.
- James P.T. Obesity: the worldwide epidemic. Clinics in dermatology. 2004; 22(4): 276-280.
- Arndt V., Brenner H., Rothenbacher D. et al. Elevated liver enzyme activity in construction workers: prevalence and impact on early retirement and allcause mortality. Int. Arch. Occup. Environ Health. 1998; 71: 405-12.
- Ruhl C.E., Everhart J.E. Upper limits of normal for alanine aminotransferase activity in the United States population. Hepatology. 2012; 55: 447-54.
- Ioannou G.N. Weiss N.S., Boyko E.J. et al. Elevated serum alanine aminotransferase activity and calculated risk of coronary heart disease in the United States. Hepatology. 2006; 43: 1145-51.
- Pacifico L., Ferraro F., Bonci E., Anania C., Romaggioli S., Chiesa C. Upper limit of normal for alanine aminotransferase: Quo vadis? Clinica Chimica Acta. 2013; 422: 29-39.
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 1 (51), лютий 2019 р.


