17 березня, 2019
Активний метаболіт лоратадину – нове слово у лікуванні кропив’янки у дітей
Алергічну патологію часто називають хворобою цивілізації, яка є наслідком постійного впливу на людину найрізноманітніших тригерів. Сучасна ситуація стосовно поширеності алергічних хвороб у світі є вкрай невтішною: близько 20-40% населення страждають від тих чи інших проявів алергії, серед них майже 30% – діти. Одним із найпоширеніших проявів алергії є кропив’янка. Медико-соціальна значущість цього патологічного стану зумовлена його високою поширеністю: майже кожна 4-та людина у світі хоча б 1 раз у житті перенесла епізод гострої кропив’янки. На хронічну кропив’янку, за різними даними, хворіє від 0,5 до 5,0% населення. У дітей частіше розвивається гостра форма кропив’янки, поширеність якої залежить від віку і коливається у широких межах (2,1-6,7%). Крім появи характерного висипу, захворювання супроводжується сильним свербежем і печінням, які значно знижують якість життя дитини та можуть спровокувати виникнення психоемоційних розладів. Тому для педіатра важливо швидко розпізнати патологію та обрати оптимальну лікувальну тактику – безпечну та ефективну у конкретному клінічному випадку.
Кропив’янка (від лат. urtica – кропива) – це гетерогенна група захворювань, що супроводжуються появою еритематозного висипу на шкірі, сильного свербежу та печіння, які зникають протягом 24 год, не залишаючи вторинних змін. Елементи висипу представлені червоними та рожевими пухирями розміром від кількох міліметрів до 10 см і більше, які мають чіткі контури та підвищуються над поверхнею шкіри. При кропив’янці може уражатись уся поверхня шкіри. Пухирі при кропив’янці є обмеженим набряком дерми. У разі поширення цього набряку на глибокі шари дерми, підшкірну жирову клітковину, слизові оболонки розвивається ангіоневротичний набряк, який регресує значно повільніше (до 72 год).
За тривалістю перебігу виділяють гостру (до 6 тижнів) і хронічну кропив’янку (понад 6 тижнів). У разі хронічної кропив’янки тривалі епізоди висипання (із появою патологічних шкірних елементів майже щодня) змінюються періодами без висипання, які тривають від кількох днів до кількох тижнів. У дітей до 2 років частіше зустрічається гостра кропив’янка, 2-12 років – гостра та хронічна форми. Варто відзначити, що останнім часом у педіатричній практиці хронічна кропив’янка стала зустрічатись частіше. Інколи ця форма захворювання діагностується навіть у дітей раннього віку. Актуальність проблеми кропив’янки у педіатричній практиці зумовлена тим, що у половини хворих дітей також наявні прояви інших алергічних захворювань, зокрема у 16,2% випадків гостра кропив’янка виникає на фоні атопічного дерматиту (F. Simons et al., 2001).
Кропив’янка, які і інші прояви алергії, є поліетіологічним захворюванням. Тригерами імунопатологічної реакції можуть ставати лікарські засоби, харчові продукти та добавки, інфекційні агенти, інгаляційні алергени (пил, пилок рослин, пух, спори грибів тощо), побутові хімічні речовини, отрути перетинчастокрилих комах, фізичний вплив на шкіру (висока та низька температура, ультрафіолетове опромінення, вібрація, обвітрювання, тертя, тиск тощо), фізичне навантаження. На відміну від інших алергічних захворювань, при гострій кропив’янці здебільшого вдається встановити істинну причину алергії, оскільки клінічні прояви виникають через нетривалий час після контакту з тригером. Найчастішими етіологічними факторами кропив’янки є інфекційні агенти (адено-, рота-, ентеровіруси, респіраторно-синцитіальний вірус, цитомегаловірус, вірус Епштейна – Барр, стрептококи, мікоплазми, паразити), лікарські засоби (нестероїдні протизапальні препарати, β-лактамні антибіотики) та харчові алергени. Важливо наголосити, що часто ізольована дія одного фактора не призводить до виникнення хвороби, а при комбінованій дії декількох чинників імовірність розвитку кропив’янки зростає.
До сьогодні не втратила своєї актуальності етіопатогенетична класифікація кропив’янки, запропонована S. Fineman (1988) та доповнена Е.С. Феденко (2000), згідно з якою виділяють такі види захворювання: імунологічно зумовлений (анафілактичний, цитотоксичний, імунокомплексний варіанти), анафілактоїдний, фізичний (кропив’янка, викликана тиском, дермографічна, холодова, сонячна, вібраційна кропив’янка), особливі варіанти (холінергічний, адренергічний, контактний, аквагенний), рідкісні варіанти (синдроми Шнітцлера, Muckle – Wells, Gleich, дефіцит 3В-інактиватора комплементу) та стани, які історично належать до кропив’янки (мастоцитоз, уртикарний васкуліт, спадкова холодова кропив’янка).
В основі патогенетичного механізму гострої кропив’янки лежить реакція гіперчутливості негайного типу (тип I реакцій за Gell і Coombs). При контакті специфічного алергену з імуноглобуліном (Ig) класу E, розташованим на мембрані мастоцитів і базофілів, відбувається дегрануляція останніх. У результаті з базофільних гранул цих клітин вивільняються вазоактивні речовини та медіатори: гепарин, мукополісахариди, гістамін, серотонін, хемотаксичні фактори еозинофілів і нейтрофілів, гіалуронова кислота, глікопротеїди та фосфоліпіди, протеолітичні ензими (катепсин G). Ці речовини активують сенсорні нервові закінчення, сприяють вазодилатації, підвищенню проникності судинної стінки, екстравазації, тим самим спричиняючи клінічні прояви кропив’янки: уртикарний висип і свербіж. Гіперпродукція IgE зумовлена надмірною стимуляцією В-лімфоцитів інтерлейкінами (ІЛ)-4 та -13. Імунокомплексний тип кропив’янки виникає при фіксації імунних комплексів на мембрані тучних клітин (при сироватковій хворобі). При цитотоксичному типі кропив’янки основна роль у розвитку захворювання належить IgG- та IgM-антитілам, які реагують на антигени еритроцитів при переливанні крові.
Викликає інтерес механізм виникнення хронічної кропив’янки, деякі ланки якого залишаються невідомими. Протягом останніх років вдалося встановити, що у разі рецидивного перебігу кропив’янки тривалістю понад 6 тижнів участь IgE-опосередкованих механізмів є малоймовірною. Сьогодні опубліковано дані багатьох досліджень, які пояснюють роль аутореактивності й аутоантитіл (анти-IgE й анти-FcεRIα; S. Jain et al., 2014). У пацієнтів із хронічною кропив’янкою виявляють підвищені рівні ІЛ‑4 та ‑5, які передбачають змішаний (Th1/Th2) тип імунної відповіді. Остаточно не відомо, яким чином відбувається активація та контроль синтезу аутоантитіл, проте на кінцевому етапі усі патогенетичні механізми призводять до єдиного результату. По‑перше, при дегрануляції тучних клітин виділяється низка біологічно активних речовин, серед яких основна роль належить гістаміну. По-друге, тучні клітини здатні синтезувати вазоактивні речовини без дегрануляції (фактор некрозу пухлин, ІЛ‑6, фактор активації тромбоцитів, судинний ендотеліальний фактор росту). Результати недавніх досліджень також вказують на роль коагуляційної системи крові у розвитку кропив’янки. Зокрема, це стосується тромбіну, який підвищує проникність судинної стінки, сприяє вивільненню прозапальних медіаторів тучними клітинами, формуванню С5а-компонента комплементу.
Незважаючи на те що механізм виникнення хронічної кропив’янки достеменно не відомий, часто це захворювання виявляють у дітей, у яких має місце вогнище хронічної інфекції (хронічні тонзиліт, синусит, отит, холецистит, коліт, карієс зубів тощо). Зокрема, доступні дані, які підтверджують зв’язок вірусного гепатиту В з розвитком хронічної кропив’янки (G.A. Vaida, 1983). Існує також низка досліджень, що обґрунтовують зв’язок між хронічною кропив’янкою та інфекцією Helicobacter pylori, яка знижує імунологічну толерантність і стимулює продукцію аутоантитіл, у тому числі анти-IgE й анти-FcεRIα. Так, у 10-18% дітей із проявами хронічної кропив’янки діагностують хелікобактерну інфекцію (H. Pite et al., 2013).
Для ведення дітей з кропив’янкою нині використовують оновлені європейські рекомендації European Academy of Allergy and Clinical Immunology (EAACI), Global Allergy and Asthma European Network (GA2LEN), European Dermatology Forum (EDF), World Allergy Organization (WAO) 2018 р.
Метою лікування дітей з кропив’янкою є повне усунення симптомів захворювання. У рекомендаціях наведена послідовність дій, які має виконувати лікар у випадку появи у дитини уртикарного висипу:
- виявлення та усунення причини захворювання;
- подальше уникнення факторів, які можуть спровокувати повторний розвиток алергічної реакції;
- індукція толерантності та/або призначення фармакотерапевтичних заходів для запобігання вивільненню біологічно активних речовин з мастоцитів.
Важливо підкреслити, що стратегія ведення педіатричного пацієнта із кропив’янкою повинна відповідати базовому принципу: призначення лікувальних заходів у тому обсязі, якого потребує пацієнт, з одночасним обмеженням цього переліку, наскільки це можливо (T. Zuberbier et al., 2018). Це означає, що для досягнення адекватної відповіді організму на терапію педіатр має брати до уваги два фактори: сучасні рекомендації, котрі базуються на даних доказової медицини, та особливості перебігу захворювання у конкретного пацієнта.
Крок 1
Виявлення та усунення причини кропив’янки. Здебільшого встановлення діагнозу кропив’янки не потребує призначення рутинних діагностичних заходів, достатньо ретельного збору анамнезу та фізикального обстеження дитини. Виняток становлять клінічні випадки, коли неможливо визначити причину захворювання при тривалому тяжкому і/або персистуючому перебігу хронічної кропив’янки, припущенні IgЕ-залежного механізму харчової алергії або медикаментозної гіперчутливості. Сьогодні єдиними доступними скринінговими тестами для діагностики хронічної кропив’янки є шкірний тест з аутологічною сироваткою і тести активації базофілів.
Після виявлення провокуючого фактора необхідно припинити його дію на організм. Для цього призначаються елімінаційні заходи, які є базисним лікуванням алергічної патології.
Ці рекомендації мають індивідуальний характер і залежать від фактора, що провокує розвиток захворювання (елімінаційні дієти, припинення прийому лікарського засобу, який спровокував кропив’янку, обмеження контакту із пилом та іншими алергенами та ін.). Необхідно також виключити із раціону хворої дитини продукти-гістамінолібератори (рибу, томати, яєчний білок, полуницю, суницю, шоколад тощо).
Крок 2
Подальше уникнення факторів, які можуть спровокувати повторний розвиток алергічної реакції. Реалізація цього етапу передбачає неперервне дотримання дитиною та її родичами заходів, які можуть запобігти епізодам алергічної реакції негайного типу (вологе прибирання при патологічній реакції на побутовий пил, заміна пухових наповнювачів курток, подушок на синтетичні матеріали при алергії на пух, виключення із раціону продуктів-гістамінолібераторів тощо).
Крок 3
Індукція толерантності та/або застосування фармакотерапевтичних заходів. Індукцію толерантності можна застосовувати лише при деяких формах кропив’янки (холодовій, холінергічній, сонячній). Вона передбачає щоденний вплив подразника (на пороговому рівні) протягом нетривалого часу. Але, як свідчить практика, більшість педіатричних пацієнтів та їхніх батьків не підтримують такий метод лікування.
Фармакотерапія передбачає застосування сучасних Н1-гістаміноблокторів. Першою лінією терапії дітей з кропив’янкою є сучасні Н1-антигістамінні препарати (АГП) ІІ покоління у відповідному до віку дозуванні (T. Zuberbier et al., 2018).
У разі гострої кропив’янки за відсутності через 2 год ефекту від застосування Н1-АГП ІІ покоління терапію можна доповнити коротким курсом (3-5 днів, максимально – до 10) системних кортикостероїдів у дозуванні 1 мг/кг на добу в перерахунку на преднізолон.
При хронічній кропив’янці препаратом вибору залишається Н1-АГП ІІ покоління у стандартних вікових дозах. У разі відсутності відповіді на терапію через 2-4 тижні дозу препарату збільшують до 4 разів. Як правило, на фоні терапії неседативними АГП вдається досягти повного регресування симптомів кропив’янки. Якщо терапія АГП у високих дозах не забезпечує повного контролю симптомів хвороби, вирішують питання щодо включення у схему лікування омалізумабу чи циклоспорину А. Збільшення дози АГП, застосування біологічних та імуносупресивних препаратів потребує виваженого індивідуального підходу, а також інформування та згоди батьків. Рішення про зміну схеми терапії має прийматися колегіально. У цьому аспекті вибір оптимального Н1-АГП ІІ покоління є важливим етапом лікування, що згодом дозволить контролювати симптоми кропив’янки при відсутності потреби збільшення дози (рис.).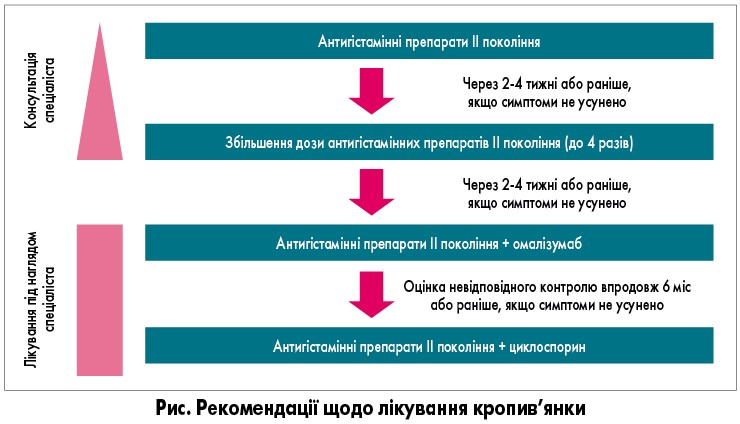
Застосування АГП як першочергової терапії при кропив’янці аргументоване тим, що головним медіатором алергічного запалення є гістамін. Ця біологічно активна речовина реалізує свою дію у патофізіологічній стадії алергії, внаслідок чого і виникають клінічні прояви захворювання – локалізований набряк дерми із розвитком уртикарного висипу та свербіж шкіри.
Сьогодні виділяють два покоління Н1‑АГП, які відрізняються між собою. Якщо у дорослих Н1-АГП І покоління не призначають уже протягом тривалого часу, то у педіатричній практиці деякі клініцисти ці препарати використовують, зокрема, у дітей віком до 6 міс (при потребі парентерального введення лікарського засобу у гострих і тяжких ситуаціях, наприклад при набряку Квінке). Проте сьогодні такий підхід поступово відходить на другий план, адже Н1-АГП І покоління зумовлюють низку небажаних ефектів, які істотно обмежують їх застосування. До них належать антихолінернічна дія (сухість слизових оболонок, порушення сечовипускання, спазм акомодації, підвищення внутрішньоочного тиску, зниження апетиту), вплив на структури центральної нервової системи внаслідок проникнення Н1-АГП І покоління через гематоенцефалічний бар’єр (сонливість, запаморочення), кардіотоксичність (подовження інтервалу Q-Т), тахіфілаксія, що обмежує термін застосування цих препаратів, короткотривала дія лікарського засобу (тому виникає потреба у збільшенні кратності введення). Для педіатричної практики також має значення кількість препарату, яка потрапляє в організм дитини. Для досягнення терапевтичного ефекту доза та кратність введення Н1-АГП І покоління зазвичай мають бути більшими, ніж у випадку лікування Н1-АГП ІІ покоління.
Саме тому поява на світовому фармацевтичному ринку Н1-АГП ІІ покоління стала справжнім проривом у лікуванні алергічної патології у пацієнтів усіх вікових категорій. Представники цієї фармакологічної групи позбавлені небажаних ефектів, які притаманні їхнім попередникам, адже вони є високоселективними до Н1-гістамінових рецепторів (тому не чинять антихолінергічної та кардіотоксичної дії), не проникають через гематоенцефалічний бар’єр (не справляють седативної дії). Н1-АГП ІІ покоління не викликають тахіфілаксії, забезпечують тривалий (24 год) ефект.
Великим досягненням фармакології став синтез активних метаболітів Н1-АГП ІІ покоління, які сьогодні займають основну позицію у лікуванні алергічних захворювань, зокрема кропив’янки. Головною перевагою цих молекул є те, що вони не потребують додаткової активації у печінці і починають діяти відразу після потрапляння у загальний кровообіг. До таких молекул належить дезлоратадин – первинний активний метаболіт лоратадину.
Дезлоратадин є селективним блокатором Н1-гістамінових рецепторів тривалої дії, який володіє антигістамінним, антиалергічним і протизапальним ефектом. Він інгібує каскад патологічних реакцій, котрі лежать в основі алергічного запалення: виділення прозапальних цитокінів (у тому числі ІЛ‑4, -6, -8, -13), хемокінів (RANTES), молекул адгезії, міграції та адгезії еозинофілів, IgE-залежне вивільнення гістаміну, простагландину D2 та лейкотрієну С4. На українському фармацевтичному ринку ця діюча речовина представлена оригінальним препаратом Еріус® фармацевтичної компанії Bayer.
Крім переваг, притаманних усім Н1‑АГП ІІ покоління, лікарський засіб Еріус® заслуговує особливої уваги з боку педіатрів, тому що:
- володіє швидкою (упродовж 30 хв після введення) тривалою (до 27 год) дією, що зменшує кратність його застосування до 1 разу на добу, а отже, підвищує комплаєнтність до лікування;
- зручна лікарська форма сиропу, який застосовують для лікування дітей віком від 6 міс;
- біодоступність та ефективність засобу не залежить від вживання їжі;
- наявні переконливі дані доказової медицини щодо ефективності та безпечності застосування лікарського засобу у дітей;
- оригінальний препарат – це засіб, у якому стандартизована як діюча речовина, так і допоміжні компоненти.
Таким чином, сучасна стратегія ведення педіатричних пацієнтів з кропив’янкою передбачає застосування Н1-АГП ІІ покоління як терапії першої лінії. Сьогодні доступні активні метаболіти лоратадину, які починають діяти уже протягом перших 30 хв після прийому та не чинять навантаження на печінку. Таким лікарським засобом є дезлоратадин (оригінальний препарат Еріус®), ефективність і безпечність якого доведена у дітей раннього віку (з 6 міс).
Підготувала Ілона Цюпа
Тематичний номер «Педіатрія» №1 (48), березень 2019 р.


