17 березня, 2019
Тромбофилия у детей: какие тесты и когда необходимо проводить?
Тромбофилия – наследственное или приобретенное состояние, характеризующееся чрезмерной склонностью к тромбообразованию в кровеносных сосудах с началом в раннем возрасте [1]. В классическом понимании тромбофилия не является болезнью и может проявляться тромбозом или длительное время протекать бессимптомно. Тромбообразование, по существу, – нормальный процесс, который препятствует чрезмерному истечению крови в местах повреждения сосуда. Однако когда тромботический процесс является избыточным, тогда он становится патологическим [2]. Несмотря на то что тромботические состояния значительно чаще встречаются у лиц старшего возраста, наличие тромбофилии может иметь место в детском возрасте, начиная с периода новорожденности.
К настоящему времени выявлено около 20 разных форм тромбофилии, которые могут вносить определенный вклад в развитие тромбоза. Венозный тромбоэмболизм (ВТЭ) объединяет два связанных заболевания – тромбоз глубоких вен и тромбоэмболию легочной артерии. Он является многофакторной патологией, в развитии которой участвуют как наследственные, так и приобретенные факторы, в том числе тромбофилия. ВТЭ все чаще встречается у детей. Так, частота тромбоза у детей в первые 6 месяцев жизни составляет 5 на 100 000 новорожденных [3]. В 1990‑х годах региструемая заболеваемость ВТЭ у детей колебалась от 0,07 до 0,14 на 10 000 в год (у взрослых 10-15 на 10 000) и составляла 5,3 на 10 000 госпитализаций [4-6]. За последние десятилетия заболеваемость ВТЭ у детей значительно увеличилась [7, 8], это увеличение наблюдается во всех возрастных категориях. ВТЭ приводит к развитию посттромботического синдрома у 12,4% пациентов и частым рецидивам тромбоза – у 8,1% [9].
История
ВТЭ впервые был описан Briggs еще в 1905 г. Изучение этой патологии продолжили (хотя и без понимания патофизиологии самого процесса) F. Jordan и A. Nandorff в 1956 г. [10]. В 1965 г. О. Egeberg [11] описал случай из своей клинической практики. Он наблюдал семью из Норвегии с наследственным дефицитом антитромбина III (АТ-III) и рекуррентным тромбозом. 45-летняя женщина и ее 12-летний сын из этой семьи были одновременно госпитализированы с тромбозом нижних конечностей. В этом случае впервые выявили связь между сниженной концентрацией природного антикоагулянта и наследственным тромбозом.
Почти 20 лет спустя была обнаружена связь между дефицитом протеинов С и S и семейным тромбозом [12, 13]. Первое описание ребенка с гомозиготным протеином С осуществили Н. Вranson и соавт. в 1983 г. [14]. В 1990-х годах обнаружение резистентности к протеину С положило начало исследованию мутации фактора V (фактор Лейдена). Данная мутация представляет собой однократную замену глутаминовой аминокислоты на аспарагиновую в положении 506. Это первый изученный тромбофильный дефект, который вызывал усиление коагуляции или, правильнее сказать, снижение антикоагулянтной активности [15, 16]. Точечная мутация в нетранслируемой области 3с гена F2 протромбина, или мутация F2 G20210A, связанная с повышенными уровнями циркулирующего протромбина, обнаружена в 1996 г. [17]. Идентификация этого и других наследственных дефектов привела к значительному увеличению количества определяемых случаев тромбофилии за последние годы [18]. В дальнейшем было открыто множество генетических мутаций, обусловливающих дисфункцию факторов гемостаза, антикоагуляции и фибринолиза и объясняющих склонность индивидуумов к тому или иному виду тромбофилии в аспекте риска развития тромбоза. Роль многих из них продолжает изучаться, так как их истинное значение в тромбообразовании до конца не ясно.
Патогенез тромбоза у детей
Патогенез тромбоза почти всегда комплексный. Эпизоды тромбоза у детей возникают вследствие сочетанного воздействия наследственных и приобретенных факторов (табл. 1).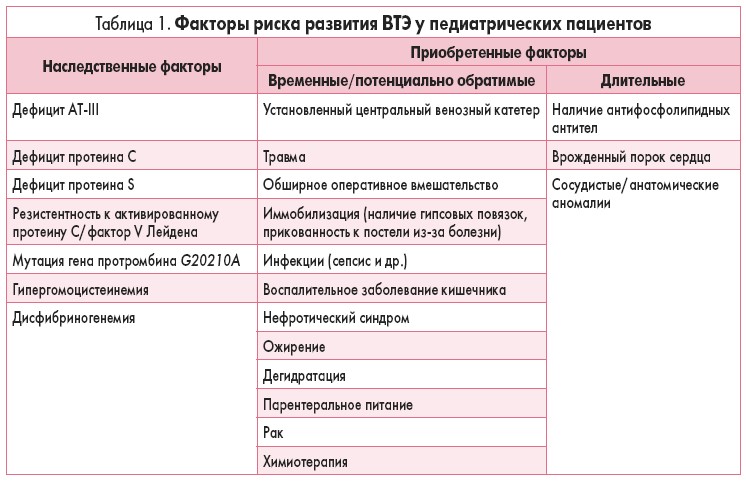
Основными предрасполагающими и провоцирующими протромботическими факторами у детей являются:
- установленный сосудистый катетер;
- инфекционные заболевания;
- мальформация или повреждение сосудов;
- химиотерапия L-аспарагиназой;
- заболевание сердца;
- протезирование сердечных клапанов;
- системная красная волчанка;
- ревматоидный артрит;
- болезнь Крона;
- язвенный колит;
- первичный антифосфолипидный синдром;
- полицитемия;
- серповидноклеточная анемия и другие гемоглобинопатии;
- заболевание почек;
- сахарный диабет;
- воспаление.
Для диагностики тромбофилии у детей используют:
- анализ клинической картины и факторов риска, гемостазиологический анамнез ребенка и семейный анамнез;
- инструментальные методы диагностики (ультразвуковая доплерография, компьютерная и магнитно-резонансная томография, ангиография);
- лабораторные методы исследования.
Лабораторные тесты для диагностики тромбофилии у детей
Рекомендованные лабораторные тесты для установления диагноза тромбофилии у детей представлены в таблице 2.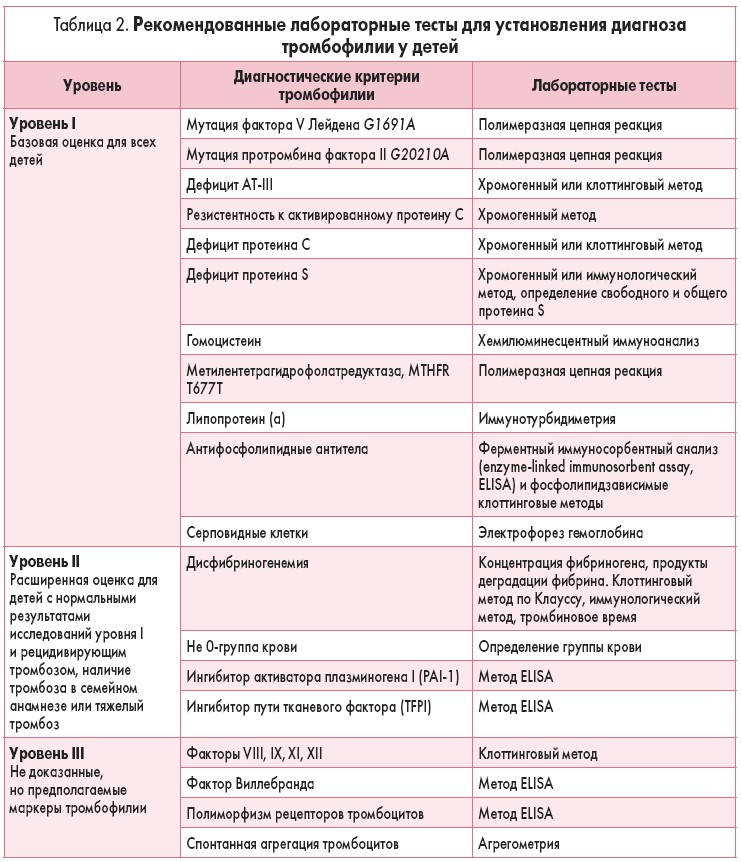
Наследственные и приобретенные факторы участвуют в развитии клинической картины тромбоза. Риск развития тромбоза может повышаться у лиц, которые имеют один или несколько наследственных факторов тромбофилии, однако у них на протяжении жизни может не возникнуть ни одного эпизода тромбоза. Наличие длинных бессимптомных периодов между эпизодами тромбообразования и при рекуррентном тромбозе является очень важным с точки зрения доказательства того факта, что присутствие только наследственных факторов недостаточно для развития этого процесса, так как при этом играют определенную роль также приобретенные факторы [19-24]. Было показано, что у детей приобретенные факторы чаще по сравнению с наследственными вызывают тромбоз. Как правило, приобретенные факторы включают использование катетера, злокачественные заболевания, инфекцию, заболевания сердца, нефротический синдром [25]. Наследственные факторы важны только у подростков, а также у детей, у которых ВТЭ развился при отсутствии триггерных факторов (частота 60%) [26].
Наследственные факторы тромбофилии у детей
Наследственный дефицит естественных антикоагулянтов, таких как АТ-III, протеины С и S, является доказанным фактором риска как первичного, так и повторных эпизодов венозного тромбоза у детей.
- Наследственный дефицит АТ-III. Распространенность дефицита АТ-III колеблется от 2 до 20 на 10 000 населения [27], а частота обнаружения у детей с тромбозом – от 1,4 до 12,5% [28].
- Наследственный дефицит протеина С. Дефицит протеина С встречается у 5,4‑13,9% детей с тромбозом [29] при средней распространенности 1 на 6000-32 000 населения.
- Наследственный дефицит протеина S. Предполагаемая распространенность дефицита протеина S в популяции составляет не менее 5 на 100 000 человек. Дефицит этого естественного антикоагулянта отмечается у 1,0‑14,3% детей с тромбозом [30].
К наследственным факторам тромбофилии у детей также относятся: полиморфизм тромбоцитарных факторов, дисфибриногенемии, гиперлипопротеинемия (а), митохондриальная патология.
Выполнение тестов при наследственной тромбофилии у детей с тромбозом
При исследованиях с целью подтверждения наследственной тромбофилии наиболее распространенными тестами являются определение содержания АТ-III, протеинов С и S, фактора V Лейдена и мутации фактора II протромбина. Дефицит АТ-III, протеинов С и S или положительные результаты всех этих тестов характеризуются как тромбофилия высокого риска, а носительство фактора V Лейдена или мутации фактора II протромбина –как тромбофилия низкого риска. Было показано, что дети с дефицитом AT-III и мутацией протромбина имеют повышенный риск ВТЭ (соответственно в 8,73 и 2,63 раза).
Рекомендации. Проведение исследования с целью подтверждения наследственной тромбофилии выполняется в том случае, если тромбоз обнаружен, повторяется и встречается в абнормальных областях у педиатриических пациентов, а таже у лиц с тромбозом в семейном анамнезе.
Тем не менее, выполнение тестов по поводу наследственной тромбофилии является спорным в некоторых клинических ситуациях. Учитывая большое влияние приобретенных факторов на развитие тромбоза у детей, решение о тестировании с целью подтверждения наследственной тромбофилии должно быть принято на основании оценки клинического состояния пациента.
Приобретенные факторы тромбофилии у детей
1. Катетеризация сосудов. По данным обзора литературы за 1948-2012 гг., выполненного C. Park и соавт. [31], риск возникновения тромбоза в неонатальный период составляет 9,2%. При неонатальном тромбозе приобретенные факторы выявляют значительно чаще по сравнению с наследственными [32, 33]. У новорожденных тромбоз, связанный с установкой катетера, является редким, но представляет собой серьезную проблему. Хотя в более ранних исследованиях подчеркивалось, что 89% случаев неонатального тромбоза связаны с установкой катетера, однако в современных исследованиях показано, что связь этого фактора обнаружена у 54% пациентов с венозным тромбозом и 27% – с артериальным тромбозом [34]. Причина снижения частоты тромбоза, связанного с установкой катетера у новорожденных, объясняется введением гепарина в профилактических дозах и использованием более подходящих катетеров (риск тем выше, чем дольше катетер находится в вене) [35]. Этиология тромбоза при катетеризации может заключаться в повреждении эндотелия, присутствии инородного тела, нарушении ламинарного кровотока, воспалении и инфузии гипертонических растворов. Тромбоз у новорожденных, возникающий в связи с катетеризацией пупочной и периферических вен, составляет 80% всех случаев тромбоза. Чаще всего тромбы образуются в венах печени, правого предсердия и нижней полой вене. При лечении могут эффективно использоваться низкомолекулярные гепарины вместе с тромболитическими препаратами. Хотя введение гепарина в профилактических дозах не препятствует развитию тромбоза, тем не менее его действие продлевает время использования катетера и уменьшает возможность окклюзии [36].
Рекомендации. Не рекомендуется проведение исследования с целью подтверждения наследственной тромбофилии у новорожденных с тромбозом, который связан с катетеризацией.
2. Онкологические заболевания. Некоторые типы онкологических заболеваний у детей (например, лейкоз) связаны с более высокими показателями ВТЭ по сравнению с другими видами рака. Локализация опухоли также играет определенную роль при риске развития ВТЭ. Так, при интраторакальной локализации [37] и метастастатической болезни [38] отмечается более высокий риск возникновения ВТЭ. Возраст пациента (подростковый, молодой) является очень важным фактором риска развития ВТЭ. В целом, возраст старше 10 лет связан со значительным увеличением риска возникновения тромбоза по сравнению с таковым у детей младшего возраста [39]. Множество факторов способствуют повышению риска развития ВТЭ у подростков с раком, включая протромботические изменения системы гемостаза (снижение активности АТ-III, плазминогена, повышение активности фактора VIII, фактора Виллебранда, PAI‑1). Необходимо отметить, что некоторые подростки начинают принимать гормональные контрацептивы. В обзоре Кокрановской базы данных указано, что применение всех форм комбинированных оральных контрацептивов (эстроген + прогестерон) был связан с повышенным риском ВТЭ [40]. Ожирение является фактором, способствующим повышению риска развития ВТЭ у больных раком молочной железы [41]. Ожирение часто выступает в роли фактора риска развития ВТЭ у девушек-подростков, которые используют гормональные контрацептивы [42]. Использование некоторых химиотерапевтических агентов, таких как L-аспарагиназа и кортикостероиды, связано с увеличением тромботического риска [43]. До 2000-х годов было рекомендовано выполнять тестирование с целью подтверждения наследственной тромбофилии у пациентов с лейкозом. Однако в дальнейших исследованиях было выявлено, что тромбоз развивался в первый месяц у больных лейкозом с установленными катетерами, а наследственные факторы не были обнаружены [44].
Рекомендации. Нет необходимости выполнять исследования с целью подтверждения наследственной тромбофилии у детей с лейкозом или малигнизацией за исключением тех случаев, когда у ребенка имеются соответствующие симптомы или тромбоз в семейном анамнезе.
3. Нефротический синдром. Частота тромбоза (артериальный и венозный тромбоз различной локализации) при нефротическом синдроме составляет до 28%. У 9-36% детей с нефротическим синдромом может развиться вторичный тромбоз из-за дефицита АТ-III и протеина S. Однако гипоальбуминемия (83%) и инфекции (31%) являются более распространенными причинами развития нефротического синдрома, чем наследственная тромбофилия [45].
Рекомендации. Выполнение исследования с целью подтверждения наследственной тромбофилии у детей с нефротическим синдромом нецелесообразно.
4. Инсульт и транзиторная ишемическая атака. Частота инсульта у детей в возрасте от 1 до 18 лет колеблется в пределах 1,29-13,0 на 100 000 детского населения в год, а у новорожденных достигает 25,0 на 100 000 в год, при этом в половине случаев инсульт имеет ишемическую природу. Исследования показали, что частота инсульта и транзиторной ишемической атаки у новорожденных и детей увеличивается в 7,06 раза при дефиците АТ-ІII, 8,76 раза – при дефиците протеина С, в 3,20 раза – при дефиците протеина S, в 3,26 раза – при мутации фактора V Лейдена, в 1,58 раза – при мутации MTHFR, в 6,96 раза – в присутствии антифосфолипидных антител, в 6,27 раза – при увеличении уровня липопротеина (а) и в 11,86 раза – в присутствии комбинации наследственных факторов тромбофилии [46, 47].
Рекомендации. Целесообразно выполнение исследования с целью подтверждения наследственной тромбофилии у детей с инсультом и транзиторной ишемической атакой.
5. Дети с заболеванием сердца. У детей с заболеванием сердца может наблюдаться венозный (52,5%), артериальный (35,6%), венозный и артериальный (11,9%) тромбоз. Важнейшими факторами риска развития сердечно-сосудистых нарушений являются врожденная болезнь сердца и кардиомиопатия. Другие важные факторы риска включают хирургическое вмешательство, проведение ангиографии, установку катетера, инфекции и гипоксию. Роль наследственной тромбофилии в развитии тромбоза у детей с заболеваниями сердца довольно незначительна [48].
Рекомендации. Тестирование с целью подтверждения наследственной тромбофилии нецелесообразно у детей с врожденным заболеванием сердца.
6. Сепсис и другие инфекции. Сепсис является одной из основных причин синдрома диссеминированного внутрисосудистого свертывания (ДВС) крови. Он представляет собой большие проблемы у детей с менингококковым сепсисом и фульминатной пурпурой. При синдроме ДВС активируются пути свертывания, отмечается дисфункция природных ингибиторов и фибринолитической системы. При сепсисе бактерии и бактериальные продукты изменяют взаимодействие между эндотелием и циркулирующей кровью, что приводит к прокоагулянтному состоянию [49, 50]. В этом процессе происходит активация свертывания через фактор XI [51], увеличение уровня тканевого активатора плазминогена (tPA), комплекса плазмин/α2-антиплазмин [52], снижение содержания тромбомодулина в эндотелии и его повышение в плазме крови, снижение концентрации протеинов С и S, антитромбина [53, 54], увеличение содержания тканевого фактора и PAI‑1 [55].
При фульминантной пурпуре острый быстропрогрессирующий потенциально летальный ДВС-синдром, вызванный выработкой ингибирующих антител к природным антикоагулянтам, связан с дефицитом протеина С и S (почти 100% летальность при отсутствии патогенетической терапии). В начале заболевания кожные элементы характеризуются как мелкие экхимозы, которые в дальнейшем увеличиваются в диаметре, приобретают пурпурно-черную окраску и в их центре формируется булла, после чего наблюдаются некротические и гангренозные явления. Такие элементы, как правило, формируются на конечностях, однако могут наблюдаться на ягодицах, животе, в паху, а также на коже головы. Кроме того, пурпурозные элементы возникают в местах пункций, давления или травматизации.
Рекомендации. Детям с клинической картиной фульминантной пурпуры показано незамедлительное определение активности протеинов С и S.
Общие положения тестирования детей на наличие генетических факторов риска
Прежде чем проводить тестирование детей на наличие наследственной тромбофилии, врачам следует рассмотреть вопрос о том, может ли тестирование улучшить клинические результаты, связанные с терапией или профилактикой [56]. В обзоре Всемирной организации здравоохранения в разделе «Этические вопросы в медицине» имеется рекомендация: «Все тестирования должны быть добровольными, которым предшествует адекватная информация и информированное согласие… Тестирование детей или подростков должно выполняться только в том случае, если имеется потенциальная выгода» [57]. Выявление маркеров тромбофилии оказывает значимое психологическое воздействие на пациентов подросткового возраста и их родителей/родственников, что может нарушать нормальное развитие ребенка. Несмотря на многочисленные публикации, до сих пор нет единого мнения, какое место занимает тромбофилия в формировании риска тромбоза у детей. Зачастую необоснованное ожидание тромбоза у ребенка приводит к повышенной настороженности и необоснованному профилактическому назначению антикоагулянтных препаратов или модуляции образа жизни. Врачи, которые заказывают такое тестирование, должны основываться на индивидуальной для каждого пациента оценке риска и выгоды.
Выводы
К настоящему времени проведено немалое количество исследований, определяющих влияние тех или иных факторов тромбофилии на риск развития тромбоза у детей. Согласно данным метаанализов, наличие тромбофилии значимо и статистически достоверно повышает риск повторного тромбоза у детей. Однако до сих пор имеются лишь единичные исследования, характеризующие роль тромбофилии в формировании риска первого эпизода тромбоза у детей, причем большинство из них носят ретроспективный характер. Венозная тромбоэмболия является многофакторным заболеванием, и приобретенные факторы риска (установка центрального венозного катетера – единственный наиболее важный фактор риска) у детей играют более важную роль по сравнению с наследственными. Тестирование на наличие тромбофилии не рекомендуется проводить у детей в возрасте младше 15 лет, так как тромбоз, связанный с тромбофилией, является очень редким. При отсутствии катетеризации сосудов и активной формы рака частота возникновения ВТЭ у детей и подростков остается очень низкой (менее 1 на 100 000 человек в популяции в возрасте до 13 лет).
Консультирование и ведение пациентов с ВТЭ и выявленными маркерами тромбофилии должен осуществлять опытный гематолог или специалист в области гемостаза.
Литература
- Colman R.W., Marder V.J., Clowes A.W. et al. Hemostasis and thrombosis. Basic principles and clinical practice. Philadelphia, 2006. 1827 p.
- Buller H.R., Sohne M., Middeldorp S. Treatment of venous thromboembolism. J. Thromb. Haem. 2005; 3: 1554-1560.
- Nowak-Gottl U., von Krie R., Gobel U. Neonatal symptomatic thromboembolism in Germany: two year survey. Arch. Dis. Child. Fetal. Neonatal. Ed. 1997; 76(3): 163-167.
- Andrew M., David M., Adams M. et al. Venous thromboembolic complications (VTE) in children: first analyses of the Canadian Registry of VTE. Blood. 1994; 83(5): 1251-1257.
- Chalmers E.A. Epidemiology of venous thromboembolism in neonates and children. Thromb. Res. 2006; 118(1): 3-12.
- van Ommen C.H., Heijboer H., Buller H.R., Hirasing R.A., Heijmans H.S., Peters M. Venous thromboembolism in childhood: a prospective two-year registry in the Netherlands. J Pediatr. 2001; 139(5): 676-681.
- Raffini L., Huang Y.S., Witmer C., Feudtner C. Dramatic increase in venous thromboembolism in children’s hospitals in the United States from 2001 to 2007. Pediatrics. 2009; 124(4): 1001-1008.
- Boulet S.L., Grosse S.D., Thornburg C.D., Yusuf H., Tsai J., Hooper W.C. Trends in venous thromboembolism-related hospitalizations, 1994-2009. Pediatrics. 2012; 130(4): e812-e820.
- Tormene D., Simioni P., Prandoni P. et al. The incidence of venous thromboembolismin thrombophilic children: a prospective cohort study. Blood 2002; 100: 2403-2405.
- Jordan F.L., Nandorff A. The familial tendency in thromboembolic disease. Acta Medica Scandinavica. 1956; 156: 267-275.
…
57. Wertz D.C. Ethical, social and legal issues in pharmacogenomics. The Pharmacogenom. J. 2003; 3: 194-196.
Полный список литературы находится в редакции.
Тематичний номер «Педіатрія» №1 (48), березень 2019 р.


