22 березня, 2019
Невідкладні стани та анестезіологічне забезпечення в акушерстві, гінекології та мілітарній медицині
Під такою назвою у Києві відбувся ІІ Ізраїльсько-український науковий симпозіум, присвячений 100-річчю заснування Національної медичної академії післядипломної освіти (НМАПО) ім. П.Л. Шупика.
Під час заходу обговорювалися актуальні питання анестезіології та інтенсивної терапії в акушерстві, гінекології та військовій медицині з урахуванням розвитку тактичної медицини й впровадження сучасних методів анестезії та інтенсивної терапії.
 Цікаву й актуальну доповідь «Принципи організації анестезіологічної та реаніматологічної допомоги у локальних збройних конфліктах і війнах, проблеми та шляхи їх вирішення» представив учасникам симпозіуму начальник кафедри анестезіології та реаніматології Військово-медичного інституту Української військово-медичної академії, доктор медичних наук, професор Григорій Павлович Хитрий.
Цікаву й актуальну доповідь «Принципи організації анестезіологічної та реаніматологічної допомоги у локальних збройних конфліктах і війнах, проблеми та шляхи їх вирішення» представив учасникам симпозіуму начальник кафедри анестезіології та реаніматології Військово-медичного інституту Української військово-медичної академії, доктор медичних наук, професор Григорій Павлович Хитрий.
На сучасному етапі розвитку суспільства ймовірність виникнення великомасштабної війни знижується. У зв’язку з цим пріоритетний вплив на надання медичної допомоги військам набувають воєнні конфлікти обмеженого масштабу – локальні війни і збройні конфлікти.
Особливості ушкоджень у локальних війнах і в осередках міжнаціональних конфліктів:
- зростання ваги вогнепальних ушкоджень порівняно з періодом Другої світової війни (потреба поранених у реаніматологічній допомозі становить від 23 до 33%);
- істотне збільшення частоти множинних і поєднаних поранень (15-60% від усіх вогнепальних поранень);
- виділення мінно-вибухових поранень і травм в особливий вид вогнепальних уражень;
- феномен взаємного обтяження ушкоджень (летальність становить 37-40%, інвалідизація – 60-62%);
- значні ушкодження органів і систем супроводжуються розвитком тяжкого шоку (30-45%), генералізованої гіпоксії та серйозних метаболічних розладів.
З огляду на це надання анестезіологічної та реаніматологічної допомоги пораненим і постраждалим у локальних збройних конфліктах та війнах є однією з найважливіших складових медицини в цілому.
Принципи організації анестезіологічної та реаніматологічної допомоги у локальних збройних конфліктах і війнах є наступними:
1) визначення всім медичним частинам і установам конкретного обсягу надання допомоги відповідно до завдань, які вони вирішують;
2) можливість зміни змісту роботи відділень анестезіологічно-реанімаційної та інтенсивної терапії (ВАРІТ) при зміні умов діяльності установ;
3) необхідність чіткого визначення переліку сил і засобів, які потрібні для реалізації цього обсягу;
4) переважне використання внутрішніх резервів сил і засобів медичної служби військового регіону, на території якого виникає воєнний конфлікт.
Проблема анестезії у воєнно-польових умовах перш за все стосується питань забезпечення збалансованої анестезії шляхом використання адекватної кількості анестетиків. І, цілком зрозуміло, що адаптація анестезіологічних методів до умов бойових дій вимагає гнучкості від спеціаліста і суттєво залежить від фундаментальних клінічних умінь.
На вибір того чи іншого методу анестезії суттєво впливають низка факторів:
- тяжкість функціональних порушень і психоемоційний стан пораненого;
- локалізація ушкоджень;
- характер і тривалість операції, терміновість її виконання;
- професійна підготовка анестезіолога;
- умови, за яких надається допомога.
Тактика анестезіологічного забезпечення оперативних втручань
Основні зусилля анестезіолога повинні бути спрямовані на аферентну ланку рефлекторної дуги і запобігання додатковій активації механізмів, відповідальних за аферентну імпульсацію. Забезпечення деаферентації здійснюється одночасно з активацією антиноцицептивної системи (поєднання загальних і місцевих анестетиків з аналгетиками) до нанесення травматичної дії (попереджувальний принцип анестезії). Під час анестезії важливо уникати пригнічення фізіологічних механізмів антиноцицепції і реактивності основних регуляторних систем (рівень анестезії III1-III2) за рахунок мультимодальності. Анестезія під час операції у тяжкопораненого має бути логічним продовженням інтенсивної терапії, що була розпочата у передопераційному періоді.
Загальна анестезія
Показання до загальної анестезії:
- необхідність у продовженій вентиляційній підтримці, у тому числі й після закінчення операції;
- невідкладна хірургічна ситуація з гострим дефіцитом часу для проведення регіонарної анестезії;
- критичне зменшення об’єму циркулюючої крові (ОЦК) (масивна крововтрата);
- потенційна можливість декількох хірургічних втручань і невизначений характер майбутньої операції;
- серйозне порушення системи гемостазу;
- необхідність надати хворому на операційному столі положення інше, ніж горизонтальне на спині, і неможливість зробити це при збереженні свідомості;
- довготривалість майбутньої операції;
- тяжкий характер ушкодження, що не відповідає можливостям місцевої анестезії;
- відсутність контакту із хворим, збудження, неадекватність поведінки.
Неінгаляційна анестезія (тотальна внутрішньовенна анестезія, ТВВА)
З урахуванням кардіодепресивної дії закису азоту, барбітуратів, необхідності досягнення «глибокої» анестезії, великої фракційної концентрації кисню у вдихуваній суміші (іноді до 100%) аналгетиком вибору є фентаніл (індукція – 7,5 мкг/кг маси тіла, підтримання анестезії – 0,1 мг фентанілу не рідше ніж через 20 хв). При операціях на верхніх і нижніх кінцівках, м’яких тканинах тулуба без розтину грудної і черевної порожнин тривалістю до 2 год застосовується кетамінова анестезія (внутрішньовенна доза – від 1,5 до 2 мг/кг, внутрішньом’язова – 6-8 мг/кг). Комбінація фентанілу з кетаміном (індукція – 2 мг/кг, підтримання анестезії – 1 мг/кг кожні 30 хв) взаємопотенціює анестезію – аналгезію.
Незважаючи на вкорінену думку про ефективність кетаміну як засобу для ввідної анестезії у пацієнтів із гіповолемією, слід мати на увазі, що на тлі крововтрати, особливо масивної, він може раптово знижувати артеріальний тиск (АТ), розширювати судини та чинити депресивний вплив на серцевий м’яз. У подібних випадках потрібне збільшення темпу інфузійної терапії й навіть введення вазопресорів типу мезатону (0,3-0,5 мл 1% розчину).
При виконанні порожнинних і тривалих (понад 1,5 год) непорожнинних оперативних втручань у поранених у стані шоку або за умови нестійкої компенсації гемодинамічних розладів застосовують модифіковану атаралгезію. З цією метою використовують седуксен (10-20 мг), суміш фентанілу (8-10 мл 0,005% розчину або 4-5 мкг/кг) із кетаміном (100-150 мг), міорелаксанти (сукцинілхолін + будь-який із недеполяризуючих).
Поповнення арсеналу препаратів для ТВВА сучасними засобами (мідазолам, диприван, антидеполяризуючі м’язеві релаксанти короткої та ультракороткої дії тощо) значною мірою розширює можливості з використання неінгаляційної анестезії при тяжких пораненнях і травмах. При збереженні своєї ефективності анестезія цими засобами стає лише більш керованою.
Доповідач навів варіанти можливих комбінацій препаратів для ТВВА:
- 5 мг мідазоламу, 10 мг векуронію, 200 мг кетаміну в 50 мл 0,9% розчину NaCl; інфузія зі швидкістю 0,5 мл/кг/год (припинити інфузію за 10-15 хв до завершення хірургічного втручання);
- 50-100 мг кетаміну з 500 мг дипривану і 250 мг фентанілу; вводити суміш зі швидкістю 50-100 мкг/кг/хв із розрахунку для пропофолу (21-42 мл/год для пацієнта з масою тіла 70 кг).
Індукцію анестезії припустимо здійснювати 1% розчином тіопенталу натрію (загальною дозою від 300 до 500 мг) або дипривану.
За наявності дефіциту ОЦК (тяжка гіповолемія) від застосування цих препаратів для ввідної анестезії доцільно утриматися, віддавши перевагу оксибутирату натрію (200 мг/кг маси тіла).
Крім того, оксибутират натрію застосовується для посилення ефекту наркотичних і аналгезуючих засобів, активації ГАМК-ергічної стрес-лімітуючої системи, підвищення стійкості тканин до гіпоксії (70 мг/кг маси тіла кожні 45 хв анестезії).
Інгаляційна анестезія
Деякі аналітичні дослідження, проведені ще у другій половині 1980-х років у США, показали, що основне місце в переліку найбільш перспективних загальних анестетиків для воєнно-польових умов мають займати інгаляційні препарати (севофлуран, ізофлуран, десфлуран, енфлуран, оксид азоту).
Регіонарна анестезія
Під час аналізу недавніх воєнних конфліктів було виявлено, що регіонарна анестезія дуже ефективна при лікуванні поранень кінцівок і поверхневих ран, або як доповнення до загальної анестезії, або як первинна методика знеболення.
Перевагами регіонарної анестезії є відмінні умови для проведення оперативного втручання; глибока периопераційна аналгезія; стабільна гемодинаміка; анестезія, специфічна для конкретної кінцівки; зменшення необхідності в інших анестетиках; швидке відновлення стану після анестезії; більш активний післяопераційний стан хворого; мінімальні побічні ефекти; простота обладнання, яке легко транспортувати.
Разом із тим використання регіонарної анестезії у поранених і постраждалих у гострому періоді травматичної хвороби має такі небезпечні наслідки:
- затримка оперативного втручання внаслідок витраченого для проведення регіонарної анестезії часу;
- погіршення стану пацієнта через побічну гіпотензивну дію місцевих анестетиків на тлі наявного при тяжких пораненнях і травмах дефіциту ОЦК;
- недостатнє пригнічення надлишкової стрес-реакції за наявності множинних вогнищ ноцицептивної імпульсації при поєднаних ушкодженнях;
- можливість розвитку ускладнень (передозування місцевих анестетиків, алергічні реакції, ушкодження великих кровоносних судин і нервів, інфікування тощо).
Місцева інфільтраційна анестезія є методикою вибору при хірургічній обробці деяких ран або зашиванні рани; вимагає для свого проведення більшого часу, організації та вичікування знеболювального ефекту; вимагає надійного контролю за прохідністю дихальних шляхів (в ослаблених хворих, при супутній нейротравмі); зумовлює розвиток гіпотензії за рахунок симпатолітичної дії місцевих анестетиків.
Поєднана анестезія (поєднання загальної та місцевої анестезії) дозволяє гарантувати стійкість аналгетичного компоненту загальної анестезії; знизити дозування загальних і місцевих анестетиків; блокувати не всі, а лише найбільш значущі для ділянки операції нерви; розпочинати блокаду на такому етапі операції та анестезії, коли це має найбільш суттєве значення і не супроводжується несприятливими побічними ефектами.
Професор Г.П. Хитрий акцентував увагу на недоліках, які можуть мати місце під час проведення анестезії. Найбільш часті помилки аналгезії у поранених і постраждалих пов’язані з недостатнім рівнем знеболення при індукції анестезії та подальшій інтубації трахеї; із необґрунтованою відмовою від дотримання принципу багаторівневості аналгезії; із відмовою від повноцінної інтраопераційної аналгезії у пацієнтів у стані травматичної коми.
Друга група помилок знеболення під час оперативних втручань у поранених і постраждалих пов’язана з перевищенням допустимих доз наркотичних і місцевих анестетиків.
Заходи інтенсивної терапії:
- відновлення адекватного газообміну (відновлення прохідності дихальних шляхів; проведення адекватної вентиляції та оксигенації);
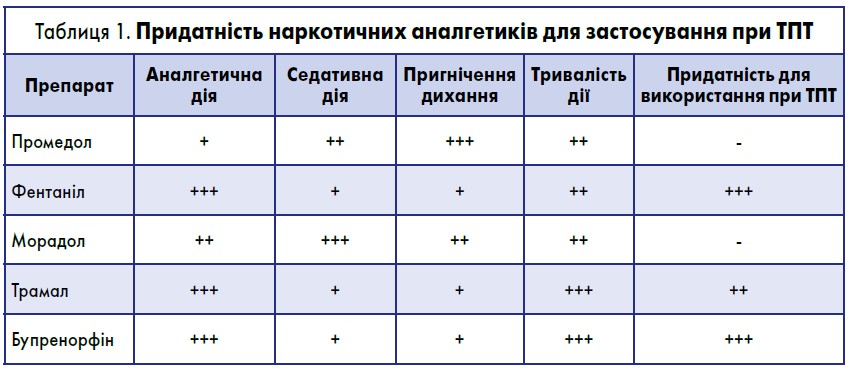
- адекватне знеболення (нестероїдні протизапальні засоби, наркотичні аналгетики, регіонарні блокади, епідуральна анестезія) (табл. 1).
Використання промедолу при тяжких пораненнях і травмах недоцільне;
- проведення інфузійно-трансфузійної терапії (ІТТ). Недотримання принципу розумного обмеження об’єму інфузії, підтримання нульового гідробалансу починаючи з другої доби після травми або поранення, за умови адекватного відновлення дефіциту ОЦК і регідратації інтерстицію в гострому періоді травматичної хвороби є помилкою. Велике значення для зниження ризику ятрогенії при проведенні ІТТ у поранених і постраждалих має раннє ентеральне харчування;
- антибактеріальна терапія. У цьому аспекті слід відзначити помилки, які полягають у пізньому призначенні антибіотиків; невиправданому розширенні показань до застосування деескалаційної схеми; надмірній тривалості застосування антибіотиків; недотриманні правил забору біологічного матеріалу для визначення чутливості до антибіотиків під час мікробіологічного моніторингу;
- відновлення діурезу;
- оксигенобаротерапія. Показаннями є гіпоксія (отруєння чадним газом, метгемоглобінутворювачами тощо); анаеробна інфекція; стан після тяжких вогнепальних поранень (особливо за наявності ушкоджень товстої кишки), при пораненнях великих масивів м’яких тканин;
- екстракорпоральні методи детоксикації (гостре ушкодження нирок, анурія; поліорганна недостатність);
- енергопластичне забезпечення (ентеральне і парентеральне лікувальне харчування).
Насамкінець доповідач акцентував увагу на проблемах, з якими стикаються медики при наданні анестезіологічної та реанімаційної допомоги пораненим і постраждалим:
- розрізненість у керівництві медичними службами;
- відсутність необхідної кількості анестезіологів і медичних сестер-анестезистів при наданні допомоги на етапах медичної евакуації (ЕМЕ);
- недостатня кількість спеціального транспорту для медичної евакуації, особливо для аероевакуації;
- відсутність наркозно-дихальної апаратури для проведення інгаляційної анестезії;
- неналежне забезпечення трансфузійними середовищами (еритроцитарна маса, свіжозаморожена плазма, тромбоконцентрат).
Шляхи вирішення зазначених проблем:
- створення єдиного центру керування медичними підрозділами всіх силових структур та цивільних медичних закладів;
- допідготовка анестезіологів і медичних сестер-анестезистів із числа мобілізованих;
- забезпечення евакуаційних підрозділів спеціальним санітарним транспортом для медичної евакуації;
- забезпечення засобами та портативними апаратами для проведення інтенсивної терапії на ЕМЕ;
- забезпечення військово-клінічних медичних центрів, військових госпіталів наркозно-дихальною апаратурою для проведення інгаляційної анестезії;
- налагодження оперативного зв’язку між установами Міністерства оборони та Міністерства охорони здоров’я з метою якнайшвидшого забезпечення трансфузійних середовищ.
 Із доповіддю «Особливості надання медичної допомоги пораненим при локальному збройному конфлікті» виступив начальник відділення реанімації та інтенсивної терапії Національного військово-медичного клінічного центру «Головний військовий клінічний госпіталь» полковник медичної служби Олександр Олександрович Бугай.
Із доповіддю «Особливості надання медичної допомоги пораненим при локальному збройному конфлікті» виступив начальник відділення реанімації та інтенсивної терапії Національного військово-медичного клінічного центру «Головний військовий клінічний госпіталь» полковник медичної служби Олександр Олександрович Бугай.
Він нагадав, що починаючи з квітня 2014 року в зоні збройного конфлікту на Сході України загинуло понад 10 тис осіб та понад 21 тис отримали поранення. Серед військовослужбовців усіх силових структур найбільших втрат зазнали Збройні сили України, де непоправні втрати становлять 3416 осіб, із них бойові – 2366, а санітарні втрати – 11 238 осіб, із них бойові – 8749. Із початку АТО на полі бою загинуло 46 медичних працівників, ще понад 200 отримали поранення.
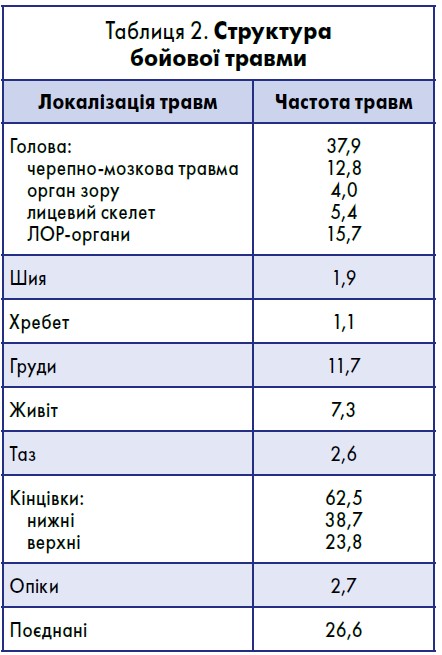 Структура бойових травм представлена у таблиці 2. Доля поранених із ТПТ цілком залежить від об’єму медичної допомоги на першому етапі медичної евакуації. Евакуація таких поранених на етапі кваліфікованої або спеціалізованої медичної допомоги без надання невідкладного лікування практично позбавляє їх шансу на виживання. Аналіз результатів лікування поранених із тяжкими ушкодженнями показує, що надання своєчасної та якісної невідкладної допомоги при критичних станах знижує летальність на 65%.
Структура бойових травм представлена у таблиці 2. Доля поранених із ТПТ цілком залежить від об’єму медичної допомоги на першому етапі медичної евакуації. Евакуація таких поранених на етапі кваліфікованої або спеціалізованої медичної допомоги без надання невідкладного лікування практично позбавляє їх шансу на виживання. Аналіз результатів лікування поранених із тяжкими ушкодженнями показує, що надання своєчасної та якісної невідкладної допомоги при критичних станах знижує летальність на 65%.
У 30-40% поранених на ЕМЕ спостерігається шок, що потребує надання інтенсивної терапії, реаніматологічної та анестезіологічної допомоги. Наближення структури кваліфікованої медичної допомоги до району бойових дій дозволяє транспортувати поранених з поля бою і надавати допомогу приблизно в 4 рази більшій кількості вкрай тяжких поранених, знизити в 2 рази кількість ускладнень та приблизно в 2 рази – летальність.
Кабінет Міністрів України постановою від 31.10.2018 р. № 910 затвердив Воєнно-медичну доктрину, що визначає стратегію розвитку медичного забезпечення всіх військових структур. Мета Воєнно-медичної доктрини – збереження життя і здоров’я військовослужбовців через досягнення максимальної ефективності їх медичного забезпечення шляхом об’єднання спроможностей і зусиль медичних служб та системи охорони здоров’я цивільного населення, підготовка системи охорони здоров’я держави до надання медичної допомоги військовослужбовцям під час дії особливого періоду, надзвичайного стану, інших кризових ситуацій.
 У своїй доповіді «Бойова травма під час вагітності (хірургічні та анетезіологічні аспекти)» завідувач курсу акушерської реанімації кафедри акушерства, гінекології та репродуктології НМАПО ім. П.Л. Шупика, доктор медичних наук, професор Руслан Опанасович Ткаченко порушив тему надання медичної допомоги мирному населенню в умовах збройного конфлікту.
У своїй доповіді «Бойова травма під час вагітності (хірургічні та анетезіологічні аспекти)» завідувач курсу акушерської реанімації кафедри акушерства, гінекології та репродуктології НМАПО ім. П.Л. Шупика, доктор медичних наук, професор Руслан Опанасович Ткаченко порушив тему надання медичної допомоги мирному населенню в умовах збройного конфлікту.
Згідно з даними літературних джерел, травматичні ушкодження становлять 1,9% серед причин материнської смертності в мирний час і до 50% – під час ведення активних бойових дій. Тоді як у мирний час, за статистикою, внаслідок отриманих травм реанімаційної допомоги потребують 3 із 1 000 вагітних, під час бойових дій цей показник сягає 70 на 1 000. Внутрішньоутробна загибель плода в результаті ТПТ настає в 35-42% випадків. У разі травми у вагітної жінки лікар лікує двох пацієнтів – матір і плід.
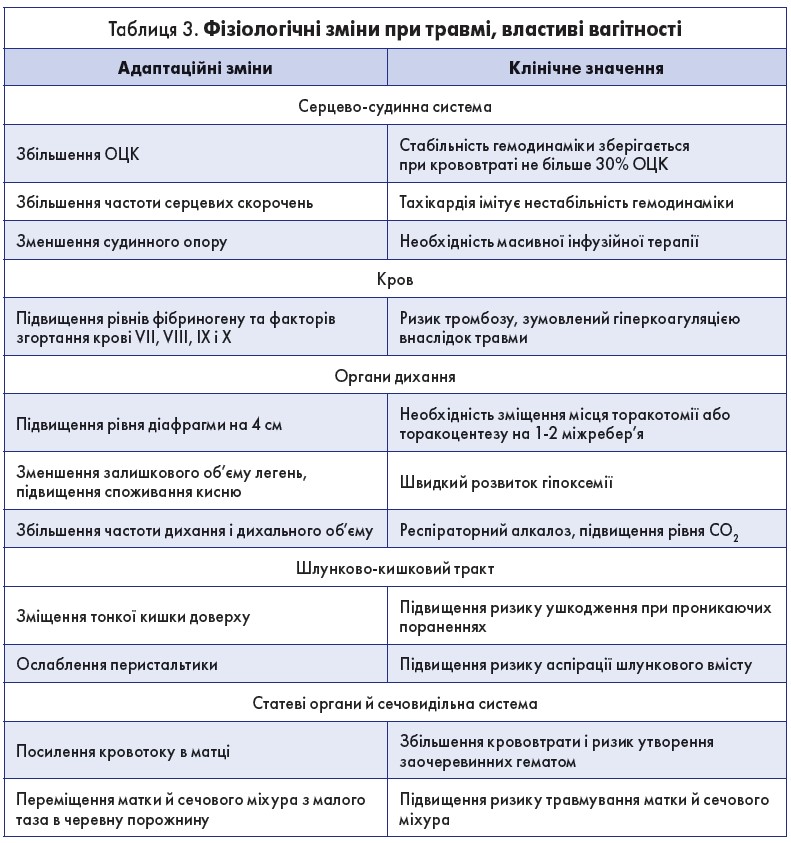
Ведення вагітних із травмою здійснюється за основними принципами лікування хворих з урахуванням анатомічних та фізіологічних змін, пов’язаних із вагітністю (табл. 3). При цьому слід зауважити, що реанімація матері є пріоритетом.
Порівняно з іншими органами вагітна матка з плином часу змінює балістичну картину, оскільки її м’язова оболонка стає тоншою, вона наповнена навколоплідними водами. Збільшена матка при доношеній вагітності заповнює черевну порожнину, що зумовлює повний прояв ефекту кавітації ранового каналу. Матка, наповнена рідиною, так само може піддаватися балістичному явищу «граничного ефекту», як повний шлунок або сечовий міхур. Снаряди з високою кінетичної енергією, які викликають найбільш сильну кавітацію, можуть спричинити розрив матки, що призводить до смертельної кровотечі у матері. В результаті дії такого снаряду гине плід, навіть якщо не відбулося безпосереднього поранення. У разі наявності шва від попереднього кесаревого розтину такий є особливо слабкою балістичною точкою стінки матки, що робить її більш вразливою для розриву.
Клінічні ознаки травми матері, плаценти, плода:
- наявність кров’янистих виділень із статевих шляхів;
- відсутність рухів плода;
- підвищений тонус матки.
Слід зазначити, що у 20% випадків передчасне відшарування нормально розташованої плаценти протікає без зовнішньої маткової кровотечі. У разі травми черевної порожнини, особливо тупим предметом, існує ризик розвитку передчасного відшарування нормально розташованої плаценти, відстроченого в терміні до 5 діб після травми.
Алгоритм лікування травм під час вагітності включає акушерські, анестезіологічні заходи та хірургічне втручання. Непроникні поранення у вагітних пацієнток лікуються як у невагітних з урахуванням фізіологічних змін, пов’язаних із вагітністю, та негативних наслідків шоку й гіпоксії для плода. У разі проникних поранень у пізні терміни вагітності великі розміри матки можуть перешкоджати повноцінній ревізії органів черевної порожнини і малого таза. Тому підозра на наявність заочеревинної гематоми, поранення кишечника, інших органів черевної порожнини і неможливість проведення повноцінної ревізії при терміні гестації ≥34 тижні трактується як необхідність проведення кесаревого розтину. При пораненні матки дуже великі рани еквівалентні розриву матки. У цьому випадку плід майже завжди гине через кілька хвилин внаслідок розриву плаценти. Вибір на користь термінової гістеректомії або пластики матки залежить від ступеня ушкодження.
Анестезіологічні заходи включають:
- визначення ступеня порушення вітальних функцій;
- респіраторна підтримка (за необхідності);
- інфузійна терапія в об’ємі 20-30 мл/кг (збалансовані кристалоїди + колоїди);
- раннє застосування вазопресорної підтримки (норадреналін);
- тактика Patient blood management + корекція коагулопатії;
- мультимодальна аналгезія.
Таким чином, допомога вагітним жінкам із травмою надається на основі стандарту медичної допомоги травмованим пацієнтам ATLS (Advance trauma life support). При цьому слід враховувати наступне:
- будь-яка пацієнтка дітородного віку має вважатися вагітною до тих пір, поки не доведено протилежне;
- важливо визнавати наявність вагітності та її значення для лікування травми;
- відмінності від інших травматологічних пацієнтів відповідно до фізіологічних змін, пов’язаних із вагітністю;
- пріоритетність збереження життя матері;
- оцінка клінічного стану двох пацієнтів – матері й плода.
Підготувала Вікторія Недвиженко
Тематичний номер «Хірургія, Ортопедія, Травматологія, Інтенсивна терапія» № 4 (34), грудень 2018 р.