22 березня, 2019
Мукоактивні агенти в лікуванні інфекцій верхніх дихальних шляхів: акцент на амброксол
Хвороби дихальної системи (ХДС) реєструються у великої кількості людей в усьому світі. Наприклад, у країнах Євросоюзу респіраторні захворювання спричиняють 7% госпіталізацій та близько 12% смертей (The burden of lung disease, 2018). ХДС з ураженням верхніх і нижніх дихальних шляхів (ВДШ, НДШ) пов’язані зі значними фінансовими витратами. Так, у 2011 р. у Євросоюзі прямі витрати (первинна медична допомога, стаціонарне та амбулаторне лікування, медикаменти, кисень) на лікування хронічного обструктивного захворювання легень (ХОЗЛ) та бронхіальної астми досягли 42,8 млрд євро, а непрямі (тимчасова та стійка втрата працездатності, інвалідизація) – 39,5 млрд євро (The burden of lung disease, 2018).
У лікуванні ХДС часто застосовують мукоактивні засоби, в тому числі слизорозріджуючі (муколітики), індуктори кашлю (експекторанти) та ліки, що полегшують транспорт слизу (мукокінетики). Ці медикаменти покращують кліренс дихальних шляхів і полегшують кашель при бронхоектатичній хворобі, ХОЗЛ, гострому та хронічному бронхіті (Rogers D. F., 2007). З‑поміж представників мукоактивних засобів найчастіше застосовуються амброксол, бромгексин, N‑ацетилцистеїн, карбоцистеїн, ердостеїн (Scaglione F., Petrini O., 2019).
Бромгексин
Експерименти на тваринах і клінічні дослідження свідчать, що бромгексин сприятливо впливає на продукцію слизу, його кількість і якість, рухову активність війчастого епітелію, частоту та тяжкість кашлю (Zanasi A. et al., 2017). У метааналізі близько 40 клінічних досліджень за участю дорослих і дітей з ХОЗЛ, хронічним чи гострим бронхітом, захворюваннями ВДШ та НДШ, бронхоектатичною хворобою була підтверджена помірна ефективність бромгексину, утім, його застосування асоціювалося з покращенням кліренсу слизу за суб’єктивною оцінкою пацієнтів і відповідними клінічними змінами (Zanasi A. et al., 2017). Призначення бромгексину покращує проникнення антибіотиків у легені (Bergogne-Berezin E. et al., 1979; Martin G. P. et al., 1995; Roa C. C., Dantes R. B., 1995). Бромгексин не слід застосовувати у дітей віком до 2 років (Scaglione F., Petrini O., 2019).
Карбоцистеїн і N‑ацетилцистеїн
N‑ацетилцистеїн і, меншою мірою, карбоцистеїн (S‑карбоксиметил-L-цистеїн) часто застосовуються як муколітики в лікуванні ХОЗЛ та бронхіту. N‑ацетилцистеїн також є антидотом при передозуванні парацетамолу (Kozer E., Koren G., 2001).
In vitro показано, що похідні цистеїну розривають дисульфідні містки між макромолекулами слизу, завдяки чому знижується в’язкість останнього (Medici T. C., Radielovec P., 1979). Також цим речовинам властива антиоксидантна дія, пов’язана, зокрема, з їх сприятливим впливом на перебіг ХОЗЛ (Rahman I., 2012; Rahman I., Adcock I. M., 2006; Rahman I., Kilty I., 2006; Rahman I., McNee W., 2012). У дорослих пацієнтів з ХОЗЛ чи хронічним бронхітом обидва ці засоби забезпечують несуттєве зниження кількості загострень (Zeng Z. et al., 2017; Shen Y. et al., 2014; Poole P. et al., 2012; Poole P. J., Black P. N., 2001). У 2 дослідженнях було відзначено покращення якості життя хворих на ХОЗЛ, асоційоване з прийомом карбоцистеїну (Tatsumi K., Fukuchi Y., 2007; Yasuda H. et al., 2006). Відповідно до огляду Y. Shen і співавт. (2014), тривале лікування N‑ацетилцистеїном у високій дозі може знижувати кількість загострень у пацієнтів з ХОЗЛ, однак N‑ацетилцистеїн не є дієвим при муковісцидозі (Duijvestijn Y. C., Brand P. L., 1999). У дітей з гострими бронхолегеневими захворюваннями нещодавній Кокранівський огляд охарактеризував ефективність обох засобів як обмежену (Chalumeau M., Duijvestijn Y. C., 2013).
Хоча N‑ацетилцистеїн та карбоцистеїн вважаються безпечними для лікування дітей і дорослих, є повідомлення про парадоксальні побічні реакції з боку дихальної системи, асоційовані із системним застосуванням цих засобів у дітей (Mallet P. et al., 2011). У 2 роботах припускається, що карбоцистеїн може спричиняти пневмонію в схильних осіб (Koreeda Y. et al., 2007; Kudo K. et al., 2013). Ці факти ставлять під питання співвідношення користь/ризик щодо використання цих препаратів у дітей і в певних групах дорослих пацієнтів (Scaglione F., Petrini O., 2019).
Ердостеїн
Ердостеїн є тіоловим похідним з муколітичними й антиоксидантними властивостями (Moretti M., 2009; Hillas G. et al., 2013). Цей препарат показаний для лікування хронічного обструктивного бронхіту (Moretti M., 2009; Dechant K. L., Noble S., 1996). У нещодавньому сліпому плацебо-контрольованому випробуванні ердостеїн сприяв зменшенню частоти та тривалості загострень у пацієнтів з ХОЗЛ (Dal Negro R. W. et al., 2016; 2017), а в разі додавання до стандартного лікування пришвидшував зменшення вираженості симптомів хронічного бронхіту та ХОЗЛ, що асоціювалося зі зменшенням частоти госпіталізацій і покращенням якості життя (Moretti M., 2009; Dechant K. L., Noble S., 1996; Cazzola M. et al., 2010). Профіль безпеки ердостеїну загалом хороший, найчастішим побічним ефектом є печія. Специфічні взаємодії з іншими медикаментами не описані (Scaglione F., Petrini O., 2019).
Амброксол
Секретолітичний агент амброксол – активний метаболіт бромгексину – стимулює мукоциліарний кліренс і підвищує ефективність кашлю шляхом покращення кінетичних властивостей слизу та стимуляції секреції сурфактанту (Rogers D. F., 2007; Paleari D. et al., 2011). Цей засіб майже 50 років наявний на фармацевтичному ринку і представлений у різних формах, у тому числі в ампулах для парентерального введення, призначених для лікування респіраторного дистрес-синдрому новонароджених (Scaglione F., Petrini O., 2019).
Амброксолу властива не тільки секретолітична, а й антиоксидантна, протизапальна та анестетична активність (Malerba M., Ragnoli B., 2008; Beeh K. M. et al., 2008), а також антибактеріальний та противірусний ефекти (Paleari D. et al., 2011; Yamaya M. et al., 2014). Нещодавно було показано, що амброксол чинить імуномодулюючу дію в моделі бронхіальної астми на мишах, нормалізуючи гіперреактивність дихальних шляхів та знижуючи вміст еозинофілів і Th2-споріднених цитокінів у водах бронхоальвеолярного лаважу (Takeda K. et al., 2016). Наведені ефекти обґрунтовують доцільність його застосування в профілактиці (Nobata K. et al., 2006) та лікуванні інфекцій ВДШ, асоційованих з порушеннями секреції і транспорту слизу.
Ефективність амброксолу була показана більш ніж у 100 клінічних дослідженнях різного типу (обсерваційних, неконтрольованих, рандомізованих контрольованих подвійних сліпих) за участю понад 15 тис. дорослих і дітей з різними гострими та хронічними захворюваннями ВДШ і НДШ (Malerba M., Ragnoli B., 2008). Дослідження на тваринах і клінічні випробування продемонстрували, що додавання амброксолу до антибіотикотерапії амоксициліном, ампіциліном чи еритроміцином підвищує вміст антибіотика в легенях (Gene R. et al., 1987; Principi N. et al., 1986; Spatola J. et al., 1987; Wiemeyer J. C., 1981).
Амброксол є безпечним медикаментом (Malerba M., Ragnoli B., 2008). У дослідженні M. Schulz і співавт. (2006) було опитано 2664 пацієнти, які купували амброксол в аптеках. 97% учасників оцінили переносимість препарату як «дуже хорошу» чи «хорошу», і лише 3% опитаних відзначали незначні побічні ефекти з боку шлунково-кишкового тракту чи шкірних покривів. Дотепер не продемонстровано взаємодій амброксолу з іншими ліками (Scaglione F., Petrini O., 2019).
Обговорення та висновки
Обсерваційні дослідження та клінічний досвід застосування свідчать, що муколітики посідають важливе місце в полегшенні симптомів з боку ВДШ, покращуючи відходження слизу, хоча дані літератури із цього питання є суперечливими (Rubin B. K., 2007).
Поточні клінічні рекомендації з лікування неінфекційних ХДС радять у таких випадках призначати лише симптоматичну терапію кашлю (Braman S. S., 2006; Kardos P. et al., 2010). Головною метою лікування продуктивного кашлю є підтримання експекторації та, відповідно, зниження інтенсивності кашлю. Для покращення загального стану пацієнта терапія має бути спрямована також на швидку ліквідацію пов’язаних з кашлем вторинних симптомів на кшталт порушень сну та самопочуття, задишки і болю в грудях (Kardos P. et al., 2010).
Усі представлені в цьому огляді муколітики забезпечують симптоматичне полегшення кашлю та, імовірно, зменшують його тривалість. Цим засобам також властиві додаткові фармакологічні ефекти, що можуть сприяти покращенню перебігу бронхіту та ХОЗЛ. Суперечливі результати нещодавніх оглядів (Wilkinson M. et al., 2014; Poole P. et al., 2015; Welsh E. J. et al., 2015; Smith S. M. et al., 2014; Chang C. C. et al., 2014; Poole P. et al., 2012), очевидно, є наслідком впливу кількох факторів, серед яких дизайн досліджень, самолімітуюча природа хвороби, відсутність визначених стандартів випробувань і чіткого консенсусу щодо кінцевих точок, які слід застосовувати в дослідженнях муколітиків. Крім того, відсутні надійні методи визначення активності мукоактивної терапії, а її варіабельність у різних хворих та в одного пацієнта під час різних захворювань дуже висока (Rubin B. K., 2007). Слід зазначити, що на ефективність муколітичного засобу може також впливати лікарська форма, утім, це питання вкрай мало вивчалося в порівняльних дослідженнях.
Сприятливі взаємодії з антибіотиками відзначені для амброксолу (Gene R. et al.,1987; Principi N. et al.,1986; Spatola J. et al., 1987; Wiemeyer J. C., 1981) та бромгексину (Bergogne-Berezin E. et al., 1979; Martin G. P. et al., 1993; Roa C. C., Dantes R. B., 1995). Усі муколітики, представлені в цьому огляді, характеризуються хорошим профілем безпеки, хоча вживання N‑ацетилцистеїну та карбоцистеїну в певних групах пацієнтів слід ретельно моніторувати (EMA, 2015; Mallet P. et al., 2011; Koreeda Y. et al., 2007; Kudo K. et al., 2013).
Амброксол, бромгексин, карбоцистеїн, ердостеїн та N‑ацетилцистеїн можуть впливати на об’єм і склад бронхіального секрету, таким чином полегшуючи симптоми ХДС, передусім продуктивний кашель. Клінічні переваги цієї групи препаратів забезпечуються їх муколітичними, протизапальними й антиоксидантними властивостями. У пацієнтів із ХОЗЛ мукоактивні засоби зменшують частоту та тривалість загострень. Слід зазначити, що ключовими в досягненні зниження симптомів ХОЗЛ є прихильність до лікування та одночасний вплив на різні патофізіологічні механізми. Докази, отримані в рандомізованих контрольованих та обсерваційних дослідженнях, а також досвід клінічного застосування свідчать, що проаналізовані муколітики в рекомендованих дозах є корисними в лікуванні хвороб НДШ (ХОЗЛ, бронхоектатична хвороба) та ВДШ (бронхіт). Узагальнені характеристики мукоактивних засобів, що вивчалися в цьому огляді, представлені в таблиці (Scaglione F., Petrini O., 2019).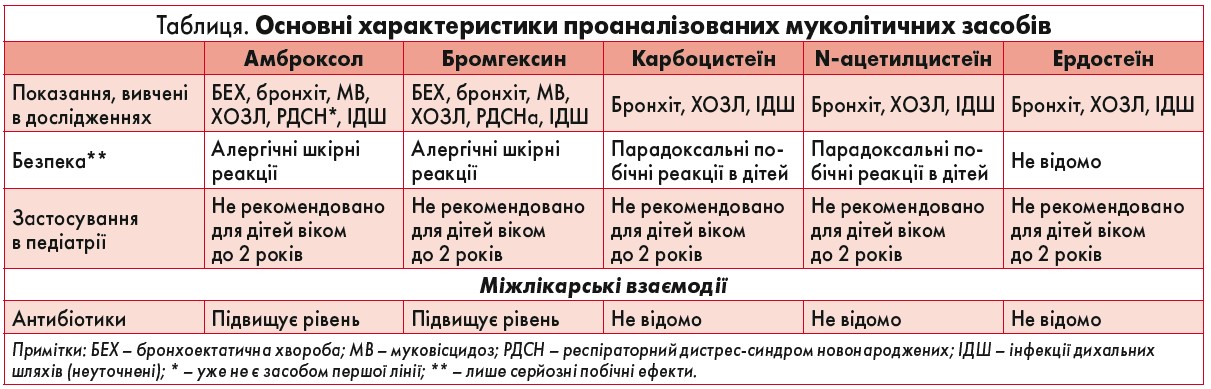
Нині вимоги до фармацевтичних препаратів суттєво зросли. Медикамент має не лише чинити основний ефект, заради якого призначається (у цьому випадку – мукоактивну дію), а й демонструвати сприятливі плейотропні властивості. У цьому аспекті амброксолу властива низка переваг. Ця багатогранна молекула виявляє додаткову антиоксидантну, протизапальну, анестетичну, антибактеріальну, противірусну та імуномодулюючу активність, а також стимулює синтез власного сурфактанту та підвищує вміст антибіотичних препаратів у тканині легень. Застосування амброксолу дозволяє покращити експекторацію мокротиння, а в складі комплексного лікування – підвищити ефективність антибіотикотерапії.
Препарат Флавамед (компанія «Берлін-Хемі АГ», Німеччина) – амброксол європейського виробництва, представлений у трьох лікарських формах: розчин, таблетки та сольвели (розчинні таблетки). Кожна із цих форм є досконалим варіантом мукоактивного засобу і має низку позитивних характеристик: так, розчин Флавамед не містить цукру й етилового спирту, таблетки Флавамед характеризуються невеликим розміром, що полегшує їх проковтування, а сольвели Флавамед Макс повністю розчиняються без утворення бульбашок, тому не спричиняють відрижки. Усім лікарським формам препарату Флавамед властиві висока ефективність та відмінний профіль безпеки, мінімальна кількість допоміжних речовин, зручність у застосуванні.
За матеріалами статті: Scaglione F., Petrini O. Mucoactive Agents in the Therapy of Upper Respiratory Airways Infections: Fair to Describe Them Just as Mucoactive? Clinical Medicine Insights: Ear, Nose and Throat. 2019 Volume 12: 1-9.
Підготувала Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 4 (449), лютий 2019 р.


