25 березня, 2019
Еволюція симптоматичних повільнодіючих препаратів для лікування остеоартрозу: шлях до хондропротекції
 Остеоартроз (ОА) є найпоширенішим хронічним захворюванням суглобів, для якого характерні значні структурні пошкодження суглобів, функціональні розлади та біль. У лікуванні ОА найчастіше застосовують нестероїдні протизапальні препарати (НПЗП) і симптоматичні повільнодіючі засоби (SYSADOA). Утім, НПЗП можуть мати серйозні побічні ефекти з боку шлунково-кишкового тракту і серцево-судинної системи, а питання ефективності SYSADOA, особливо глюкозаміну і хондроїтину, все ще залишається дискусійним. Останніми роками з’являється все більше публікацій про ефективність неденатурованого (натурального) колагену 2 типу (UC-II®).
Остеоартроз (ОА) є найпоширенішим хронічним захворюванням суглобів, для якого характерні значні структурні пошкодження суглобів, функціональні розлади та біль. У лікуванні ОА найчастіше застосовують нестероїдні протизапальні препарати (НПЗП) і симптоматичні повільнодіючі засоби (SYSADOA). Утім, НПЗП можуть мати серйозні побічні ефекти з боку шлунково-кишкового тракту і серцево-судинної системи, а питання ефективності SYSADOA, особливо глюкозаміну і хондроїтину, все ще залишається дискусійним. Останніми роками з’являється все більше публікацій про ефективність неденатурованого (натурального) колагену 2 типу (UC-II®).
В основі ОА лежить ураження всіх компонентів суглоба, передусім хряща, а також субхондральної кістки, синовіальної оболонки, зв’язок, капсули, м’язів. Дія сучасних лікарських засобів і фізіопроцедур, які використовуються в терапії ОА, спрямована насамперед на полегшення больових відчуттів і поліпшення функції. Цікаво, що при ОА й інших хронічних станах з больовим синдромом активним лікуванням може виступати й плацебо, суттєво і тривало зменшуючи відчуття алгії. При цьому вираженість ефекту плацебо підвищується зі збільшенням ступеня інвазивності. Оскільки колаген є основним твердофазним компонентом суглобового хряща, похідні колагену вважаються ефективними засобами для відновлення й уповільнення дегенерації хряща, поліпшення і збереження якості субхондральної кістки, однак переконливих доказів щодо клінічної ефективності та хондропротекторних властивостей денатурованих форм колагену наразі немає.
У всьому світі протягом останніх десятиріч дієтичні добавки та фармацевтичні препарати хондроїтину і глюкозаміну все частіше призначаються лікарями загальної практики, ревматологами та травматологами, а також використовуються пацієнтами як безрецептурні препарати. Так, світові продажі добавок з глюкозаміном у грошовому еквіваленті досягли майже 2 млрд доларів у 2008 р., що приблизно на 60% більше порівняно з 2003-м. Хоча глюкозамін і хондроїтин показали певний сприятливий вплив на тканини суглобів при ОА, терапевтичне використання цих засобів у клінічних умовах все ще залишається суперечливим [1].
SYSADOA: дані досліджень неоднозначні
Використання SYSADOA у хворих на ОА колінних суглобів, згідно з останніми настановами (Рекомендації Американської колегії ревматологів (ACR) 2012 року та Міжнародного товариства з дослідження ОА (OARSI) 2014 року), обмежене через недоведену ефективність цих препаратів. Так, відповідно до рекомендацій OARSI 2014 [2], усі засоби з групи SYSADOA (глюкозамін, хондроїтин сульфат (ХС), діацереїн) віднесено до категорії «лікування невизначеної доцільності» та не внесено в схему терапії пацієнтів з ОА. На думку членів товариства, «незначний розмір сукупного ефекту (особливо для великих високоякісних досліджень), невідповідність результатів незалежних і спонсорованих досліджень і неоднорідність серед досліджень призвели до невизначеності в питанні доцільності застосування глюкозаміну». Схожими були і висновки щодо ХС. Випробування, які повідомляли про значний вплив на біль у суглобах, часто були недостовірними через низьку якість дослідження і невеликий розмір вибірки, натомість, за даними великих методологічно обґрунтованих робіт, ефект був незначним або відсутнім. Незначна доказова база та недостатній ефект не дали змогу включити в схему лікування і решту SYSADOA. Крім того, 4 вересня 2014 р. ЕМА оприлюднило рішення (EMA/544268/2014), згідно з яким «не рекомендується застосування діацереїну в пацієнтів віком ≥65 років через ризики, пов’язані з важкою діареєю. Лікування слід починати половиною звичайної дози та припинити прийом діацереїну в разі розвитку діареї. Діацереїн не повинен використовуватися пацієнтами із захворюваннями печінки на момент призначення чи в анамнезі». Отже, цим рішенням, обов’язковим для виконання в усіх країнах Європейського союзу, ще більше обмежено перелік препаратів, які можуть застосовуватися для лікування ОА. У рекомендаціях ACR 2012 [3], які визначають лікувальну тактику у хворих на ОА колінних, кульшових суглобів і кистей, у розділі ініціальної фармакотерапії також не згадано жодного препарату з групи SYSADOA.
Недостатня ефективність глюкозаміну та хондроїтину підтверджується результатами узагальнюючих досліджень. Зокрема, за даними мережевого метааналізу 10 досліджень (Wandel S. et al., 2010), доведено, що хондроїтин, глюкозамін та їх комбінація не мають клінічно значимого впливу на біль у суглобах і звуження суглобової щілини порівняно з плацебо [1]. За результатами рандомізованого клінічного дослідження (РКД) Roman-Blas і співавт. (2017), прийом комбінації ХС (1200 мг) + глюкозаміну сульфат (ГС, 1500 мг) протягом 6 міс не продемонстрував переваг порівняно з плацебо щодо зменшення болю і функціональних порушень у пацієнтів із симптоматичним гонартрозом [4]. Цією ж групою дослідників вивчалась ефективність комбінацій ХС + ГС та ХС + глюкозаміну гідрохлорид (ГГ) на мікроскопічному рівні in vivo з використанням експериментальної моделі гонартрозу – білих новозеландських кроликів, яким проведено часткову медіальну меніскектомію. Жодна з комбінацій не зменшувала руйнування хряща, запалення синовіальної оболонки та не впливала на рівень прозапальних цитокінів і синтез металопротеїназ [5].
Структура та механізм дії неденатурованого колагену
Глікозильований UC-II® отримують з хряща грудини курчат. Збереження тривимірної конфігурації та наявність активних епітопів відрізняють цю форму від гідролізованого або денатурованого колагену (табл.).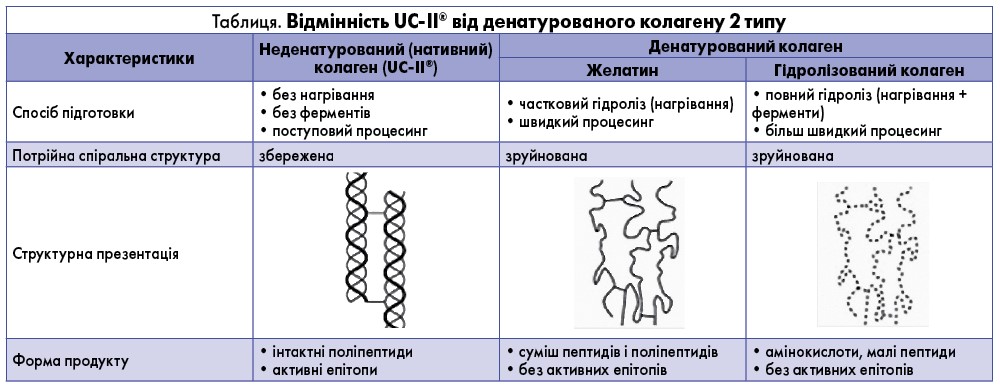
Останні дослідження показали, що пероральне введення аутоантигенів здатне пригнічувати перебіг багатьох експериментальних аутоімунних патологій, у тому числі антигеніндукованих артритів, за рахунок так званої оральної толерантності [6]. Оральна толерантність – це вид регуляції імунної відповіді, що дозволяє організму розрізняти безпечні елементи (наприклад, нутрієнти чи кишкові бактерії) та антигени, які потрапляють з їжею. У формуванні оральної толерантності ключова роль належить кишково-асоційованій лімфоїдній тканині кишечнику (GALT), яку утворюють брижові лімфатичні вузли та пеєрові бляшки. Через каскад імунологічних реакцій у пеєрових бляшках за допомогою М‑клітин відбуваються розпізнавання нерозчинних антигенів та подальша індукція імунної відповіді організму [7]. Дослідники вважають, що при оральному прийомі невеликих кількостей UC-II® формування оральної толерантності відбувається за рахунок наявності активних епітопів з правильною тривимірною структурою. Таким чином, вважається, що UC-II® з порожнини кишечнику через епітелій проникає в пеєрові бляшки. Неспеціалізовані Т‑лімфоцити контактують з активними епітопами тривимірної молекули неденатурованого колагену та перетворюються на спеціалізовані регуляторні Т‑лімфоцити (Treg). Активовані Treg мігрують з GALT через лімфатичну систему і потрапляють в кровообіг. Treg починають продукувати протизапальні цитокіни, такі як трансформуючий фактор росту (TGF‑β), інтерлейкін‑4 (ІЛ‑4) та IЛ‑10, які через кровоносну систему синовіальної оболонки і субхондральної кістки потрапляють у синовіальну рідину [8]. У здорових суглобах постійно підтримуються циклічні процеси самооновлення хрящової тканини. Спочатку відбувається фізіологічне руйнування хрящової тканини металопротеїназами (катаболічна фаза), далі внаслідок дії продуктів розпаду матриксу і зворотного гальмування виділення металопротеїназ хондроцитами починається продукція протеогліканів і тропоколагену (анаболічна фаза). Натомість при ОА катаболічні процеси переважають над анаболічними, а виділення макрофагами і синовіоцитами ІЛ‑1 (на фоні запального процесу) не дозволяє хондроцитам самостійно загальмувати гіперпродукцію металопротеїназ під впливом продуктів деградації матриксу. Препарати глюкозаміну та хондроїтину, діючи на рецептори хондроцитів, виконують роль природних продуктів розпаду матриксу, але синтез металопротеїназ не гальмується повною мірою через присутність впливу ІЛ‑1.
Особливістю механізму дії UC-II® є активація протизапальної ланки цитокінового патерну з подальшим безпосереднім ефектом вивільнених факторів на запалення та метаболізм хрящової тканини. ІЛ‑10 чинить вплив на рецептори макрофагів і синовіоцитів, інгібуючи вивільнення ІЛ‑1. TGF‑β стимулює синтез міжклітинної складової речовини хряща за рахунок пригнічення катаболічної активності хондроцитів (що призводило до розпаду колагену й інших білків позаклітинного матриксу) й активації анаболічної функції та проліферації хондроцитів, при цьому гальмуючи їх термінальну диференціацію на догіпертрофічній стадії [9]. Крім того, ІЛ‑10 і TGF‑β, які продукуються Treg, можуть змінювати Th баланс у колінному суглобі в бік Th2, що має наслідком збільшення продукції ІЛ‑4. Це сприяє перемиканню (shifting) метаболізму хондроцитів у бік синтезу компонентів міжклітинного матриксу [10].
Роль оральної толерантності та протизапальних цитокінів знайшла своє підтвердження в багатьох дослідженнях in vivo (на тваринних моделях ревматоїдного артриту [11]) та in vitro [12]. Також було підтверджено наявність у молекулі UC-II® біологічно активних епітопів та їх стійкість до кислого шлункового вмісту і травних ферментів [6]. Сукупно ці дані підтверджують, що UC-II® може розглядатися як новий терапевтичний засіб при ОА за рахунок унікального механізму дії і протизапального впливу на імунологічну ланку патологічного процесу.
Практичні аспекти застосування неденатурованого колагену
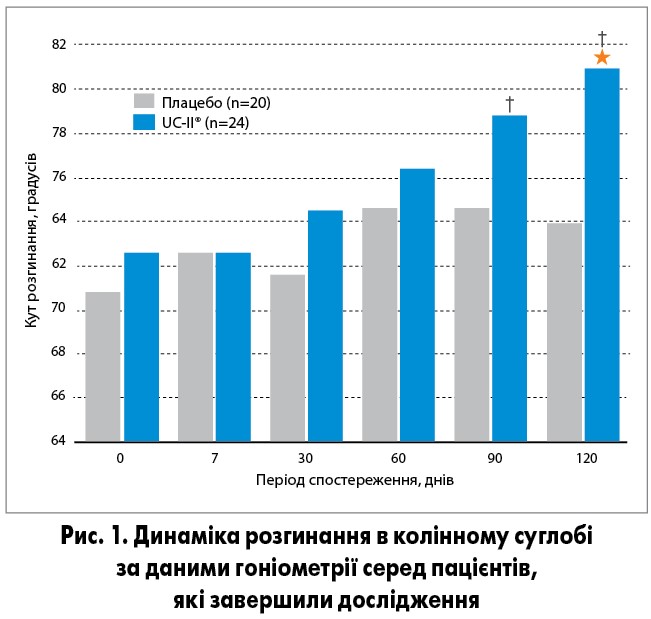 Для підтвердження ефективності UC-II® було проведено низку досліджень. Зокрема, Lugo і співавт. (2013) вивчали ефективність та переносимість UC-II® у здорових осіб без артриту в анамнезі чи болю в суглобах у спокої, але з дискомфортом у суглобах при інтенсивному фізичному навантаженні. Після проведення степміл-тесту 55 осіб з болем у колінних суглобах було рандомізовано в групу плацебо (n=28) або UC-II® 40 мг/добу (n=27) протягом 120 днів. Функцію суглобів оцінювали за зміною ступеня згинання та розгинання коліна, а також визначенням часу появи і зникнення болю в колінних суглобах після степміл-тесту. Через 4 міс в осіб, які отримували UC-II®, покращувалося розгинання колінного суглоба порівняно з плацебо (81,0±1,3 проти 74,0±2,2; р=0,011) та початковим рівнем (81,0±1,3 проти 73,2±1,9; р=0,002). Значних змін у розгинанні коліна в групі плацебо не спостерігалося серед пацієнтів, які завершили дослідження (рис. 1). Було також відзначено, що особи, які отримували UC-II®, достовірно довше порівняно з плацебо не відчували дискомфорту в суглобах при значному фізичному навантаженні (2,8±0,5 проти 1,8±0,2 хв; р=0,019). Пов’язаних з препаратом побічних дій під час дослідження не спостерігалося.
Для підтвердження ефективності UC-II® було проведено низку досліджень. Зокрема, Lugo і співавт. (2013) вивчали ефективність та переносимість UC-II® у здорових осіб без артриту в анамнезі чи болю в суглобах у спокої, але з дискомфортом у суглобах при інтенсивному фізичному навантаженні. Після проведення степміл-тесту 55 осіб з болем у колінних суглобах було рандомізовано в групу плацебо (n=28) або UC-II® 40 мг/добу (n=27) протягом 120 днів. Функцію суглобів оцінювали за зміною ступеня згинання та розгинання коліна, а також визначенням часу появи і зникнення болю в колінних суглобах після степміл-тесту. Через 4 міс в осіб, які отримували UC-II®, покращувалося розгинання колінного суглоба порівняно з плацебо (81,0±1,3 проти 74,0±2,2; р=0,011) та початковим рівнем (81,0±1,3 проти 73,2±1,9; р=0,002). Значних змін у розгинанні коліна в групі плацебо не спостерігалося серед пацієнтів, які завершили дослідження (рис. 1). Було також відзначено, що особи, які отримували UC-II®, достовірно довше порівняно з плацебо не відчували дискомфорту в суглобах при значному фізичному навантаженні (2,8±0,5 проти 1,8±0,2 хв; р=0,019). Пов’язаних з препаратом побічних дій під час дослідження не спостерігалося.
Таким чином, щоденний прийом 40 мг UC-II® добре переносився і сприяв поліпшенню розгинання колінного суглоба в здорових осіб, які зазнавали впливу фізичного навантаження. UC-II® також продемонстрував здатність зменшувати дискомфорт у суглобах і збільшувати тривалість періоду безболісного напруження під час інтенсивного фізичного навантаження [10].
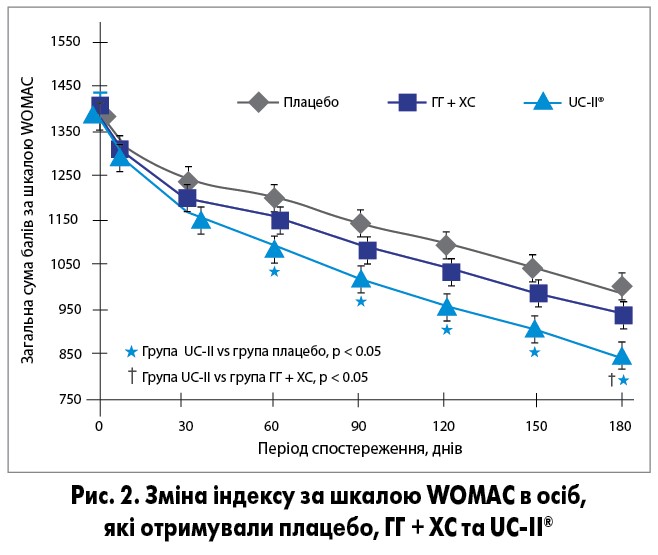 Метою дослідження Lugo і співавт. (2016) було оцінити ефективність та переносимість UC-II® при ОА колінного суглоба порівняно з плацебо і комбінацією ГГ + ХС. Пацієнтів (n=191) було рандомізовано на 3 групи: щоденного прийому UC-II® 40 мг, ГГ 1500 мг + ХС 1200 мг та плацебо протягом 180 днів. Основною кінцевою точкою була зміна індексу вираженості ОА за шкалою WOMAC. Вторинні кінцеві точки включали зміни за візуальною аналоговою шкалою, функціональним індексом Лекена та підшкалами WOMAC. Уже через 2 міс ефективність UC-II® була достовірно вищою за таку плацебо. Через 6 міс у групі терапії UC-II® спостерігали значне зниження загального балу за WOMAC (рис. 2) порівняно з групами плацебо (р=0,002) і ГГ + ХС (р=0,04). Також в осіб, які приймали UC-II®, відзначалося достовірне покращення за всіма підшкалами WOMAC: біль (p=0,0003 порівняно з плацебо; p=0,016 порівняно з ГГ + ХС); скутість (р=0,004 порівняно з плацебо; р=0,044 порівняно з ГГ + ХС); фізична функція (р=0,007 порівняно з плацебо). Крім того, UC-II® значно зменшував потребу в знеболювальних засобах. Протягом усього періоду спостереження достовірної різниці між плацебо і ГГ + ХС не спостерігалося. Таким чином, доведено достовірно вищу ефективність UC-II® порівняно з глюкозаміном і хондроїтином [13].
Метою дослідження Lugo і співавт. (2016) було оцінити ефективність та переносимість UC-II® при ОА колінного суглоба порівняно з плацебо і комбінацією ГГ + ХС. Пацієнтів (n=191) було рандомізовано на 3 групи: щоденного прийому UC-II® 40 мг, ГГ 1500 мг + ХС 1200 мг та плацебо протягом 180 днів. Основною кінцевою точкою була зміна індексу вираженості ОА за шкалою WOMAC. Вторинні кінцеві точки включали зміни за візуальною аналоговою шкалою, функціональним індексом Лекена та підшкалами WOMAC. Уже через 2 міс ефективність UC-II® була достовірно вищою за таку плацебо. Через 6 міс у групі терапії UC-II® спостерігали значне зниження загального балу за WOMAC (рис. 2) порівняно з групами плацебо (р=0,002) і ГГ + ХС (р=0,04). Також в осіб, які приймали UC-II®, відзначалося достовірне покращення за всіма підшкалами WOMAC: біль (p=0,0003 порівняно з плацебо; p=0,016 порівняно з ГГ + ХС); скутість (р=0,004 порівняно з плацебо; р=0,044 порівняно з ГГ + ХС); фізична функція (р=0,007 порівняно з плацебо). Крім того, UC-II® значно зменшував потребу в знеболювальних засобах. Протягом усього періоду спостереження достовірної різниці між плацебо і ГГ + ХС не спостерігалося. Таким чином, доведено достовірно вищу ефективність UC-II® порівняно з глюкозаміном і хондроїтином [13].
Bagi і співавт. (2017) вивчали здатність UC-II® попереджувати руйнування суглобового хряща на мишачих моделях ОА. Самцям мишей лінії Lewis (n=20) було проведено часткову медіальну меніскектомію (ЧMMЕ) для індукції травматичного ОА. Відразу після операції 10 мишам вводили індиферентний носій, а іншим 10 – UC-II® у дозі 0,66 мг/кг/добу перорально протягом 8 тиж. Крім того, 10 мишей слугували групою інтактного контролю, ще 10 мишам провели фіктивну операцію. Кінцеві точки дослідження включали несучу здатність передніх і задніх кінцівок, сироваткові біомаркери метаболізму кісткової і хрящової тканини, гістологічне дослідження. Дебют ОА спостерігали через 6-8 тиж після ЧММЕ, що відобразилося на вантажопідйомності ураженої кінцівки (тварини переносили вагу на передні лапи). Однак у групі мишей, які отримували UC-II®, вдалося зберегти опірну здатність ураженої кінцівки, цілісність губчастої кістки великогомілкового метафіза, а також сповільнити ріст остеофітів і руйнування суглобового хряща. Отже, згідно з результатами дослідження, застосування UC-II® відразу після травми може поліпшити механічну функцію ушкодженого коліна й уповільнити дегенерацію суглобового хряща [14], що свідчить про можливий структурно-модифікуючий ефект UC-II® та потребує подальшого вивчення в популяції хворих на ОА.
Ще однією перевагою застосування UC-II® є комфорт лікування (прийом один раз на добу). За даними метааналізу Coleman і співавт. (2012), режим дозування один раз на добу дозволяє досягти максимального комплаєнсу, оскільки чим більша частота прийому препарату, тим менша прихильність до лікування [15]. Також UC-II® визнано безпечним, затверджено Управлінням з контролю продуктів харчування і лікарських засобів США (FDA) і оголошено новим дієтичним інгредієнтом (NDI) [16].
Висновки
Отже, дані щодо ефективності застосування різних представників SYSADOA у хворих на ОА колінних суглобів залишаються неоднозначними. Перевагами застосування UC-II® є достовірно вища клінічна ефективність порівняно з плацебо та комбінацією глюкозаміну з хондроїтином, унікальний механізм дії за рахунок індукції оральної толерантності, протизапальний вплив на імунологічну ланку (зниження рівня ІЛ‑1 при підвищенні концентрації ІЛ‑10 і TGF‑β), природне походження активного інгредієнта, невелика доза, безпека і хороша переносимість, зручність прийому (один раз на добу). Відтепер UC-II® доступний в Україні під торговою назвою Меркана.
Список літератури знаходиться в редакції.
Медична газета «Здоров’я України 21 сторіччя» № 4 (449), лютий 2019 р.


