26 березня, 2019
Катаракта: сучасні аспекти лікування
 Як відомо, катаракта – це поширене прогресуюче захворювання очей, яке призводить до зниження гостроти зору із загрозою повної сліпоти. В Україні щороку діагностується близько 400 тис. хворих з наявною катарактою, що корелює зі світовою статистикою, згідно з якою близько 1% населення має цю патологію. Якщо катаракту не лікувати, вона призводить до повної втрати зору. Хвороба поступово прогресує і навіть на початкових етапах значно погіршує зір пацієнта та якість його життя.
Як відомо, катаракта – це поширене прогресуюче захворювання очей, яке призводить до зниження гостроти зору із загрозою повної сліпоти. В Україні щороку діагностується близько 400 тис. хворих з наявною катарактою, що корелює зі світовою статистикою, згідно з якою близько 1% населення має цю патологію. Якщо катаракту не лікувати, вона призводить до повної втрати зору. Хвороба поступово прогресує і навіть на початкових етапах значно погіршує зір пацієнта та якість його життя.
Катаракта спричинює не тільки втрату гостроти зору, а також зменшення контрастної чутливості, підвищену реакцію на яскраве світло, зміну сприйняття кольорів та погіршення зору в умовах недостатнього освітлення, що значно перешкоджає нормальному функціонуванню людини та негативно впливає на якість життя та психічний стан пацієнта (Freeman et al., 2009; Meuleners et al., 2013).
Обмеження в повсякденних діях, з якими стикаються хворі на катаракту, призводять до зниження соціальної взаємодії та підвищення залежності від оточуючих (Zhu et al., 2015). З іншого боку, видалення катаракти асоціюється зі значним поліпшенням депресивних станів (Meuleners et al., 2013), якістю когнітивних функцій (Jefferis et al., 2015; Maharani et al., 2018), якістю життя в цілому (To et al., 2014; Heemraz et al., 2016; Porela-Tiihonen et al., 2016), трудовлаштуванням та поліпшенням доходів (Finger et al., 2012; Feeny et al., 2018), ну і, звичайно, із якістю зорової функції взагалі (Lee et al., 2013; Javed et al., 2015).
Крім того, зниження гостроти зору в значній мірі пов’язане із ризиком виникнення нещасних випадків, спричинюючи навантаження на систему охорони здоров’я та загальний стан здоров’я нації. Метааналіз 27 досліджень показав, що пацієнти, які чекали на лікування катаракти понад 6 міс, відчували більшу втрату зору, зниження якості життя та значно підвищений ризик падінь у порівнянні з пацієнтами, які чекали меньш ніж 6 тиж (Hodge et al., 2007).
Згідно з даними дослідження пацієнтів Medicare (США) віком від 65 років, хворі, яких прооперували з приводу катаракти, мали менші шанси на перелом шийки стегна упродовж року (Tseng et al., 2012). Лікування катаракти також пов’язане із значно підвищеним рівнем виживання порівняно з тими, кому катаракту не було прооперовано (Tseng et al., 2016; Tseng et al., 2018).
На жаль, в Україні існує поширена практика відтерміновувати операцію, зумовлена застарілими міфами, що «катаракта має дозріти, щоб бути успішно прооперованою» та «лікування краплями». Лише трохи більше 100 тис. пацієнтів отримують лікування, водночас коли 300 тис. людей мають значно погіршену зорову функцію та низький рівень життя. Причиною цього є такі основні фактори: необізнаність пацієнтів та лікарів первинної ланки про сучасні методи лікування, відсутність розуміння пацієнтом переваг оперативного втручання, відсутність страхової медицини та реімбурсації матеріалів для хірургії з приводу катаракти.
З 2020 року, коли реформа повністю запрацює, Україна здобуде аналогічну світовій практику реімбурсації вартості основних оперативних втручань з приводу катаракти. Щодо першого фактора, ця стаття має за мету розповісти широкому загалу лікарів про сучасний підхід до лікування катаракти та на яку якість зору може розраховувати пацієнт, обираючи той чи інший метод лікування.
Середній вік пацієнтів, яких оперують з приводу катаракти, у світі за останні роки постійно знижується (Erie, 2014). Катаракта лікується тільки хірургічним шляхом, коли хворий кришталик видаляється і на його місце імплантується інтраокулярна лінза (ІОЛ). Саме якість та технологічні особливості ІОЛ є критично важливими факторами того, який зір отримає пацієнт після операції. Першу у світі ІОЛ було імплантовано в 1949 році, а масовою заміна кришталика стала з 1970-х років. Це були жорсткі лінзи, які потребували відносно великого розтину – до 6 мм, котрі згодом були замінені на гнучкі лінзи – імплантуються через мікророзтин приблизно 2 мм. Перша гнучка ІОЛ була імплантована людині в 1978 році, а масовою практикою їхнє застосування стало з 1980-х років.
Лікування катаракти вважається успішною операцією – 75,9% пацієнтів отримали 100% зір та 95,2% пацієнтів отримали зір вище ніж 50% (ESCRS EUREQUO, 2017). За 2016 рік в ЄС було виконано 4,5 млн втручань з приводу катаракти, що зробило її найпоширенішою хірургічною процедурою (Eurostat, 2018).
Обмеження при застосуванні ІОЛ
Хоча хірургічне лікування катаракти вважається високоефективним та успішним хірургічним втручанням (Baltussen et al., 2004; Day et al., 2015), звичайні монофокальні ІОЛ можуть відновити якісний зір тільки на дальню відстань, але не відновлюють зір на проміжних та близьких дистанціях (від 1м до 40 см), який є життєво необхідним людині для багатьох видів діяльності.
Cучасні гнучкі ІОЛ не можуть повністю замінити втрачений кришталик – основною проблемою є відсутність акомодації. Як відомо, акомодація – це можливість ока людини фокусуватися на різні відстані – наприклад, вести автомобіль або читати книгу. У віці від 40 років акомодація поступово втрачається і переважна більшість людей після 50 років взагалі не може обходитися без окулярів для читання (акомодація працює на відстані приблизно витягнутих рук). Такий стан пацієнта називається пресбіопією. І саме в цьому сенсі жодна сучасна ІОЛ не може повернути той зір, який мала людина в 20 років.
Відновлення проміжного зору – приблизно на довжину руки (орієнтовно 66 см) – є важливим досягненням для багатьох сучасних пацієнтів після хірургії катаракти (Breyer et al., 2017; MacRae et al., 2017; Rocha, 2017). Проміжний зір потрібен для багатьох звичайних дій, таких як робота за комп’ютером, використання планшетів, погляд на спідометр авто або навіть прогулянка по нерівним поверхням (Elliott et al., 2016; Rocha, 2017).
Треба зазначити, що людина віком від 50 років або після лікування катаракти звичайними монофокальними ІОЛ обов’зково використовує окуляри для читання та дуже рідко для проміжного зору, тому функціонуючи на цих відстанях люди мають значно понижену гостроту зору, що, по суті, призводить до ризиків, які були розглянуті вище.
Тож які можливості відновлення зору мають сучасні пацієнти в Україні?
Особливості вибору базисного лікування катаракти
Як було зазначено, базове лікування включає видалення катаракти та імплантацію монофокальної лінзи, яка відновлює якісний зір вдалину, але не дає можливості добре бачити на проміжних та близьких дистанціях.
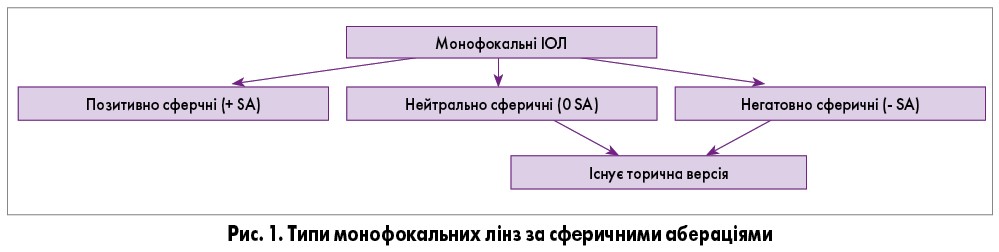
Необхідно підкреслити, що навіть монофокальні лінзи не всі однаково якісно відновлюють зір вдалину. Особливе значення має тип оптичної поверхні, а саме: як ІОЛ коригує або не коригує так звані сферичні аберації. В межах цієї статті не розглядаються всі аспекти аберації ока, а зазначається, що існує 3 типи стандартних монофокальних лінз: із позитивною сферичною аберацією (базова ІОЛ), асферично нейтральні та ІОЛ з негативною сферичною аберацією, які коригують позитивні сферичні аберації рогівки. Усі ці типи лінз мають різні результати щодо контрастної чутливості та якості зору пацієнта після імплантації та мають бути ретельно обрані офтальмологом відповідно до типу рогівки пацієнта.
Фактором, який впливає на якість зору після операції, є астигматизм – стан, коли поверхня рогівки не є ідеальною сферою. Цей стан спостерігається в майже 75% населення та потребує корекції не менш ніж у 36% пацієнтів. Коригування астигматизму можливе під час лікування катаракти через імплантацію так званих торичних ІОЛ. Але коригування астигматизму не вирішує проблеми залежності від окулярів для проміжної або близької дистанції.
На рисунку 1 зазначені 3 типи оптики за сферичною аберацією. Але в Україні поширена практика не звертати увагу на тип сферичних аберацій, визначаючи нейтрально сферичні та негативно сферичні ІОЛ одним поняттям – асферичні ІОЛ, що не є цілком коректним.
Вирішення проблеми відновлення повноцінного зору
Доведено, що лікування катаракти стандартними ІОЛ значно поліпшує якість зору та життя, але тільки щодо зору вдалину, водночас коли для зору на відстані приблизно від 1 м пацієнту потрібні одна чи дві пари окулярів.
Чи може бути ця проблема вирішена та які є доступні методи на сьогодні?
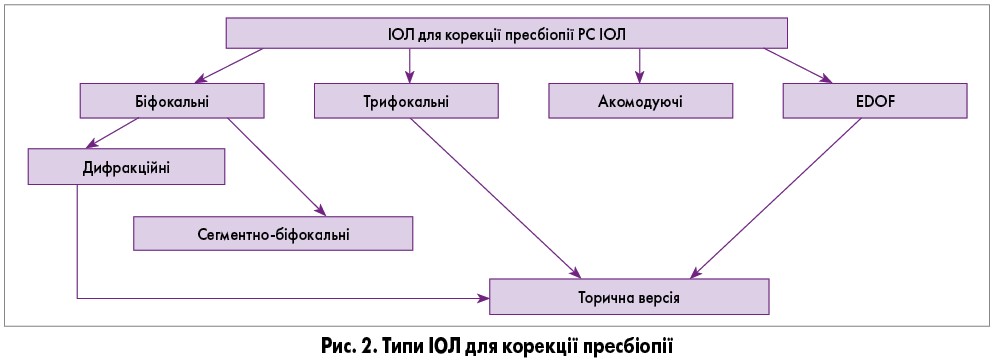
Сучасні технології дозволяють вибрати пацієнту, який бажає повернути зір, із декількох варіантів ІОЛ для корекції пресбіопії (рис. 2). З’явилися такі лінзи в 1997 році і називалися мультифокальними. Вказана лінза надавала на сітківку пацієнта дві зони різного зображення – вдалину та з близької дистанції десь на рівні 35 см. Маючи на сітківці дві зони різкого зображення, завдяки процесу нейроадаптації мозок пацієнта сприймає саме ту частину зображення, яка зараз потрібна для аналізу. Отже, людина чітко бачить або вдалину, або поблизу. Зараз такі ІОЛ є підвидом групи лінз для корекції пресбіопії, які більш точно називаються біфокальними.
Таким чином, для корекції пресбіопії сьогодні існує 4 типи ІОЛ, а саме:
- біфокальні ІОЛ;
- трифокальні ІОЛ;
- акомодуючі ІОЛ;
- ІОЛ із розширеною глибиною фокуса, або EDOF.
Кожен з цих типів ІОЛ має свої особливості при застосуванні та певні компроміси. Найвідомішим компромісом є те, що наявність додаткового зображення на сітківці завжди знижує контрастну чутливість та підвищує чутливість пацієнта до яскравих джерел світла, таких як світло фар, ліхтарів, сонячних променів. Розглянемо типи ІОЛ більш детально.
Біфокальні ІОЛ
Перший відомий тип ІОЛ, який поліпшує зір вдалину та на певній близькій дистанції. Характеризується тим, що можна обирати декілька варіантів близької дистанції, яка найбільш відповідає потребам пацієнта – від 33 см до 50 см.
Технологічно біфокальні ІОЛ виготовляються або традиційним для індустрії способом – нанесенням спеціальних дифракційних кіл на центральну частину оптики, і саме наявність цих кіл є одним із головних факторів появи в пацієнта візуальних артефактів від джерел світла, або за так званою біфокальною технологією, схожою на виробництво прогресивних окулярів. Такі біфокальні ІОЛ з подвійною оптикою значно меньше схильні до проявів світлових аномалій і мають назву «сегментно-біфокальні».
Традиційні (дифракційні) біфокальні ІОЛ забезпечують відносно невелику ціну, але мають візуальні проблеми від джерел світла (не стосується сегментно-біфокальних ІОЛ), недостатньо якісний зір на проміжних дистанціях.
Сегментно-біфокальні ІОЛ: майже відсутні проблеми від джерел світла, але недостатньо якісний зір на проміжних дистанціях, немає торичних версій.
Трифокальні ІОЛ
Сучасні лінзи, які мають три найкращі фокальні точки (дистанції якісного зору), а саме – дальній, проміжний зір та зір на близький відстані. Так само, як і біфокальні ІОЛ, трифокальні мають певну різницю між проміжною та близькою відстанню. У різних виробників лінз ці дистанції варіюються (наприклад, 33 та 66 см або 40 та 55 см).
Перевагами трифокальних лінз є якісний зір в трьохфокальних точках: дальня, середня та близька. Але мають високу ціну та зниження контрастної чутливості, певні візуальні проблеми від джерел світла.
Акомодуючі ІОЛ
Цей тип ІОЛ створений для відновлення природної акомодації. Людина втрачає акомодацію, тому що кришталик стає твердішим, але м’язи, які керують акомодацією, працюють. Для виготовлення таких лінз виробники намагаються враховувати цю специфіку.
Переваги акомодуючих лінз: відсутність проблем із джерелами світла, немає втрати контрасту, не потребують нейроадаптації. Недоліки: зазвичай діапазон акомодації не можна чітко визначити в різних людей, часто фактично акомодують тільки до проміжної дистанції.
Лінзи з розширеною глибиною фокуса, EDOF
Це найсучасніший тип ІОЛ, який діє за принципом великої глибини різкості у фотоапараті. Такі лінзи конструктивно також мають кільцеві насічки, але діють вони інакше. Людина з такою ІОЛ, порівняно з трифокальними лінзами, має чіткий зір не в 2 або 3 фокальних точках, а на відстані всього діапазону дистанцій від нескінченності до приблизно 42 см.
Переваги EDOF: відсутність проблем із джерелами світла, немає втрати контрасту, не потребують нейроадаптації. Недоліки: не дають якісний зір на дуже близьких відстанях – до 42 см.
Слід зазначити, що майже всі із перелічених типів ІОЛ для корекції пресбіопії мають торичні моделі, тобто можуть додатково коригувати астигматизм (винятком є сегментно-біфокальні лінзи).
Як обрати тип лінз, що відповідає вимогам пацієнта?
Як стає зрозуміло із викладеного вище, жодна ІОЛ не є ідеальною. Тому ключовим питанням при виборі ІОЛ (не враховуючи медичні критерії, такі як показання або протипоказання) є відповідність результату лікування і очікувань пацієнта стосовно зору після операції. Згідно з результатами опитувань, пацієнт часто оцінює лікаря за такими критеріями: чи був лікар до нього уважним та чи його очікування були виправдані після лікування. Лікар, який перевищив очікування пацієнта до операції, ризикує стати «некомпетентним», тому питання, як працювати з очікуваннями пацієнтів, часто піднімаються під час конференцій та в публікаціях.
В кожного пацієнта необхідно запитати, як саме він хоче бачити, та запропонувати йому ІОЛ, яка найбільше підходить під його очікування. Таке спілкування потребує неабиякої уваги з боку лікаря, адже пацієнт може не зрозуміти запитання, не мати досвіду достатньо гарного зору або просто звикнути за останні 10-15 років до погіршення зорової функції. Слід пам’ятати, що уявлення пацієнта про якість зору є суб’єктивним.
Ускладнює спілкування з пацієнтом і той факт, що хворий першу інформацію отримує від лікаря первинної ланки, а другу – від хірурга, яка може фактично розрізнятися або бути тотожною, але сприйматися пацієнтом по-різному, навіть конфліктно. Крім того, пацієнт може самостійно знайти додаткову інформацію, достовірність якої він не може об’єктивно оцінити. Саме тому навчання та належне інформування пацієнта є однією із головних тем, які обговорюються в міжнародних наукових журналах. Пацієнти, з якими проводиться якісна освітня робота, зазвичай більш задоволені результатами і роботою лікаря в цілому.
Таким чином, робота лікаря не зводиться до вибору ІОЛ на власний розсуд. Лікар повинен спробувати зрозуміти реальні очікування пацієнта, які базуються на його способі життя, запропонувати найкращий метод лікування та відповідний тип ІОЛ, розвіяти міфи про катаракту і вмотивувати людину на свідомий вибір щодо проведення хірургічного втручання.
Медична газета «Здоров’я України 21 сторіччя» № 4 (449), лютий 2019 р.