25 квітня, 2019
Фармакотерапия артериальной гипертензии: обновленные рекомендации Европейского общества гипертензии и Европейского общества кардиологов
В 2018 г. Европейское общество гипертензии (ESH) и Европейское общество кардиологов (ESC) представили обновленные рекомендации по ведению пациентов с артериальной гипертензией (АГ). Как указывают авторы B. Williams et al. (European Heart Journal, 2018; 39 (33): 3021-3104), основные новации призваны усовершенствовать существующие методы диагностики и тактики терапии АГ, сделать их практичнее, проще, эффективнее. Изменилась ли стратегия лечения АГ? Кому рекомендована фармакотерапия? Как добиться эффективного контроля АД?
Инициация фармакотерапии у пациентов с АГ
Европейские рекомендации по ведению пациентов с АГ 2018 г. указывают на необходимость начала лечения АГ при офисном значении артериального давления (АД) ≥140/90 мм рт. ст., кроме пациентов старше 80 лет, для которых пороговым является показатель АД ≥160/90 мм рт. ст. Классификация уровней АД и определение АГ сохранились без изменений: АД классифицируют как оптимальное (<120/<80 мм рт. ст.), нормальное (120-129/80-84 мм рт. ст.), высокое нормальное (130-139/85-89 мм рт. ст.) и выделяют 1-ю (140-159/90-99 мм рт. ст.), 2-ю (160-179/100-109 мм рт. ст.) и 3-ю (>180/>110 мм рт. ст.) степени АГ. Как и ранее, всем пациентам с АГ, а также высоким нормальным АД рекомендована модификация образа жизни (см. далее).
Некоторые изменения претерпели подходы к инициации фармакотерапии у пациентов в зависимости от уровня АД. Согласно рекомендациям 2018 г.:
- При высоком нормальном АД фармакотерапия целесообразна в случае очень высокого сердечно-сосудистого риска (ССР), при наличии сердечно-сосудистых (СС) заболеваний, особенно ишемической болезни сердца (ИБС).
- При АГ 1-й степени с низким и умеренным ССР и отсутствии поражения органов-мишеней (ПОМ) фармакотерапия рекомендована через 3-6 месяцев после модификации образа жизни, если не достигнут контроль АД.
- При АГ 1-й степени с высоким и очень высоким ССР, кардиоваскулярной патологией, хронической болезнью почек (ХБП) и ПОМ рекомендуется немедленно начать фармакотерапию.
- При АГ 1-й степени пациентам пожилого возраста старше 60 лет (но <80 лет) в хорошей физической форме важны модификация образа жизни и фармакотерапия при условии, что хорошо переносится.
- При АГ 2-й степени всем пациентам рекомендовано немедленно начать медикаментозное лечение с достижением контроля АД в течение 3 месяцев.
- При АГ 3-й степени всем больным рекомендовано немедленно начать фармакотерапию с достижением контроля АД в течение 3 месяцев.
Целевой диапазон снижения АД
Для всех пациентов с АГ целевой уровень снижения АД составляет <140/90 мм рт. ст. Однако, согласно новым рекомендациям, в случае достижения указанного уровня АД и хорошей переносимости терапии следует снизить показатели АД ≤130/80 мм рт. ст. Целевой диапазон систолического АД (САД) для лиц ≥65 лет составляет 130-139 мм рт. ст., старше 80 лет – 130-139 мм рт. ст. при условии хорошей переносимости. Целевой уровень диастолического АД (ДАД) должен быть 80 мм рт. ст. независимо от возраста и сопутствующей патологии. В рекомендациях 2018 г. обозначен уровень, ниже которого не следует снижать АД – 120/70 мм рт. ст. для всех больных.
Модификация образа жизни
Рекомендации относительно образа жизни претерпели некоторые изменения по сравнению с руководством 2013 г. Основные ориентиры следующие:
- ограничение потребления соли до <5 г/сут;
- снижение употребления алкоголя до <14 ед./нед для мужчин и <8 ед./нед для женщин;
- увеличение потребления фруктов, овощей, орехов, нежирных молочных продуктов, рыбы и ненасыщенных жиров;
- ограничение потребления красного мяса;
- снижение веса до достижения индекса массы тела (ИМТ) 20-25 кг/м2 и уменьшение окружности талии для мужчин <94 см и для женщин <88 см;
- регулярные физические нагрузки: не менее 30 мин средних динамических нагрузок 5-7 дней в неделю;
- прекращение курения.
Лекарственные средства для лечения АГ
Для достижения контроля АД в дополнение к модификации образа жизни большинство пациентов нуждается в фармакотерапии. Как указано и в предыдущей версии рекомендаций по ведению пациентов с АГ (2013), сегодня для лечения АГ следует использовать пять основных классов лекарственных средств:
- ингибиторы ангиотензинпревращающего фермента (иАПФ);
- антагонисты рецепторов ангиотензина II (АРА);
- β-блокаторы;
- антагонисты кальция;
- диуретики (тиазидные и тиазидоподобные, такие как хлорталидон, индапамид).
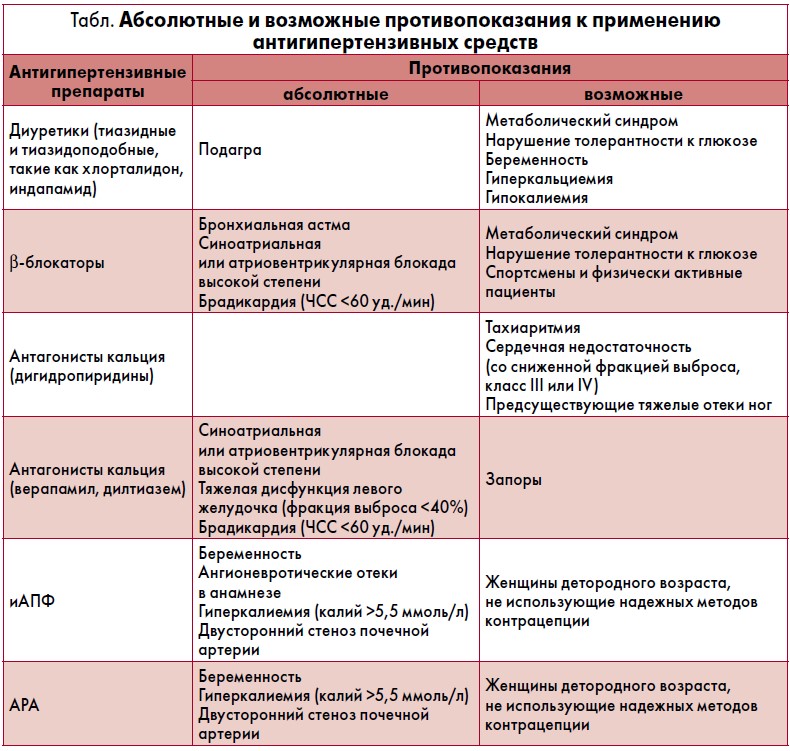
Для данных классов препаратов доказана эффективность в снижении АД и частоты СС-событий. Также доказано, что их эффективность в уменьшении кардиоваскулярной заболеваемости и смертности основана именно на снижении АД. При назначении антигипертензивных средств следует учитывать характерные для каждого класса противопоказания (табл.), преимущества при определенных состояниях, а также различия в приверженности пациентов лечению.
Другие классы антигипертензивных препаратов либо менее изучены в рандомизированных клинических исследованиях (РКИ), либо связаны с более высоким риском развития побочных эффектов (α-блокаторы, антигипертензивные средства центрального действия, антагонисты рецепторов минералокортикоидов). Они могут быть использованы у пациентов, у которых не удается достичь контроля АД комбинациями основных классов антигипертензивных препаратов.
Блокаторы ренин-ангиотензиновой системы: иАПФ и АРА
иАПФ и АРА – наиболее часто применяемые антигипертензивные средства. Они характеризуются сходной эффективностью с другими основными классами антигипертензивных препаратов в отношении снижения частоты основных СС-событий и смертности. Для АРА характерна более низкая, чем для медикаментов других классов, частота прерывания терапии в связи с побочными эффектами, сравнимая с таковой для плацебо. АРА и иАПФ не следует комбинировать при лечении АД в связи с отсутствием улучшения исходов при увеличении риска нежелательных явлений со стороны почек. Исследование эффективности сочетанного использования ингибитора секреции ренина алискирена с иАПФ или АРА у пациентов с сахарным диабетом (СД) было досрочно прекращено в связи с высокой частотой побочных эффектов.
Как иАПФ, так и АРА снижают альбуминурию эффективнее других антигипертензивных средств, а также продемонстрировали положительный эффект в замедлении прогрессирования диабетической и недиабетической ХБП. В метаанализе было показано, что среди антигипертензивных препаратов только для блокаторов ренин-ангиотензиновой системы (РАС) есть доказательства снижения риска развития терминальной ХБП.
Более того, иАПФ и АРА эффективны в предупреждении или регрессе ПОМ, таких как гипертрофия левого желудочка (ЛЖ) и ремоделирование артериол. В дополнение, препараты снижают риск впервые возникшей фибрилляции предсердий, что может быть связано с улучшением функции ЛЖ и более эффективным регрессом его гипертрофии. иАПФ и АРА также показаны пациентам с хронической сердечной недостаточностью (СН) со сниженной фракцией выброса (ФВ) и перенесшим инфаркт миокарда.
Антагонисты кальция
Антагонисты кальция (блокаторы кальциевых каналов) широко применяются в терапии АГ и имеют сходную с другими основными классами антигипертензивных средств эффективность в отношении снижения АД, основных СС-событий и смертности. Антагонисты кальция уменьшают риск инсульта значительнее, чем можно ожидать, исходя из падения АД, но могут быть менее эффективны в предупреждении СН со сниженной ФВ. Следует отметить, однако, что СН – сложная для точного учета в клинических исследованиях контрольная точка, так как ее симптомы относительно неспецифичны, а отеки, возникающие вследствие приема антагонистов кальция, могут привести к ошибочному диагнозу. Затруднительным также является сравнение антагонистов кальция с диуретиками, поскольку потеря жидкости при приеме последних может маскировать СН на начальной стадии, а не предотвращать ее.
Антагонисты кальция более эффективны, чем β-блокаторы, в замедлении прогрессирования атеросклероза сонных артерий, уменьшении гипертрофии ЛЖ и протеинурии.
Тиазидные/тиазидоподобные диуретики
Диуретики остаются краеугольным камнем антигипертензивной терапии уже более полувека. Их эффективность в предупреждении всех типов СС-заболеваемости и смертности подтверждена в РКИ и метаанализах. Диуретики эффективнее препаратов других классов предупреждают СН. Обсуждались преимущества тиазидоподобных (хлорталидона и индапамида) перед тиазидными (гидрохлортиазид [ГХТ]) диуретиками, однако их влияние на исходы не изучалось в прямых сравнительных РКИ. Согласно результатам РКИ, хлорталидон и индапамид характеризуются большей активностью на миллиграмм в снижении АД и обеспечивают более продолжительный эффект, чем ГХТ без повышения частоты побочных реакций.
В РКИ низкие дозы тиазидоподобных диуретиков (типичные для современных схем антигипертензивной терапии) чаще демонстрировали снижение частоты кардиоваскулярных событий и смертности, чем низкие дозы тиазидных диуретиков. С другой стороны, при изучении ГХТ наблюдались хорошие результаты в отношении снижения АД как при самостоятельном приеме, так и в комбинации с калийсберегающим агентом. Метаанализ ряда РКИ показал сходное влияние на СС-исходы ГХТ, хлорталидона и индапамида. Таким образом, с учетом отсутствия прямых сравнительных исследований и наличия ряда одобренных фиксированных комбинаций (в одной таблетке), содержащих ГХТ, все три диуретика – ГХТ, хлорталидон и индапамид – могут рассматриваться как приемлемые антигипертензивные средства.
И тиазидные, и тиазидоподобные диуретики могут снижать уровень калия в сыворотке и имеют менее благоприятный профиль безопасности, чем блокаторы РАС, что обусловливает более частое прерывание лечения пациентами. Они также могут оказывать дисметаболическое действие, которое ведет к повышению инсулинорезистентности и риска возникновения СД. Калий ослабляет эти эффекты, и недавно было показано, что нежелательное влияние тиазидов на метаболизм глюкозы может быть ослаблено добавлением калийсберегающих агентов.
И тиазидные, и тиазидоподобные диуретики имеют менее значимую эффективность в снижении АД у пациентов с меньшей скоростью клубочковой фильтрации (расчетный показатель <45 мл/мин) и становятся неэффективными при <30 мл/мин. В таких ситуациях необходимое антигипертензивное действие могут обеспечить петлевые диуретики.
Бета-блокаторы
В РКИ и метаанализах показано, что β-блокаторы в сравнении с плацебо значительно снижают риск инсульта, СН и больших СС-событий у пациентов с АГ. При сравнении с другими антигипертензивными средствами β-блокаторы имеют сходную эффективность в предупреждении больших СС-событий, кроме инсульта. Последнее, вероятно, объясняется незначительным различием в снижении АД, к чему могут быть особенно «чувствительны» цереброваскулярные события.
В РКИ, посвященных изучению ПОМ при АГ, также была установлена немного более низкая эффективность β-блокаторов в сравнении с блокаторами РАС и антагонистами кальция в предупреждении или регрессе гипертрофии ЛЖ, толщины интимо-медиального слоя сонной артерии, ригидности аорты, ремоделирования артериол.
Бета-блокаторы, как и диуретики, и особенно их комбинации, также связаны с повышенным риском возникновения СД у пациентов с наличием предрасположенности (в основном с метаболическим синдромом). Также β-блокаторы имеют несколько менее благоприятный профиль безопасности, чем блокаторы РАС, и более высокую частоту прерывания терапии пациентами. Показано, что β-блокаторы демонстрируют преимущества при лечении АГ в специфических ситуациях, в частности, при симптомной стенокардии, для контроля частоты сердечных сокращений (ЧСС), после инфаркта миокарда, при СН со сниженной ФВ, а также как альтернатива иАПФ или АРА у женщин, планирующих беременность.
Следует отметить, что β-блокаторы – негомогенный класс. В последние годы возросло применение сосудорасширяющих β-блокаторов, таких как лабеталол, небиволол, целипролол и карведилол. Исследования небиволола показали его более благоприятное, в сравнении с классическими β-блокаторами, влияние на центральное АД, ригидность аорты, эндотелиальную дисфункцию и т.д. при отсутствии вероятности развития СД и снижении риска ряда других побочных эффектов, в том числе сексуальной дисфункции. Бисопролол, карведилол и небиволол в РКИ улучшали исходы у пациентов с СН, однако пока нет данных о влиянии этих β-блокаторов на исходы у лиц с АГ.
Другие антигипертензивные препараты
Антигипертензивные средства других классов, кроме пяти основных указанных выше, не рекомендованы для рутинного лечения АГ. Они могут использоваться как дополнение в терапии резистентной АГ.
Стратегия фармакотерапии АГ
Первоначальная стратегия контроля АД предусматривала стартовую терапию антигипертензивными моносредствами с увеличением дозы или заменой другими монопрепаратами в случае неэффективности. Повышение дозы, однако, лишь незначительно влияло на АД, однако более значимо – на увеличение риска побочных эффектов, тогда как переключение монотерапии часто только отнимало время и было неэффективным. Более поздние стратегии предусматривали пошаговый подход, когда к начальной антигипертензивной монотерапии последовательно добавляли другие препараты до достижения контроля АД. Однако и таким образом не удалось значительно повысить процент больных, адекватно контролировавших АД. Согласно недавним исследованиям, независимо от страны и уровня дохода, приблизительно 40% пациентов с АГ получают лечение, и из них около 35% достигают целевого уровня АД <140/90 мм рт. ст. Это означает, что стратегия антигипертензивной терапии требует пересмотра. Задача усложняется тем, что данные рекомендации устанавливают более жесткие целевые уровни АД: ≤130/80 мм рт. ст. для общей популяции и <140/90 мм рт. ст. для лиц пожилого возраста с АГ.
Для понимания причин неэффективности существующих стратегий контроля АД следует учесть следующее:
- Эффективность фармакотерапии АГ. Возможно ли в принципе контролировать АД у большинства пациентов имеющимися препаратами? Результаты РКИ доказывают, что контроль АД достижим у большинства участников, и что не более 5-10% не отвечают на лечение. То есть неэффективность терапии АГ нельзя объяснить неэффективностью антигипертензивных средств.
- Инерция терапии. Определенную роль в проблемах с лечением АГ играет инерция, когда многие пациенты получают монотерапию или слишком низкие дозы препаратов несмотря на неудовлетворительный контроль АД.
- Приверженность пациентов лечению. По данным исследований, контролирующих фактический прием лекарственных средств с помощью анализов мочи и крови пациентов, а также с учетом информации о том, как часто пациенты обновляют рецепты на прописанные им препараты, оказалось, что немало больных вообще не следуют назначениям, а среди тех, кто выполняют предписания, многие делают это лишь частично. Вместе с тем доказано, что при АГ приверженность лечению значительно более важна, чем считалось ранее.
- Недостаточное применение комбинаций. АД регулируется целым рядом сложных механизмов. Соответственно, для снижения АД у большинства пациентов необходимы комбинации препаратов, воздействующих на разные механизмы регуляции АД, а значит, монотерапия часто не будет эффективной.
- Сложность существующих схем терапии АГ. Имеются доказательства того, что большое количество назначенных препаратов негативно сказывается на приверженности пациента лечению. Так, при использовании одного антигипертензивного средства терапию прекращали менее 10% больных, двух – около 20%, трех – около 40%. При назначении пяти или более препаратов большинство пациентов частично или полностью не соблюдали предписания врача.
Таким образом, наиболее эффективная, основанная на доказательствах стратегия улучшения контроля АД, должна:
- Рекомендовать применение комбинированной терапии у большинства пациентов, особенно в контексте более низких целевых уровней АД.
- Обеспечивать возможность получения фиксированных комбинаций (в одной таблетке) для большинства пациентов с целью повышения приверженности лечению.
- Следовать алгоритму лечения, который прост, практичен и применим ко всем больным, а также использовать фиксированные комбинации в одной таблетке в качестве стартовой терапии для большинства пациентов, кроме лиц с высоким нормальным АД и старческого возраста (см. ниже).
Комбинации для лечения АГ
Согласно результатам РКИ и метаанализов, а также доказательствам эффективности в снижении АД, препараты всех пяти основных классов антигипертензивных средств могут быть скомбинированы друг с другом, кроме иАПФ и АРА. Их одновременный прием не повысит эффективности лечения, но увеличит риск побочных эффектов.
В лечении АГ рекомендовано сочетанное применение иАПФ или АРА с антагонистом кальция и/или тиазидным/тиазидоподобным диуретиком. Эти препараты доступны в фиксированных комбинациях, в одной таблетке и в различных дозировках, что облегчает и назначение, и лечение, а также позволяет проводить титрование доз.
Комбинированная терапия, включающая иАПФ или АРА либо с антагонистом кальция, либо с диуретиком, комплементарна, так как и антагонисты кальция, и диуретики активируют РАС, которую, в свою очередь, ингибируют иАПФ или АРА. Совместное применение данных медикаментов также снижает риск побочных эффектов, связанных с монотерапией диуретиками или антагонистами кальция, а именно гипокалиемии при приеме диуретиков и периферических отеков при использовании антагонистов кальция. Эти комбинации гарантируют, что РАС будет ингибирована, что крайне важно для многих групп пациентов (с СД, гипертрофией ЛЖ, протеинурией и т.д.).
Преимущества совместного применения других препаратов, таких как антагонист кальция + диуретик, также доказаны в РКИ. Однако они значительно реже доступны в виде фиксированных комбинаций и не обеспечивают блокаду РАС.
Бета-блокаторы в комбинациях предпочтительно применять в тех случаях, когда для этого есть специфические клинические показания, например, у пациентов с симптомной стенокардией, необходимостью контроля ЧСС, после инфаркта миокарда, у женщин, планирующих беременность и т.д. Доступны фиксированные комбинации β-блокаторов с иАПФ, антагонистами кальция или диуретиками.
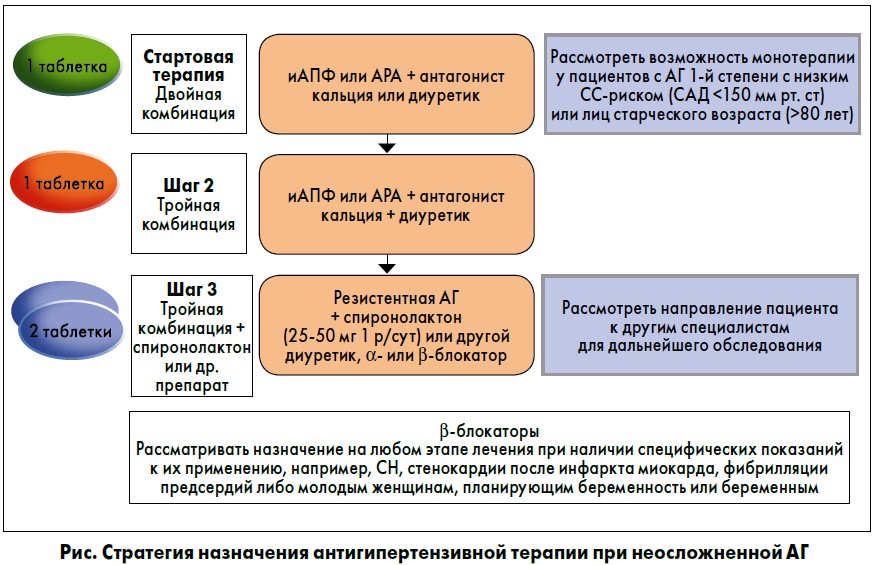
Стартовая терапия. Стартовое комбинированное лечение (рис.) неизменно эффективнее в снижении АД, чем монотерапия. Низкодозовое сочетанное использование препаратов часто действеннее монотерапии в максимальной дозировке. Кроме того, сочетанное применение медикаментов влияет на разные механизмы контроля АД, благодаря чему уменьшается «гетерогенность» ответов пациентов на начальное антигипертензивное лечение, а кривая «доза/эффект» становится более крутой, чем при монотерапии. В то же время двойные комбинации хорошо переносятся и не повышают или незначительно повышают риск эпизодов гипотензии даже у пациентов с АГ 1-й степени.
С точки зрения клинических СС-исходов важное значение имеет время достижения контроля уровня АД, особенно у пациентов высокого риска. Показано, что стартовое двойное комбинированное лечение чаще обеспечивает контроль уровня АД через год после начала, чем монотерапия. Это может объясняться тем, что в случае совместного назначения препаратов долгосрочная приверженность больных лечению лучше, а терапевтическая инерция, когда при неэффективном контроле АД лечение своевременно не корректируется, отсутствует. Исследования, основанные на реальной клинической практике, показывают, что при стартовом комбинированном лечении частота прерывания и риск СС-событий ниже, чем при стартовой монотерапии с традиционным поэтапным подходом.
Таким образом, рекомендации 2018 г. делают акцент на эффективности стартового лечения двойными комбинациями, желательно в одной таблетке, для большинства пациентов. Монотерапия приемлема для больных группы низкого риска с АГ 1-й степени и лиц старческого возраста (>80 лет): первые нуждаются лишь в незначительном снижении АД, а у вторых повышен риск развития гипотензии.
Назначение тройной комбинации. Двойная терапия позволяет достичь контроля уровня АД примерно у двух из трех пациентов. При ее неэффективности следует назначить третий антигипертензивный препарат (рис.): обычно рекомендована тройная комбинация иАПФ, антагониста кальция и диуретика. Согласно исследованиям, более 80% лиц с АГ должны отвечать на тройное лечение. Однако данная методика не рекомендована в качестве стартовой.
Обоснование назначения фиксированных комбинаций. Рекомендации 2013 г. указывали на преимущества приема двойной комбинации в одной таблетке: снижение числа таблеток, которые пациент должен принять в течение дня, увеличивает приверженность лечению и улучшает контроль уровня АД. Обновленные рекомендации полностью поддерживают это положение и подкрепляют его новыми данными, согласно которым существует однозначная обратная зависимость между количеством назначенных препаратов и приверженностью больного терапии.
В настоящее время доступен целых ряд фиксированных комбинаций с различными дозировками компонентов, что позволяет увеличивать дозу одних независимо от других. Важное преимущество фиксированных комбинаций – возможность пройти путь от моно- до двойной и тройной терапии при сохранении простого режима приема. Такой подход повышает вероятность приверженности пациента лечению и может удвоить число больных, эффективно контролирующих уровень АД.
Пациентам, которые кроме антигипертензивной терапии получают статины и/или низкодозовую ацетилсалициловую кислоту, могут быть рекомендованы политаблетки – фиксированные комбинации одного или более антигипертензивного средства со статином и ацетилсалициловой кислотой.
Резистентная АГ. При неэффективности тройной терапии, если исключены вторичная АГ и низкая приверженность пациента лечению, а повышение АД было подтверждено повторными офисными, амбулаторными или домашними измерениями, говорят о резистентной АД (рис.). Дополнительные терапевтические возможности включают присоединение спиронолактона в низких дозах или тиазидных/тиазидоподобных диуретиков – в высоких, петлевых диуретиков у пациентов с поражением почек, β- или α-блокаторов, антигипертензивных средств центрального действия или реже – миноксидила.
Подготовила Татьяна Ткаченко
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 6 (61) грудень 2018 р.