20 жовтня, 2016
Болезни печени и беременность: клинические рекомендации Американской коллегии гастроэнтерологов

Для гастроэнтеролога консультирование беременных по поводу болезней печени является обычным, однако зачастую сложным процессом. Сложность заключается в принятии клинического решения по поводу лечения с учетом безопасности и для матери, и для плода. Эти практические рекомендации (табл.) созданы на основе существующей доказательной базы для определения диагностической и лечебной тактики при болезнях печени у беременных (поиск в базе Medline с 1946 г., EMBASE с 1988 г., SCOPUS с 1980 г. до настоящего времени).
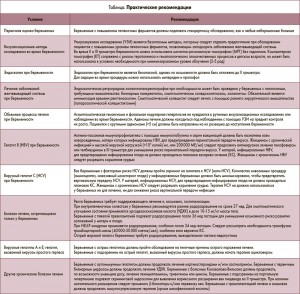
Обследование беременных с изменением печеночных проб
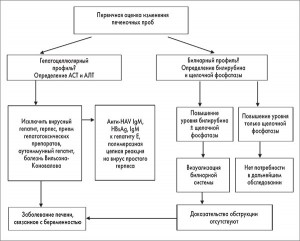
Частота изменения уровня печеночных ферментов у беременных составляет 3-5%, однако некоторые результаты, позволяющие предположить у небеременных дисфункцию печени или желчной системы, для этого контингента могут находиться в границах условной нормы. Тем не менее изменения результатов лабораторных исследований нуждаются в соответствующей оценке, так как некоторые болезни могут требовать неотложных вмешательств у матери или новорожденного. При обследовании беременных с изменением печеночных проб следует учесть нормальные физиологические изменения, наблюдаемые во время беременности. У беременных большинство печеночных проб остается в границах нормы, кроме веществ, вырабатываемых плацентой (щелочная фосфатаза, α-фетопротеин), или показателей, меняющихся под влиянием гемодилюции (альбумин, гемоглобин). Любые изменения в уровнях трансаминаз и билирубина требуют дальнейшего рассмотрения (рис.).
Первый шаг в обследовании женщины с измененными печеночными пробами на любом сроке беременности совпадает с аналогичным шагом в обследовании небеременных пациенток и включает детальный анамнез, физикальное обследование, стандартные серологические тесты. Таких пациенток следует условно делить на 2 группы: 1 – беременные с изменением печеночных проб, наблюдаемым ранее и не связанным с беременностью, и 2 – беременные с изменением печеночных проб, вызванным гестацией.
Во время беременности может возникнуть клиническая необходимость в визуализационных исследованиях печени, печеночных сосудов или желчной системы. Любая беременная с повышением уровня аминотрансфераз или желтухой должна подвергаться УЗИ брюшной полости. УЗИ (как с допплерографией, так и без нее) использует звуковые волны, а не ионизирующее излучение, поэтому не вызывает никаких побочных эффектов у плода (M.R. Torloni et al., 2009; American College of Obstetricians and Gynecologists, 2009).
Высокие дозы облучения (>100 рад) являются тератогенными, вызывая в том числе угнетение роста плода и микроцефалию. Наиболее выраженным риск является в периоде 8-15 нед гестации. Риск развития аномалий и угнетения роста плода, вероятно, не увеличивается при дозе <5 рад. Доза облучения при обычном гастроэнтерологическом исследовании составляет 100 мрад (один снимок), при клизме с барием или проведении серии снимков тонкого кишечника – 2-4 рад, при КТ органов брюшной полости – 3,5 рад (F.G. Cunningham et al., 2001; Y. Patenaude et al., 2014). Если результат УЗИ является сомнительным и существует необходимость в дальнейшей визуализации, можно использовать КТ или МРТ без гадолиния. Оральные и внутрисосудистые контрастные вещества для КТ на основе производных йода не показали тератогенного действия в исследованиях на животных. Однако существуют данные о связи применения таких веществ во время беременности с гипотиреозом новорожденных (P.S. Mehta et al., 1983). Применение гадолиния не рекомендуется, поскольку он проникает через плаценту и выделяется почками плода в амниотическую жидкость, вызывая повреждения его дыхательной и пищеварительной систем. В исследованиях на животных также были выявлены спонтанные аборты, аномалии скелета и внутренних органов при контакте с высокими дозами гадолиния (M.R. Torloni et al., 2009).
Потребность в биопсии печени при беременности возникает редко, так как большинство диагнозов у этой категории пациенток может быть поставлено с помощью клинических, биохимических и серологических показателей. Тем не менее при необходимости может быть проведена чрескожная биопсия печени. Трансвенозная биопсия печени также возможна, однако сопровождается облучением в дозе 0,05-0,1 рад (T. Mammen et al., 2008; S.N. Keshava et al., 2008).
Эндоскопия при беременности
Эндоскопия является эффективной и безопасной в условиях тщательной оценки рисков, преимуществ и их соотношения. Один из наиболее важных вопросов при проведении эндоскопии у беременных – обеспечение гемодинамической стабильности и достаточной оксигенации. Чрезмерная седация, ведущая к гипотензии или гипоксии, или позиция, ведущая к сдавливанию нижней полой вены, может привести к уменьшению маточного кровотока и гипоксии плода. Поэтому во время процедуры пациенток следует располагать на левом боку (N.H. Gilinsky et al., 2006). Что касается медикаментов, на данный момент не существует применяемых при эндоскопии седативных препаратов категории А (по классификации Управления по контролю над качеством продуктов питания и лекарственных средств США – FDA). Применения бензодиазепинов (категория D) следует избегать в связи с тем, что они вызывают врожденные пороки развития (B. Glosten et al., 2008; M.A. Qadeer, 2005). Наиболее часто используются опиатный аналгетик меперидин (категория С) и анестетик короткого действия пропофол (категория В). Меперидин проходит через гематоплацентарный барьер и превращается в нормеперидин – вещество продолжительного действия, поэтому на поздних стадиях беременности следует избегать частого или длительного введения этого препарата (K. Jiraki, 1992; M.S. Cappell, 2011). При использовании пропофола анестезиологу следует особенно внимательно следить за дыхательной функцией. По возможности следует отложить эндоскопию до ІІ триместра.
Объемные образования печени при беременности
Объемные образования печени редко обнаруживаются во время беременности и преимущественно являются доброкачественными. Гемангиомы, фокальная нодулярная гиперплазия и аденома печени могут быть выявлены при рутинном УЗИ. Крупные гемангиомы могут протекать асимптоматически или сопровождаться болью и дискомфортом в животе. Тактика выбора в этом случае – наблюдение и обычные вагинальные роды. Аденомы печени характеризуются высоким риском роста во время беременности вследствие гормональной стимуляции, поэтому следует регулярно проводить ультразвуковой мониторинг.
Болезни печени, характерные только для беременных
Рвота беременных (РБ) – ранний токсикоз, сопровождающийся постоянной рвотой, потерей ≥5% веса до беременности, дегидратацией и кетозом. Встречается в 0,3-2% беременностей, возникает в начале І триместра и самостоятельно проходит около 20 нед гестации. Факторы риска возникновения РБ включают пузырный занос, трофобластическую болезнь, многоплодную беременность, РБ в анамнезе и аномалии плода: триплоидию, трисомию 21, водянку плода (T.K. Einarson et al., 2013). У 50-60% госпитализированных женщин с РБ наблюдается умеренное повышение аминотрансфераз (J.M. Conchillo et al., 2002), однако желтуха и нарушения синтетической функции печени являются нетипичными. Лечение РБ предполагает поддерживающую терапию.
Внутрипеченочный холестаз беременных (ВПХБ) является наиболее типичным заболеванием печени у беременных, частота его составляет 0,3-5,6% (H. Reyes et al., 1978; H.H. Marschall et al., 2013; R.H. Lee et al., 2006). ВПХБ возникает во ІІ или ІІ триместре и сопровождается постоянным зудом (наиболее часто – ладоней и стоп), а также повышением уровня желчных кислот. Желтуха возникает у <25% пациенток с ВПХБ всегда после начала зуда. Факторы риска развития ВПХБ включают старший возраст беременных, холестаз в результате приема оральных контрацептивов в анамнезе и ВПХБ в семейном анамнезе. При ВПХБ возрастают уровни аминотрансфераз, холевой кислоты и уменьшается уровень хенодезоксихолевой кислоты. Повышенный уровень желчных кислот коррелирует с дистрессом плода, а большинство осложнений возникает при уровне желчных кислот >40 мкмоль/л (J. Garcia-Flores et al., 2015). При ВПХБ существует риск возникновения дистресса плода, преждевременных родов и внутриматочной смерти плода (J. Garcia-Flores et al., 2015; V. Geenes et al., 2014; K. Turunen et al., 2010). Среди беременных с ВПХБ поощряется родоразрешение в 37 нед, поскольку внутриматочная смерть плода наиболее часто возникает после этого срока (C. Williamson et al., 2004). Терапией первой линии является УДХК в дозе 10-15 мг/кг массы тела матери. При необходимости для стимуляции дозревания легких плода можно использовать дексаметазон.
Преэклампсия и эклампсия. Тяжелое течение преэклампсии может сопровождаться гепатомегалией и поражением клеток печени, возникающим вследствие вазоконстрикции и преципитации фибрина в печени; симптомы обычно являются неспецифическими. Может иметь место значительное повышение аминотрансфераз. Для принятия клинического решения недостаточно результатов печеночных проб, поскольку нормальный уровень ферментов печени не исключает заболевания (J.R. Kozic et al., 2001; S. Thangaratinam et al., 2011). До 34 нед гестации рекомендуется выжидательная тактика (D. Churchill et al., 2013), однако единственным эффективным методом лечения являются роды, и после 36-37 нед продолжение беременности нецелесообразно (C.M. Koopmans et al., 2009).
Синдром HELLP (гемолитическая анемия, повышение уровня ферментов печени, низкий уровень тромбоцитов) обычно проявляется между 28 и 36 нед гестации, однако в 30% случаев может выявляться на 1-й нед после родов (B.M. Sibai et al., 2004). Факторы риска включают старший возраст женщины, первую беременность и многоплодную беременность (K.E. Fitzparick et al., 2014). Типичными жалобами являются боль в правом верхнем квадранте живота или эпигастрии, тошнота, рвота, слабость, головная боль, отеки и увеличение массы тела. В 80% случаев возникает гипертензия и протеинурия, в 5% – желтуха. Доля материнской смертности при синдроме HELLP составляет 1-3% (J.N. Martin et al., 2006; B.M. Sibai et al., 1993). Лабораторные показатели обычно нормализируются через 48 ч после родов (B.M. Sibai et al., 1993). Наиболее часто применяемыми препаратами для лечения HELLP-синдрома являются глюкокортикоиды (ГК), особенно при сроке беременности <34 нед, так как они ускоряют дозревание легких плода. В условиях выраженной тромбоцитопении и ожидаемых инвазивных процедур рекомендовано переливание тромбоцитарной массы до >40 000 клеток/мкл (T. Gernsheimer et al., 2013).
Острый жировой гепатоз беременных является редким, угрожающим жизни патологическим состоянием, которое характеризуется микровезикулярной жировой инфильтрацией печени, ведущей к печеночной недостаточности. Факторы риска включают многоплодную беременность и низкий индекс массы тела (M. Knight et al., 2008). Для улучшения прогноза для матери и плода важную роль играют ранняя диагностика, своевременное родоразрешение и поддерживающее лечение. Симптомы являются неспецифическими: тошнота, рвота, абдоминальная боль. Типичными являются резкий подъем аминотрансфераз и гипербилирубинемия. Для диагностики используются критерии Swansea (A. Goel et al., 2011).
Хронические заболевания печени
Гепатит B
Стандартная активно-пассивная иммунопрофилактика с помощью соответствующих иммуноглобулина и вакцины, проведенная у детей HBsAg-позитивных матерей сразу после рождения (в пределах 12 ч) с последующими двумя дополнительными дозами вакцины на протяжении 6-12 мес, предупреждает передачу вируса в ~95% случаев. Однако недавний обзор демонстрирует, что активно-пассивная иммунопрофилактика не способна предотвратить передачу вируса у 8-30% детей, рожденных у матерей с высоким уровнем виремии (C.Q. Pan et al., 2012). Кроме этого, возможные причины неудачи иммунопрофилактики включают внутриматочную инфекцию и мутации поверхностного белка вируса гепатита В (C.E. Stevens et al., 1975; S.L. Ngui et al., 1997). Существуют некоторые разногласия относительно способа родоразрешения при HBV. Некоторые авторы поддерживают плановое КС как метод уменьшения передачи вируса от матери к ребенку. Например, в метаанализе S.D. Lee и соавт. (1988) отмечено снижение абсолютного риска передачи при КС на 17,5% по сравнению с вагинальными родами. В исследовании Y. Hu и соавт. (2013; n=1409, всем детям была проведена соответствующая иммунопрофилактика при рождении) уровень передачи вируса от матери к ребенку составил 1,4% при плановом КС, 3,4% – при вагинальных родах и 4,2% – при экстренном КС (p<0,05). В этом же исследовании было выявлено, что у матерей с низким уровнем ДНК HBV (<1 000 000 копий/мл, или 2×105 МЕ/мл) способ родоразрешения не влиял на процент передачи вируса. Однако этих результатов недостаточно, чтобы предоставить окончательные рекомендации.
Существуют доказательства в пользу безопасности и эффективности начала противовирусной терапии на поздних сроках беременности для снижения риска передачи инфекции у женщин с наивысшим риском неудачи иммунопрофилактики. В проспективном исследовании G.R. Han и соавт. (2011) оценивался риск передачи вируса у женщин, принимавших 600 мг телбивудина 1 р/сут, и контрольной группы, где не применялась противовирусная терапия. Процент передачи вируса равнялся нулю в группе телбивудина и составил 8% в группе без противовирусной терапии. Подобные результаты – 0% в группе телбивудина и 8,6% в контрольной группе на фоне отсутствия существенного различия в частоте побочных эффектов – были обнаружены C.Q. Pan и соавт. (2012).
Хотя некоторые авторы отмечают благоприятный профиль безопасности противовирусной терапии даже в І и ІІ триместрах беременности, подобную терапию исключительно для уменьшения риска передачи вируса следует начинать в ІІІ триместре, таким образом минимизируя риск для плода. У женщин, планирующих грудное вскармливание (ГВ), противовирусную терапию, назначенную для снижения риска передачи вируса, следует немедленно прекратить после родов. Исключением являются случаи, когда продолжение лечения показано для улучшения состояния матери. Прекращение лечения в любой момент во время или после беременности требует внимательного наблюдения в связи с возможностью возникновения вспышек HBV при отмене противовирусной терапии.
Передача вируса гепатита В при ГВ у детей, получивших соответствующую иммунопрофилактику, маловероятна.
Гепатит C
HCV несет минимальный риск для матери и ребенка, однако у беременных с этой разновидностью гепатита существует большая вероятность преждевременного разрыва плодных оболочек и гестационного диабета (S.A. Pergam et al., 2008; K.L. Reddick et al., 2011). В отличие от гепатита B послеродовые вспышки этого заболевания не описаны.
Скрининг на HCV не является частью рутинного перинатального обследования в связи с сочетанием низкого уровня перинатальной передачи вируса (3-10%) и низкой заболеваемости HCV среди беременных. Этот контингент больных должен подвергаться скринингу в соответствии с теми же рекомендациями, что и общая популяция (V.A. Moyer, 2013). Риск вертикальной передачи вируса наибольший у беременных, коинфицированных вирусом иммунодефицита человека, для его уменьшения следует избегать инвазивных процедур (E.B. Cottrell et al., 2013). Хотя длительный безводный период может увеличивать риск передачи HCV, вагинальные роды сами по себе не увеличивают риск вертикальной передачи HCV по сравнению с КС (E.B. Cottrell et al., 2013; P.G. McIntyre et al., 2006).
Доказательств ассоциации ГВ с вертикальной передачей вируса не существует (E.B. Cottrell et al., 2013), тем не менее следует избегать ГВ в условиях повышенного риска, например при наличии трещин сосков или других повреждений кожи. HCV редко требует неотложного лечения, что делает приемлемым откладывание принятия решения относительно противовирусной терапии до послеродового периода. Кроме того, применяемые при лечении HCV интерферон и рибавирин строго противопоказаны во время беременности.
Аутоиммунный гепатит (АИГ)
АИГ ассоциируется с возрастанием риска преждевременных родов и мертворождения, особенно при неадекватном контроле активности процесса (R.H. Westbrook et al., 2012). Лечение АИГ основывается на иммуносупрессии с помощью ГК и/или азатиоприна. M.P. Manns и соавт. (2010) рекомендуют применять у беременных монотерапию преднизоном. Монотерапия ГК традиционно используется для лечения вспышек АИГ во время беременности, поскольку азатиоприн является препаратом категории D, что ограничивает его применение (M.M. Lamers et al., 2010). Следует отметить, что тератогенность азатиоприна была установлена в результате проведения исследований на животных, при которых применялись сверхфармакологические дозы и нетипичные способы введения (интраперитонеальный, подкожный). В данное время появляются сообщения о безопасности применения азатиоприна для лечения АИГ при беременности (A. Hviid et al., 2011; R.H. Westbrook et al., 2012; C. Efe et al., 2011). По результатам исследования этого препарата при других аутоиммунных заболеваниях отмечено некоторое количество сообщений о преждевременных родах, но не выявлено увеличения риска развития врожденных аномалий или спонтанных абортов (B.J. Cleary et al., 2009; M. Ostensen et al., 2013; M.J. Casanova et al., 2013; J.R. Hutson et al., 2013).
Первичный билиарный цирроз (ПБЦ)
Поскольку ПБЦ в основном проявляется позже обычного детородного возраста и в прошлом женщин с ПБЦ предостерегали от сохранения беременности, количество соответствующих исследований крайне ограничено. Однако недавние научные работы дают хороший прогноз для матери и плода (P.J. Trivedi et al., 2014). Для ПБЦ характерны вспышки болезни после родов (S.K. Goh et al., 2001). В лечении преимущественно применяется УДХК, хотя она является препаратом категории В (K.D. Lindor et al., 2009).
Цирроз печени (ЦП) и портальная гипертензия (ПГ)
Беременность у женщин с ЦП ассоциируется с увеличением частоты преждевременных родов, спонтанных абортов, а также смертности матери и плода (A.A. Shaheen et al., 2009; S.M. Rasheed et al., 2013). Кровотечение из варикозно расширенных вен (КВРВ) является наиболее частым и угрожающим осложнением ПГ во время беременности; риск развития подобных состояний увеличивается в ІІ триместре и во время родов вследствие увеличения внутрисосудистого объема крови, сдавливания сосудов маткой и повторения приемов Вальсальвы (S.M. Rasheed et al., 2013). До 30% беременных с ЦП страдают варикозным расширением вен пищевода во время беременности (M.A. Russell et al., 1998; A. Pajor et al., 1990). Каждый эпизод КВРВ ведет к уровню материнской смертности 20-50% и даже большему риску потери плода (B.S. Sandhu et al., 2003). КВРВ во время беременности лечится подобно КВРВ у небеременных, учитывая острый и угрожающий жизни характер патологического состояния. Лечение фокусируется на эндоскопическом гемостазе и поддерживающем лечении для матери и плода (K. Chaudhuri et al., 2012). Октреотид является препаратом категории B и представляется безопасным методом лечения острых КВРВ в сочетании с антибиотиками. Терапия спасения с помощью трансвенозного внутрипеченочного системного шунтирования и трансплантации печени также описана, но в рутинной практике не используется (F. Lodato et al., 2008; J. Fair et al., 1990).
Учитывая риск возникновения КВРВ у беременных, высокий уровень смертности, ассоциированный с этим осложнением, и возможность вмешательства при своевременной диагностике, при скрининговой эндоскопии польза преобладает над сопряженным риском. Оптимальный период для этого – ІІ триместр. Основными методами лечения варикозного расширения вен пищевода является их перевязка и применение β-блокаторов (преимущественно пропранолола), хотя касательно эффективности и безопасности этих препаратов при беременности существует мало информации (G. Ghidirim et al., 2008; G.G. Zeeman et al., 1999; P. Starkel et al., 1998).
Традиционно у таких пациенток применяются вагинальные роды с укорочением второго периода родов. При необходимости следует рассматривать возможность наложения щипцов или вакуум-экстракции (J.A. Heriot et al., 1996). Существует мнение, что оптимальной тактикой при повышенном риске возникновения КВРВ является КС, применяемое при дистрессе плода, однако оно сопряжено с увеличенным риском развития геморрагических осложнений. На данный момент не существует исследования, сравнивающего преимущества вагинальных родов и КС при ПГ.
Таким образом, клиническая оценка состояния беременных с отклонениями печеночных проб от нормы базируется на тщательном определении фонового заболевания печени или болезни печени, связанной с беременностью. Рассудительное и своевременное лечение, основанное на доказательной базе, обычно приводит к хорошему результату для матери и плода.
ACG Clinical Guideline: Liver Disease and Pregnancy. Tran T.T., Ahn J., Reau N.S. / Am J Gastroenterol advance online publication, 2 February 2016.
Перевела с англ. Лариса Стрильчук