4 вересня, 2019
Коморбідність бронхіальної астми та хронічного обструктивного захворювання легень: акцент на лікування загострення
 У квітні в Києві відбулася VII Науково-практична конференція «Актуальні проблеми лікування хворих на хронічне обструктивне захворювання легень». У рамках заходу були розглянуті основні питання діагностики та лікування хронічного обструктивного захворювання легень (ХОЗЛ), особливу увагу приділено лікуванню його загострення. Конференцію відвідали не тільки пульмонологи, а й терапевти та сімейні лікарі з усієї України. Клініцисти мали можливість не лише прослухати унікальні лекції, а й поставити питання провідним вітчизняним фахівцям.Коморбідність бронхіальної астми (БА) та ХОЗЛ стала темою доповіді доцента кафедри фтизіатрії та пульмонології Національної медичної академії післядипломної освіти ім. П.Л. Шупика (м. Київ), кандидата медичних наук Людмили Володимирівни Юдіної.
У квітні в Києві відбулася VII Науково-практична конференція «Актуальні проблеми лікування хворих на хронічне обструктивне захворювання легень». У рамках заходу були розглянуті основні питання діагностики та лікування хронічного обструктивного захворювання легень (ХОЗЛ), особливу увагу приділено лікуванню його загострення. Конференцію відвідали не тільки пульмонологи, а й терапевти та сімейні лікарі з усієї України. Клініцисти мали можливість не лише прослухати унікальні лекції, а й поставити питання провідним вітчизняним фахівцям.Коморбідність бронхіальної астми (БА) та ХОЗЛ стала темою доповіді доцента кафедри фтизіатрії та пульмонології Національної медичної академії післядипломної освіти ім. П.Л. Шупика (м. Київ), кандидата медичних наук Людмили Володимирівни Юдіної.
– У 2014 р. з’явилося нове поняття – «астма-ХОЗЛ перехресний синдром» (АХПС). Він характеризується стійким обмеженням проходження повітряного потоку з деякими ознаками, характерними для БА, та певними ознаками, які зазвичай спостерігаються при ХОЗЛ (табл. 1), тобто проявляється поєднанням в одного пацієнта ознак БА та ХОЗЛ.
Фактори ризику розвитку АХПС при БА:
- похилий вік;
- поліморбідність;
- тривала наявність БА та поганий контроль захворювання;
- виражене ремоделювання дихальних шляхів, низька зворотність обструкції;
- нейтрофільний характер запалення;
- швидке зниження об’єму форсованого видиху за 1-шу секунду (ОФВ1);
- підвищена варіабельність симптомів;
- гіперреактивність бронхів, у тому числі безсимптомна;
- еозинофільний характер запалення;
- наявність атопії в сімейному й особистому анамнезі.
! Наявність у пацієнта понад 3 ознак, характерних як для БА, так і для ХОЗЛ, дає можливість із високим ступенем ймовірності підозрювати АХПС.
У патогенезі ХОЗЛ провідним є запалення та ремоделювання бронхіол, що разом із деструкцією паренхіми призводить до обструкції дихальних шляхів. При ХОЗЛ у бронхах, крім бронхосекреції та бронхоспазму, відбувається розростання сполучної тканини. У відповідь на це виникає центрилобулярна емфізема, а потім – і панацинарна, тобто розвиваються значні зміни, справлятися з якими доволі складно. При БА також виникає запалення бронхів, але це відбувається під дією різних тригерних факторів.
Дія тригерів (алергени, фізичне навантаження, холодне повітря тощо) та зовнішніх і внутрішніх чинників (генетичні фактори, забруднене довкілля, вірусні інфекції) веде до розвитку запального процесу. Запалення, у свою чергу, викликає гіперреактивність бронхів і бронхообструкцію, унаслідок чого виникають симптоми, типові для БА (GINA, 2016).
Що об’єднує БА і ХОЗЛ? Насамперед це бронхообструктивний синдром (БОС), тобто порушення прохідності бронхів, спричинене опором дихальних шляхів при форсованому видиху. Він є тим «запрограмованим» біологічним механізмом, який запобігає проникненню шкідливих речовин у дихальні шляхи.
Морфологічний субстрат, який лежить в основі БА та ХОЗЛ, є різним. Так, при першому захворюванні виникає хронічне алергічне запалення з переважанням в інфільтраті еозинофілів. При ХОЗЛ наявне хронічне нейтрофільне запалення з переважанням лімфоцитарної інфільтрації на пізніх стадіях захворювання.
Ознаки БОС при АХПС:
- зниження ОФВ1 при стабільному стані БА (контрольовані симптоми, мала варіабельність пікової швидкості видиху – ПШВ);
- прогресування дихальної недостатності;
- зниження ефективності кортикостероїдів порівняно з попереднім застосуванням;
- зниження переносимості фізичних навантажень.
В основі БОС лежить спазм, набряк, запалення та гіперсекреція. Все це відбувається на тлі ремоделювання дихальних шляхів. Лікувати БОС за наявності АХПС доволі складно.
Які ж препарати ефективні у разі виникнення БОС? Насамперед це β2-агоністи короткої дії, які характеризуються здатністю розширювати бронхи.
До β2-агоністів належить сальбутамол. Завдяки доведеній ефективності сальбутамол входить в українські та міжнародні стандарти надання невідкладної допомоги пацієнтам із БА та ХОЗЛ.
В Україні сальбутамол випускається під торговою назвою Небутамол® (виробництва ТОВ «Юрія-фарм», Україна) у формі готового розчину для небулайзера в монодозових контейнерах по 2 мг/2,0 мл. Така доза забезпечує оптимальний лікувальний ефект, а ймовірність передозування є мінімальною.
Для надання невідкладної допомоги при БА також можуть використовуватися комбіновані бронхолітичні препарати та магнію сульфат (до 1 мл 25% розчину магнію сульфату додають 2 мл ізотонічного розчину натрію хлориду).
У разі ХОЗЛ препаратами першої лінії симптоматичної терапії не лише загострень, а й стабільного стану є інгаляційні бронходилататори (Княжевська Н.П., 2014).
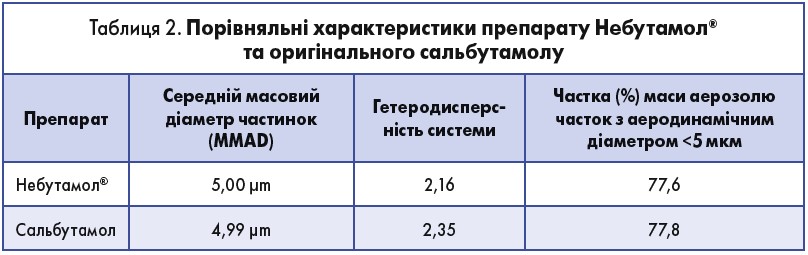
Сальбутамол починає діяти уже через 4-5 хв, а його ефекти зберігаються до 4-6 годин. Сальбутамол (Небутамол®) завдяки високій ефективності, швидкому початку дії та хорошій переносимості є найбільш часто використовуваним короткодіючим β2-агоністом у всьому світі (Rodrigo G.J., 2004). За своєю клінічною ефективністю Небутамол® та оригінальний сальбутамол є зіставними. При дослідженні на імпакторі було виявлено, що розподіл часточок у препараті Небутамол® та в оригінальному сальбутамолі є однаковим (табл. 2).
Незважаючи на те що Небутамол® має зіставну з оригінальним сальбутамолом клінічну ефективність, його синтез відбувається без включення сірчаної кислоти як допоміжної речовини. Небутамол® слід використовувати в компресорному небулайзері, оскільки в разі застосування ультразвукового небулайзера можливе руйнування молекул препарату.
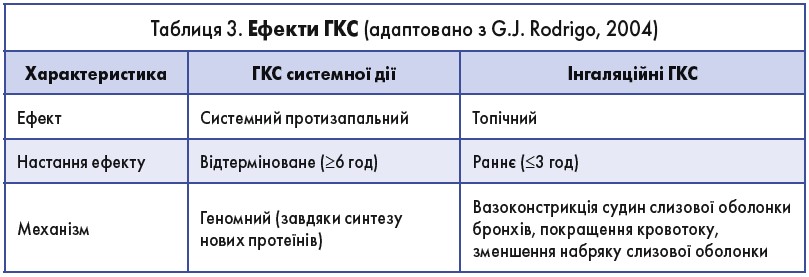
Неодноразово наголошувалося, що основу БА та ХОЗЛ становить запалення. Один із найавторитетніших дослідників у галузі пульмонології, Пітер Барнс, зазначив, що лікувати хворих на БА без застосування протизапальних засобів – те саме, що наносити фарбу на іржу. У зв’язку з цим у лікуванні БОС необхідно використовувати інгаляційні глюкокортикостероїди (ГКС), які відзначаються найсильнішим протизапальним ефектом (табл. 3).
! Відомо, що інгаляційні ГКС більш ефективні та безпечні, ніж системні, причому лікувальний ефект настає швидше. Використання такого інгаляційного ГКС, як флутиказону пропіонат, дає змогу забезпечити швидку бронходилатацію в пацієнтів із найтяжчим загостренням БА (Rodrigo G.J., 2005).
Флутиказону пропіонат починає діяти вже через добу, а його максимальний ефект спостерігається через 4-7 днів. Варто зазначити, що флутиказону пропіонат у дозі 2000 мкг/добу не впливає на рівень кортизолу в крові. У більшості випадків цей препарат призначають 2 рази на добу.
Флутиказон чинить сильну протизапальну дію, має високу спорідненість до ГКС-рецепторів, а тому його ефективність вища за таку будесоніду. Результати низки контрольованих досліджень із високим рівнем доказовості продемонстрували, що ефективність терапії тяжких загострень БА небулізованим флутиказону пропіонатом (2-4 мг/добу) порівнянна з такою системними ГКС за впливом на функціональні параметри (ПШВ, ОФВ1, насичення крові O2, парціальний тиск O2), а за впливом на клінічні показники і ризиком розвитку побічних ефектів переважає їх (Солдатченко С.С., Донич С.Г., Ігнатонис І.П.).
За відсутності ефекту від традиційної терапії доцільно використовувати препарати, які одночасно впливають на запалення та бронхоспазм – інгібітори фосфодіестерази (ФДЕ) неселективної дії. Основним препаратом цієї групи є теофілін.
! ФДЕ – це група ферментів, яка забезпечує розщеплення циклічного аденозинмонофосфату (цАМФ) в присутності іонів магнію до аденозинмонофосфату. Інгібітори ФДЕ дають можливість цАМФ накопичитися в клітині та надати необхідний біологічний ефект, який у результаті виявиться лікувальним (Толох О.С., 2018).
Виділяють 3 ізоферменти ФДЕ: ФДЕ‑3, ФДЕ-4 та ФДЕ‑5. ФДЕ‑3 та ФДЕ‑5 містяться в багатьох тканинах та клітинах, їх пригнічення призводить до бронхолітичного ефекту. Ізоферменти ФДЕ‑4 виробляються всіма імунними та протизапальними клітинами, які задіяні в патогенезі БА та ХОЗЛ. Пригнічення ФДЕ‑4 зумовлює протизапальний ефект (Толох О.С.).
Для повноцінної «роботи» інгібіторів ФДЕ в плазмі крові пацієнтів із БА та ХОЗЛ має бути нормальний рівень мікроелементів, необхідних для утворення АТФ і цАМФ. Для пацієнтів із БА та ХОЗЛ характерний дефіцит калію та магнію через наявність гіпоксемії. Крім цього, при тривалому прийомі β2-агоністів короткої дії та інгаляційних ГКС розвивається електролітний дисбаланс. Тому терапевтичний підхід при загостренні БА та ХОЗЛ в умовах стаціонару потребує не лише усунення бронхоспазму та запалення, а й відновлення електролітного балансу. З цією метою призначають препарат Деркаст® – готовий розчин інгібітора ФДЕ, який містить збалансований вміст есенціальних мікроелементів K+ та Mg2+ у плазмовій концентрації. Завдяки зручності використання та високій ефективності Деркаст® є препаратом вибору в лікуванні пацієнтів із БОС, резистентного до терапії препаратами першої лінії.
Для купірування загострення АХПС препаратами вибору є β2-агоністи короткої дії (сальбутамол – Небутамол®) та протизапальні препарати (інгаляційні ГКС – флутиказону пропіонат – Небуфлюзон®). Застосування цих лікарських засобів за допомогою небулайзера дає можливість забезпечити кращий лікувальний ефект і досягти потрібної концентрації лікарської речовини в респіраторному тракті без розвитку побічних реакцій.
За відсутності ефекту від препаратів першої лінії внаслідок десенсетизації рецепторів доцільно використовувати препарати, що впливають як на запалення, так і на бронхоспазм, – інгібітори ФДЕ неселективної дії. Препарат Деркаст®, який містить крім теофіліну іони калію та магнію рекомендовано застосовувати як препарат другої лінії при лікуванні БОС на госпітальному етапі.
Підготував Валерій Палько
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 2 (47), 2019 р.