13 вересня, 2019
Діагностика та лікування гострої тромбоемболії легеневої артерії
Витяг із рекомендацій (2016)
Робоча група експертів Асоціації кардіологів України, Асоціації з невідкладної кардіології, Асоціації судинних хірургів, Асоціації кардіохірургів, Асоціації пульмонологів, Асоціації анестезіологів-реаніматологів України
Робоча група:
член-кор. НАМН України, проф. О.М. Пархоменко – модератор;
член-кор. НАМН України, проф. К.М. Амосова; академік НАМН України, проф. Г.В. Дзяк; академік НАМН України, проф. В.М. Коваленко; член-кор. НАМН України, проф. В.З. Нетяженко;
член-кор. НАМН України, проф. Б.М. Тодуров; проф. Л.Г. Воронков; проф. О.А. Коваль; проф. М.П. Копиця; проф. О.А. Крикунов; проф. О.А. Лоскутов; проф. В.К. Тащук; проф. В.Й. Целуйко; проф. Л.М. Чернуха; проф. А.І. Ячнік; д. мед. н. О.І. Іркін; д. мед. н. С.М. Кожухов; к. мед. н. Б.І. Голобородько; к. мед. н. Я.М. Лутай
Цей документ складено відповідно до настанов Європейського товариства кардіологів (ESC), присвячених питанням терапії тромбоемболії легеневої артерії (ТЕЛА). Чинність багатьох положень цих настанов не втратила дійсності чи навіть отримала додаткове підтвердження, однак нові дані розширили й певним чином змінили наші знання, що стосуються оптимальної діагностики, оцінки та лікування пацієнтів із ТЕЛА.
Розділ 5. Лікування в гострій фазі (скорочено)
5.2. Антикоагуляція
У пацієнтів із гострою ТЕЛА рекомендовано проводити антикоагулянтну терапію з метою профілактики ранньої смертності та рецидивів симптомної чи фатальної венозної тромбоемболії (ВТЕ). Стандартна тривалість антикоагулянтної терапії має становити щонайменше 3 міс. Лікування в гострій фазі під час цього періоду включає парентеральне введення антикоагулянтів (нефракційований гепарин – НФГ, низькомолекулярний гепарин – НМГ або фондапаринукс) упродовж перших 5-10 днів. Терапію антагоністами вітаміну К (АВК) слід розпочинати на тлі парентерального введення гепарину. Як альтернатива АВК – після завершення курсу гепаринів антикоагулянтну терапію можна продовжити одним із нових пероральних антикоагулянтів (апіксабан, дабігатран, ривароксабан).
Якщо з нових пероральних антикоагулянтів для антикоагулянтної терапії ТЕЛА застосовують ривароксабан або апіксабан, то пероральну терапію одним із цих препаратів можна розпочинати одразу чи через 1-2 доби після введення НФГ, НМГ або фондапаринуксу. В останньому випадку лікування в гострій фазі передбачає збільшення дози перорального антикоагулянту протягом перших 3 тиж (для ривароксабану) чи впродовж перших 7 днів (для апіксабану).
Іноді може виникнути потреба в подовженні періоду антикоагулянтної терапії понад перші 3 міс або навіть на невизначений час із метою вторинної профілактики, що можливо після оцінки співвідношення ризику рецидивів і ризику розвитку кровотеч у кожного окремого пацієнта.
5.2.1. Парентеральна антикоагулянтна терапія
У хворих із високою чи середньою ймовірністю розвитку ТЕЛА парентеральну антикоагулянтну терапію слід розпочинати до отримання результатів діагностичних тестів. Швидкої антикоагуляції можна досягнути за допомогою парентерального введення антикоагулянтів, зокрема внутрішньовенної інфузії НФГ, підшкірного введення НМГ або фондапаринуксу. НМГ і фондапаринукс під час проведення початкової антикоагуляції при ТЕЛА мають переваги перед НФГ, оскільки застосування цих препаратів пов’язане з меншим ризиком розвитку масивних кровотеч і гепарин-індукованої тромбоцитопенії. Натомість у пацієнтів із можливим проведенням первинної реперфузії та у хворих із тяжкою нирковою недостатністю (кліренс креатиніну <30 мл/хв) або серйозним ожирінням рекомендовано застосовувати НФГ. Ці рекомендації складено, зважаючи на короткий період напіввиведення НФГ, просту систему проведення моніторингу антикоагулянтної дії препарату та можливості швидкої нейтралізації за допомогою протаміну. Дозу НФГ підбирають з урахуванням активованого часткового тромбопластинового часу (АЧТЧ).
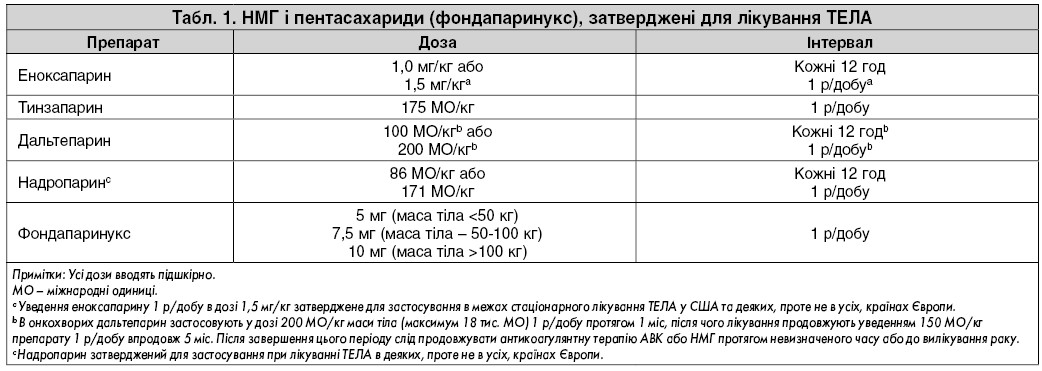
У таблиці 1 представлено НМГ, затверджені для лікування гострої ТЕЛА. Застосування НМГ, як правило, не потребує постійного моніторингу анти-Ха-активності (рівень анти-Ха), проте це буває доцільно під час вагітності. Максимальні значення можуть бути отримані при вимірювані анти-Ха-активності через 4 год після останньої ін’єкції, мінімальні значення – безпосередньо перед уведенням наступної дози НМГ; при цьому цільове значення анти-Ха-активності становить 0,6-1,0 МО/мл при застосуванні препарату 2 р/добу й 1,0-2,0 МО/мл при введенні 1 р/добу.
Фондапаринукс – селективний інгібітор фактора Ха, який уводять підшкірно 1 р/добу в підібраній згідно з масою тіла дозі без необхідності проведення моніторингу. Підшкірне введення фондапаринуксу протипоказане пацієнтам із тяжкою нирковою недостатністю (кліренс креатиніну <30 мл/хв), що зумовлено здатністю препарату до накопичення та підвищення ризику кровотеч. Накопичення також спостерігається в пацієнтів із нирковою недостатністю помірного ступеня тяжкості (кліренс креатиніну – 30-50 мл/хв), тому в таких хворих дозу фондапаринуксу слід зменшити на 50%.
5.2.2. Антагоністи вітаміну К
Пероральні антикоагулянти слід починати застосовувати якомога раніше, бажано в той самий день, що й парентеральні антикоагулянти. АВК вважали золотим стандартом пероральної антикоагулянтної терапії понад 50 років, а варфарин, аценокумарол, фенпрокумон, феніндіон і флунідіон залишаються найпоширенішими антикоагулянтами, які призначають при ТЕЛА. Антикоагулянтну терапію із застосуванням НФГ, НМГ або фондапаринуксу слід продовжувати до моменту, коли показник міжнародного нормалізованого відношення (МНВ) не становитиме 2,0-3,0 протягом двох днів поспіль.
Результати останніх досліджень свідчать про те, що застосування фармакогенетичних тестів додатково до клінічних параметрів, імовірно, не покращує якості антикоагуляції. Крім того, результати досліджень дають змогу висунути припущення, що визначення доз на підставі клінічних даних пацієнтів, можливо, має переваги перед застосуванням фіксованих ударних режимів дозувань, і вказують на необхідність приділити особливу увагу поліпшенню інфраструктури антикоагулянтної терапії шляхом оптимізації процедур, пов’язаних із визначенням показника МНВ, із забезпеченням зворотного зв’язку з пацієнтом та індивідуального підбору доз.
5.2.3. Нові пероральні антикоагулянти
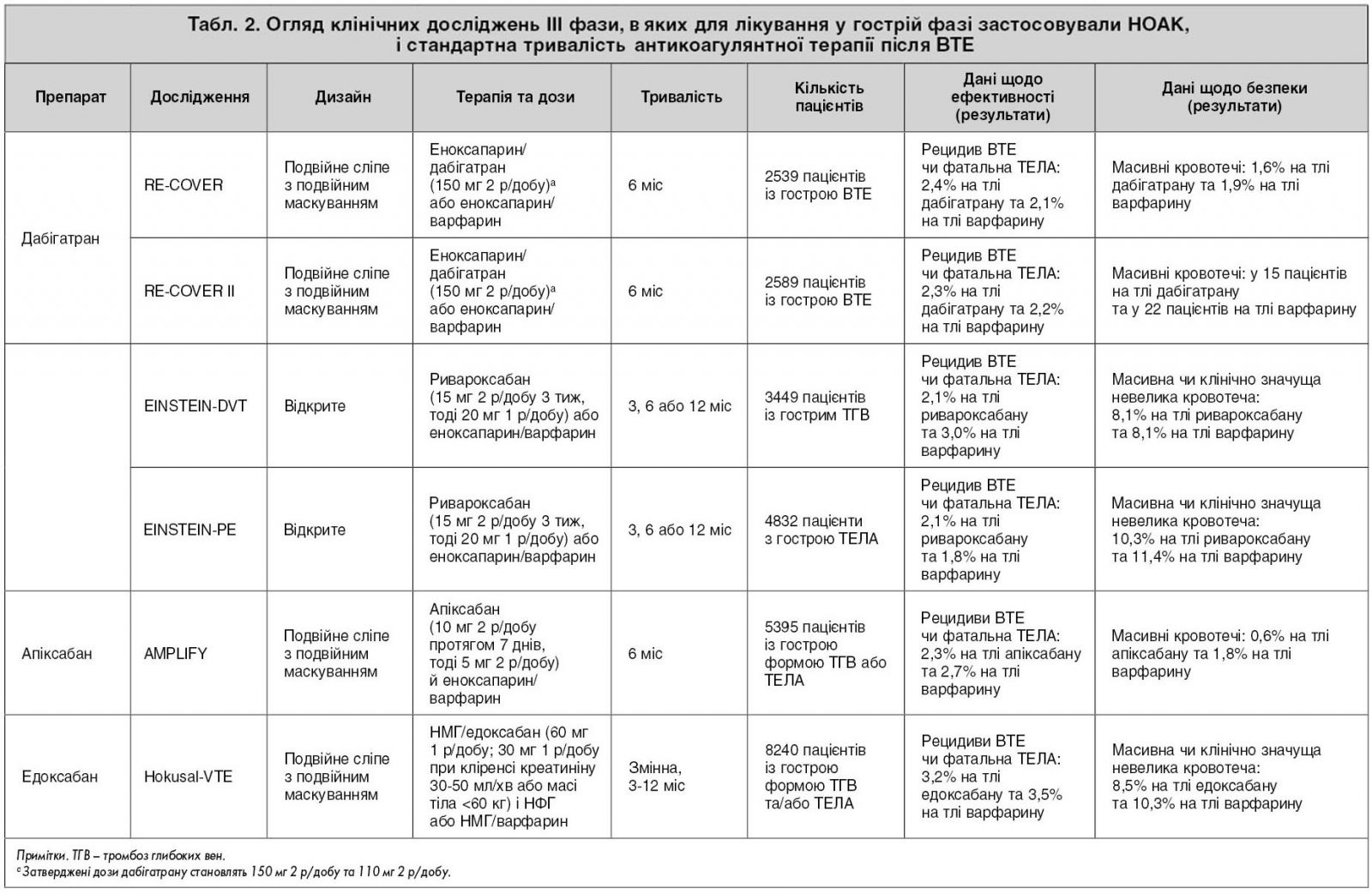
Відомості щодо дизайну та основних результатів клінічних досліджень ІІІ фази, присвячених питанням терапії в гострій фазі та стандартної тривалості антикоагуляції після ТЕЛА чи ВТЕ із застосуванням нових пероральних антикоагулянтів, що не залежать від вітаміну К (НОАК), узагальнено в таблиці 2.
Результати досліджень із застосування НОАК для лікування ВТЕ свідчать, що ці препарати не поступаються за ефективністю стандартним режимам із використанням гепарину/АВК і, можливо, є більш безпечними (зокрема, стосовно ризику розвитку масивних кровотеч). НОАК наразі можна розглядати як альтернативу стандартним режимам лікування. На момент публікації цих настанов ривароксабан, дабігатран та апіксабан були затверджені в Україні для застосування при лікуванні ВТЕ.
У пацієнтів із проміжним низьким та низьким ризиком можна як початкове лікування вже з першої доби застосовувати ривароксабан (дослідження EINSTEIN-DVT і EINSTEIN-PE) або апіксабан (дослідження AMPLIFY). Якщо попередньо для лікування використовували варфарин, то під час призначення НОАК його слід відмінити. Разом застосовувати ці препарати протипоказано.
Режим дозування ривароксабану при ВТЕ – 15 мг 1 р/добу впродовж 3 тиж (15 мг 2 р/добу 21 день). Тоді для вторинної профілактики – 20 мг 1 р/добу під час вечері, незалежно від віку та кліренсу креатиніну.
Режим дозування апіксабану при ВТЕ – 10 мг 2 р/добу сім днів у пацієнтів невисокого ризику зі стабільною гемодинамікою. Після того – підтримувальна доза 5 мг 2 р/добу.
Нові пероральні антикоагулянти можна застосовувати й після початкової парентеральної антикоагуляції в усіх категорій хворих на ТЕЛА. Препарат приймають замість наступної ін’єкції.
Дабігатрану етикселат призначають тільки після ініціального курсу щонайменше 5 днів НМГ. Режим дозування дабігатрану етикселату при ВТЕ – 150 (110) мг 2 р/добу (доза залежить від віку та функції нирок, попереднього прийому верапамілу).
З огляду на безпеку (зменшення кількості кровотеч) схем антикоагулянтної терапії, які включають нові пероральні антикоагулянти (ривароксабан, дабігатран, апіксабан), їхнє застосування є пріоритетним порівняно з АВК.
5.3. Тромболітична терапія
Тромболітична терапія (ТЛТ) при гострій ТЕЛА забезпечує більш швидке відновлення кровопостачання легень, аніж антикоагулянтна з використанням лише НФГ. Оперативне усунення легеневої обструкції приводить до швидкого зменшення тиску та судинного опору в легеневій артерії, що супроводжується поліпшенням функції правого шлуночка (ПШ). Покращення показників гемодинаміки внаслідок тромболізису обмежується першими кількома днями й уже через тиждень після лікування не спостерігається.
Схема застосування стрептокінази
Болюсне введення 80 ОД/кг маси тіла гепарину (якщо не вводили) з подальшою внутрішньовенною інфузією 1,5 млн ОД стрептокінази в 100 мл 0,9% розчину натрію хлориду протягом 30-60 хв. Відновлення введення гепарину через 4 год після закінчення інфузії стрептокінази.
Схема введення альтеплази – прискорений режим
Загальну дозу 100 мг слід увести протягом 2 год. Найпоширенішим є досвід застосування в такому режимі: 10 мг внутрішньовенно струминно протягом 1-2 хв, 90 мг як внутрішньовенна інфузія протягом 2 год. Єдиним фібринолітичним режимом, схваленим Управлінням із контролю якості продуктів харчування та лікарських засобів США (FDA) для використання в осіб із масивною ТЕЛА, є введення альтеплази (тканинний активатор плазміногена) у дозі 100 мг протягом 2 год.
Для пацієнтів із масою тіла <65 кг загальна доза не має перевищувати 1,5 мг/кг.
Болюсне введення 5000 ОД гепарину, тоді болюсно 15 мг препарату з наступною інфузією 0,75 мг/кг протягом 30 хв (не більш як 50 мг) і 0,5 мг/кг до 35 мг дози, що залишилася (загальна доза – 100 мг) протягом наступних 60 хв на тлі паралельної інфузії гепарину, яка не закінчується й після введення.
Схема болюсного введення тканинного активатора плазміногена (тенектеплази)
Препарат призначають внутрішньовенно болюсно протягом 10 с.
У разі наявності протипоказань до ТЛТ можна проводити лише антикоагулянтну терапію.
Протипоказання для ТЛТ абсолютні:
- перенесений інсульт менш як 6 міс тому;
- нещодавня (близько 3 тиж) черепно-мозкова травма, хірургічне втручання;
- шлунково-кишкова кровотеча менш як 1 міс тому;
- відомі порушення згортання крові;
- розшаровуюча аневризма аорти;
- рефрактерна артеріальна гіпертензія (систолічний тиск >200 мм рт. ст., діастолічний – >110 мм рт. ст.);
- для стрептокінази повторне її введення терміном від 5 діб до 6 міс після попереднього застосування;
- післяпологовий період (до 7 днів).
Протипоказання відносні:
- транзиторні порушення мозкового кровообігу менш як 6 міс тому;
- терапія непрямими антикоагулянтами;
- вагітність;
- пункція судин великого діаметра в місці, недоступному для компресії;
- травматична реанімація;
- нещодавня лазеротерапія патології сітківки очного дна.
Схеми прискореного лікування протягом 2 год є ефективнішими, ніж пролонговані інфузії тромболітичних засобів першого покоління протягом 12-24 год.
Інфузії НФГ слід припинити під час застосування стрептокінази, проте можна продовжувати в разі введення тканинного активатора плазміногена. У пацієнтів, які отримують НМГ або фондапаринукс на момент початку проведення тромболізису, НФГ можна вводити тільки через 12 год після останньої ін’єкції НМГ (у разі застосування 2 р/добу) або через 24 год після останньої ін’єкції НМГ чи фондапаринуксу (в разі використання 1 р/добу). З огляду на ризики кровотечі, пов’язані з тромболізисом, а також можливу необхідність у негайному припиненні терапії гепарином або відміні його антикоагулятного ефекту, вважається обґрунтованим продовжувати антикоагуляцію із застосуванням НФГ протягом кількох годин після завершення ТЛТ до переходу на НМГ або фондапаринукс.
Препаратом вибору в пацієнтів із підтвердженою ТЕЛА високого ризику є НФГ. НФГ внутрішньовенно болюсно 80 ОД/кг маси тіла (максимальна доза – 4000 ОД) із наступною внутрішньовенною інфузією в дозі 18 ОД/кг/год (максимальна доза – 1000 ОД/год) протягом 24-48 год. Контроль АЧТЧ обов’язковий кожні 6 год (АЧТЧ = 50-70 с або в 2,0-2,5 раза вище початкового). Після болюсного введення гепарину в разі відсутності протипоказань у пацієнтів групи високого та проміжного високого ризику розпочинають процедуру ТЛТ (після підтвердженої ТЕЛА на комп’ютерній томографії (КТ), встановленої дисфункції ПШ, виявленні підвищення рівня біомаркерів).
Під час використання фібринспецифічного тромболітика можливе продовження інфузії НФГ, однак її призупиняють за умови прийняття рішення про застосування стрептокінази.
На час початку проведення тромболізису інфузію НФГ відкладають на 12 год від останнього введення НМГ (за умови застосування НМГ 2 р/добу в лікувальних дозах) або на 24 год (при використанні НМГ або фондапаринуксу 1 р/добу).
Через декілька годин після зупинки системного тромболізису слід відновити й подовжити антикоагуляцію за допомогою НФГ з урахуванням схем переключення з НМГ і фондапаринуксу.
Варфарин призначають із першої доби лікування. Стартова доза варфарину в пацієнтів віком <60 років становить 10 мг/добу та >60 років – 5 мг/добу. Корекцію дози варфарину здійснюють залежно від рівня МНВ упродовж 5-7 діб.
Фібринолітики вводять із застосуванням 2- чи 12-годинного режиму. Більш швидке введення є ефективнішим, однак супроводжується підвищеним ризиком виникнення кровотеч.
Загалом сприятливий ефект від проведення тромболізису спостерігався у понад 90% пацієнтів, про що свідчить покращення клінічних та ехокардіографічних (ЕхоКГ) показників протягом 36 год. Найоптимальніший ефект досягається під час проведення тромболізису протягом 48 год після виникнення симптому, проте тромболізис також ефективний у хворих із наявністю відповідних симптомів упродовж 6-14 днів.
Результати рандомізованих досліджень, які проводили до 2004 р., свідчать, що тромболізис може асоціюватися зі зменшенням рівня смертності чи рецидивів ТЕЛА в пацієнтів високого ступеня ризику з гемодинамічною нестабільністю. Згідно з нещодавно представленим епідеміологічним звітом, рівень смертності від ТЕЛА в клінічних умовах виявився нижчим у пацієнтів, яким було проведено ТЛТ, аніж у тих, що не отримували такої терапії: відносний ризик (ВР) 0,20; 95% довірчий інтервал (ДІ) 0,19-0,22; p<0,0001. Більшість протипоказань для проведення тромболізису слід вважати умовними в осіб із ТЕЛА високого ступеня ризику, що загрожує їхньому життю.
Клінічна користь від застосування тромболізису за відсутності порушень гемодинаміки на момент госпіталізації протягом багатьох років залишалася дискусійним питанням. Під час рандомізовного дослідження ефективності застосування гепарину порівняно з алтеплазою у 256 пацієнтів із гострою ТЕЛА й нормальним тиском, а також проявами дисфункції ПШ або легеневої гіпертензії, що було підтверджено під час проведення обстеження в клінічних умовах, ЕхоКГ або катетеризації правих камер серця, ТЛТ (переважно вторинний тромболізис) забезпечила зменшення частоти проведення інтенсивної терапії (з 24,6 до 10,2%; p=0,004), що не вплинуло на рівень смертності. Нещодавно було опубліковано результати дослідження PEITHO, в межах якого вивчали ефективність застосування тромболізису при ТЕЛА. Це мультицентрове рандомізоване подвійне сліпе випробування проводили з метою порівняння ефективності тромболізису за допомогою одноразового внутрішньовенного болюсного вливання тенектеплази й гепарину (дозування яких було визначено з урахуванням маси тіла пацієнтів) порівняно із плацебо та гепарином. У дослідженні брали участь пацієнти з гострою ТЕЛА, в яких було виявлено дисфункцію ПШ за даними ЕхоКГ або КТ-ангіографії, а також пошкодження міокарда, що підтверджували позитивні результати тесту на тропонін І або Т. Загалом до участі у випробуванні було залучено 1006 пацієнтів. Основний показник ефективності, що включав частоту смертельних подій із будь-яких причин або випадків гемодинамічної декомпенсації / колапсу протягом семи днів після рандомізації, зменшився на тлі застосування тенектеплази (2,6 порівняно з 5,6% у групі плацебо; p=0,015; ВР 0,44; 95% ДІ 0,23-0,88). Ефективність тромболізису здебільшого забезпечувалася істотним зменшенням частоти гемодинамічного колапсу (1,6 порівняно з 5,0%; p=0,002); рівень смертності протягом семи днів був низьким: 1,2% у групі, в якій застосовували тенектеплазу, й 1,8% у групі плацебо (p=0,43). В іншому рандомізованому дослідженні, у процесі якого порівнювали ефективність застосування в пацієнтів із ТЕЛА середнього ступеня ризику тільки НМГ і НМГ + внутрішньовенне болюсне вливання тенектеплази, у групі хворих, що отримували тенектеплазу, встановлено менше несприятливих результатів захворювання, кращі функціональні показники та поліпшення якості життя протягом 3 міс.
ТЛТ супроводжується високим ризиком розвитку масивних кровотеч, зокрема внутрішньочерепних. Згідно з результатами аналізу узагальнених даних досліджень із використанням різних тромболітичних засобів і схем лікування, частота виникнення внутрішньочерепних кровотеч становила 1,9-2,2%. Ризик розвитку геморагічних ускладнень підвищується зі збільшенням віку та за наявності супутніх захворювань. Згідно з даними PEITHO, частота геморагічних інсультів після ТЛТ із застосуванням тенектеплази становить 2% (порівняно з 0,2% у групі плацебо) в пацієнтів із ТЕЛА середнього та високого ступенів ризику. Кількість випадків невеликих невнутрішньочерепних кровотеч також збільшилася у групі, в якій застосовували препарат тенектеплазу, порівняно з групою плацебо (6,3 та 1,5%; p<0,001). Ці результати свідчать про необхідність покращення рівня безпеки ТЛТ у пацієнтів із підвищеним ризиком виникнення внутрішньочерепної чи іншої кровотечі, що загрожує життю. У пацієнтів із флотуючими тромбами у правих відділах серця терапевтична ефективність тромболізису залишається суперечливим питанням.
На сьогодні набуто значного досвіду застосування половинної («безпечної») дози тромболітиків у хворих високого ризику кровотеч. Передумовами до такого підходу можуть бути особливості кровопостачання легень (єдиний орган, через який проходить увесь об’єм циркулюючої крові та, відповідно, вся доза фібринолітика, введеного системно), а також висока активність власної фібринолітичної системи в легеневій тканині.
У проспективному рандомізованому багатоцентровому дослідженні C. Wang і співавт. у межах обстеження 118 пацієнтів із масивною та субмасивною ТЕЛА не виявили істотних відмінностей між двома режимами альтеплази 50 і 100 мг (інфузія протягом 2 год) за основними показниками ефективності: функція ПШ та динаміка систолічного тиску в легеневій артерії за даними ЕхоКГ; ступінь обструкції легеневих артерій за результами спіральної КТ; кількість дефектів наповнення за даними вентиляційно-перфузійної сцинтиграфії. Обидва режими ТЛТ також істотно не відрізнялися за впливом на летальність і ймовірність розвитку повторних ВТЕ. Водночас застосування низькодозового режиму мало тенденцію до більш рідкісного розвитку великих кровотеч (3 порівняно з 10% відповідно; р=0288), особливо в пацієнтів із масою тіла <65 кг (14,8 порівняно з 41,2% відповідно; р=0,049).
У багатоцентровому рандомізованому дослідженні MOPETT у 121 хворого із субмасивною ТЕЛА тестували введення «безпечної» дози альтеплази (50 мг у пацієнтів із масою тіла >50 кг або 0,5 мг/кг при масі тіла <50 кг) на тлі «безпечного» режиму антикоагулянтної терапії порівняно зі стандартними дозами антикоагулянтів. Проведення ТЛТ привело до достовірного зниження ймовірності розвитку первинної кінцевої точки (повторна ТЕЛА + легенева гіпертензія) через 28 міс спостереження (р<0,001). У групі ТЛТ також достовірно рідше спостерігалися випадки смерті й повторних ВТЕ (1,6 порівняно з 10%; р=0,0489), а також істотно скорочувалися терміни перебування пацієнта у стаціонарі (р<0,001). У дослідженні MOPETT великі кровотечі не були зареєстровані в жодній із груп, тобто застосування «безпечної» дози тромболітика не супроводжувалося збільшенням ризику кровотеч порівняно з антикоагулянтною терапію.
Отже, в пацієнтів із високим ризиком кровотеч, зокрема в осіб із масою тіла <65 кг та віком >75 років і з показаннями для проведення ТЛТ, при ТЕЛА можна використовувати половинну (50 мг) дозу альтеплази, яку вводити внутрішньовенно протягом 2 год.
Спецвипуск «Клінічні випадки та сценарії у невідкладній кардіології», вересень 2019 р