23 вересня, 2019
Оптимизация гипотензивной терапии осложненного гипертензивного криза
Гипертензивные кризы (ГК) занимают одно из первых мест в практике неотложной терапии. Среди всех обращений за неотложной терапевтической помощью 27,4% приходится на ГК. При этом в случае отсутствия лечения ГК смертность достигает 84% в течение первого года, тогда как выживаемость на протяжении пяти лет после ГК при условии адекватного лечения составляет около 74%. В руководствах большинства стран и кардиологических обществ представлена классификация ГК, разработанная Н.А. Ратнер (1958), согласно которой выделяют осложненный и неосложненный варианты течения криза.
Наиболее широкие и обоснованные рекомендации созданы именно для осложненных кризов. Это вызвано значительной угрозой для здоровья и жизни пациента при развитии осложненного ГК – криза с поражением органов-мишеней.
С учетом поражения органа-мишени при возникновении осложненного ГК разработана следующая классификация. Выделяют ГК с развитием острой энцефалопатии, острым нарушением мозгового кровообращения (как геморрагическим, так и ишемическим), острым коронарным синдромом, острой левожелудочковой недостаточностью, расслоением аневризмы аорты, острой почечной недостаточностью, острым аритмическим синдромом, эклампсией, отеком зрительного нерва с геморрагиями.
Лечение осложненного ГК в зависимости от поражения органов-мишеней отличается скоростью снижения артериального давления (АД) и уровнем оптимального уменьшения этого показателя, а также применением различных групп гипотензивных препаратов. При ГК с ишемическим поражением головного мозга снижение АД начинают при значениях, превышающих 220/120 мм рт. ст., тогда как при ГК с расслоением аорты исходный уровень АД не учитывается, однако необходимо достигать контроля уровня систолического АД ≤110 мм рт. ст. Отличия существуют также и в скорости снижения АД при различных видах осложненного ГК. Если средняя скорость снижения АД составляет 20-25% в течение 12 ч, то при ишемическом поражении головного мозга – 10-15% за 23 ч. При развитии ГК с отеком легких или расслоением аорты скорость снижения АД не ограничена до достижения клинического эффекта и является максимально высокой.
При ГК с поражением жизненно важных органов используются разные группы препаратов для коррекции АД. Наиболее эффективными при поражении головного мозга являются антагонисты кальция, тогда как при развитии острого коронарного синдрома предпочтение отдается нитратам и β-адреноблокаторам. Снижение АД при ГК, сопровождающемся расслоением аорты, осуществляется с помощью β- и α-адреноблокаторов, при беременности, преэклампсии и эклампсии – гидралазином и урапидилом. Для лечения ГК при развитии острой левожелудочковой недостаточности чаще всего применяют нитропрепараты (нитроглицерин) и ингибиторы ангиотензинпревращающего фермента (эналаприлат).
В последнее время получены данные о высокой эффективности использования при указанной патологии α-адреноблокатора урапидила. Специфика действия этого препарата заключается в отсутствии побочных эффектов, присущих классу α-адреноблокаторов, таких как тахикардия и аритмия, которые ограничивают применение данных лекарственных средств при ГК на фоне патологии сердца.
Частота использования урапидила при ГК с поражением различных органов неуклонно растет. Кроме того, эффективно его применение при ГК с нарушением мозгового кровообращения, острым коронарным синдромом, в случае проведения гипотонии в момент оперативного вмешательства.
В данной работе представлен клинический случай использования урапидила у пациента с ГК, осложненным отеком легких, при неэффективности стандартного лечения, включая введение высоких доз нитроглицерина.
Клинический случай
Пациент Б. на протяжении семи лет страдает ишемической болезнью сердца. В 2003 г. перенес инфаркт миокарда задней стенки левого желудочка (ЛЖ) без реваскуляризации, после чего находился на амбулаторном лечении по месту жительства. В 2005 г. перенес повторный инфаркт миокарда задней стенки. В связи с высоким функциональным классом стенокардии напряжения, 01.06.2010 г. больному были проведены операция аортокоронарного шунтирования (два шунта), пластика митрального и трикуспидального клапанов. С 2010 г. у пациента прогрессирует артериальная гипертензия.
Лечение до госпитализации. Аценокумарол – 2 мг/сут, спиронолактон – 25 мг/сут, торасемид – 10 мг/сут, дигоксин – 0,25 мг/сут, карведилол – 12,5 мг/сут, изосорбида динитрат – 20 мг/сут.
С 22.09.2010 г. у больного отмечается ухудшение состояния, связанное с декомпенсацией сердечной недостаточности на фоне прогрессирования артериальной гипертензии и ишемической болезни сердца.
27.09.2010 г. в 11:58 пациент доставлен бригадой скорой помощи в отделение реанимации и интенсивной терапии ННЦ «Институт кардиологии имени академика Н.Д. Стражеско» НАМН Украины (г. Киев). Жалобы на выраженную одышку в покое, усиливающуюся при малейшей физической активности, увеличение частоты дыхания, появление ортопноэ, слабость. При осмотре выявлены бледность кожных покровов, участие дополнительной мускулатуры в акте дыхания. Частота сердечных сокращений (ЧСС) – 120 уд./мин, тоны сердечной деятельности аритмичны, приглушены, акцент II тона на аортальном клапане, легочной артерии, систолический шум на митральном клапане. АД – 160/115 мм рт. ст. В легких – жесткое дыхание, влажные хрипы выше угла лопаток с обеих сторон (острая левожелудочковая недостаточность, Killip III), частота дыхания – 28 в минуту, PO2 при поступлении – 82%.
 Электрокардиография при поступлении. Синусовая тахикардия с частотой 120 уд./мин с частой суправентрикулярной экстрасистолией, признаками перегрузки левого предсердия и ЛЖ.
Электрокардиография при поступлении. Синусовая тахикардия с частотой 120 уд./мин с частой суправентрикулярной экстрасистолией, признаками перегрузки левого предсердия и ЛЖ.
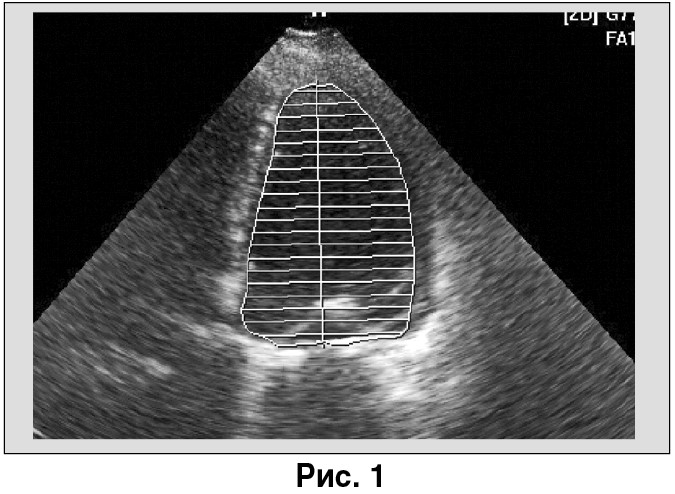
Эхокардиография при поступлении (рис. 1-3). Показатели полости ЛЖ (конечный диастолический объем – 245 мл, конечный систолический объем – 192 мл, конечный диастолический размер – 7,3 см, конечный систолический размер – 7,03 см). Функция ЛЖ (фракция выброса – 21%). Межжелудочковая перегородка – 1,09 см, задняя стенка ЛЖ – 0,78 см.
Размеры: аорта – 3,67 см, левое предсердие – 5,0 см, правое предсердие – 4,9 см, правый желудочек – 5,1 см.
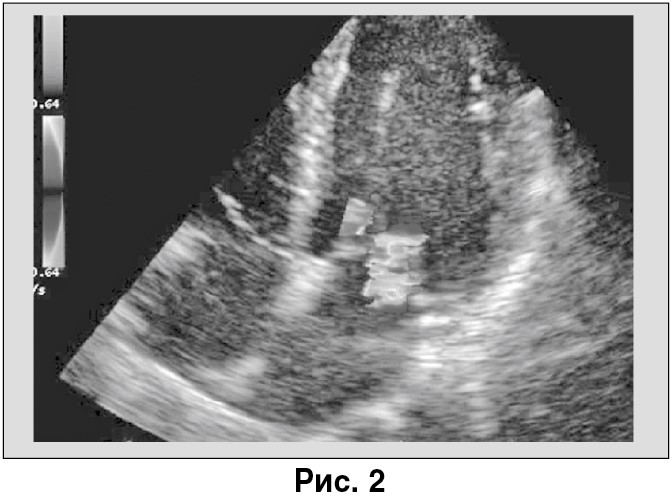 Митральный клапан – обратный ток ++++; трикуспидальный клапан – обратный ток +++; пик градиент давления – 58 мм рт. ст.; клапан легочной артерии (время ускорения) – 60 мс. Сократительная способность тотально снижена.
Митральный клапан – обратный ток ++++; трикуспидальный клапан – обратный ток +++; пик градиент давления – 58 мм рт. ст.; клапан легочной артерии (время ускорения) – 60 мс. Сократительная способность тотально снижена.
Лабораторные анализы при поступлении. Калий – 4,35 ммоль/л, натрий – 129 ммоль/л, креатинин – 109 мкмоль/л, умеренное снижение клиренса креатинина до 85 мл/мин, выраженное увеличение АЛТ – 247 Ед/л и АСТ – 231 Ед/л, КФК – 140 Ед/л, незначительное повышение маркера поражения миокарда МВ-КФК – 29 Ед/л, гипергликемия – 8,4 ммоль/л, лейкоцитоз – до 11,7×109/л. Нормальные показатели уровня гемоглобина – 114 г/л, эритроцитов – 4,38×1012/л, тромбоцитов – 218×109/л, СОЭ – 10 ммоль/л.
В начале лечения было выполнено внутривенное введение нитроглицерина по указанной схеме при назначении стандартных схем использования диуретических препаратов и учитывая SрO2 82% без кислорода, инсуфляция маской кислорода без повышения SрO2 и даже с его снижением на фоне применения нитроглицерина до уровня 78% при частоте дыхания 28-32 в минуту. Наблюдалась тенденция к повышению АД – это обусловливало необходимость увеличения дозы вводимого нитроглицерина, что продолжалось с 20 до 200 мкг/мин, и уровень систолического и диастолического АД остался прежним. Отсутствовали изменения показателя ЧСС и снабжения кислородом крови (SрO2). В случае неэффективности введения нитроглицерина было принято решение о начале инфузии урапидила. Начальная скорость введения – 1 мг/мин.
Последующее увеличение скорости проводилось в течение 5 мин в зависимости от эффекта препарата. После начала снижения АД скорость введения была уменьшена, и при достижении целевых значений АД уменьшение скорости введения переведено до поддерживающей дозировки. При анализе ЧСС установлено, что начальное применение нитроглицерина, не обеспечившее стабилизации гемодинамики, приводило к повышению ЧСС, что неблагоприятно сказывалось на клинической картине. Только после начала введения урапидила наблюдалась стабилизация показателей не только АД, но и ЧСС.
При снижении АД и стабилизации работы сердца достигнута положительная клиническая картина, проявившаяся в уменьшении одышечного синдрома, количества влажных хрипов и частоты дыхания. Положительная клиническая картина подтверждалась результатами кислородного обеспечения. Уровень SрO2 начал повышаться с показателя 78% при масочной инсуфляции кислорода и достиг уровня адекватного насыщения кислородом периферической крови – до 90% в фазе быстрого введения и 97% при стабилизированной гемодинамике.
Приведенный случай представляет интерес в аспекте применения урапидила при ГК, которые могут проявляться острой левожелудочковой недостаточностью. Использование урапидила может дополнять эффект других антигипертензивных средств, в том числе для лечения острой сердечной недостаточности, развившейся при ГК.
Спецвипуск «Клінічні випадки та сценарії у невідкладній кардіології», вересень 2019 р


