27 вересня, 2019
Гострий апендицит та вагітність: проблеми діагностики й лікування
 Гострий апендицит (ГА) є найчастішою причиною невідкладних хірургічних втручань у вагітних. Апендицит при вагітності залишається однією з найбільш спірних діагностичних і лікувальних проблем, яка загрожує життю матері та плода [1-3].
Гострий апендицит (ГА) є найчастішою причиною невідкладних хірургічних втручань у вагітних. Апендицит при вагітності залишається однією з найбільш спірних діагностичних і лікувальних проблем, яка загрожує життю матері та плода [1-3].
Гострий апендицит діагностується у 0,05-0,12% вагітних. Частота ГА зростає у результаті:
- зміщення апендикса і сліпої кишки вгору й назовні;
- поступового зростання матки;
- перегинання й розтягування апендикса;
- порушення моторики й кровопостачання кишки;
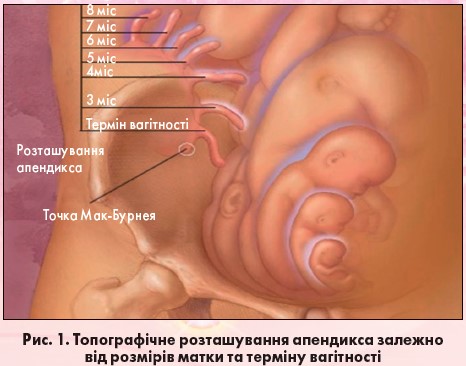
- зменшення можливості утворення місцевих спайок і локалізації запального процесу (рис. 1).
Перинатальні втрати жінок при неускладненому апендициті складають близько 2-17% і зростають до 19-50% при перфорації відростка. Летальність у вагітних із ГА у ≥10 разів вища, ніж при апендициті поза вагітністю, і становить, за даними різних авторів, 2,5-3% [4].
Найчастіше ГА виникає в 1-му (19-32%) та 2-му (44-66%) триместрах вагітності, рідше – у 3-му триместрі (15-16%) та післяпологовому періоді (6-8%) [5].
Діагностика апендициту у вагітних
! Діагностика апендициту під час вагітності суттєво складніша, ніж у невагітних. Зі збільшенням терміну гестації відбувається зміна анатомічного взаємовідношення органів черевної порожнини, а саме сліпа кишка й апендикс зміщуються догори й назовні у зв’язку зі зростанням матки, часто спостерігаються перегини апендикса, поглиблюються порушення мікроциркуляції, відбувається застій кишкового вмісту, функціональна перебудова лімфоїдної тканини [6].
Оскільки апендикс відтісняється у верхній відділ черевної порожнини, типовий біль у правій клубовій ямці супроводжує не всі випадки ГА [7]. У вагітних відбувається зниження тонусу гладкої мускулатури шлунково-кишкового тракту; з’являється схильність до закрепів, що спричиняє застійний вміст кишечника; розслаблення м’язів передньої черевної стінки; частий розвиток гостроінтестинальних симптомів [8].
! Важливо також відрізняти ГА від інших можливих ускладнень вагітності, які можуть мати схожі симптоми і клінічну картину: ранній токсикоз, ниркова колька, пієлонефрит, холецистит, панкреатит, позаматкова вагітність, пневмонія і перекрут ніжки кісти яєчника.
При збільшенні терміну вагітності відбувається зниження системної відповіді імунної системи на запалення, ослаблення захисних сил організму, перебудова імунної системи, зокрема лімфоїдного апарату сліпої кишки. Крім того, до особливостей патогенезу ГА у вагітних відноситься відсутність обмеження запального процесу сальником внаслідок зміщення його вагітною маткою догори. Враховуючи перекриття входу в малий таз вагітною маткою, перитонеальний випіт не може накопичуватися у клубовій ямці, а поширюється вгору по латеральних каналах, зумовлюючи розвиток поширених форм апендикулярного перитоніту у другій половині вагітності. Підвищення внутрішньочеревного тиску, компресія судин збільшеною маткою сприяють швидкому розвитку деструктивних змін в апендиксі [9].
У діагностиці ГА у вагітних труднощі виникають частіше у другій половині гестації. Через відтіснення апендикса біль локалізується у правому підребер’ї, симулюючи напад гострого холециститу або печінкової кольки. Ще більш складна ситуація виникає, коли збільшена матка прикриває сліпу кишку з апендиксом. Симптоми подразнення очеревини з боку передньої черевної стінки значно відтерміновуються стосовно патоморфологічних змін в апендиксі.
! Рання і точна діагностика гострої хірургічної патології під час вагітності ускладнюється наступними факторами:
- зміною анатомо-топографічного взаємовідношення;
- утрудненням пальпації органів черевної порожнини;
- стертими клінічними симптомами;
- наявністю симптомів, схожих із фізіологічним дискомфортом під час вагітності;
- складністю диференціальної діагностики хірургічної та акушерської патології.
Атиповість перебігу ГА при вагітності
Типові симптоми ГА у вагітних часто відсутні. Нудота і блювання можуть бути пов’язані з токсикозом або рефлюксом внаслідок високого положення дна матки. Напруга м’язів передньої черевної стінки виражена слабо через її розтягнення. При розташуванні апендикса за маткою больовий симптом може відчуватися в поперековій ділянці. Симптом Щоткіна – Блюмберга є важливою ознакою, що вказує на залучення в запальний процес очеревини, але при вагітності він зустрічається рідше, ніж у невагітних жінок. Вираженість його різна, хоча він може бути й зовсім відсутній навіть при деструктивних формах ГА, які порівняно часто розвиваються у вагітних [10, 11].
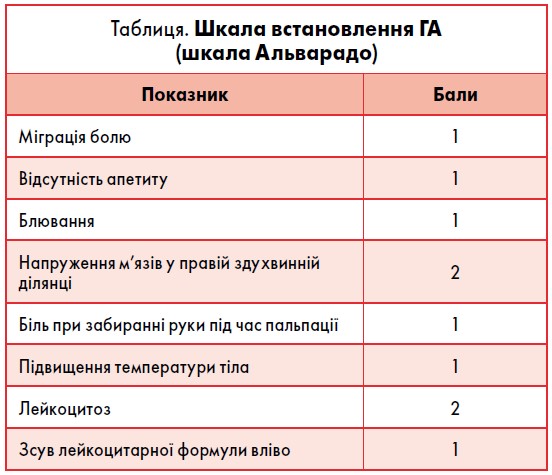
! У другу половину вагітності клінічні прояви істотно відрізняються. Симптоми подразнення очеревини виражені слабо або повністю відсутні через розтягнення передньої черевної стінки. Клінічна картина стерта. Змінюється локалізація болю. Найбільша болючість при пальпації відзначається у правому підребер’ї. Локальне напруження м’язів виражено незначно. Температурна реакція й підвищення лейкоцитозу менш виражені. Для кількісного обґрунтування діагнозу «апендицит» рекомендується використовувати шкалу Альварадо (таблиця).
Ознаки генералізації процесу (розвиток перитоніту):
- багаторазове блювання;
- високий лейкоцитоз або, навпаки, різке його зниження;
- висока температура тіла, озноб;
- нетипові зони болю й чутливості;
- поява чутливості й гіпертонусу матки;
- поява болю при зміщенні матки вбік;
- випинання піхвових склепінь;
- біль при рухах правого стегна.
Слід зазначити, що така ознака, як лейкоцитоз, може бути неінформативною. Близько 80% невагітних пацієнтів з апендицитом мають передопераційний лейкоцитоз понад 10×109/л із зсувом вліво. Однак незначний лейкоцитоз може бути нормальним результатом у вагітних жінок: загальна кількість лейкоцитів може досягати 16,9×109/л у 3-му триместрі, збільшуючись до рівня близько 29×109/л під час пологів, включаючи незначний зсув вліво [12].
Щодо інструментальних методів діагностики, то ключовим фактором є візуалізація патологічного процесу. Оптимальний і найдоступніший метод – ультразвукове дослідження органів черевної порожнини (УЗД ОЧП) – дозволяє діагностувати як апендицит, так і супутню акушерську патологію. Хоча в низці досліджень повідомлялося про відсутність візуалізації апендикса у великого відсотка вагітних із підозрою на апендицит [13], у більш сучасному огляді досліджень щодо значення УЗД при діагностиці апендициту під час вагітності чутливість коливалася від 67 до 100%, а специфічність – від 83 до 96% порівняно із загальною популяцією, де чутливість і специфічність становили 86 і 96% відповідно. Кілька факторів впливають на ефективність ультразвукової діагностики апендициту під час вагітності, включаючи гестаційний вік, індекс маси тіла, а головне – підготовку та досвід лікаря [14]. За даними Американського коледжу радіології, найкращим методом після УЗД при діагностиці апендициту під час вагітності є магнітно-резонансна томографія (МРТ). Проте МРТ не має бути причиною відтермінування хірургічного втручання, враховуючи негативний вплив часу на ризик розвитку ускладнень. Слід обережно підходити до використання контрасту та комп’ютерної томографії при діагностиці апендициту через негативний вплив опромінення й токсичність контрастуючої речовини, яка може бути використана лише у крайніх випадках [15].
! Швидке прогресування гострої хірургічної патології при вагітності зумовлено:
- зниженням загальної резистентності організму;
- зміною анатомо-топографічного взаємовідношення органів черевної порожнини та малого таза;
- погіршенням кровопостачання органів черевної порожнини та малого таза у зв’язку зі зростанням вагітної матки;
- зниженням тонусу гладкої мускулатури органів у зв’язку зі збільшенням вироблення статевих і стероїдних гормонів;
- схильністю до закрепів, що спричиняє застій вмісту кишечника і підвищення вірулентності кишкової палички;
- перебудовою лімфоїдної тканини.
Диференціальну діагностику слід проводити:
у першій половині вагітності – з раннім гестозом, нирковою колькою, пієлонефритом, холециститом, панкреатитом, гастритом, позаматковою вагітністю, загрозою викидня, перекрутом ніжки пухлини і розривом яєчника;
у другій половині вагітності – із правостороннім пієлонефритом, холециститом, загрозою невиношування.
Правильною хірургічною тактикою є рання апендектомія у вагітних. Вона дозволяє уникнути ускладнень і рятує як життя матері, так і дитини. Враховуючи труднощі у клінічній діагностиці апендициту і значний ризик загибелі плода у випадках перфоративного апендициту, загалом вважається прийнятним більш високий рівень негативної лапаротомії (від 20 до 35%) порівняно з невагітними жінками. Щодо хірургічного доступу, то у випадку вагітності безпечнішою є відкрита апендектомія [16]. Згідно з результатами останнього метааналізу (2018), лапароскопічна апендектомія хоч і мала деякі переваги (менша травматичність, більш сприятливий післяопераційний період), але асоціювалась із вищим ризиком передчасних пологів та внутрішньоутробної загибелі плода порівняно з відкритою операцією, тому вважається небажаною під час вагітності [17].
Збільшення материнської захворюваності, пов’язаної з апендицитом, може пояснюватися не лише підвищеною частотою розвитку перитоніту, а й двократним збільшенням частоти лапаротомії, зазначеної в когорті вагітних, про що також повідомлялося в інших дослідженнях. Так, у загальній популяції у 43-58% жінок з апендицитом застосовується лапароскопія, що пов’язано з більш коротким перебуванням у стаціонарі, більш низькими показниками інфекцій, зниженням частоти шлунково-кишкових ускладнень, загальних ускладнень (включаючи ранову інфекцію), ускладнень із боку сечовивідної, респіраторної, шлунково-кишкової, серцево-судинної систем.
Лапароскопічна апендектомія під час вагітності пов’язана з більш високою частотою передчасних пологів у терміні <37 тижнів вагітності та частотою втрати плода – 6% порівняно з 3% при відкритому підході.
Клінічний випадок
Хвора М., 28 років, доставлена на 18-му тижні другої вагітності до гінекологічного відділення з діагнозом «загроза переривання вагітності? харчова токсикоінфекція?» зі скаргами на нелокалізований біль у животі, нудоту, блювання, послаблення випорожнення. Свій стан пов’язує з уживанням неякісної їжі. Акушерський анамнез: дана вагітність є другою, перебіг – без патології. Перша вагітність закінчилась кесаревим розтином на 40-му тижні за акушерськими показаннями. Об’єктивно: шкірні покриви та слизові звичайного кольору, чисті. Живіт симетричний, не піддутий, м’який, болісний в усіх відділах, але більше – у нижніх; м’язовий дефанс відсутній; симптоми подразнення очеревини негативні.
При огляді черговим гінекологом ознак загрози переривання вагітності не виявлено, на УЗД: матка в нормальному тонусі, у матці один живий плід, плацента біля дна матки, розвинена відповідно до терміну вагітності, ознак відшарування плаценти не виявлено. Вільної рідини у черевній порожнині не виявлено, метеоризм помірний. В аналізах крові відмічається незначний лейкоцитоз: 9,5×109/л, інші показники – у межах норми. У загальному аналізі сечі: ацетон +, інші показники – без відхилень.
У зв’язку з відсутністю ознак загрози переривання вагітності, а також зважаючи на анамнез (вживання їжі сумнівної якості) хвору було госпіталізовано до інфекційного відділення з підозрою на харчову токсикоінфекцію. В інфекційному відділенні хвора була оглянута черговим хірургом: на час огляду даних за гостру хірургічну патологію не виявлено, рекомендовано повторити загальний аналіз крові та УЗД органів черевної порожнини через 24 год.
Хворій проведено регідратаційну інфузійну терапію. Через 24 год загальний стан дещо покращився, блювання та діарея припинилися, але біль у животі локалізувався в нижньому фланку справа. З’явилась іррадіація болю у праву ногу. Пальпаторно відмічається локальна болючість у правій здухвинній ділянці, але дефанс та симптом Щоткіна – Блюмберга не визначались. У загальному аналізі крові дещо зріс лейкоцитоз: до 11,2×109/л. Загальний аналіз сечі без відхилень.
Хворій повторно виконано УЗД ОЧП: стан матки та плода без відхилень від норми, але в позадуматковому просторі та по правому боковому фланку виявлено до 50 мл вільної рідини. Запідозрено ГА, викликано чергового хірурга, після огляду якого хвору переведено до хірургічного відділення.
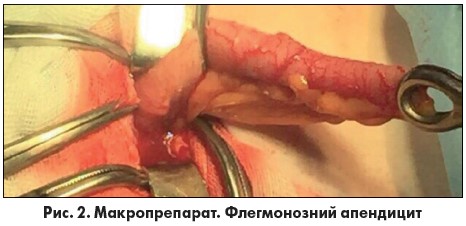
Хвора повторно оглянута гінекологом: ознак загрози переривання вагітності не виявлено. У зв’язку з обмеженими показаннями до діагностичної лапароскопії при вагітності та кесаревим розтином в анамнезі хворій виконано мікролапаротомію по старому післяопераційному рубцю. У черевній порожнині виявлено до 100 мл мутної рідини з фібрином, яку взято на бакпосів, аспіровано. Розміри матки відповідають 18 тижням вагітності. Ревізія: апендикс у типовому місці, стовщений до 1 см, вкритий фібрином, флегмонозно змінений (рис. 2).
 Виконано типову апендектомію із зануренням кукси апендикса в купол сліпої кишки кисетним та Z-подібними швами. Черевну порожнину відмито фізрозчином до чистих вод, порожнину малого таза дреновано ПХВ-дренажем. Рану пошарово ушито.
Виконано типову апендектомію із зануренням кукси апендикса в купол сліпої кишки кисетним та Z-подібними швами. Черевну порожнину відмито фізрозчином до чистих вод, порожнину малого таза дреновано ПХВ-дренажем. Рану пошарово ушито.
Діагноз після операції: «Гострий флегмонозний апендицит. Місцевий серозний перитоніт. Прогресуюча вагітність 18 тижнів». В післяопераційному періоді призначено цефтриаксон внутрішньовенно в дозі 1 г 2 рази/добу. Харчування відновлено на наступну добу після операції, дренаж із черевної порожнини видалений на 2-гу добу. Щодня проводилось УЗД для моніторингу перебігу вагітності та стану органів черевної порожнини: негативних відхилень не виявлено. Хвора в задовільному стані виписана для амбулаторного лікування на 6-ту добу після операції. У подальшому знаходилася під наглядом акушера-гінеколога, вагітність перебігала нормально й закінчилася кесаревим розтином на 39-му тижні. Дитина повністю здорова.
Висновки
- У пацієнтки апендицит протікав атипово й спершу нагадував харчову токсикоінфекцію, симптоми подразнення очеревини протягом усього передопераційного періоду були негативними.
- Ключовим методом обстеження, який допоміг прояснити ситуацію й діагностувати хірургічну патологію, стало УЗД ОЧП: було виявлено вільну рідину в позадуматковому просторі.
- Фармакологічне навантаження в післяопераційному періоді має бути мінімальним з урахуванням можливості застосування препаратів у вагітних.
- Обов’язковий УЗ-моніторинг у післяопераційному періоді, оскільки післяопераційний біль може «маскувати» акушерські ускладнення.
Література
1. McGory M.L., Zingmond D.S., Tillou A., Hiatt J.R., Ko C.Y., Cryer H.M. Negative appendectomy in pregnant women is associated with a substantial risk of fetal loss // J. Am. Coll. Surg. – 2007. – Vol. 205. – P. 534-540.
2. Mishra R.K., Hanna G.B., Cuschieri A. Laparoscopic versus Open Appendectomy for the Treatment of Acute Appendicitis // World J. of Laparoscopic Surg. – 2008. – Vol. 1, № 1. – P. 19-28.
3. Sadot E., Telem D.A., Arora M., Butala P., Nguyen S.Q., Divino C.M. Laparoscopy: a safe approach to appendicitis during pregnancy // Surg. Endosc. – 2010. – Vol. 24, № 2. – P. 383-389.
4. Barclay L. Nghiem H.T. Appendectomy During Pregnancy Increases Risk for Adverse Fetal Outcomes // Am. Coll. Surg. – 2007. – Vol. 205. – P. 534-540.
5. Appendectomy during early pregnancy: what is the preferred surgical approach / S.L. Barnes, T.W. Carver, J. Antevil et al. // Am. Surg. – 2005. – Vol. 71(10). – Р. 809-812.
6. Freeland M., King E., Safcsak K., Durham R. Diagnosis of appendicitis in pregnancy // The American Journal of Surgery. – 2009. – Vol. 198. – P. 753-758.
7. Munoz M., Usatine R.P. Abdominal pain in pregnant woman // J. Fam. Pract. – 2005. – Vol. 54. – P. 665-668.
8. Malangoni M.A. Gastrointestinal surgery and pregnancy // Gastroenterol. Clin. N. Am. – 2003. – Vol. 32. – P. 181-200.
9. Cardall T., Glasser J., Guss D.A. Clinical value of the total white blood cell count and temperature in the evaluation of patients with suspected appendicitis // Acad. Emerg. Med. – 2004. – Vol. 11. – P. 1021-1027.
Повний список літератури знаходиться у редакції.