18 квітня, 2016
Неалкогольная жировая болезнь печени и риск будущих кардиоваскулярных событий у пациентов с сахарным диабетом 2 типа

Неалкогольная жировая болезнь печени (НАЖБП) в настоящее время является наиболее распространенной патологией в гепатологической практике. НАЖБП представляет собой клинико-патологический синдром, тесно коррелирующий с висцеральным ожирением, дислипидемией, инсулинорезистентностью и сахарным диабетом (СД) 2 типа. Это позволяет считать НАЖБП одним из проявлений метаболического синдрома (МС).
Поскольку МС является достоверным предиктором развития сердечно-сосудистых заболеваний (ССЗ), можно предположить, что пациенты с НАЖБП могут иметь повышенный кардиоваскулярный риск, а сама НАЖБП может повышать риск ССЗ в большей степени, чем отдельные компоненты МС. В недавно проведенных срезовых исследованиях было четко продемонстрировано, что по сравнению с лицами без НАЖБП у пациентов с данной патологией помимо других признаков МС отмечается значительное утолщение стенки сонных артерий. Однако толщина стенки сонных артерий является маркером только раннего генерализованного атеросклероза, и пока неизвестно, обусловливает ли НАЖБП значительное повышение риска будущих кардиоваскулярных событий.
Целью настоящего исследования, проведенного на крупной выборке пациентов с СД 2 типа (популяции, отличающейся очень высокой распространенностью МС и ассоциированных состояний, таких как НАЖБП), было оценить прогностическую значимость НАЖБП в отношении кардиоваскулярных событий и доказать, что эта взаимосвязь не зависит от традиционных факторов риска и других компонентов МС.
Материалы и методы
В анализ включили пациентов – участников проспективного наблюдательного исследования Valpolicella Heart Diabetes Study, первичной целью которого было изучить взаимосвязь между СД 2 типа и впервые выявленными хроническими сосудистыми осложнениями. В исследовании участвовали пациенты с СД 2 типа (n=2103) без ССЗ на момент включения, которые не злоупотребляли алкоголем и не имели других причин хронической болезни печени (вирусный, аутоиммунный гепатит, лечение гепатотоксическими препаратами и др.) по данным анамнеза, лабораторных и визуализирующих исследований. Каждые 4-6 мес пациенты проходили рутинное обследование, включавшее контроль гликемии и хронических диабетических осложнений.
В среднем в течение 5 лет наблюдения у 248 пациентов были диагностированы нефатальная ишемическая болезнь сердца (ИБС – инфаркт миокарда, аортокоронарное шунтирование или коронарная ангиопластика), ишемический инсульт или кардиоваскулярная смерть. Этих больных («случаи») сравнили с 496 случайно отобранными пациентами аналогичного пола и возраста без ССЗ (контроль). У всех пациентов было получено письменное информированное согласие. Протокол исследования был одобрен локальным этическим комитетом.
Оцениваемые кардиоваскулярные исходы включали кардиоваскулярную смерть, нефатальный ишемический инсульт и нефатальную ИБС. Клинические конечные точки не включали стенокардию, «немую» ИБС и ишемические изменения на электрокардиограммах без соответствующих клинических симптомов.
При включении в исследование у большинства пациентов (86,3%) отмечались нормальные уровни печеночных ферментов – аспартатаминотрансферазы (АСТ), аланинаминотрансферазы (АЛТ) и гамма-глутамилтрансферазы (ГГТ) (10-35 и 10-50 ЕД./л для женщин и мужчин соответственно). Известно, что у больных СД с НАЖБП уровни аминотрансфераз могут быть повышенными или нормальными независимо от стеатоза. У всех пациентов были получены отрицательные результаты тестов на вирусные гепатиты В и С. Холестерин липопротеинов низкой плотности (ХС ЛПНП) рассчитывали по формуле Фридвальда. Гликозилированный гемоглобин (HbA1c) определяли с помощью высокоэффективной жидкостной хроматографии. Экскрецию альбумина с мочой оценивали по отношению альбумин/креатинин с использованием иммунонефелометрического метода; микро- и макроальбуминурию определяли как отношение альбумин/креатинин ≥2,5 и ≥25 мг/ммоль соответственно.
Индекс массы тела (ИМТ) рассчитывали путем деления показателя веса (кг) на показатель роста в квадрате (м2). Окружность талии измеряли в положении стоя на уровне пупка. Систолическое (САД) и диастолическое (ДАД) артериальное давление измеряли с помощью стандартного ртутного манометра. Информацию по употреблению алкоголя и другим характеристикам образа жизни получали с помощью опросника. На момент включения большинство участников воздерживались от употребления алкоголя (75%) или употребляли его в минимальных количествах (<20 г/сут; 16,3%), и только 8,7% пациентов употребляли в среднем 50 г алкоголя в сутки.
МС определяли по критериям, предложенным для взрослых пациентов Национальной образовательной программой по холестерину (ATP III). В соответствии с этим определением у пациента с СД 2 типа МС диагностируется при наличии по крайней мере 2 признаков из следующих: окружность талии >102 см у мужчин и >88 см у женщин; триглицериды ≥1,70 ммоль/л; холестерин липопротеинов высокой плотности (ХС ЛПВП) <1,0 ммоль/л у мужчин и <1,28 ммоль/л у женщин или гиполипидемическая терапия; АД ≥130/85 мм рт. ст. или антигипертензивная терапия.
У всех пациентов для подтверждения стеатоза печени проводили ультразвуковое исследование с использованием линейного датчика 3,5 МГц. Стеатоз диагностировали при наличии соответствующих эхо-признаков, таких как диффузная гиперэхогенность печени по отношению к селезенке, ослабление эхо-сигнала, плохая визуализация внутрипеченочных структур.
Результаты
В течение 5 лет наблюдения было зарегистрировано 248 кардиоваскулярных событий, в том числе 142 случая нефатальной ИБС (101 инфаркт миокарда, 41 аортокоронарное шунтирование коронарной артерии/чрескожная транслюминальная коронарная ангиопластика), 29 нефатальных ишемических инсультов и 77 летальных исходов, обусловленных кардиоваскулярными событиями.
Клинические и биохимические характеристики пациентов представлены в таблице 1. Учитывая дизайн исследования, пациенты с ССЗ («случаи») и участники без ССЗ (контроль) практически не отличались по полу и возрасту. МС и все его отдельные компоненты чаще наблюдались у пациентов с ССЗ. Кроме того, у последних отмечались значительно более высокие уровни печеночных ферментов и несколько более высокий уровень HbA1c. По длительности диабета, уровню ХС ЛПНП и анамнезу курения группы не различались. Из числа пациентов, принимавших пероральные гипогликемические препараты (в целом 62%), примерно треть больных получали производные сульфонилмочевины в монотерапии, остальные пациенты – в комбинации с метформином без существенных различий между группами. Тиазолидиндионы не получал ни один из участников исследования. Относительное количество больных, принимавших антигипертензивные препараты, было выше в группе ССЗ (72 vs 58% в контрольной группе), тогда как по использованию гиполипидемических (около 35%) и антитромбоцитарных препаратов (около 50%) группы не различались. Примечательно, что пациентов с НАЖБП было значительно больше среди больных, у которых впоследствии диагностировались ССЗ, и эта зависимость была достоверной как для женщин, так и для мужчин.
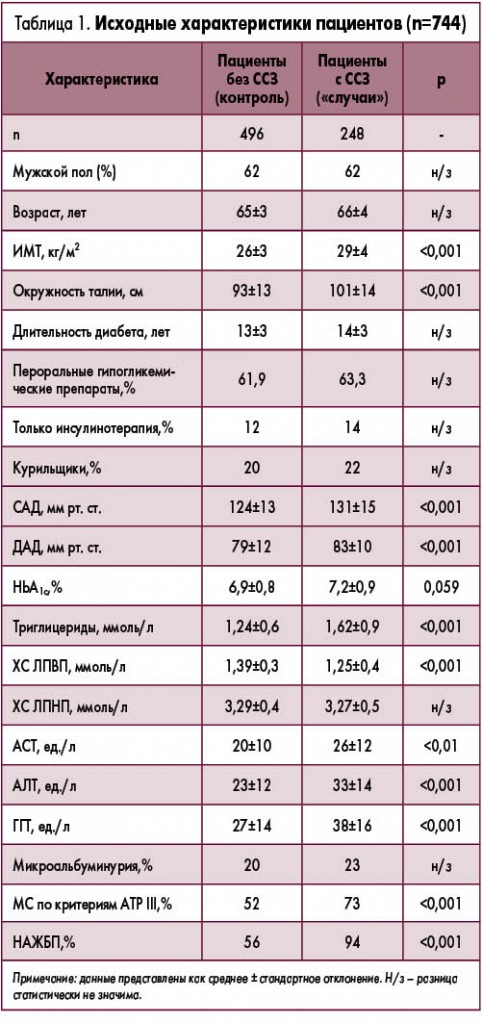
Распространенность НАЖБП в исследованной популяции была ожидаемо высокой – 75%. По сравнению с участниками без НАЖБП пациенты с НАЖБП в среднем были старше (р<0,001), имели более высокие уровни печеночных ферментов (р<0,001) и тенденцию к большей длительности диабета (р=0,064). МС и все его компоненты достоверно чаще наблюдались у пациентов с НАЖБП (р<0,001). По полу, статусу курения, уровням ХС ЛПНП, HbA1c и антидиабетической терапии группы пациентов с НАЖБП и участников без НАЖБП не различались.
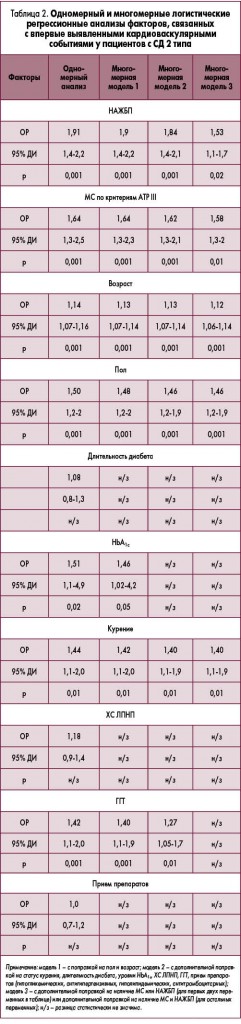
Как показано в таблице 2, в одномерном регрессионном анализе НАЖБП, МС, возраст, пол, анамнез курения, уровни HbA1c, ГГТ и других печеночных ферментов (данные не приведены) достоверно ассоциировались с повышенным риском развития ССЗ, тогда как концентрация ХС ЛПНП, длительность диабета и использование лекарственных препаратов на этот риск не влияли. В многомерных регрессионных анализах выявленная взаимосвязь между наличием НАЖБП и развитием ССЗ практически не изменялась с учетом пола и возраста (модель 1), а также при дополнительной поправке на анамнез курения, длительность диабета, уровни HbA1c, ХС ЛПНП, ГГТ и использование препаратов. Дополнительная поправка на наличие МС ослабила, но не нивелировала эту взаимосвязь (модель 3). В регрессионной модели с поправкой на все оцениваемые факторы наличие МС, старший возраст и курение также независимо ассоциировались с повышенным риском развития ССЗ. Практически идентичные результаты были получены в моделях, также учитывающих соотношение АСТ/АЛТ, и в моделях, в которые одновременно включались концентрации АСТ, АЛТ и ГГТ (данные не приведены). После поправки на НАЖБП и другие потенциальные вмешивающиеся факторы ни один печеночный фермент самостоятельно не проявлял независимой корреляции с риском развития ССЗ. В моделях, в которых отдельные компоненты МС включались как категориальные или непрерывные переменные (вместо МС как единого синдрома), только артериальная гипертензия и дислипидемия (в обоих случаях р=0,001) наравне в возрастом, курением и наличием НАЖБП продемонстрировали независимую корреляцию с ССЗ. Исключение участников, употреблявших алкоголь в небольших или умеренных/больших количествах, не изменило выявленную ассоциацию между НАЖБП и риском ССЗ (ОР 1,62; 95% ДИ 1,2-1,9; р=0,01).
Обсуждение
Результаты настоящего проспективного исследования подтвердили, что у пациентов с СД 2 типа наличие НАЖБП ассоциируется с повышенным риском последующих кардиоваскулярных событий. Важно, что эта взаимосвязь не зависит от классических факторов риска, уровней печеночных ферментов и МС – высокоатерогенного состояния, тесно коррелирующего с НАЖБП.
Полученные данные согласуются с результатами предыдущих проспективных исследований, в которых повышенные уровни печеночных ферментов (в особенности ГГТ) как суррогатный маркер НАЖБП достоверно ассоциировались с развитием кардиоваскулярных осложнений как у больных с СД 2 типа, так и у пациентов без диабета. В частности, в финском исследовании, включившем 14 874 мужчин и женщин среднего возраста, умеренно повышенные уровни ГГТ независимо ассоциировались с повышенным риском инсульта (P. Jousilahti et al., 2000). В популяции 7613 британских мужчин среднего возраста, находившихся под наблюдением в среднем 11,5 лет, повышенные уровни ГГТ были независимым предиктором значительно повышенного риска смерти от всех причин и вследствие ССЗ (G. Wannamethee et al., 1995). В проспективном исследовании, включившем 132 пациента с верифицированной по данным биопсии НАЖБП, после 18 лет наблюдения ССЗ были второй по распространенности причиной смерти, уступая только злокачественными новообразованиям (C.A. Matteoni et al., 1999). В срезовых исследованиях было продемонстрировано, что у пациентов с НАЖБП (как с СД, так и без диабета) отмечаются значительное утолщение стенки сонных артерий и повышенная распространенность каротидных атеросклеротических бляшек (G. Targher et al., 2004; A. Brea et al., 2005; Volzke H. et al., 2005).
Биологические механизмы, посредством которых НАЖБП ускоряет атеросклероз, остаются малоизученными. Результаты настоящего исследования указывают на то, что у пациентов с СД 2 типа взаимосвязь между НАЖБП и повышенным кардиоваскулярным риском наиболее вероятно отражает глобальный атерогенный эффект свойственного МС фенотипа, прежде всего артериальной гипертензии и дислипидемии (данные многомерных анализов). Однако поскольку НАЖБП коррелировала с кардиоваскулярными событиями независимо от МС и классических факторов риска, очевидно участие и других атерогенных механизмов. К сожалению, прямое определение инсулинорезистентности в исследовании не осуществлялось. Недавно полученные доказательства свидетельствуют о том, что определение МС по критериям ATP III имеет низкую чувствительность в выявлении пациентов с инсулинорезистентностью. С другой стороны, в многочисленных исследованиях было продемонстрировано, что инсулинорезистентность является предиктором кардиоваскулярных событий и играет ведущую роль в развитии неблагоприятных клинических исходов у пациентов с НАЖБП. Следовательно, НАЖБП в ее более поздних формах может быть стимулом для дальнейшего усугубления общей инсулинорезистентности и дислипидемии, таким образом ускоряя атеросклероз. Эта гипотеза отчасти подтверждается результатами ряда проспективных исследований, показавших, что повышенные уровни печеночных ферментов являются независимым предиктором развития СД 2 типа и других компонентов МС.
Еще один атерогенный механизм, связанный с НАЖБП и повышенным риском ССЗ, может быть обусловлен окислительным стрессом и субклиническим воспалением, которые, предположительно, способствуют прогрессированию простого стеатоза в более поздние формы НАЖБП. Активные формы кислорода, образующиеся при стеатоз-стимулированном окислении жирных кислот, вызывают повреждение гепатоцитов и высвобождение провоспалительных цитокинов. Это замыкает порочный круг повреждения печени при НАЖБП и создает новые атерогенные стимулы при и без того высокоокислительном и провоспалительном состоянии, характерном для МС. Недавно было установлено, что у пациентов без диабета НАЖБП статистически значимо ассоциируется с нарушенной фибринолитической активностью, повышенными уровнями С-реактивного белка и фибриногена в плазме; эта взаимосвязь не зависела от возраста, ИМТ, артериального давления, липидного профиля и инсулинорезистентности.
Потенциальным механизмом, связывающим НАЖБП и ССЗ, также может быть снижение плазменных уровней адипонектина – секретируемого жировой тканью цитокина, обладающего антиатерогенными свойствами. Так, известно, что у пациентов с ожирением гипоадипонектинемия тесно коррелирует с НАЖБП.
Имеются также доказательства в пользу того, что НАЖБП может ускорять атерогенез вследствие нарушенного метаболизма липопротеинов. При НАЖБП отмечается значительное снижение синтеза аполипопротеина В-100 в печени, ограничивающего скорость образования ЛПВП и выведения липидов из гепатоцитов. Постпрандиальные ответы аполипопротеина В-100 у таких больных плоские и диссоциированы от сопутствующих постпрандиальных повышений триглицеридов. Нарушения сборки ЛПВП, являющиеся значимым фактором естественного течения НАЖБП, могут способствовать повышению уровней атерогенных ремнантных частиц, богатых триглицеридами и холестерином. У пациентов с НАЖБП также могут отмечаться повышенные уровни атерогенных малых плотных частиц ЛПНП.
Поскольку биопсия в настоящем исследовании не проводилась, нельзя исключить возможность дифференцированной взаимосвязи между различными стадиями НАЖБП и риском ССЗ. В работе других авторов было продемонстрировано, что тяжесть гистологических изменений печени у пациентов с НАЖБП достоверно коррелирует с увеличением количества компонентов МС, утолщением стенки сонных артерий и нарушением потокзависимой вазодилатации.
Результаты проведенного исследования имеют большую ценность для клинической практики и здравоохранения в целом. Пациентов с СД 2 типа, имеющих также НАЖБП, следует относить к популяции с высоким кардиоваскулярным риском. Случайное выявление НАЖБП по данным ультразвукового исследования у таких больных может указывать не только на риск прогрессирования хронической болезни печени, но и на наличие множественных сопутствующих факторов кардиоваскулярного риска, что обусловливает необходимость всестороннего обследования и назначения соответствующего лечения. На сегодня не известно, может ли лечение, направленное на уменьшение выраженности НАЖБП, предотвращать развитие ССЗ. Однако следует отметить, что вмешательства, доказанно эффективные в профилактике кардиоваскулярных событий у пациентов с СД 2 типа, в том числе снижение веса и прием препаратов, повышающих чувствительность к инсулину, также могут улучшать течение НАЖБП.
Проведение сонографии для диагностики НАЖБП всем участникам исследования, низкое потребление алкоголя и отсутствие экспозиции гепатотоксических химических и вирусных агентов в исследованной популяции повышают достоверность полученных данных.
Таким образом, результаты проведенного исследования указывают на то, что у пациентов с СД 2 типа НАЖБП ассоциируется с повышенным риском последующих кардиоваскулярных событий независимо от классических факторов риска, уровней печеночных ферментов и наличия МС. Представляется целесообразным дальнейшее изучение связи между НАЖБП и ССЗ на более крупных выборках, включающих как больных СД, так и пациентов без гликемических нарушений.
Список литературы находится в редакции.
Статья печатается в сокращении.
Targher G., Bertolini L., Poli F. et al. Nonalcoholic fatty liver disease and risk of future cardiovascular events among type 2 diabetic patients. Diabetes. 2005 Dec; 54 (12): 3541-3546.
Перевел с англ. Алексей Терещенко


