7 жовтня, 2019
Морфофункціональні та імуногістохімічні особливості лейоміоматозних вузлів та ендометрія у жінок із лейоміомою матки
 Лейоміома матки (ЛМ) належить до числа найбільш поширених доброякісних пухлин жіночих статевих органів. У структурі гінекологічної захворюваності ЛМ посідає друге місце після запальних процесів геніталій, зустрічається в усіх вікових періодах і виявляється у 20-77% жінок із постійною тенденцією до збільшення частоти, незважаючи на розробку нових методів лікування та профілактики [1-5].
Лейоміома матки (ЛМ) належить до числа найбільш поширених доброякісних пухлин жіночих статевих органів. У структурі гінекологічної захворюваності ЛМ посідає друге місце після запальних процесів геніталій, зустрічається в усіх вікових періодах і виявляється у 20-77% жінок із постійною тенденцією до збільшення частоти, незважаючи на розробку нових методів лікування та профілактики [1-5].
За даними зарубіжних авторів, середня поширеність лейоміоми матки становить близько 30% [6, 7]. Результати патологоанатомічних досліджень свідчать про те, що частота ЛМ є ще вищою й сягає 85% [8-10].
Поширеність ЛМ збільшується з віком жінки, у 20-30% випадків виявлення ЛМ спостерігалося у жінок репродуктивного віку, у 40% у жінок від 40 років до 50 років. Це найпоширеніша пухлина матки серед жінок пізнього репродуктивного (35-45 років) і перименопаузального (46-55 років) віку. Останнім часом відзначається чітка тенденція до збільшення частоти ЛМ у жінок молодого віку. Середній вік виявлення захворювання складає 32-33 роки [3, 11-15].
Пік захворюваності припадає на найбільш соціально активний період життя жінки, що зумовлює значимість цієї серйозної медико-соціальної проблеми і привертає до даної патології увагу вчених і практичних лікарів усього світу [16-19].
Зростає й кількість вагітних жінок із ЛМ або жінок із лейоміомою, які планують вагітність. Останнє ставить питання про уточнення ранньої діагностики та тактики ведення хворих на ЛМ поза вагітністю [73, 74].
У процесі розвитку ЛМ беруть участь безліч різноманітних факторів, що й пояснює настільки часте її поширення та різнорідність самої пухлини за морфогістохімічними особливостями, розташуванням, кількістю вузлів і характером їх росту. У хворих із ЛМ до часу виявлення пухлини репродуктивна функція зазвичай не порушена. Проте на сьогоднішній день з’явився окремий контингент пацієнток, який складають молоді жінки зі швидким ростом пухлини й відсутністю вагітності в анамнезі. Постійний інтерес до даної проблеми зумовлений високою значимістю ЛМ серед причин безплідності. У даний час, за різними оцінками, ЛМ може асоціюватися з безплідністю від 5 до 10% і бути єдиною причиною безплідності в 1-3% хворих [76, 80].
У пацієнток із ЛМ та безплідністю відзначається дисбаланс між рецепторами до стероїдних гормонів в ендометрії за рахунок підвищення рівня прогестеронових рецепторів і зниження рівня естрогенових рецепторів і, як наслідок, порушення індексу співвідношення прогестеронових і естрогенових рецепторів, а також зниження експресії лейкоз-інгібуючого фактора. Це призводить як до порушення рецептивності ендометрія, так і до зростання вузлів міоми, що може свідчити про спільність механізмів патогенезу цих захворювань [131].
Хірургічне видалення міоматозних вузлів не усуває фактори, що запускають подальше зростання новоутворень. Крім того, інтраопераційну травму міометрія можна вважати ушкоджуючим фактором, що індукує синтез факторів росту і проліферацію міоцитів і таким чином сприяє рецидивам міоматозних вузлів.
Зниження ймовірності рецидиву пухлини можливо шляхом призначення ад’ювантної терапії препаратами, що блокують гормональну регуляцію і пригнічують процеси гіпертрофії та гіперплазії міоцитів.
Мета дослідження – тактика ведення пацієнток із ЛМ в аспекті відновлення репродуктивної функції та профілактики рецидивів захворювання.
Матеріали та методи
З метою вивчення морфофункціональних та імуногістохімічних особливостей лейоміоматозних вузлів та ендометрія у жінок із ЛМ було досліджено 90 зразків лейоміоматозних вузлів та ендометрія, серед яких 45 препаратів отримано від жінок із множинною ЛМ та безплідністю (1-ша група, основна) та 45 зразків, отриманих від жінок із ЛМ із ізольованою формою ЛМ (2-га група, порівняння).
З метою вивчення впливу консервативного і хірургічного лікування ЛМ на морфофункціональний стан органів-мішеней репродуктивної системи у жінок із ЛМ було досліджено 28 зразків лейоміоматозних вузлів та зскрібків ендометрія, серед яких 14 зразків – від жінок після хірургічного лікування ЛМ та 14 зразків – від жінок із ЛМ із консервативним та комбінованим хірургічним лікуванням.
Консервативне лікування полягало у призначенні пацієнткам агоністів гонадотропін-рилізинг гормону (аГнРГ) протягом 1-3 менструальних циклів. Хірургічне лікування здійснювалось у вигляді гістерорезектоскопій (10%), лапароскопії (35%) та консервативної міомектомії з наступною метропластикою (35%).
Під час дослідження був застосований загальногістологічний метод із пофарбуванням препаратів гематоксилін-еозіном та пікрофуксином за ван Гізон, а також імуногістохімічні методи.
Гістологічне дослідження ендометрія було проведене відповідно до загальноприйнятого протоколу з урахуванням дня менструального циклу та критеріїв Noyes R.W.:
- мітози у клітинах епітелію залоз та строми ендометрія;
- наявність вакуолів в епітелії залоз;
- секреція в залозах ендометрія;
- діаметр прозору залоз;
- псевдостратифікація епітелію залоз;
- характер епітелію залоз;
- наявність та характеристика спіралеподібних артерій;
- набряк строми ендометрія;
- наявність чи відсутність лімфоцитів у стромі ендометрія.
При трактуванні гіперпластичних процесів ендометрія нами було використано другу редакцію класифікації пухлин жіночої статевої системи ВООЗ (1994), згідно з якою гіперплазія ендометрія поділяється на просту та комплексну (складну) неатипову гіперплазію, а також просту та комплексну (складну) гіперплазію із атипією.
Імуногістохімічне дослідження проводили із використанням непрямого стрептавідин-пероксидазного методу виявлення експресії моноклональних антитіл до фактора некрозу пухлини (TNF)-α, p53, естрогенових та прогестеронових рецепторів, проліферативного фактора (Кі‑67), натуральних кілерів (СД‑56 та СД-138).
Поширеність та інтенсивність реакції оцінювали напівкількісним методом у балах (від 0 до 3 балів):
- поширеність:
0 – немає забарвлення;
1 – <10% позитивно забарвлених клітин;
2 – >10% та <50% позитивно забарвлених клітин;
3 – гомогенне забарвлення >50% клітин.
- інтенсивність:
0 – немає видимого забарвлення;
1 – слабке забарвлення;
2 – помірне забарвлення;
3 – виразне забарвлення.
Результати дослідження та їх обговорення
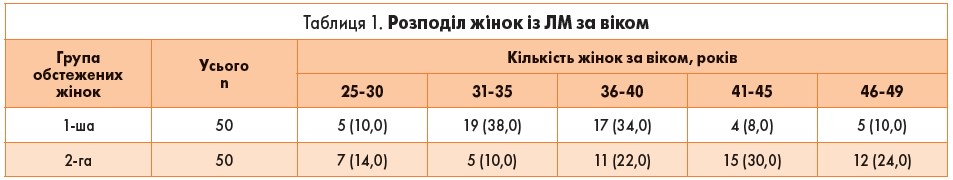
Середній вік обстежених жінок із множинною ЛМ (1-ша група) склав 36,4±0,7 років проти 39,9±0,9 років у пацієнток із ізольованою ЛМ (2-га група). Як бачимо, жінки із множинною ЛМ були достовірно молодші від жінок із ізольованою ЛМ (p<0,01). Пацієнтки із множинною ЛМ були в активному репродуктивному віці і в середньому на п’ять років молодшими. Розподіл хворих по групах за роками відображено у табл. 1.
Серед жінок із множинною ЛМ переважає група жінок 31-35 років, тоді як у групі з ізольованою лейоміомою матки найбільша частка припадає на пізній репродуктивний вік – 36-45 років.
Таким чином, у пацієнток із множинним характером росту ЛМ спостерігається рання маніфестація лейоміоми і швидкий ріст лейоміоматозних вузлів, що призводить до необхідності проведення оперативних втручань у цих жінок частіше в активному репродуктивному віці, а саме на 5 років раніше, ніж у жінок із ізольованою формою ЛМ.
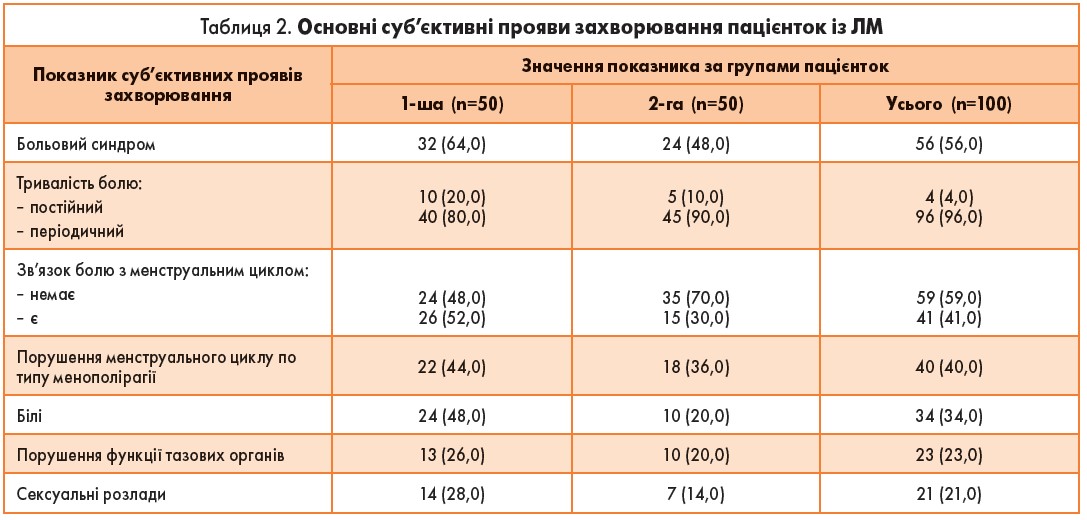
Серед суб’єктивних скарг жінки з ЛМ найчастіше вказували на больовий синдром (56,0% хворих). При цьому частота його була вищою у групі із множинною ЛМ (64,0% у 1-й групі проти 48,0% у 2-й групі) (табл. 2).
Болі в переважній більшості носили періодичний характер і були пов’язані з менструальним циклом. Проте слід зауважити, що у жінок із множинною ЛМ порівняно із хворими з ізольованою ЛМ больовий синдром був постійним частіше (20,0% у 1-й групі проти 10,0% у 2-й групі) і, відповідно, частіше (52,0% проти 30,0% відповідно) був пов’язаний із менструальним циклом.
На порушення менструального циклу у вигляді менополірагії скаржилися 40,0% пацієнток, і частіше жінки із множинною ЛМ (44,0% хворих у 1-й групі та 36,0% у 2-й групі). Проте при більш детальному вивченні особливостей менструальної функції в обстежених хворих встановлено в два рази вищу частоту різноманітних порушень менструального циклу, що відображено нижче.
Болі значно частіше турбували хворих із множинною ЛМ – 48,0% у 1-й групі та 20,0% у 2-й групі. Порушення функції тазових органів у жінок обох груп зустрічалися майже з однаковою частотою (26,0% у 1-й групі та 20,0% у 2-й групі). А на сексуальні розлади в два рази частіше скаржилися жінки із множинною ЛМ (28,0% у 1-й групі проти 14,0% у 2-й групі).
Таким чином, жінки із множинною ЛМ частіше скаржилися на больовий синдром, наявність білей та диспареунію, тоді як у хворих 2-ї групи переважали порушення менструальної функції по типу менорагії. Частіше дані скарги пред’являли хворі, які потребували хірургічного втручання з приводу великих розмірів лейоміоматозних вузлів, при цьому вони носили більш виражений характер, що вказує на більш тяжкий перебіг захворювання, особливо у жінок із множинною формою ЛМ.
Взагалі, у пацієнток із ЛМ найчастіше як супутні гінекологічні захворювання виявляли патологію ендометрія, таку як поліпи і гіперплазія, – у 36,0% пацієнток. Але при більш детальному розгляді по групах найчастіше, а саме у 48,1% хворих, патологія ендометрія була виявлена у жінок із ізольованою ЛМ, що було достовірно вище порівняно із жінками 1-ї групи (24,0% у 1-й групі, 28,0% – у 2-й групі).
Наступною за частотою виявлення патологією був супутній спайковий процес органів малого таза, який у три рази частіше зустрічався у жінок із множинною формою ЛМ (26,0% у 1-й групі проти 8,0% у 2-й групі). Аденоміоз у жінок із множинною ЛМ також зустрічався більш ніж у два рази частіше, ніж у пацієнток із ізольованою ЛМ (26,0% у 1-й групі проти 12,0% у групі порівняння), тоді як зовнішній генітальний ендометріоз виявляли у незначної кількості хворих із однаковою частотою в усіх групах (6,0% і 6,0% відповідно). Захворювання яєчників у вигляді пухлиноподібних уражень виявляли частіше у жінок із ізольованою ЛМ, а саме у 10,0% хворих 2-ї групи й у 8,0% у 1-й групі обстежених. Полікістоз яєчників зустрічався в обстежених хворих досить рідко і також майже з однаковою частотою (10,0% хворих у 2-й групі й 8,0% у 1-й групі).
Серед обстежених 18 жінок (36,0%) перенесли в минулому оперативні втручання на органах черевної порожнини та малого таза, причому найбільшу частку склали хворі із множинною ЛМ (46,0% проти 26,0% у групах відповідно). Серед виконаних оперативних втручань найчастіше в усіх групах обстежених проводилася апендектомія, особливо при множинній формі ЛМ (52,0% у 1-й групі проти 42,0% у 2-й групі) та операції на придатках матки (клиновидна резекція яєчників, кістектомія, пластика маткових труб), причому частіше у жінок із ізольованою ЛМ (20,0% у 1-й групі проти 56,0% у групі порівняння). Консервативна міомектомія в анамнезі досить часто проводилася у жінок обох груп і склала 22,0% у 2-й групі та 34,0% у 1-й групі). Як видно з наведених даних, кожна третя жінка із групи пацієнток, що потребували проведення оперативного лікування, в минулому перенесла консервативну міомектомію, що свідчить про агресивний перебіг захворювання у цих жінок із високою частотою рецидивів і швидким ростом вузлів.
Середня тривалість менструального циклу по групах склала 30,5±1,6 днів у жінок 1-ї групи, 28,0±0,5 днів у 2-й групі, а менструації – 6,2±0,4 і 5,9±0,3 днів відповідно й не відрізнялися у жінок різних груп.
Менструальна крововтрата у більшості жінок усіх досліджуваних груп була значною (58,0% у 1-й групі та 52,0% у групі порівняння). Також майже половина хворих відзначали болючість менструацій (46,0% та 44,0% відповідно). Аномальні маткові кровотечі (АМК) на момент обстеження зустрічалися у 79,0% хворих майже з однаковою частотою по групах (82,0% у 1-й групі та 76,0% у групі порівняння). Серед порушень менструального циклу найчастіше зустрічалися гіперполіменорея (32,0% хворих), менометрорагія (28,0%) та мажучі виділення до, після та між менструаціями (31,0%). Якщо розглядати порушенння менструального циклу по групах обстежених пацієнток, то слід зазначити, що АМК ненабагато частіше зустрічалися у жінок із ізольованою ЛМ (30,0% у 2-й групі та 26,0% у 1-й групі). Тоді як кров’янисті виділення зі статевих шляхів поза менструацією частіше зустрічалися у групі жінок із множинною ЛМ (42,0% у 1-й групі та 30,0% у групі порівняння).
Таким чином, особливостями менструальної функції у жінок із ЛМ були: при регулярному циклі значна крововтрата під час менструації та дисменорея. АМК були характерним порушенням менструальної функції у жінок, які потребували хірургічного втручання, особливо у групі з ізольованою ЛМ. Перименструальні та міжменструальні кров’янисті виділення характеризували жінок із множинною формою ЛМ.
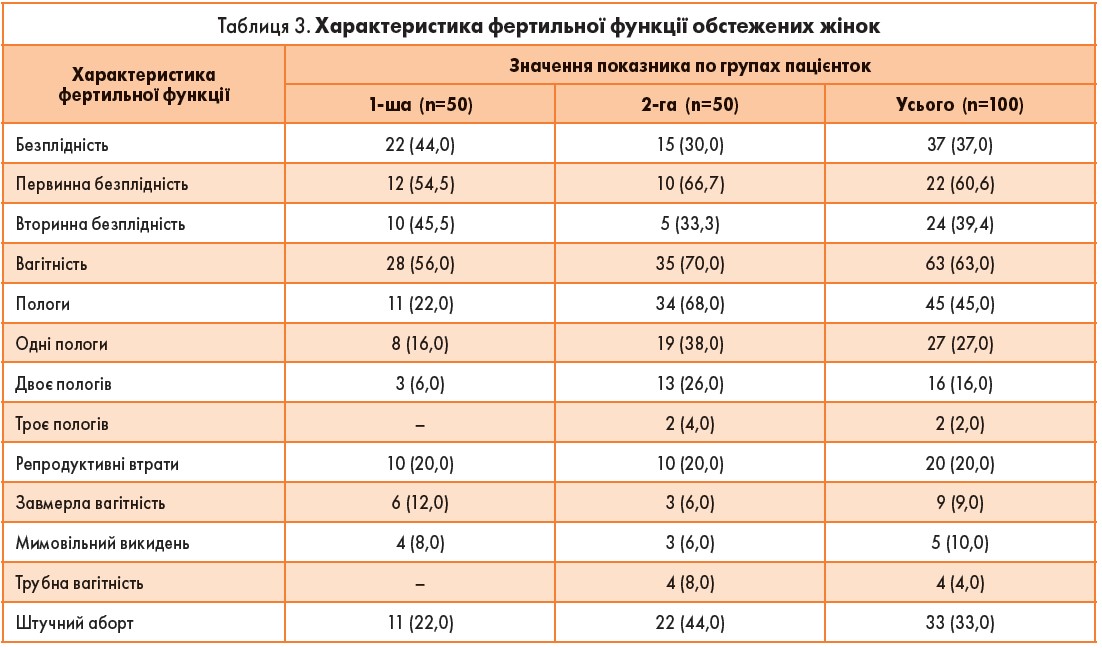
Що стосується особливостей фертильної функції та репродуктивного анамнеза у жінок із ЛМ, то слід зауважити, що більше ніж у кожної третьої жінки, а саме у 37,0%, мала місце безплідність (табл. 3). Проте хворі із множинною формою ЛМ страждали на безплідність значно частіше жінок із ізольованою ЛМ (44,0% у 1-й групі проти 30,0% у групі порівняння).
При цьому серед жінок із множинною ЛМ, які потребували хірургічного лікування, безплідність мала місце у кожної другої хворої (52,0%), тоді як у хірургічній групі з ізольованою ЛМ – тільки у 26,0% пацієнток. Таким чином, у жінок із множинною формою ЛМ відмічено не тільки ранню маніфестацію захворювання, швидкий ріст вузлів, а й схильність до безплідності. Жінки з первинною безплідністю переважали в групі з ізольованою ЛМ (66,7% та 54,5% відповідно). Тоді як серед жінок із множинною ЛМ переважали хворі з вторинною безплідністю (45,5% проти 33,3% у групі порівняння).
На вагітність в анамнезі вказують більшість хворих усіх груп, частіше жінки з ізольованою ЛМ (70,0% у 1-й групі проти 56,0% у 2-й групі). Проте пологи в анамнезі були менше ніж у половини обстежених пацієнток (45,0%) і також утричі рідше порівняно із множинною ЛМ (22,0% у 1-й групі проти 68,0% у 2-й групі). Більшість жінок 1-ї групи мали в анамнезі тільки одні пологи, тоді як у жінок 2-ї групи частіше було двоє пологів. І тільки 2 хворих, що склало 2,0% від усіх жінок, мали в анамнезі троє пологів. У кожної п’ятої з обстежених хворих в анамнезі були репродуктивні втрати (20,0%), і частота їх розподілялась однаково між жінками обох досліджуваних груп (табл. 3).
Однак серед репродуктивних втрат, що характерні для жінок із лейоміомою матки, найчастіше спостерігали вагітності, що не розвиваються, і найбільшою їх частка була у пацієнток із множинною ЛМ (12,0% у 1-й групі проти 6,0% у групі порівняння). У кожної третьої жінки з ЛМ в анамнезі були штучні аборти (33,0%). При цьому слід зазначити, що у групі пацієнток із ізольованою ЛМ – майже у два рази частіше (44,0% у 2-й групі проти 22,0% у 1-й групі), що може свідчити про роль штучних абортів у розвитку ЛМ саме у пацієнток цієї групи.
Аналіз отриманих результатів досліджень свідчить, що рання маніфестація ЛМ і швидкий ріст лейоміоматозних вузлів спостерігається у жінок із множинним характером росту цих вузлів, що призводить до необхідності проведення оперативних втручань у таких жінок в активному репродуктивному віці – на 5 років раніше, ніж у жінок із ізольованою ЛМ.
Вища частота постійного болю та аномальних маткових кровотеч у жінок із множинною ЛМ порівняно з ізольованою вказує на більш тяжкий перебіг захворювання у жінок, які частіше потребують оперативного втручання.
Найчастіше серед супутньої патології у жінок із множинною ЛМ виявляли спайковий процес органів малого таза та аденоміоз, тоді як у групі порівняння – патологію ендометрія.
В анамнезі 36,0% жінок із ЛМ перенесли оперативні втручання на органах малого таза, серед яких кожній четвертій жінці, яка потребувала оперативного лікування, в минулому проводилася консервативна міомектомія, що говорить про агресивний перебіг захворювання у цих жінок із високою частотою рецидивів і швидким ростом вузлів.
У кожної п’ятої з обстежених хворих в анамнезі були репродуктивні втрати (20,0%), і найчастіше вони мали місце у жінок із множинною ЛМ (44,7%). Серед репродуктивних втрат переважали мимовільні викидні, і найбільша їх кількість була у пацієнток із ізольованою ЛМ, що говорить про важливе значення великих лейоміоматозних вузлів у генезі невиношування вагітності.
Під час гістологічного дослідження лейоміоматозних вузлів від жінок із множинною ЛМ у більшості випадків спостерігали наявність лейоміоми простого та клітинного типів. Так, більш ніж у половини жінок (16 хворих (53,3%)) із множинною лейоміомою виявляли просту ЛМ, тоді як серед жінок з ізольованою лейоміомою проста ЛМ спостерігалась у 10 пацієнток, що склало 33,3%. Проста ЛМ була утворена пучками витягнутих веретеноподібних клітин із невиразною еозинофільною цитоплазмою та округлим або витягнутим ядром. Гладком’язеві клітини були розділені різною кількістю колагену. Кількість та діаметр судин у стромі простих ЛМ були різноманітними. Мітози відсутні.
При гістологічному дослідженні лейоміоматозних вузлів у 12 жінок (39,9%) основної групи та у 10 пацієнток (33,3%) групи порівняння крім ознак простої міоми визначалися вогнища клітинної, які характеризувалися надзвичайно розвиненою клітинною структурою. Ядра клітин були відносно уніформні, ядерна атипія була відсутня, мітози виявлялися рідко, у судинах відмічалось потовщення стінки.
Клітинну міому матки частіше виявляли у пацієнток 2-ї групи з ізольованою ЛМ, а саме у кожної п’ятої жінки. При множинній формі лейоміоми клітинну міому виявлено тільки в 1 пацієнтки, що склало 6,7%. Також у 2 пацієнток (6,7%) 2-ї групи було виявлено епітеліоїдну міому матки і у 2 жінок (6,7%) – судинну.
Майже у всіх хворих із ЛМ, а саме у 93,3% пацієнток основної групи та у 93,3% хворих групи порівняння, виявлено патологію ендометрія у вигляді хронічного ендометриту, поліпів ендометрія, простої та комплексної неатипової гіперплазії вогнищевого або поширеного характеру, відставання розвитку ендометрія від хронологічного дня менструального циклу.
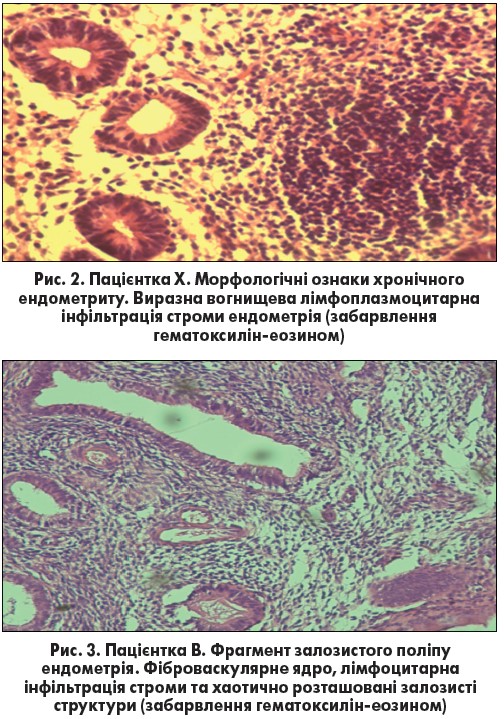 Найчастіше у жінок із множинною ЛМ виявляли хронічний ендометрит – у 20 жінок, що склало 66,7%. За наявності морфологічних ознак хронічного ендометриту в ендометрії спостерігалась виразна лімфо-плазмоцитарна інфільтрація строми різних ступенів поширеності (рис. 2), місцями із формуванням фолікулів, інтраепітеліальна лімфоцитарна інфільтрація епітелію залоз, проліферація судин, нерівномірне розташування залоз із фокусами простої гіперплазії, ділянками фіброзованої строми з відсутністю залозистих структур.
Найчастіше у жінок із множинною ЛМ виявляли хронічний ендометрит – у 20 жінок, що склало 66,7%. За наявності морфологічних ознак хронічного ендометриту в ендометрії спостерігалась виразна лімфо-плазмоцитарна інфільтрація строми різних ступенів поширеності (рис. 2), місцями із формуванням фолікулів, інтраепітеліальна лімфоцитарна інфільтрація епітелію залоз, проліферація судин, нерівномірне розташування залоз із фокусами простої гіперплазії, ділянками фіброзованої строми з відсутністю залозистих структур.
Залозисто-фіброзні та залозисті поліпи ендометрія було виявлено у 8 жінок (26,6%) із множинною лейоміомою, у більшості випадків – у поєднанні з морфологічними ознаками хронічного ендометриту, а також у 18 жінок (60,0%) у групі порівняння (рис. 3).
Залози в поліпах розташовувалися нерівномірно, невпорядковано, мали різну форму та розмір, строма з явищами дифузного нерівномірного фіброзу, вогнищами скупчення лімфоцитів, поодиноких плазмоцитів. Прозір частини залоз був вузьким, інших – розширеним, і навіть кістоподібно розширеним, деякі залози мали пилкоподібну звивисту форму.
Залозисті структури вистелені високим призматичним епітелієм проліферативного типу, а в кістоподібних залозах епітелій мав сплощену форму. Фіброваскулярне ядро поліпів містило фіброзні та гладком’язеві волокна, залози розташовані невпорядковано та витягнуті відповідно до форми ніжки поліпів, кровоносні судини в ніжці поліпів мали склерозовані, потовщені стінки, а в основі поліпів утворювали клубки.
Досить часто у жінок із ЛМ при дослідженні ендометрія виявляли морфологічні ознаки простої або комплексної неатипової гіперплазії (40,0% випадків у 1-й групі та 46,6% у 2-й групі). Проста неатипова гіперплазія ендометрія характеризувалася збільшеною кількістю нерівномірно розташованих залоз, добре розвинутою та гіперплазованою цитогенною стромою. Залози різноманітні за кількістю та формою, частина їх кістоподібно трансформована.
Невідповідність розвитку ендометрія хронологічному дню менструального циклу, а саме його відставання у дозріванні, дисонхроз залоз і строми відзначали у 6 жінок (20,0%) 1-ї групи та у 6 хворих (20,0%) групи порівняння. При цьому залозисті структури були з ознаками відставання від хронологічного дня менструального циклу, залози мали нерівномірний діаметр та менш звивисту конфігурацію. Епітеліальні клітини циліндричного типу з поодинокими мітозами, наявністю вакуолів. Ознаки повноцінної, інтралюмінальної секреції не спостерігались, однак поодинокі залози ендометрія містили секрет. У стромі ендометрія при цьому спостерігалось зниження інтенсивності набряку, який був вогнищевим, а іноді відсутній.
Таким чином, за даними, що були отримані в результаті дослідження структурних особливостей лейоміоматозних вузлів та ендометрія у жінок 1-ї групи, було виявлено наявність патологічних змін у структурах ендометрія у вигляді морфологічних ознак хронічного ендометриту, поліпів ендометрія, простої та комплексної неатипової гіперплазії ендометрія, невідповідності розвитку ендометрія хронологічному дню менструального циклу, які можуть мати негативний вплив на імплантацію бластоцисти чи провокувати невиношування вагітності й призводити до репродуктивних втрат.
 З метою виявлення маркерів виникнення та особливостей розвитку ЛМ проведені імуногістохімічні дослідження TNF-α у лейоміоматозних вузлах та ендометрії даного контингенту жінок.
З метою виявлення маркерів виникнення та особливостей розвитку ЛМ проведені імуногістохімічні дослідження TNF-α у лейоміоматозних вузлах та ендометрії даного контингенту жінок.
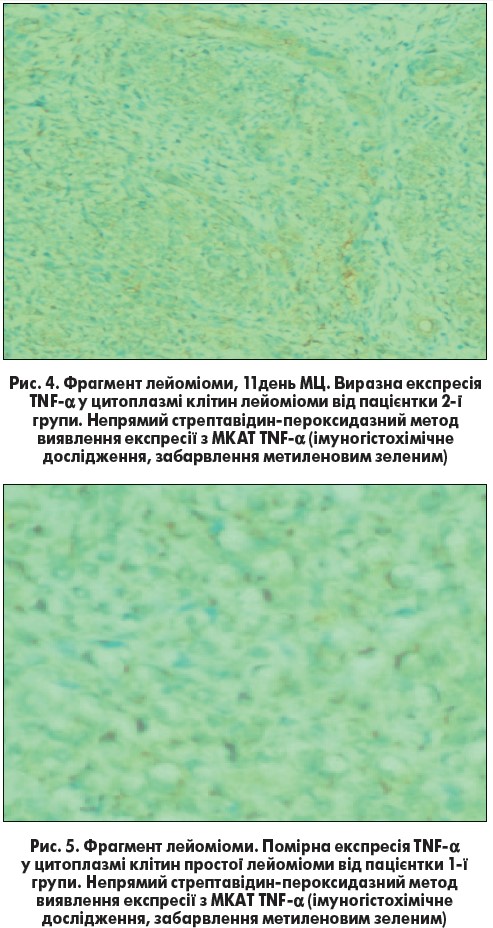
Встановлено, що у хворих із ізольованою ЛМ визначається виразна експресія TNF-α – 2-3 бали у цитоплазмі клітин лейоміоми. При цьому спостерігали нерівномірний розподіл інтенсивності експресії цього маркера у тканинах лейоміоматозних вузлів протягом різних фаз менструального циклу: більш виразна експресія TNF-α (2-3 бали) спостерігалася у цитоплазмі клітин протягом проліферативної фази порівняно з помірною цитоплазматичною експресією TNF-α (2 бали) у клітинах лейоміоматозних вузлів, забір яких для дослідження відбувався протягом секреторної фази (рис. 4).
У пацієнток 1-ї групи відзначалось зниження експресії TNF-α залежно від типу ЛМ (рис. 5). Так, у хворих із простою лейоміомою експресія TNF-α була помірною (2 бали), а за наявності клітинної лейоміоми була знижена до 1-2 балів у цитоплазмі клітин цього типу лейоміоми. У цій групі зниження експресії TNF-α спостерігалось і в цитоплазмі епітеліальних клітин ендометрія (1 бал), із дещо більш вираженою інтенсивністю забарвлення (1-2 бали) у мембранних структурах епітелію залоз – вогнищево. Отримані результати з дослідження експресії TNF-α у тканинах лейоміоматозних вузлів дозволяють зробити висновок про певну роль цього маркера в ґенезі ЛМ. При цьому у жінок за наявності поєднання ЛМ та безплідності відзначається зниження експресії TNF-α як у цитоплазмі клітин вузлів (особливо в лейоміомах клітинного типу), так і у клітинах ендометріальних структур. Свої основні функції, як ключовий медіатор забезпечення протипухлинного захисту шляхом регуляції апоптозу, TNF-α виконує при високих концентраціях.
Відповідно його супресія, а також вплив прогестерону у секреторну фазу менструального циклу призводить до зниження його функції та сприяє прогресуванню лейоміоми за рахунок послаблення індукції апоптозу та превалювання процесів проліферації. При цьому, чим нижчою є експресія TNF-α, тим більшим є проліферативний потенціал у клітинах ЛМ.
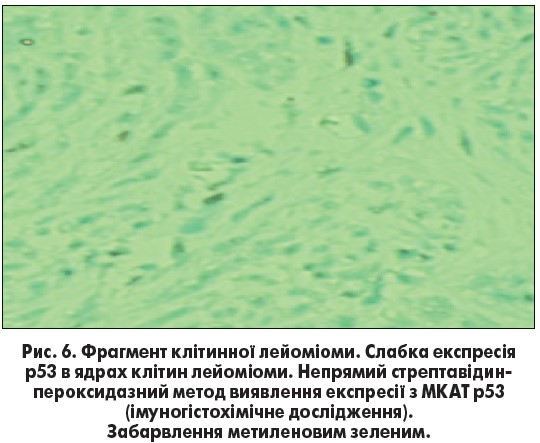
Визначення експресії супресора онкогенного росту білка (р53) (рис. 6) у жінок із ЛМ показало її залежність від проліферативного потенціалу пухлини. При дослідженні ендометрія жінок 1-ї та 2-ї груп спостерігалась відсутність експресії білка р53, що співпадає з даними світової літератури.
Під час дослідження лейоміоматозних вузлів нами відзначалась відсутність експресії протеїну р53 у тканинах ЛМ як у 1-й групі жінок, так і у групі порівняння. У тканинах клітинної лейоміоми вогнищево спостерігалась експресія р53 слабкої інтенсивності (1 бал) із розповсюдженістю в 1-2 бали, що можливо пов’язано із різним проліферативним потенціалом клітин у вузлі.
 При морфологічному дослідженні лейоміоматозних вузлів у переважній більшості випадків встановлено наявність ЛМ простого та клітинного типів або їх поєднання. У жінок із множинною ЛМ переважала лейоміома простого типу (53,3%), а у пацієнток із ізольованою лейоміомою частіше виявляли ознаки клітинної ЛМ (66,7%).
При морфологічному дослідженні лейоміоматозних вузлів у переважній більшості випадків встановлено наявність ЛМ простого та клітинного типів або їх поєднання. У жінок із множинною ЛМ переважала лейоміома простого типу (53,3%), а у пацієнток із ізольованою лейоміомою частіше виявляли ознаки клітинної ЛМ (66,7%).
У 93,3% пацієнток обох груп із ЛМ виявляли патологію ендометрія, таку як залозисті та залозисто-фіброзні поліпи, просту й комплексну неатипову гіперплазію, що підтверджує теорію про єдині патогенетичні механізми виникнення гіперпластичних процесів жіночих статевих органів.
У 66,7% жінок із множинною ЛМ виявлено ознаки хронічного ендометриту, що поглиблює патологічний процес і може мати негативний вплив на реалізацію репродуктивної функції, зокрема секреторну трансформацію ендометрія та порушення імплантації бластоцисти, і пояснює значно вищу частку безплідності саме серед пацієнток даної групи.
Вивчення експресії ключового медіатора запальної відповіді TNF-α показало, що у хворих із ЛМ без порушеної репродуктивної функції визначається виразна експресія TNF-α (2-3 бали) із чіткою залежністю від фази менструального циклу: експресія TNF-α у цитоплазмі клітин лейоміоми в проліферативну фазу (2-3 бали) значно вища, ніж у секреторну фазу (2 бали) менструального циклу, що вказує на пригнічення апоптозу в клітинах лейоміоми під дією прогестерону.
Дослідження експресії TNF-α у лейоміоматозних вузлах пацієнток із множинною ЛМ виявило зниження експресії до 1-2 балів, і спостерігалась наявність вогнищевої експресії р53 (інтенсивність – 1 бал, поширеність – 1-2 бали) на відміну від жінок групи порівняння, що свідчить про зниження індукції апоптозу, яке, у свою чергу, сприяє збільшенню проліферативного потенціалу пухлини.
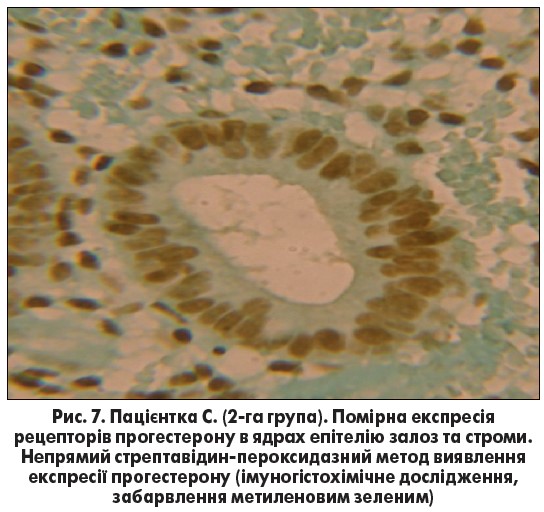
При аналізі структурних змін ендометрію залежно від лікувальної тактики (хірургічне та консервативне лікування) виявляли зміни експресії рецепторів естрогенів й особливо рецепторів прогестерону в ядрах клітин ендометріальних структур (рис. 7).
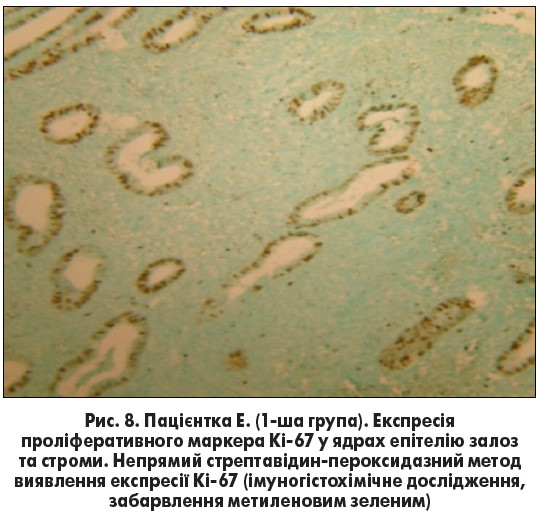
Також слід відмітити, що у 1-й групі дослідження виявлено підвищення експресії проліферативного маркера (Кі‑67) у ядрах епітелію залоз (рис. 8).
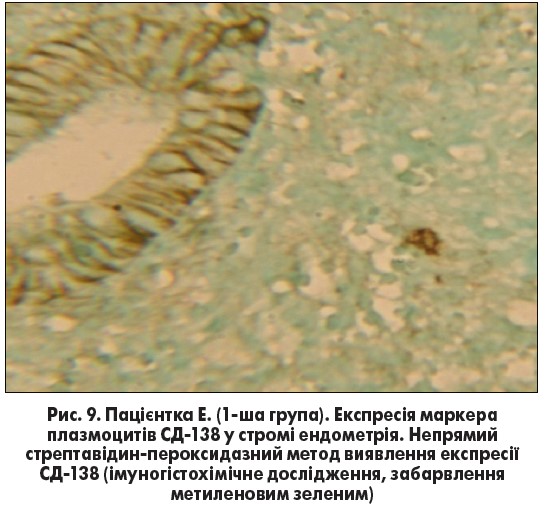
Виявлені зміни в ендометрії у 1-й групі були пов’язані із встановленим хронічним ендометритом, що підтверджувалось експресією маркера плазмоцитів СД‑138 (рис. 9).
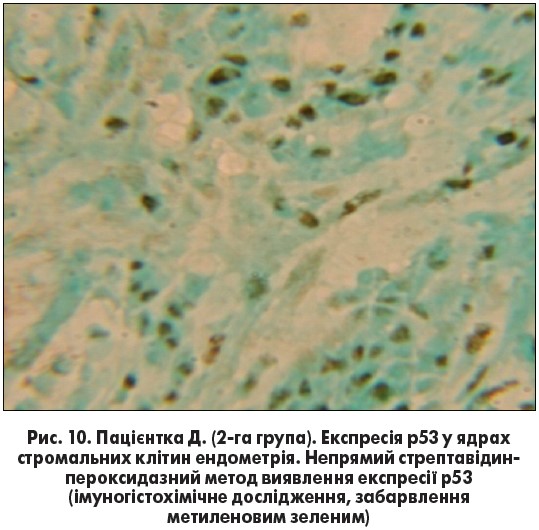
Попередньо виявлено, що в частині вузлів підтверджено підвищену експресію рецепторів естрогенів у 2-й групі, а також у поодиноких випадках відмічено високу експресію р53 у цій групі (рис. 10).
Виявлені зміни в рівнях маркерів апоптозу Кі‑67 та р53, а саме: у пацієнток, які отримували консервативне лікування і в подальшому оперативну міомектомію з гістероскопією, рівень цих маркерів в ендометрії наближався до нормальних рівнів експресії. Однак у лейоміоматозних вузлах він не мав суттєвих зрушень після гормональної терапії.
Таким чином, аналіз отриманих результатів досліджень свідчить, що рання маніфестація ЛМ і швидкий ріст лейоміоматозних вузлів спостерігається у жінок із множинним характером росту лейоміоматозних вузлів, що призводить до необхідності проведення оперативних втручань у цих жінок в активному репродуктивному віці – на 5 років раніше, ніж у жінок із ізольованою ЛМ.
 Вища частота постійного болю та аномальних маткових кровотеч у жінок із множинною ЛМ порівняно з ізольованою вказує на більш тяжкий перебіг захворювання у жінок, які частіше потребують оперативного втручання.
Вища частота постійного болю та аномальних маткових кровотеч у жінок із множинною ЛМ порівняно з ізольованою вказує на більш тяжкий перебіг захворювання у жінок, які частіше потребують оперативного втручання.
Найчастіше серед супутньої патології у жінок із множинною ЛМ виявляли спайковий процес органів малого таза та аденоміоз, тоді як у групі порівняння – патологію ендометрія.
В анамнезі 36,0% жінок із ЛМ перенесли оперативні втручання на органах малого таза, серед яких кожній четвертій жінці, яка потребувала проведення оперативного лікування, у минулому проводилася консервативна міомектомія, що свідчить про агресивний перебіг захворювання у цих жінок із високою частотою рецидивів та швидким ростом вузлів.
У кожної п’ятої з обстежених хворих в анамнезі були репродуктивні втрати (20,0%), і найчастіше вони мали місце у жінок із множинною ЛМ (44,7%). Серед репродуктивних втрат переважали мимовільні викидні, і найбільша їх кількість була у пацієнток із ізольованою ЛМ, що говорить про важливе значення великих лейоміоматозних вузлів у генезі невиношування вагітності.
Виявлені зміни в рівнях маркерів апоптозу Кі‑67 та р53, а саме: у пацієнток, які отримували консервативне лікування і в подальшому оперативну міомектомію з гістероскопією, рівень цих маркерів в ендометрії наближався до нормальних рівнів експресії. Однак у лейоміоматозних вузлах він не мав суттєвих зрушень після гормональної терапії.
Таким чином, лейоміоматозні вузли залишаються джерелом порушення процесів апоптозу в тканинах міометрія, що, безумовно, перешкоджає процесам імплантації та розвитку бластоцисти. Виходячи з цього, для створення умов для повноцінного процесу імплантації та виношування вагітності, паралельно з медикаментозним лікуванням, доцільно проводити консервативну міомектомію у даного контингенту жінок.
Список літератури знаходиться у редакції.