17 квітня, 2016
Синдром диспепсії: нові підходи до класифікації та оптимізація лікування
1.Епідеміологія диспепсії
Диспепсія – одна з найпоширеніших гастроентерологічних проблем. За даними популяційних досліджень, проведених у Північній Америці, Європі та Австралії, поширеність диспепсії серед населення коливається від 7 до 41% і становить у середньому близько 25%. Ці цифри відносяться до так званої необстеженої диспепсії (НД), що включає в себе як органічну, так і функціональну форму хвороби. Наведені у літературі дані свідчать про те, що поширеність цієї патології серед чоловіків і жінок істотно не відрізняється, тимчасом як інші функціональні розлади шлунково-кишкового тракту (ШКТ), такі як синдром подразненого кишечнику (СПК) та функціональний запор, частіше зустрічаються у жінок.
Згідно з даними за медичною допомогою звертається лише кожен 2-4-й пацієнт із синдромом диспепсії. Ці хворі становлять близько 2-5% від всіх пацієнтів, що приходять на прийом до лікарів загальної практики. Серед усіх гастроентерологічних скарг 20-40% припадає на симптоми диспепсії. Приблизно третина пацієнтів з синдромом диспепсії звертається до гастроентеролога, менша частина – до лікарів інших спеціальностей.
Висока поширеність синдрому диспепсії визначає і великі витрати в системі охорони здоров’я на обстеження і лікування таких пацієнтів. Майже 25% хворих з функціональною диспепсією (ФД) звертаються до лікаря більше 4 разів на рік. Вони в 2,6 раза частіше беруть лікарняний лист в порівнянні з іншими працівниками і перебувають протягом року на лікарняному листі на 3-4 тижні більше в порівнянні з середніми показниками, розрахованими для всього населення.
2. Діагностика і диференційна діагностика диспепсії
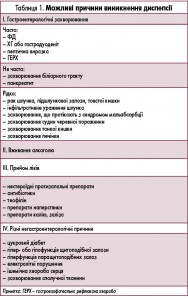
У клінічній практиці першочергове завдання полягає у визначенні етіології захворювання – диспепсія органічна чи функціональна? В останньому метаанализі J. Nicholas і співавт. виділяють наступні основні причини виникнення диспепсії, які можуть бути пов’язані або не пов’язані із захворюваннями органів травлення (табл. 1).
Упродовж тривалого часу у нас в країні домінувала концепція, в рамках якої всім пацієнтам із синдромом диспепсії проводилося комплексне обстеження, в першу чергу езофагогастродуоденоскопія (ЕФГДС), щоб виключити органічну патологію. Однак останнім часом такий підхід переглядається. Це пов’язано з низькою ефективністю ендоскопічного скринінгу для виявлення органічної патології, в першу чергу, раку шлунка (РШ).
Проведений A.C. Ford і співавт. аналіз показує, що <10% пацієнтів з диспепсією мають виразкову хворобу шлунка, <1% – рак шлунка, а >70% – функціональні захворювання. N.P. Breslin і співавт. провели аналіз 2867 ЕФГДС, які були виконані у пацієнтів віком до 45 років з відсутністю симптомів тривоги. В результаті було виявлено 3 випадки раку шлунка, 1 – дісплазії високого ступеня і 10 – стравоходу Барретта. В іншому подібному дослідженні неоплазія шлунка була виявлена у 4% пацієнтів без симптомів тривоги і молодше 55 років. Існують відомості про те, що рак шлунка у віковій групі до 55 років зустрічається в 7,8% випадків, а в групі до 45 років – в 1,8% випадків. За даними N.L. Arents і співавт., у пацієнтів з диспепсією віком до 55 років патології не виявлено в 60% випадків, рефлюкс-езофагіт був виявлений у 6-24%, виразкова хвороба – у 13-16% і злоякісні захворювання – у 1-2%.
Заслуговує на увагу те, що в Європі показання до проведення ендоскопії верхніх відділів ШКТ строго регламентовані, неоплазії на стадії преінвазивної карциноми виявляються в 40% випадків, що в 10 разів більше, ніж в Україні.
Враховуючи зазначені обставини, більшість авторитетних вчених вважають, що проведення ендоскопії верхніх відділів ШКТ для діагностики органічної патології у всіх пацієнтів з диспепсією на сьогодні не є можливим. Аналіз медіко-економічних даних показав, що вартість використання ендоскопії для виявлення одного випадку раку шлунка у пацієнта, що звернувся за первинною медичною допомогою з приводу диспепсії, складає більше $80 000. У зв’язку з цим експертами були розроблені критерії – «симптоми тривоги», які визначають обов’язкове проведення ендоскопії у пацієнтів з диспепсією. До таких симптомів належать незрозуміла втрата маси тіла, дисфагія, блювота, шлунково-кишкова кровотеча, анемія, жовтяниця і новоутворення, що пальпуються.
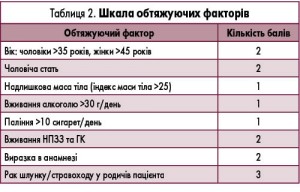
Критерії, які визначають доцільність призначення ендоскопічного дослідження були визначені в Уніфікованому клінічному протоколі первинної медичної допомоги «Диспепсія» (табл. 2).
Якщо сума балів за шкалою обтяжуючих факторів >5, пацієнту з диспепсією рекомендується проведення ендоскопічного обстеження з гастробіопсією з подальшим гістологічним дослідженням гастробіоптатів.
Для пацієнтів з диспепсією, у яких немає симптомів тривоги, найбільш ймовірним є діагноз ФД. Наступним кроком у діагностиці ФД є неінвазивне тестування на H. рylori, що відповідає вимогам консенсусу Маастрихт IV.
3. Патофізіологія диспепсії
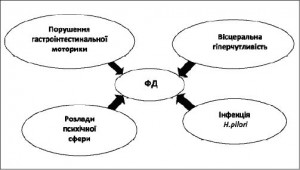
Розглядається декілька механізмів розвитку ФД (рис. 1). Порушення рухової функції шлунка за деякими даними виявляється в 75% випадків. У 30-80% пацієнтів з диспепсичними скаргами існує порушення евакуації їжі зі шлунка. Так само часто виявляється порушення акомодації шлунка після прийому їжі, зниження перистальтики антрального відділу. Однак чіткого зв’язку між вираженістю цих розладів і симптомами диспепсії виявити не вдалося.
Роль H. рylori визначена не достатньо. Доведено, що інфекція може сприяти розвитку диспепсії у зв’язку з її здатністю викликати запалення слизової – хронічний гастрит (ХГ). Однак існують сумніви, що диспепсичні скарги прямо пов’язані з ХГ. H. рylori здатна викликати порушення моторної функції шлунка. Але чітка асоціація між цими двома факторами поки не доведена. Більше того, у пацієнтів з ФД були виявлені подібні розлади моторної функції шлунка незалежно від наявності або відсутності H. рylori. Дані про ефективність ерадикації H. рylori як засобу лікування диспепсії так само суперечливі.
Вісцеральна гіперчутливість – надмірна реакція на нормальну інтенсивність подразника також розглядається в якості можливої причини розвитку цієї патології. Як центральна, так і периферична частина нервової системи можуть грати важливу роль. Подібна теорія пояснює і розвиток СПК.
У групі пацієнтів з ФД тривожність, занепокоєння і депресія зустрічаються частіше, ніж у загальній популяції. Однак, з іншого боку, довести, що диспепсія розвивається частіше у людей схильних до стресів, не вдалося.
Швидше за все, ФД є складним процесом, в основі якого лежить поєднання як фізіологічних, так і психологічних факторів.
4. Дискусійні питання класифікації ФД
Сьогодні для класифікації ФД у більшості країн світу використовують Римські критерії III (2006), які були рекомендовані Міжнародною групою експертів у галузі функціональних захворювань ШКТ. Таким чином, під ФД розуміють комплекс розладів, що включає в себе біль і відчуття печіння в надчеревній ділянці, відчуття переповнення в епігастрії після їжі і раннє насичення, які відзначаються у хворого протягом 3-х останніх місяців (при загальній тривалості скарг не менше 6 міс) і які не можуть бути пояснені органічними захворюваннями. Про ФД говорять у тих випадках, коли у хворого відсутні захворювання, що дозволяють включити їх в групи органічної диспепсії.
Залежно від переважання в клінічній картині тих чи інших скарг виділяють два основних клінічних варіанти ФД: синдром болі в епігастрії (колишня назва – язвеноподібний варіант) і постпрандіальний дистрес-синдром (колишня назва – дискінетичнй варіант).
Про синдром болі в епігастрії прийнято говорити в тих випадках, коли у хворого, щонайменше 1 раз на тиждень відзначається помірний або виражений біль або відчуття печіння в епігастральній ділянці. При цьому біль не має постійного характеру, який пов’язаний з прийомом їжі, або виникає натще, не локалізується в інших відділах черевної порожнини, не зменшується після дефекації і не супроводжується ознаками дисфункції жовчного міхура або сфінктера Одді. Цей синдром може поєднуватися з постпрандіальним дистрес-синдромом.
У свою чергу, про постпрандіальний дистрес-синдром можна вести мову в тих ситуаціях, коли у хворого щонайменше кілька разів на тиждень після прийому звичайного обсягу їжі виникають почуття переповнення в епігастральній ділянці або швидке насичення. При цьому постпрандіальний дистрес-синдром може поєднуватися з нудотою і синдромом болі в епігастрії.
В останні роки погляди на ФД зазнали суттєвих змін. Раніше при встановленні діагнозу ФД обов’язково вважалося необхідним проведення диференційного діагнозу з ГЕРХ та СПК. На цей час показано, що всі ці три захворювання дуже часто поєднуються один з одним. Доведено, що більш ніж у 40% хворих з ФД виявляється ГЕРХ та/або СПК. Цьому є логічне пояснення – спільність патофізіологічних механізмів. При всіх цих трьох захворюваннях характерними є порушення моторики, вісцеральної чутливості, порушення захисного бар’єру, а також зміни у психологічній сфері. В зв’язку з цим, в останніх роботах висловлюється точка зору про доцільність виділення ще й третього варіанту ФД – рефлюксоподібного. Існує думка про те, що ФД і СПК, ФД і ГЕРХ – не різні захворювання, а різні форми одного і того ж захворювання. Прихильники такої позиції підтверджують це тим фактом, що нерідко після успішного лікування ФД у пацієнта зникають симптоми ГЕРХ. І навпаки, після зникнення в результаті терапії симптомів диспепсії через кілька місяців пацієнт приходить вже з симптомами СПК.
Крім цього, практика показує, що у певних пацієнтів має місце перехрест різних варіантів ФД. За даними різних авторів, від 15 до 35 пацієнтів мають перехрест синдрому болю в епігастрії та постпрандіального синдрому.
Кіотський консенсус
У вересні 2015 р. були опубліковані результати Кіотського глобального консенсусу з проблеми нової класифікації ХГ і ФД, асоційованих H. рylori. Нетривіальною стала методологія прийняття цього консенсусу. Експертам з різних країн були запропоновані 22 клінічних питання. Далі анонімна електронна система формувала єдину думку рівнем консенсусу >80%. Остаточні зміни клінічних питань і консенсусу були досягнуті на зустрічі в Кіото в форматі «обличчям до обличчя». Результати цього консенсусу рекомендовані для включення в Міжнародну класифікацію хвороб 11 перегляду.
Проблемі ФД була присвячена окрема секція, в результаті роботи якої були визначені наступні консолідовані положення.
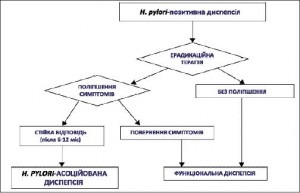
Положення 8. H. рylori-асоційована диспепсія є окремою клінічною формою.
Рівень консенсусу: 92,1%.
Учасники консенсусу вважають за необхідне виділити H. рylori-інфіковану диспепсію в окрему клінічну форму. Ця позиція пов’язана з тим, що інфекція розглядається як органічна причина захворювання, а ерадикація H. рylori призводить до стійкого контролю над симптомами диспепсії. Алгоритм діагностики H. рylori-асоційованої диспепсії представлений на рисунку 2.
Положення 9. Ерадикація бактерії є терапією першої лінії для H. рylori-інфікованих пацієнтів з диспепсією.
Рівень консенсусу: 94,7%.
Коментар. Як видно з положення 8, існує група пацієнтів із ФД, для яких H. pylori є причиною симптомів, а ерадикація бактерії ефективно впливає на контроль над диспепсією, хоча й з деякою затримкою. Крім того, ерадикація H. pylori запобігає розвитку виразкової хвороби та РШ.
5. ФД і ХГ
Стало вже класичним розуміння того, що ХГ це клініко-морфологічний діагноз. Разом з тим сьогодні існує ряд досліджень, які свідчать про відсутність взаємозв’язку між характером і виразністю патогістологічних змін у слизовій оболонці шлунка (СОШ) – з одного боку і характером і виразністю клінічних проявів – з іншого боку. Саме тому жодна з трьох сучасних класифікацій ХГ (Сіднейська, 1990; Х’юстонська, 1994; OLGA, 2008) не містить розділу, що стосується оцінки клінічних проявів. Відомо, що симптоми диспепсії після лікування активного запалення в СОШ в результаті проведення ерадикації H. рylori, зникають далеко не завжди. Крім цього, все більш актуальною стає проблема рецидивів диспепсії в постерадикаційний період у пацієнтів з патологією гастродуоденальної зони.
У зв’язку з цим діагноз ХГ сьогодні майже перестав існувати в зарубіжній клінічній практиці. У західноєвропейських країнах цим терміном користуються переважно морфологи, характеризуючи вираженість і прогресування структурних змін СОШ. У клінічній практиці при виявленні у пацієнта специфічних симптомів ставиться діагноз ФД.
Проте існує й інша точка зору на цю проблему. Багатьом клініцистам відома позиція морфологів про первинність структурних змін слизової, отже, правочинності діагнозу ХГ, а не ФД. У наших роботах був констатований сильний кореляційний взаємозв’язок між ступенем запалення у СОШ та вираженістю абдомінально-больового синдрому у пацієнтів з ХГ. У роботі J. Sykora проводилися спроби пов’язати наявність певних симптомів з тією чи іншою локалізацією та активністю запалення в слизовій оболонці. При високій активності гастриту частіше спостерігалися дисмоторні розлади, а біль на голодний шлунок характерна для запалення в антральному відділі. У цьому ж дослідженні показано, що зниження активності запалення пов’язано зі зменшенням симптомів.
У клінічному плані особливе значення відіграє верифікація атрофічного гастриту. Незважаючи на те, що золотим стандартом діагностики атрофії і кишкової метаплазії є патогістологічна діагностика, в останні роки з’явилися переконливі дані про можливості встановлювати зазначені зміни за допомогою вузькоспектральної ендоскопії зі збільшенням (NBI-magnifying endoscopy, NBI-ME) в комбінації з хромоендоскопією. У зв’язку з цим заслуговує на увагу робота японських вчених, які провели зіставлення отриманих даних при NBI-ME і патогістологічних показників, які базуються на системах OLGA/OLGIM. При обстеженні 55 пацієнтів з ХГ збіг даних ендоскопії та гістологічної стадії гастриту склав 69,1% для антрального відділу та 72,7% для тіла шлунка. Однак при розподілі пацієнтів на групи з високим і низьким канцерогенним ризиком відповідність між двома методами склала 89,1%. Автори роблять висновок про високу практичну цінність NBI-ME для виявлення пацієнтів з передраковими змінами – важкої атрофії та метаплазії СОШ.
6. Лікування ФД
Лікування ФД включає загальні заходи, фармакотерапію та в деяких випадках психотерапію. Загальні заходи включають виявлення й усунення різних факторів розвитку ФД – медичних, психосоціальних, аліментарних. Важливу роль відіграє обговорення з пацієнтом всіх ймовірних причин хвороби: з’ясування можливих аліментарних і психогенних порушень.
Основні засоби фармакотерапії при лікуванні ФД – інгібітори протонної помпи (ІПП), прокінетики та антидепресанти. Метааналіз 7 робіт, що включали 3241 пацієнта з ФД, свідчив достовірно про більш високу ефективність ІПП в порівнянні з плацебо. Найбільш виражений ефект ІПП у хворих, у яких переважає біль, а також має місце поєднання ФД і ГЕРХ. Заслуговує на увагу нещодавнє дослідження, проведене в Японії. У своїй роботі автори продемонстрували, що ІПП при постпрандіальному дистрес-синдромі також ефективні, як і при епігастральному больовому синдромі. Кислотосупресивна терапія особливо показана у Н. pylori-негативних пацієнтів і у випадках, коли після ерадикації бактерії не наставало усунення симптомів захворювання.
Психотропні засоби, як правило, трициклічні антидепресанти і селективні інгібітори зворотнього захоплення показані хворим, які «не відповідають на стандартну терапію». При наявності хронічної стресової ситуації рекомендують психотерапію, оскільки без усунення довгостроково діючого стресового чинника ефективне лікування ФД неможливе. Однак, як підкреслив професор А.А. Шептулін, серйозною проблемою є низька прихильність хворих до психотерапії. Для лікування психосоматичних розладів сьогодні широко використовують психотерапію. Однак доказових даних про ефективність психотерапії в лікуванні ФД недостатньо. Багато в чому це пояснюється її тривалістю (курс лікування – 3-6 міс).
Дані щодо доцільності ерадикаційної терапії при ФД досить довго були суперечливі. Однак сьогодні це питання практично вирішено. У Маастріхтському консенсусі IV говориться, що ерадикація H. pylori хворим з ФД показана, особливо в регіонах з високою поширеністю бактерії. Крім зникнення скарг, це не так часто відбувається, але все ж ерадикація знижує ризик розвитку пептичної виразки та РШ. Однак, слід пам’ятати, що ерадикація інфекції не завжди призводить до зникнення клінічних симптомів захворювання.
Незважаючи на багатовекторність підходів до лікування ФД, центральне місце в терапії займають ІПП. Встановлено, що у випадку застосування емпіричного методу лікування НД, особливо при наявності симптомів болю в епігастрії, слід застосовувати ІПП (рівень обґрунтованості Ib). Антациди неефективні при лікуванні хворих з диспепсією (рівень обґрунтованості Ib). У випадку застосування емпіричного методу лікування диспепсії за дисмоторним типом слід призначати прокінетики (рівень обґрунтованості IV).
Відомі настанови рекомендують використовувати ІПП у стандартних дозах. Проте враховуючи, що у осіб молодого віку диспепсія переважно носить функціональний характер, можливо для її лікування достатньо половинних доз ІПП. Для визначення цього питання нами було проведено наступне дослідження.
Мета дослідження. Встановити ефективність емпіричної терапії в лікуванні молодих пацієнтів з НД.
Матеріали та методи. За період 2013-2015 рр. під нашим спостереженням знаходилось 125 пацієнтів з НД віком 18-39 років (середній вік 31,5±1,85). Серед обстежених переважали жінки – 83 особи. Всім обстеженим проводили не інвазійну діагностику Нр шляхом проведення тесту на визначення антигену бактерії в калі або 13С-уреазного дихального тесту.
Враховуючи молодий вік хворих та відсутність симптомів тривоги, усім обстеженим призначалось емпіричне лікування. У Нр-позитивних пацієнтів використовували 4-компонентну антихелікобактерну терапію (АХТ): пантопразол (Нольпазу) 40 мг + кларитроміцин 500 мг + амоксицилін 1000 мг + субцитрат вісмуту 240 мг 2 рази на добу протягом 7 днів. Нр-негативним хворим призначали пантопразол (Нольпазу) 20 мг на добу. За показаннями використовували прокінетик ітоприд у дозі 50 мг 3 рази на добу, антидепресанти та психотерапію. Тривалість спостереження складала від 2 тижнів до 12 місяців.
До дослідження не залучалися особи, яки приймали НПЗП (або інші препарати, яки здатні викликати диспепсію) та найближчі родичі яких хворіли на пептичну виразку та РШ.
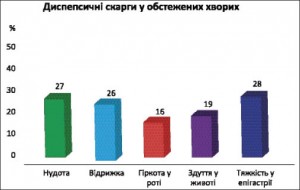
Результати. У клінічній картині НД провідним був абдомінально-больовий синдром, який мав місце в усіх хворих: незначний – у 84 (75,2%) та помірний – у 31 (24,8%). Аналіз залежності виникнення болю від прийому їжі свідчив про відсутність такого зв’язку у більшості хворих. Поряд з больовим синдромом у 78 (62,4%) пацієнтів мали місце різноманітні диспепсичні прояви (рис. 3).
Серед обстежених Нр-позитивних пацієнтів було у 1,5 раза більше, ніж Нр-негативних (рис. 4). Специфічних клінічних відмінностей в залежності від інфекційного фактору не спостерігалось.
В результаті АХТ ерадикація була досягнута у 70 (94,5%) із 74 Нр-позитивних пацієнтів. Контроль ерадикації здійснювали протягом 6-8 тижнів після закінчення АХТ. В результаті успішної ерадикації симптоми диспепсії були відсутні у 55 (78,6%) із 70 хворих. Іншим 15 (21,4%) пацієнтам, у яких, незважаючи на ерадикацію інфекції, диспепсія тривала й далі, призначали комплексне лабораторне та інструментальне обстеження, а також консультацію психотерапевта.
Базовим препаратом у 51 Нр-негативного пацієнта був пантопразол. Незважаючи на те, що застосовували половинні дози ІПП, вже на 3 добу лікування у 27 (52%) пацієнтів спостерігалось значне зменшення абдомінально-больового синдрому: на 7-й день лікування біль у ділянці епігастрія був відсутній у 36 (71,0%) хворих (рис. 5). Паралельно зі зникненням болю у черевній порожнині спостерігалось купування диспепсичних розладів. Через 14 діб після призначення пантопразолу клінічні ознаки НД були відсутні в 41 (80,4%) випадку. Відсутність ефекту від антисекреторного лікування зафіксована у 10 (19,6%) пацієнтів.
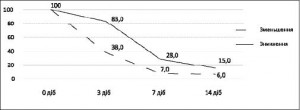 Рис. 5. Динаміка абдомінально-больового синдрому
Рис. 5. Динаміка абдомінально-больового синдромув ході лікування хворих з диспепсією Нольпазой 20 мг
Емпіричне лікування не дало очікуваного ефекту у 25 (20,0%) хворих. Після ретельного обстеження, яке включало ендоскопічне, ультразвукове та лабораторне дослідження органічної патології не встановлено. Відповідно всім пацієнтам був встановлений діагноз ФД, після чого вони були направлені на консультацію до психотерапевта. Необхідно зазначити, що після призначення СИОЗ та/або анксіолітиків покращення самопочуття зафіксоване у 10 (64,5%) з 17 хворих, яки залишилися під наглядом.
Обговорення. Отримані нами дані вказують на те, що стратегія емпіричного лікування НД у пацієнтів молодого віку з відсутністю факторів ризику є повністю виправданою. В результаті ерадикації контроль за симптомами диспепсії був досягнений у 78,6% пацієнтів. Цей факт підтвержує доцільність виділення Нр-асоційованої диспесії в окрему нозологічну форму, що було запропоновано в останньому Кіотському консенсусі.
На сьогодні чітко визначені дози ІПП при лікуванні органічної патології верхнього відділу травного каналу. Проте режим дозування антисекреторних препаратів при функціональних розладах остаточно не визначено. У нашому дослідженні для лікування молодих Нр-негативних пацієнтів з НД без клінічних ознак органічної патології у якості емпіричного лікування ми використовували пантопразол (Нольпазу) у дозі 20 мг/добу. У результаті ми спостерігали швидкий клінічний ефект. Через 14 днів лікування було зафіксоване зменшення у 94%, а повне зникнення симптомів НД – у 85% пацієнтів. Зазначений факт вказує на високу ефективність половинної дози Нольпази у хворих з функціональними розладами верхнього відділу травного каналу.
Висновок. Таким чином, при зверненні до лікаря молодого хворого (<45 років) з НД доцільна наступна тактика:
- Виключення клінічних ознак органічної патології (ознак тривоги).
- Не інвазійне тестування на Нр та лікування інфекції у разі її виявлення.
- При лікуванні НД у Нр-негативних хворих у якості антисекреторної терапії першої лінії доцільно використання пантопразолу (Нольпази) у дозі 20 мг/добу протягом 14-28 днів.
- За відсутності ефекту – всебічне обстеження та психотерапевтичне лікування.
Список літератури знаходиться в редакції.